El Monkeypox (MPOX) es un tipo de virus de ADN perteneciente a la familia Poxviridae. Fue aislado por primera vez en Dinamarca en una colonia de monos Cynomolgus utilizados para la investigación del virus de la poliomielitis. Es endémico en regiones de África y se identificó por primera vez como causa de enfermedad en humanos en la República Democrática del Congo en 1970. El 23 de julio, la Organización Mundial de la Salud (OMS) declaró este brote de MPOX como una emergencia de salud pública de interés internacional.
Aunque su transmisión puede darse de persona a persona a través de fluidos corporales, no se considera Infección de Transmisión Sexual (ITS) ya que cualquiera puede contraer la enfermedad a través del contacto directo con las lesiones1,2. En España, se ha llegado a notificar casos de MPOX en 17 de las 19 Comunidades y Ciudades Autónomas. La mayoría de los afectados son del género masculino (7.394 hombres vs. 166 mujeres), adultos con una edad mediana en torno a los 37 (rango de 31-44)3.
El periodo de incubación es de seis a 13 días pudiendo llegar incluso a los 21. Alrededor de siete de cada diez casos presentaron síntomas generales y en más de 60% de los casos el exantema se localizó en zona anogenital3.
El diagnóstico es mucho más probable si existe un antecedente de contacto con un caso. Se debe tener en cuenta factores de riesgo del paciente, los antecedentes, las manifestaciones clínicas y las posibles exposiciones. Tal es así que en España hasta 40,6% eran personas diagnosticadas de infección por el virus de la inmunodeficiencia humana (VIH) y 19,4% acudieron a algún evento multitudinario en las fechas previas al inicio de síntomas3.
Una anamnesis y una exploración física minuciosa pueden ayudar a determinar si el paciente tiene un riesgo elevado de padecer MPOX y a descartar otras erupciones víricas. También es importante tener en cuenta su historial de vacunación. En el brote iniciado en 2022 la vía de transmisión sospechada fue el contacto sexual en 95% de los usuarios. Un total de 23-26% tenía una pareja sexual habitual con MPOX, mientras que 1-3% tuvo un contacto doméstico con MPOX, cuyos síntomas principales son fiebre (88%), cefalea intensa (79%), linfadenopatía inguinal y cervical (69%), mialgias (63%), odinofagia (58%) y astenia intensa, muy similar a otras viriasis. Generalmente en la oroscopia se puede evidenciar desde edema de úvula, hipertrofia amigdalar con presencia de úlceras recubiertas de fibrina acompañadas de intensa odinofagia y fiebre de más de 38°C, además de adenopatías cervicales. Las lesiones cutáneas presentan contenido líquido, purulento y umbilicadas que evolucionan pasando por diferentes fases (mácula > pápula > vesícula > pústula > costra) (fig. 1). Al aparecer brotes sucesivos, pueden verse lesiones en distintos estadios en diferentes localizaciones, resolviéndose el cuadro en dos a cinco semanas después del inicio de los síntomas4.
Lesiones dermatológicas de la infección por MPOX. En orden de aparición:
A: Pústula sobreelevada en muslo del miembro inferior derecho
B: Lesión costrosa en fase de resolución en zona frontoparietal izquierda
C: Pápula bien delimitada en zona abdominal en hipocondrio derecho
D: Vesícula de contenido purulento sin umbilicar en zona palmar de muñeca izquierda.
E: Lesión costrosa en fase de resolución en zona genital
F: Vesícula de contenido purulento sin umbilicar en dedo pulgar de mano derecha.
Se realizaron PCR para MPOX en las vesículas de las imágenes D y F.
MPOX: Monkeypox; PCR: reacción en cadena de la polimerasa.
Presentamos el caso de un paciente varón de 33 años, sin alergias medicamentosas conocidas, antecedentes personales de interés ni hábitos tóxicos, que acude a la consulta de Atención Primaria refiriendo malestar general, odinofagia intensa, astenia y fiebre máxima termometrada de 39̊C de una semana de evolución, diagnosticado en varias ocasiones por el servicio de Urgencias como faringitis vírica. En la oroscopia se visualiza hiperemia orofaríngea sin apreciarse edema de úvula, aunque acompañada de secreción amigdalar derecha recubierta por fibrina. Además, presenta lesiones maculopapulosas umbilicadas pruriginosas de 24-48 horas de evolución en frente, muñecas de ambas extremidades superiores, abdomen anterior, genitales y flexuras de ambas rodillas. Se realiza entrevista clínica completa y dirigida, donde refiere presentar pareja estable sin mantener relaciones sexuales de riesgo. La semana anterior acudió a un evento multitudinario, afirmando haberse dado algún beso con alguien, pero niega cualquier práctica sexual de riesgo. Se realiza cribado de ITS, resultando todas negativas y se toman muestras de reacción en cadena de la polimerasa (PCR) de varias lesiones umbilicadas siendo positivo para MPOX. El tratamiento fue sintomático mediante antitérmicos y bactroban para las lesiones cutáneas. El paciente permaneció en aislamiento y en seguimiento por Salud Pública hasta la desaparición en su totalidad de las lesiones. Su evolución fue favorable, sin llegar a presentar complicaciones.
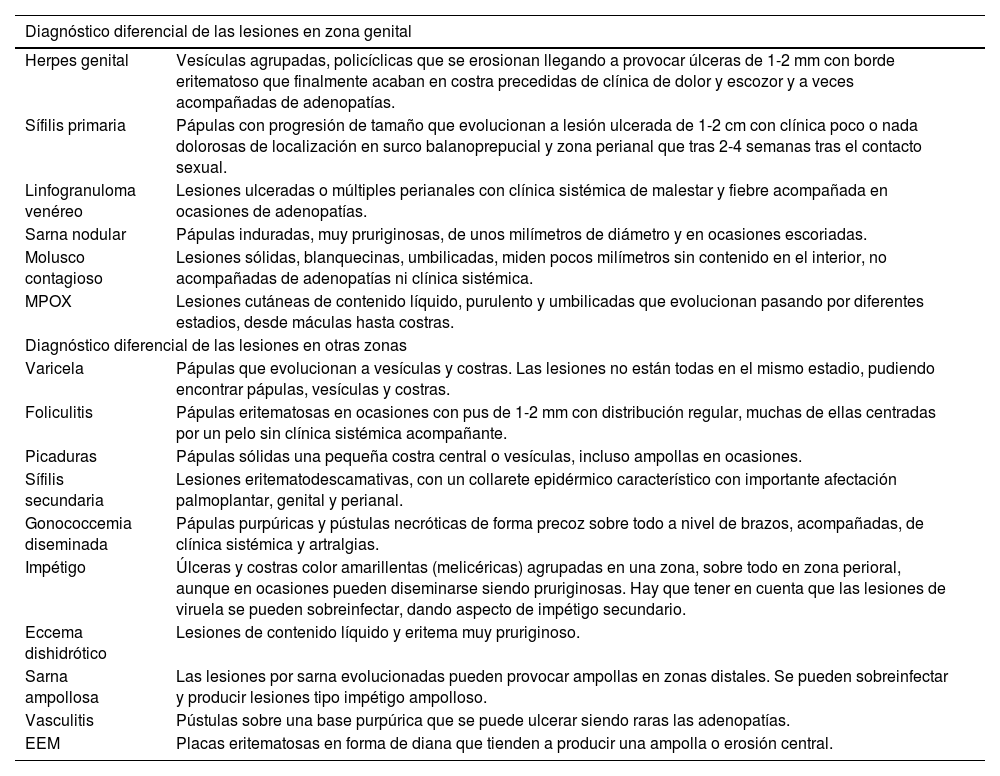
El diagnóstico diferencial incluye las ITS siendo necesario un cribado que incluya serología. En el primer estadio, cuando las lesiones aún no tienen líquido en su interior y son pequeñas pápulas, en el diagnóstico se incluyen las picaduras o molusco contagioso. Si estas contienen líquido purulento, el diagnóstico diferencial es fundamentalmente con varicela y otras infecciones por herpes y foliculitis. Si se erosionan y se cubren con costras el diagnóstico diferencial principal incluye varicela e impétigo (tabla 1). El diagnóstico de confirmación se realiza mediante PCR de las lesiones siendo el tratamiento sintomático, así como aislamiento de contacto hasta la desaparición de estas1,2,5.
Diagnóstico diferencial de lesiones dermatológicas con MPOX4
| Diagnóstico diferencial de las lesiones en zona genital | |
|---|---|
| Herpes genital | Vesículas agrupadas, policíclicas que se erosionan llegando a provocar úlceras de 1-2 mm con borde eritematoso que finalmente acaban en costra precedidas de clínica de dolor y escozor y a veces acompañadas de adenopatías. |
| Sífilis primaria | Pápulas con progresión de tamaño que evolucionan a lesión ulcerada de 1-2 cm con clínica poco o nada dolorosas de localización en surco balanoprepucial y zona perianal que tras 2-4 semanas tras el contacto sexual. |
| Linfogranuloma venéreo | Lesiones ulceradas o múltiples perianales con clínica sistémica de malestar y fiebre acompañada en ocasiones de adenopatías. |
| Sarna nodular | Pápulas induradas, muy pruriginosas, de unos milímetros de diámetro y en ocasiones escoriadas. |
| Molusco contagioso | Lesiones sólidas, blanquecinas, umbilicadas, miden pocos milímetros sin contenido en el interior, no acompañadas de adenopatías ni clínica sistémica. |
| MPOX | Lesiones cutáneas de contenido líquido, purulento y umbilicadas que evolucionan pasando por diferentes estadios, desde máculas hasta costras. |
| Diagnóstico diferencial de las lesiones en otras zonas | |
| Varicela | Pápulas que evolucionan a vesículas y costras. Las lesiones no están todas en el mismo estadio, pudiendo encontrar pápulas, vesículas y costras. |
| Foliculitis | Pápulas eritematosas en ocasiones con pus de 1-2 mm con distribución regular, muchas de ellas centradas por un pelo sin clínica sistémica acompañante. |
| Picaduras | Pápulas sólidas una pequeña costra central o vesículas, incluso ampollas en ocasiones. |
| Sífilis secundaria | Lesiones eritematodescamativas, con un collarete epidérmico característico con importante afectación palmoplantar, genital y perianal. |
| Gonococcemia diseminada | Pápulas purpúricas y pústulas necróticas de forma precoz sobre todo a nivel de brazos, acompañadas, de clínica sistémica y artralgias. |
| Impétigo | Úlceras y costras color amarillentas (melicéricas) agrupadas en una zona, sobre todo en zona perioral, aunque en ocasiones pueden diseminarse siendo pruriginosas. Hay que tener en cuenta que las lesiones de viruela se pueden sobreinfectar, dando aspecto de impétigo secundario. |
| Eccema dishidrótico | Lesiones de contenido líquido y eritema muy pruriginoso. |
| Sarna ampollosa | Las lesiones por sarna evolucionadas pueden provocar ampollas en zonas distales. Se pueden sobreinfectar y producir lesiones tipo impétigo ampolloso. |
| Vasculitis | Pústulas sobre una base purpúrica que se puede ulcerar siendo raras las adenopatías. |
| EEM | Placas eritematosas en forma de diana que tienden a producir una ampolla o erosión central. |
EEM: eritema exudativo multiforme; MPOX: Monkeypox.
Las estadísticas actuales informan que la evolución de los pacientes en general fue favorable. Es conveniente destacar que, aunque las complicaciones no son muy frecuentes, la mayoría de ellos presentan infecciones bacterianas secundarias o úlceras bucales, siendo en casos extremos meningoencefalitis o miocarditis3. No obstante, los últimos datos confirman que 4% requirieron hospitalización y 8% presentaron alguna complicación. Se han producido dos fallecimientos por meningoencefalitis asociadas a MPOX y otro por diversas cuestiones derivadas de una infección por MPOX diseminada3.
En términos de tratamiento, BMJ Best Practice recomienda tecovirimat o brincidofovir como opciones de tratamiento antiviral de primera línea en caso de necesidad, junto con cuidados de apoyo que incluyen el uso de medicamentos antipiréticos, equilibrio de líquidos y oxigenoterapia. Si existe sospecha de una infección bacteriana secundaria o una infección por varicela zóster, se puede considerar el uso de terapia antibiótica empírica o aciclovir, respectivamente6.
Se dispone de vacunas que dadas las cantidades limitadas de dosis iniciales se recomendaron para postexposición para contactos estrechos. Las vacunas disponibles son dos, imvanex aprobada por la Agencia Europea de Medicamentos (EMA) y Jynneos, aprobada por la Food and Drug Administration (FDA), ambas con dos dosis con intervalo mínimo de 28 días7.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se ha contado con el consentimiento de las pacientes y se han seguido los protocolos de los centros de trabajo sobre tratamiento de la información de las pacientes.