INTRODUCCIÓN
La importancia de trabajar juntos con una mentalidad interdisciplinar radica en que cada eslabón de la cadena asistencial tiene una perspectiva de trabajo diferente y complementaria, con repercusión directa en la evolución final del paciente politraumatizado susceptible de trauma de columna. La probabilidad de invalidez por lesiones neurológicas traumáticas disminuye ante una asistencia estructurada, con la optimización de cada recurso y en el contexto de trabajo en equipo cohesionado a lo largo de todo el proceso, primero extrahospitalario y luego intrahospitalario1. Ello requiere planear la prevención, coordinar actuaciones, registrar los hechos y evaluar procesos en una comunicación fluida entre los profesionales implicados.
Los traumatismos de columna son un problema sanitario y sus secuelas un problema social. A pesar de la disminución de la incidencia de estas lesiones por el incremento de las medidas preventivas (educación vial, calidad de los vehículos, cinturones de seguridad, etc.) y la mejora en el abordaje inicial del paciente, cada año se producen en Estados Unidos unas 50.000 nuevas fracturas vertebrales, y de ellas unas 10.000 con lesiones de la médula espinal. El coste estimado del tratamiento de este último grupo de pacientes es de 4.000 millones de dólares. Las más frecuentes son las fracturas vertebrales secundarias a accidentes de tráfico (del 40 al 55%), precipitaciones (del 20 al 30%), lesiones deportivas (del 10 al 13%) y por armas de fuego, las cuales están adquiriendo relevancia en nuestro entorno. La incidencia del traumatismo raquídeo según la edad y el sexo presenta una distribución bimodal: la mayoría son varones entre los 15 y los 24 años y mayores de 55 años, siendo en este grupo más frecuentes las mujeres.
Es fácil que las lesiones de columna pasen desapercibidas en los momentos iniciales. Sigue siendo válido que todo paciente politraumatizado, y sobre todo si está inconsciente, presenta una lesión cervical, lo que requiere mantener la inmovilización absoluta hasta que se demuestre lo contrario. No se justifica la retirada del instrumental de inmovilización sin ser reemplazado por otro con las mismas prestaciones, por el hecho de querer recuperar el material en la transferencia del paciente. Hay estudios que demuestran que el 10-20% de las lesiones de la columna cervical pasan desapercibidas en la sala de Urgencias; asimismo, estudios realizados en Unidades de Cuidados Intensivos ponen de manifiesto que en los pacientes con múltiples lesiones pasan desapercibidas las lesiones de columna en un 20-30%2.
Las regiones anatómicas con más probabilidad de lesionarse son las charnelas cérvico-torácica (C7-T1) y tóraco-lumbar (T12-L1). El riesgo de invalidez es alto en las lesiones medulares que son inestables. El criterio de inestabilidad fue definido por White como "la pérdida de la capacidad de la columna vertebral de mantener sus relaciones anatómicas normales bajo las condiciones de carga fisiológicas y, en consecuencia no impide la irritación o lesión de la médula y/o raíces ni la aparición de deformidades secundarias dolorosas e incapacitantes"3. Según este criterio, las lesiones medulares estables son aquéllas sin pérdida de la capacidad definida por White, y las inestables son aquéllas con afectación neurológica de entrada y con probabilidad elevada de sufrir secuelas invalidantes.
Por tanto, la evolución del paciente traumatizado susceptible de afectación neurológica se beneficia del abordaje interdisciplinar de los diferentes profesionales sanitarios. La asistencia parcial de cada uno de ellos es sinérgica, aporta continuidad al soporte vital, a la inmovilización absoluta hasta el diagnóstico de certeza, a la valoración de su estabilidad, al tratamiento definitivo y a la reinserción social. Todo ello con el objetivo común de mantener la vida del sujeto con el menor riesgo de invalidez por afectación neurológica traumática.
ASISTENCIA EXTRAHOSPITALARIA
El objetivo en este ámbito es proporcionar y mantener la estabilidad del paciente desde el lugar del siniestro hasta la transferencia en el hospital. Es frecuente que los primeros sanitarios que intervengan en el proceso procedan de los Servicios de Urgencias de Atención Primaria, así como de los propios Centros de Salud. Hay que recordar4:
1. Revisión periódica del material con nombramiento de un responsable.
2. Durante el desplazamiento al siniestro: equipamiento de medidas de seguridad pasiva (chalecos reflectantes, guantes, cascos) y reafirmación de roles entre los miembros del equipo.
3. Valoración de la escena: comunicación con la Central de Coordinación de Urgencias de la localización exacta, riesgos, triage y apoyo. Un error frecuente es el efecto "visión tunel" o visión parcial de lo más llamativo ignorando el resto. La observación del mecanismo lesional desde el punto de vista de la transferencia de energía es información valiosa en la sospecha diagnóstica y se debe hacer desde el mismo momento en que el siniestro se haga visible. Se considera la existencia de lesión raquimedular cuando el mecanismo lesional es susceptible de poder provocarla y en todos aquellos casos en que el paciente manifieste de forma directa dolor en la columna vertebral, deficiencias motoras o sensoriales, inconsciencia, deformidades, hematomas paravertebrales, relajación de esfínteres o traumatismos por encima de la primera costilla.
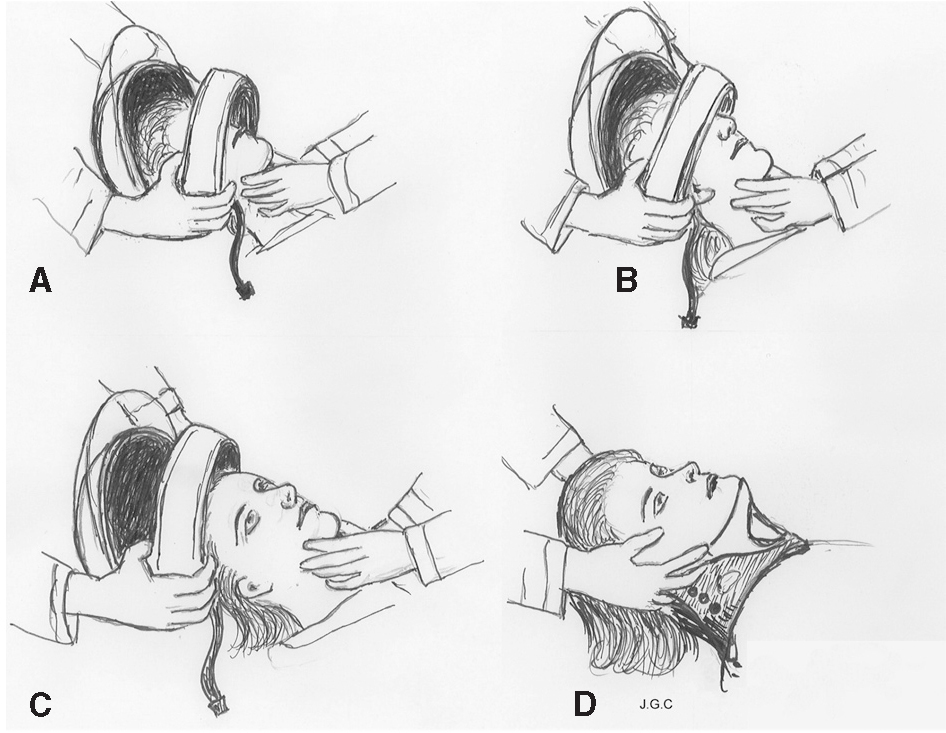
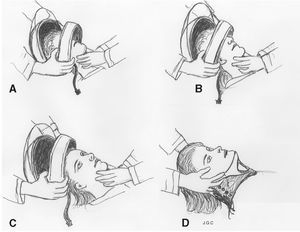
4. Acercamiento a la víctima: alineación cervical manual, evaluación primaria y retirada del casco según las recomendaciones de las guías de atención al politraumatizado (fig. 1).
Figura 1. Retirada del casco por dos personas. La persona 1 se coloca a la cabecera del paciente y la 2 en un lateral. Secuencia: A) La persona 1 con ambas manos sujeta el casco buscando con los dedos el ángulo mandibular, agarra casco y mandíbula y efectúa una tracción y giro simultáneo de la cabeza hasta la posición neutra; la persona 2 abre la pantalla del casco, retira las gafas en caso de llevarlas, corta la cincha de sujección del casco y coloca sus manos alrededor del cuello como si fueran un collarín (una por el occipucio y la otra en el mentón) y hace tracción. B) La persona 1, con la tracción practicada por el compañero, inicia la extracción en tres tiempos: 1.° deslizamiento hacia sí hasta que la nariz llega al puente del casco; 2.° giro hacia sí del puente del casco utilizando como punto de giro la parte posterior del mismo; 3.° continuar el deslizamiento hasta que "nota" que la cabeza está casi fuera, en ese momento avisar al compañero para que sujete firmemente el cuello. C) La persona 1 se queda con el casco en las manos y la 2 con la cabeza en tracción sin apoyo en el suelo. D) La persona 1 pasa a ocuparse de la tracción y el compañero coloca el collarín.
5. Considerar la lesión de columna en cualquier traumatizado que refiera dolor de cuello o que presente un nivel de conciencia disminuido. Las lesiones asociadas, la intoxicación etílica y/o por drogas, o la expresión de procesos concomitantes (como crisis de ansiedad, hipoglucemia, infarto, etc.) pueden desviar la atención de la posible lesión cervical.
6. Uso del instrumental de inmovilización: a) el collarín cervical (fig. 2a) es el primero en colocarse pero no consigue la totalidad de la restricción del movimiento, por lo que debe completarse con otros elementos que eviten totalmente la flexo-extensión, la latero-flexión y la rotación; b) el corsé espinal (fig. 2b) es útil en la extricación; c) el tablero espinal (fig. 2c) es útil en la extracción del interior de vehículos, el rescate acuático o el levantamiento desde el suelo; se puede colocar bien mediante lateralización del paciente, lo cual requiere al menos 3 rescatadores (uno sujeta la cabeza, otro lateraliza el tronco y otro introduce el tablero, una vez que el paciente está sobre el tablero se le hace resbalar), o bien por levantamiento mediante puente holandés, lo cual requiere 4 o 5 rescatadores; d) la camilla de cuchara con inmovilizadores de cabeza (fig. 2d) es útil para el levantamiento desde el suelo y la movilización del paciente.
Figura 2. Inmovilización absoluta: a) collarín cervical: el ideal debe ser rígido, con apoyo mentoniano, con orificio anterior para la evaluación del cuello o acceso a vía aérea quirúrgica, y de fácil almacenamiento. El de la figura es el modelo Philadelphia. b) Corsé de estricación de Kendrick: de fácil colocación, útil en la extracción del interior de un vehículo. c) Tablero espinal: útil para el rescate del interior de los vehículos haciendo resbalar al paciente, al que previamente se le ha puesto un collarín y un corsé de estricación. La sujeción del paciente al tablero se realiza mediante cinchas. d) Camilla de cuchara: soporte metálico con dos ramas simétricas y articuladas. Los inmovilizadores de cabeza anclados a la camilla restringen los movimientos cérvico-dorsales.
7. Realización de las maniobras de soporte vital A (airway), B (breathing), C (circulation), D (disability) y E (exposure) simultáneamente con la alineación en bloque de la columna (cabeza, cuello y tronco) y evitando gestos bruscos. Hay que tener en cuenta que en modelo en cadáver la elevación del mentón y el empuje de la mandíbula para abrir la vía respiratoria reduce el espacio disponible para la médula espinal, y por ello hay que evitar la hiperextensión del cuello. En caso de necesidad de intubación traqueal con dificultad en la visualización anatómica, resulta útil la disponibilidad de métodos alternativos, como la mascarilla laríngea tipo fastrach, e incluso puede ser de primera elección el abordaje quirúrgico de la vía aérea.
8. Durante la valoración secundaria, se debe realizar la búsqueda de estigmas de una posible lesión raquídea, como heridas en el cuero cabelludo, la cara, el tórax y el abdomen. Hay que descartar la presencia de shock, ofrecer analgesia, evitar la hipotermia y completar la inmovilización absoluta. El traslado con colchón de vacío es beneficioso porque ayuda a completar la inmovilización, mejora el aislamiento y la amortiguación de vibraciones. El medio de transporte puede ser terrestre o aéreo en función de la disponibilidad y las distancias.
9. Mantenimiento durante el transporte de los cuidados iniciados y reevaluación ABCD.
10. Elección del hospital de destino y pre-alerta hospitalaria. La decisión del tipo de centro depende de la estabilidad hemodinámica. Los pacientes estables hemodinámicamente se pueden beneficiar del traslado directo a un centro de alto nivel en lesión medular, aunque el trayecto sea más largo.
11. En la transferencia hospitalaria se produce un solapamiento de la asistencia prehospitalaria y hospitalaria. Puede ser un momento crítico de desorden. Sólo está justificada la interrupción de la asistencia y la recuperación del material de inmovilización cuando el equipo receptor pueda asumir la continuidad de la asistencia manteniendo la inmovilización absoluta.
12. Será el diagnóstico definitivo hospitalario el que determine la modificación de la pauta de inmovilización.
13. En la exploración neurológica en el ámbito extrahospitalario es suficiente una evaluación somera de la función de los nervios motores y craneales, la sensibilidad, el tono rectal y los reflejos, con el objetivo de detectar la presencia de algún déficit neurológico y obrar en consecuencia.
SHOCK MEDULAR
El shock medular o neurogénico es un estado de vasoplejía con hipotensión arterial que se produce en las lesiones completas de la médula espinal cervical o torácica (la médula puede llegar hasta L1). Su diagnóstico es fácil: las alteraciones sensitivas y motoras se acompañan de hipotensión en ausencia de otros signos de gravedad como cianosis, frialdad y taquicardia. El shock medular es un shock caliente.
Desde el punto de vista fisiopatológico, la hipotensión del shock medular es la consecuencia de la interrupción de las vías simpáticas descendentes, que deja sin control la inervación parasimpática del nervio vago. Ello da lugar a bradicardia, vasodilatación generalizada, aumento de la capacitancia de los vasos sanguíneos, piel caliente, disminución del retorno venoso central, edema pulmonar, éxtasis venoso en extremidades inferiores, además de flacidez, pérdida de los reflejos y alteraciones sensitivas y/o motoras por debajo de la lesión.
El tratamiento inicial del shock neurogénico consiste en adecuar el contenido al continente, muy aumentado por la vasoplejía, en ausencia de una hipovolemia real. Para ello, se recomienda la posición de Trendelenburg y la reposición moderada de líquidos. No obstante, la existencia de un cierto grado de edema pulmonar neurógeno y la hipoventilación por dificultad en el movimiento de la caja torácica sugiere prudencia en la reposición de líquidos intravenosos, por lo que es de utilidad la ayuda de inotrópicos y atropina.
El protocolo estándar aceptado para la administración de corticoides después de una lesión medular es la administración precoz de metilprednisolona, a dosis de 30 mg/kg, en 15 minutos, seguido de 5,4 mg/kg/h5. Se aconseja que el inicio del tratamiento sea precoz y antes de las 8 horas de evolución de la lesión. Son contraindicaciones relativas a la corticoterapia las heridas penetrantes, el embarazo, la edad inferior a 13 años, la presencia de una infección importante o la diabetes inestable. Algunos estudios han considerado la naloxona sin demostrar eficacia6. A pesar de las controversias actuales sobre la eficacia de dosis precoces y altas de corticoides, sigue vigente la recomendación del Third Nacional Acute Spinal Cord Injury Studies (NASCIS)7. Hay que tener en cuenta el riesgo de hemorragia digestiva, por lo que se genera la necesidad de la prescripción conjunta de protección gástrica8.
DIAGNÓSTICO DIFERENCIAL DEL SHOCK
El diagnóstico diferencial entre el shock medular y el hipovolémico no suele plantear problemas. Éste cursa con frialdad, taquicardia, taquipnea y retraso del relleno capilar, y la hipotensión es una manifestación de shock descompensado; ante su sospecha se debe actuar antes de que aparezca hipotensión.
En el neumotórax a tensión, lo llamativo no es la hipotensión, sino el gran compromiso respiratorio con disnea, taquipnea; hemitórax afectado inmóvil e hiperinsuflado; traquea desviada al lado contralateral; yugulares ingurgitadas; cianosis; y enfisema subcutáneo; este último signo es menos frecuente en niños y jóvenes por la complexión de su tórax. Es una urgencia vital, requiere su drenaje inmediato y su diagnóstico es clínico.
Una contusión cardiaca puede ser la causa de bajo gasto cardiaco e incluso generar un shock cardiogénico. El diagnóstico diferencial con el shock hipovolémico se establece con la medida de la presión venosa central y en el contexto del medio extrahospitalario no es posible. Si se sospecha, se debe mejorar la contractibilidad con inotrópicos, disminuir la poscarga con diuréticos y vasodilatadores, y controlar las arritmias con antiarrítmicos.
El taponamiento cardiaco también cursa con hipotensión (triada de Beck = hipotensión, distensión yugular y amortiguación de los ruidos cardiacos). Se debe sospechar esta lesión en casos de hipotensión inexplicable y sobre todo ante lesiones penetrantes en el área de la silueta cardiaca. La reanimación vigorosa con volumen puede incrementar de forma transitoria la presión de llenado hasta que se realice una periocardiocentesis por profesionales entrenados.
ABORDAJE HOSPITALARIO
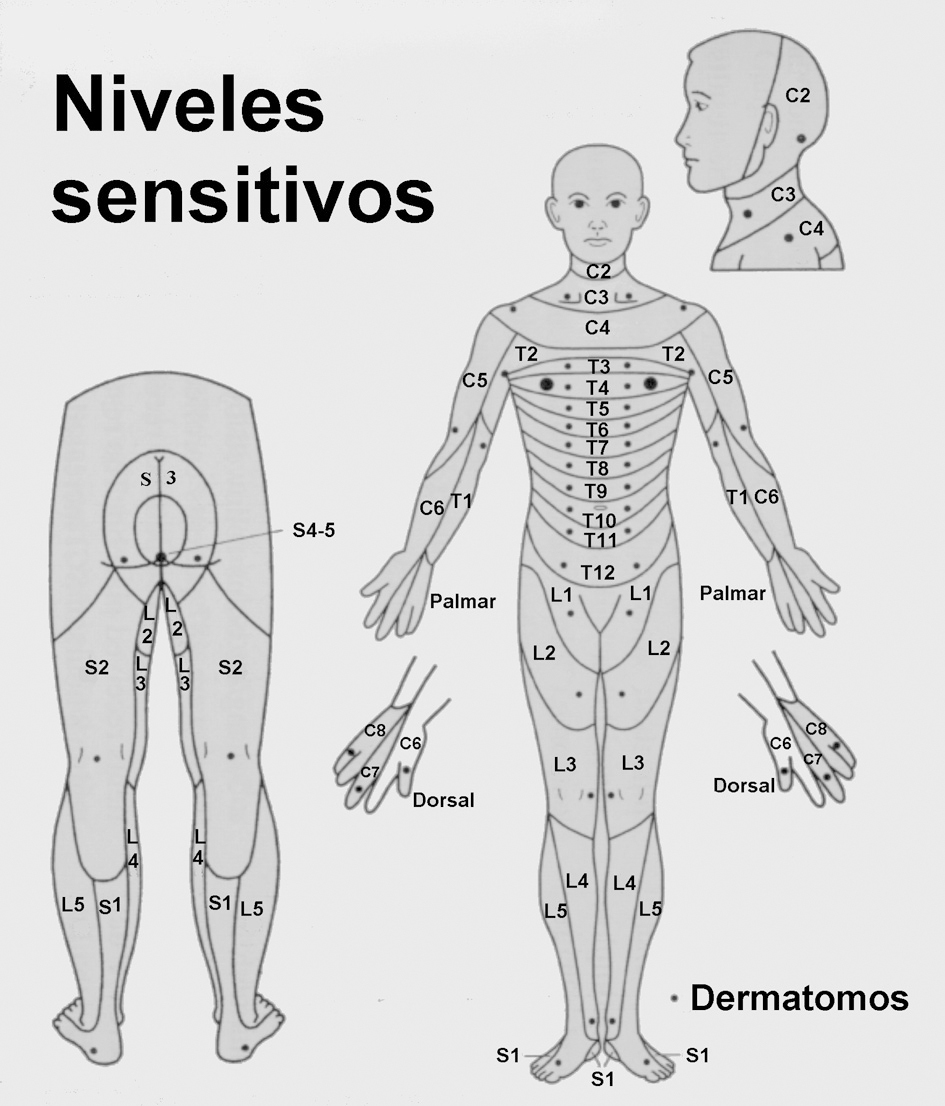
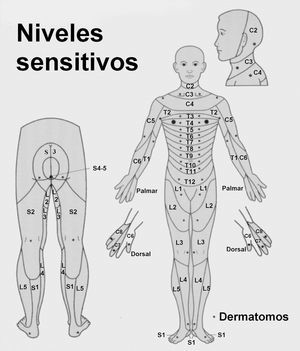
El diagnóstico de certeza y el tratamiento definitivo se realiza en el hospital (fig. 3). El nivel neurológico de la lesión está delimitado por el segmento más caudal valorado como intacto para la función motora y sensitiva9, lo que requiere una exploración neurológica minuciosa10: las zonas sensitivas para la evaluación de los dermatomas se muestran en la figura 4. Los músculos clave para la evaluación motora son: el diafragma (de C-1 a C-4), los flexores del codo (C-5), los extensores de la muñeca (C-6), los tríceps (C-7), los flexores de los dedos (C-8), los intrínsecos (D-1), los flexores de la cadera (L-2), los extensores de la rodilla (L-3), el tibial anterior (L-4), el extensor largo del primer dedo del pie (L-5), los gemelos y el flexor plantar (S-1) y el tono rectal (de S-2 a S-5). Los reflejos osteotendinosos a tener en cuenta son: el reflejo cremastérico (T-12), el reflejo rotuliano (L-4), el reflejo Aquiles (S-1), el reflejo anal y el bulbocavernoso (de S-2 a S-4), el reflejo bicipital (C-5), el reflejo estilo radial (C-6) y el reflejo tricipital (C-7). En la fase aguda del shock medular desaparecen los reflejos y se muestra una parálisis flácida e incontinencia de esfínteres. La exploración neurológica se complementa con otras técnicas11,12 tales como un estudio radiológico, una tomografía computarizada y una resonancia magnética nuclear.
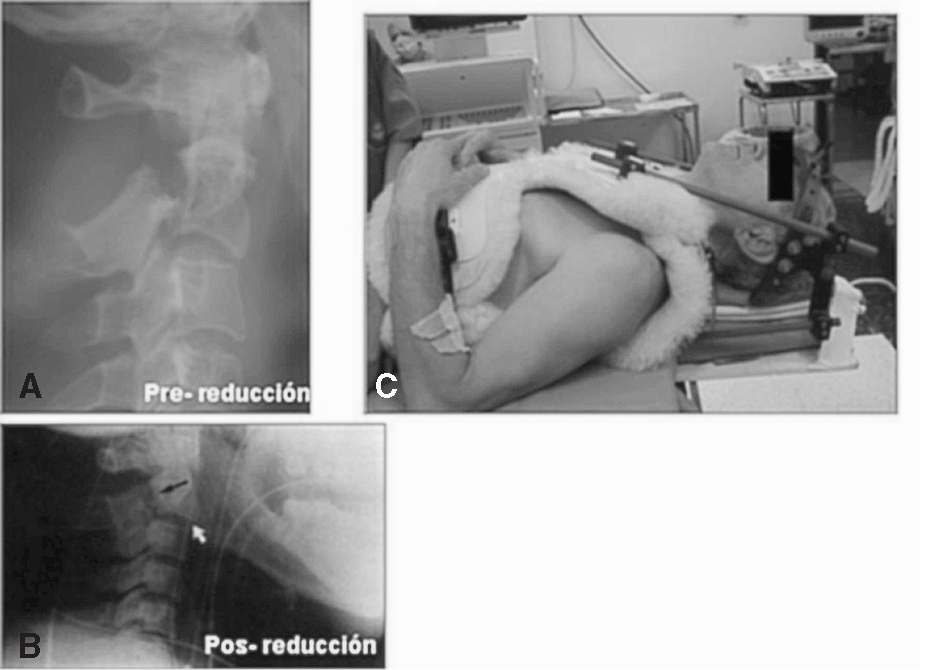
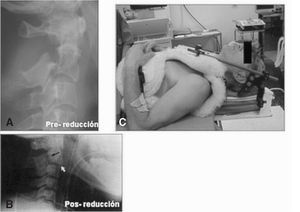
Figura 3. Halo-chaleco en reducción de fractura pedículos C2. Continuidad tanto en el soporte vital como en la inmovilización absoluta hasta el diagnóstico y el tratamiento definitivo.
Figura 4. Ante todo paciente politraumatizado con lesiones por encima de la clavícula o con bajo nivel de conciencia se debe sospechar la presencia de una lesión de la médula espinal hasta que se demuestre lo contrario. En las lesiones completas de la médula espinal no existe función motora o sensorial por debajo de un cierto nivel. Si existe "preservación sacra" se trata de una lesión incompleta y por tanto con posibilidad de recuperación neurológica si se realiza descompresión y estabilización quirúrgica en las primeras 8 horas.
DECISIÓN TERAPÉUTICA
Se consideran estas dos situaciones diagnósticas para tomar una decisión terapéutica urgente13,14:
1. Lesión medular completa: pacientes con pérdida completa de la movilidad y de la sensibilidad distal a la lesión que incluye los últimos niveles sacros y el reflejo bulbocavernoso.
2. Lesión medular incompleta: pacientes con algún tipo de función motora o sensitiva distal en la lesión y con preservación sacra. La positividad en la sensibilidad perianal, el tono rectal y la capacidad de flexión plantar del primer dedo indican que se mantiene alguna conexión entre las motoneuronas sacras bajas localizadas en el cono medular y la corteza cerebral a través de los cordones de la médula espinal15. Este paciente puede recuperar sus funciones siempre y cuando se realice descompresión y estabilización quirúrgica en las primeras 8 horas del traumatismo16,17.
CONCLUSIONES
Teniendo en cuenta el concepto de "asistencia integral del paciente traumatizado", se plantea la necesidad de trabajar juntos con mentalidad científica interdisciplinar, de forma que, la aplicación del método científico a las actividades cotidianas permita una comunicación bidireccional eficaz, en la creación de protocolos consensuados, optimización de los sistemas de registro, cuantificación de problemas y evaluación de los procedimientos asistenciales en cada una de las fases tanto extrahospitalarias como hospitalarias, con una repercusión directa en el paciente que, a la postre, es nuestra razón de existir.
Correspondencia: M.I. Pérez Núñez.
Facultativo Especialista. Servicio de Cirugía Ortopédica y Traumatología.
Hospital Universitario Marqués de Valdecilla.
Av. Valdecilla s/n 39008 Santander.
Correo electrónico: maribel-perez@telefonica.net; lavin@economistas.org
Recibido el 30-03-07; aceptado para su publicación el 18-09-07.