La tungiasis es una enfermedad parasitaria que afecta tanto a los humanos como a los animales. Causada por la penetración de las hembras de pulgas de arena, cuando esta entra en contacto directo con la piel afecta mayoritariamente a las extremidades inferiores, el 95% de los casos en los pies1. Puede causar abscesos, infecciones secundarias, deformidades y gangrena. La enfermedad está presente en la mayoría de las regiones tropicales y subtropicales del mundo, especialmente en Sudamérica y el África subsahariana, donde los grupos poblacionales marginales son los más afectados1,2. El tratamiento de la tungiasis es la extracción quirúrgica del parásito, la profilaxis antibiótica y antitetánica3. La clasificación de Fortaleza estandariza las descripciones clínicas y facilita el reconocimiento de las lesiones (tabla 1)4.
Clasificación de Fortaleza de la progresión de la tungiasis
| Estadio | Tiempo desde la penetración | Características clínicas |
|---|---|---|
| I | 30-120minutos | Mácula eritematosa |
| II | 1-2días | Mácula o pápula hipocrómica de 1-2mm con centro oscuro |
| III | 2-21días | Pápula blanquecina indurada, dolorosa de 3-10mm con centro oscuro |
| IV | 3-5semanas | Costra con halo de piel necrótica |
| V | >6 semanas | Cicatriz que desaparece con el tiempo |
Fuente: Nazaaro et al.4.
La tungiasis es una enfermedad parasitaria, de fácil diagnóstico y tratamiento, comúnmente manejada por sanitarios locales o por los propios pacientes con técnicas muy sencillas, por lo que habitualmente presenta un curso leve3, pero cuando se produce en entornos en los que los pacientes no tienen acceso a atención sanitaria, o se ven afectados por enfermedades preexistentes, puede tener un desenlace muy grave5,6.
Presentamos el caso clínico de un paciente inmigrante que padece diabetes mellitus tipo 2 (DM2), con antecedentes de pie diabético, que es diagnosticado y tratado de tungiasis en el centro de salud por el personal de atención primaria.
Un varón de 41 años procedente de Marruecos, que reside en un centrosocio sanitario donde ha llegado hace 2 semanas, solicita ayuda por presentar heridas con mal aspecto, purulentas y malolientes situadas en el pie izquierdo. La gravedad de las heridas le impide la deambulación.
Refiere que todo empezó hace 3 meses, a raíz de varias pequeñas lesiones blancas con centro negro que aparecían y desaparecían, cambiando de localización en el pie izquierdo, no dolorosas ni pruriginosas, con exudación de aspecto transparente. Fue tratado inicialmente en el centro de acogida con antiverrugas tópicos que han empeorado notablemente las lesiones, extendiéndose y produciendo úlceras sobreinfectadas que amenazan amputación.
Antecedentes y factores de riesgo: originario de un entorno rural socioeconómico muy deprimido. En su país de origen no usa calzado y trabaja de pastor en una región desértica. DM2 de larga evolución con amputación previa, tabaquismo e hipertensión arterial (HTA). Tratamiento: metformina 500mg/glibenclamida 5mg cada 12h.
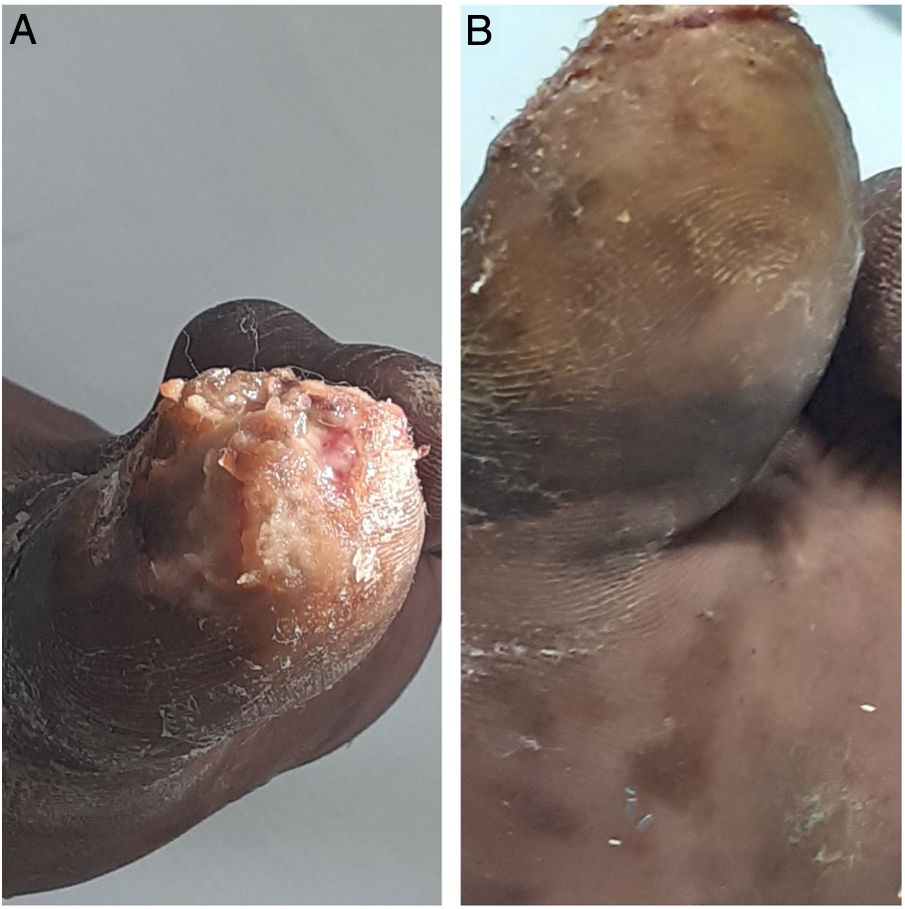
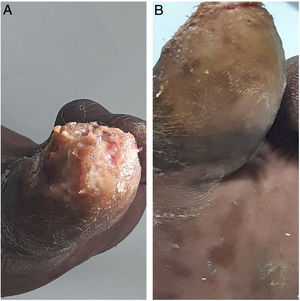
A la exploración se observa en el primer dedo una gran úlcera infectada con bordes eritematosos, lesiones pustulosas confluyentes con deformaciones cicatriciales y pérdida de la uña. Residuos de parásito y huevos diseminados. En la piel circundante se observa hiperqueratosis y descamación (fig. 1A). En la planta del pie se aprecian lesiones maculopapulares hipercrómicas con zona central puntiforme negruzca, lesiones con aspecto de verrugas plantares (fig. 1B). Amputación previa del 5.° dedo del pie derecho.
Gran úlcera infectada: deformaciones cicatriciales y pérdida de la uña. Lesiones pustulosas confluyentes. Residuos de parásito y huevos diseminados. En la piel circundante hiperqueratosis y descamación.A. Lesiones maculopapulares hipercrómicas con zona central puntiforme negruzca. B. Lesiones con aspecto de verrugas plantares.
Según recomiendan las guías se realiza una evaluación completa del pie diabético7: presenta neuropatía diabética sensitivomotora mixta con predominio de síntomas negativos (hipoalgesia, hipoestesia y entumecimiento). Además se detecta arteriopatía periférica: claudicación intermitente, edema, eritema, palidez y frialdad. Índice tobillo brazo<0,4.
El pie diabético es definido como el conjunto de síndromes en los que la existencia de neuropatía, isquemia e infección provocan alteraciones tisulares o úlceras secundarias a microtraumatismos, ocasionando una importante morbilidad que puede devenir en amputaciones. Se diagnostica de pie diabético severo de incierto tiempo de evolución7,8.
Se realiza tratamiento y seguimiento de la lesión y del paciente de forma multidisciplinar por el personal de medicina y enfermería de atención primaria, evaluándose cada 24-48h durante 2 semanas.
Siguiendo la escala de Wagner para la clasificación de las úlceras del pie diabético, la lesión se clasifica como grado 2: úlcera profunda9. El personal de enfermería de atención primaria lleva a cabo la cura: limpieza de la lesión, desbridamiento quirúrgico y/o cortante de esfácelos y del tejido necrótico. En el material extraído se encuentran varias formaciones quísticas de aspecto blanquecino que son remitidas a anatomía patológica. En el estudio histopatológico se detectan varias cavidades pseudoquísticas intraepidérmicas recubiertas por una cutícula eosinofílica con hiperqueratosis y acantosis. En la dermis, y rodeando las cavidades pseudoquísticas, se puede observar abundante infiltrado inflamatorio mixto constituido por linfocitos, células plasmáticas y eosinófilos. En el interior de las cavidades pseudoquísticas se encontraron partes vitales de un artrópodo compatible con Tunga penetrans en diferentes estadios. A su vez se remite la muestra al servicio de microbiología, que determina sobreinfección bacteriana cutánea por Streptococcus pyogenes.
Con la clínica y la histología se establece el diagnóstico de pie diabético complicado a raíz de tungiasis sobreinfectada por Streptococcus pyogenes4. Al tratamiento quirúrgico ya realizado se le añade pauta antibioterápica y analgésica oral con amoxicilina/ácido clavulánico 1.000/62,5mg 2 comprimidos cada 12h durante 10días y paracetamol 650mg un comprimido cada 6-8h. Se desconoce si el paciente está correctamente vacunado, por lo que se administra profilaxis antitetánica. Se indica reposo del pie afectado, minimizando el apoyo del pie y el uso de sandalias con apósitos almohadillados.
Tras una analítica y exploración complementaria (glucemia basal: 334mg/dl, HbA1c: 9,1%) se intensifica el control de la glucemia y el control del resto de factores de riesgo asociados (HTA: 160/85 y tabaquismo). Cambio de tratamiento a metformina 850mg cada 8h, insulina glargina 10UI cada 24h, dieta mediterránea y ejercicio físico regular, enalapril 10mg cada 24h y abandono del tabaco, consiguiendo la resolución completa de las lesiones del pie sin necesidad de amputación, pudiendo volver a caminar; se alcanza el control de la HTA y de la HbA1c: 6,8%.
Nos encontramos con un paciente originario de un área donde la tungiasis es endémica2. Las posibilidades de exposición aumentan porque camina descalzo y procede de un entorno deprimido con higiene muy deficiente1. El paciente padece DM2 de larga evolución con mal control glucémico y antecedentes de pie diabético severo, lo que facilita las posibilidades de una mala evolución.
El diagnóstico se ve dificultado, porque aunque la tungiasis tiende a resolverse espontáneamente en 4-6 semanas, la reinfestación es la norma, por ese motivo el paciente refería que las lesiones migraban. Las verrugas plantares no eran tales, y junto con las maculas eritematosas, necrosis y lesiones cicatriciales son compatibles con diferentes estadios de la clasificación de Fortaleza (estadios del ii al v)4. De forma añadida el paciente sufre neuropatía sensitivomotora mixta con predominio de síntomas negativos y arteriopatía periférica, con lo que no refiere los característicos síntomas de prurigo intenso que esta infestación suele presentar8. Estas complicaciones, además, favorecen la mala evolución y el mal pronóstico8. El erróneo manejo inicial de una patología poco prevalente, pero no necesariamente grave, produjo que las lesiones empeoraran apareciendo úlceras, sobreinfección y celulitis. Todos estos factores llevaron a que un proceso parasitario aparentemente sencillo de resolver pudiera haber tenido un desenlace fatal.
Con los actuales flujos migratorios es habitual que acudan a nuestras consultas pacientes procedentes de áreas donde son frecuentes zoonosis con las que tenemos que estar familiarizados10. En este caso, ante la falta de experiencia del personal del centro de acogida con este tipo de parasitosis, el cuadro se vio agravado por un diagnóstico y tratamiento inadecuados en un paciente con elevado riesgo de complicación. En el manejo de los pacientes que padecen DM2 debemos estar atentos ante cualquier proceso intercurrente, pues son especialmente propensos a sufrir complicaciones severas.
Responsabilidades éticasSe ha contado con el consentimiento escrito de los pacientes y se han seguido los protocolos del centro de trabajo sobre tratamiento de la información de los pacientes.
FinanciaciónEste trabajo no ha recibido ayudas específicas ni patrocinio de ningún tipo.