Analizar el grado de conocimiento y manejo actual de la insulinización por los médicos de atención primaria (AP), así como su impacto sobre el grado de control metabólico.
Materiales y métodosEstudio secuencial exploratorio, principalmente cualitativo con un enfoque fenomenológico y posterior fase cuantitativa. Participaron 37 médicos de AP del Servicio Andaluz de Salud. Se realizó análisis univariado y bivariado de variables sociodemográficas y clínico-asistenciales.
ResultadosExistió una gran variabilidad entre los médicos de AP acerca del conocimiento sobre el tratamiento con insulinas (conocimiento bajo: 13,5%; medio: 59,5%; alto: 27,0%). Hubo una relación directa entre el conocimiento sobre insulinización y el grado de consecución de objetivos de HbA1c: a mayor grado de conocimiento, mejor control metabólico. Las insulinas basales más prescritas fueron la insulina glargina100 (56,8%), seguida de la insulina glargina300 (29,7%) y después la insulina NPH (8,1%). Hubo tendencia a presentar un diferente perfil de prescripción respecto a las insulinas basales, de tal forma que la prescripción de insulina NPH y de insulinas mixtas coincidía con el nivel más bajo de conocimiento. El 35,1% de los médicos de AP desconocían patrones de insulinización más complejos.
ConclusionesSolo el 27% de los médicos de AP tienen un conocimiento elevado sobre el tratamiento con insulinas. Existe una relación directa entre el nivel de conocimiento sobre las insulinas y el grado de control glucémico. Es necesario mejorar el conocimiento sobre el tratamiento con insulinas para optimizar el control metabólico y disminuir el riesgo de complicaciones.
To determine the level of knowledge and current management of starting insulin treatment by Primary Care physicians, and its impact on metabolic control.
Materials and methodsA mainly qualitative exploratory sequential study, with a phenomenological approach, followed by a quantitative phase. The study included 37 primary care physicians from the Andalusian Health Service. Socio-demographic and clinical care variables were analysed. Univariate and bivariate analyses were performed.
ResultsThere was a wide variability between Primary Care physicians in the level of knowledge of treatment with insulins (low knowledge: 13.5%; medium knowledge: 59.5%; high knowledge: 27.0%). There was a direct relationship between the level of knowledge and the attainment of HbA1c goals (as the level of knowledge increased, the metabolic control improved). The most common basal insulins prescribed were insulin glargine U-100 (56.8%), followed by insulin glargine U-300 (29.7%), and neutral protamine hagedorn (NPH) insulin (8.1%). There was a trend to show a different prescription pattern with basal insulins (as the level of knowledge decreased, the prescription of mixed and NPH insulins increased). More than one-third (35.1%) of primary care physicians did not know more complex patterns of treatment with insulins.
ConclusionsOnly 27% of Primary Care physicians had a high knowledge about treatment with insulins. There was a direct relationship between the level of knowledge about insulins and glycaemic control. It is necessary to improve the knowledge about insulin therapy in order to optimise metabolic control and reduce the risk of complications.
La diabetes mellitus (DM) es muy frecuente en nuestro medio. Así, el estudio Di@bet.es muestra que hasta el 14% de los sujetos en edad adulta presentan diabetes, cifra que alcanza el 30% cuando se considera cualquier alteración del metabolismo glucémico1. Sin embargo, resulta esperable que la prevalencia de diabetes aumente en las próximas décadas debido tanto a los cambios demográficos (población más envejecida) como a los que se dan en el estilo de vida (mayor sedentarismo y menor seguimiento de la dieta mediterránea)2-5.
En los últimos años han aparecido nuevos tratamientos no insulínicos que han permitido no solo mejorar el control glucémico, sino incluso en algunos casos reducir los eventos cardiovasculares6-9. Esto ha llevado a modificar los algoritmos de manejo terapéutico en los pacientes con diabetes tipo2 (DM2)10,11. Sin embargo, a pesar de estos avances, la insulina sigue siendo necesaria en aproximadamente una quinta parte de los pacientes con DM2, bien en el momento del diagnóstico o, más frecuentemente, a lo largo de la evolución de la enfermedad, bien de manera temporal, debido a algún proceso intercurrente, o de manera permanente, por un mal control metabólico a pesar de los tratamientos antidiabéticos no insulínicos12-15. En consecuencia, el tratamiento con insulina es necesario en una proporción significativa de los pacientes con DM210-15.
Aunque el tratamiento con insulinas puede ser prescrito tanto a nivel hospitalario como ambulatorio por otros profesionales, es en el ámbito de la atención primaria (AP) donde se realiza el seguimiento y el control del tratamiento a medio y a largo plazo, además de poder iniciar el tratamiento insulínico12,13. Desafortunadamente, y a pesar de su importancia, no todos los médicos de AP presentan el mismo nivel de conocimiento en el manejo de este grupo terapéutico, lo que podría tener implicaciones importantes en el control metabólico de estos pacientes16-20.
Diferentes trabajos han estudiado las barreras que retardan el inicio de la insulinización, provenientes tanto del paciente como del profesional o del sistema sanitario21,22. Existen antecedentes donde se buscan soluciones a las causas por las que se retrasa el inicio de la insulinización y en los obstáculos provenientes específicamente del paciente23. En cambio, otros estudios realizados en nuestro entorno han centrado sus esfuerzos en averiguar las causas por las que el médico retrasa el inicio de la insulinización. Sin embargo, al focalizar la investigación en el inicio del tratamiento, estos estudios no han podido valorar la evolución posterior del tratamiento insulínico, ni contemplar por qué a pesar de haber instaurado la insulinización, algunos pacientes, influenciados por la praxis médica, no obtienen los controles metabólicos óptimos24.
En consecuencia, existe la necesidad de resolver las dudas sobre el manejo de las insulinas desde el punto de vista del profesional sin limitarse a una etapa concreta, abarcando tanto el inicio de la terapia insulínica como el posterior seguimiento. El objetivo principal de este estudio fue analizar el grado de conocimiento y el manejo actual de la insulinización por parte de los médicos de AP, así como su impacto sobre el grado de control metabólico.
MétodosSe incluyeron médicos de AP de ambos sexos pertenecientes a los centros del Área de Gestión Sanitaria de Osuna del Servicio Andaluz de Salud que presentaran una continuidad asistencial de al menos 2años en el cupo actual, que no se encontrasen en período de formación y que tratasen de manera rutinaria a pacientes con DM2 según los criterios establecidos por las guías internacionales10,11, tratados con antidiabéticos orales y/o insulina. El reclutamiento se realizó de manera consecutiva, seleccionando a los primeros médicos de AP que, cumpliendo con los criterios de selección, aceptasen participar en el estudio. Asimismo, antes de la inclusión en el estudio los médicos debían otorgar su consentimiento informado por escrito confirmando su voluntad de participar en él (no fue necesario que los pacientes lo firmaran, dado que sus datos se dieron agregados dentro de cada cupo y no de manera individualizada). Se excluyeron los médicos de AP que no atendiesen a pacientes con diagnóstico de DM. Asimismo, tampoco se recogieron datos de pacientes con DM tipo1, diabetes gestacional, prediabetes, diabetes tipo MODY (Maturity Onset Diabetes of the Young) y tipo LADA (Latent Autoinmune Diabetes in Adults). El estudio fue aprobado por el comité de bioética de Sevilla, y se siguieron los protocolos habituales del centro de trabajo.
Para el desarrollo del estudio se empleó un diseño mixto secuencial, inicialmente cualitativo, con enfoque fenomenológico, y una posterior fase cuantitativa (diseño secuencial exploratorio). La investigación, con método mixto, parte de la recopilación de datos cualitativos de las entrevistas y datos cuantitativos de los resultados analíticos, e implica la recogida intencional de ambos tipos de datos y la combinación de los puntos fuertes de cada uno para responder a la pregunta de investigación25.
En la primera fase se realizó la recogida y el análisis de los datos cualitativos, y en la segunda se realizó un análisis cuantitativo para poder generalizar los resultados iniciales. Los resultados finales se basaron en la adecuada combinación de los datos de ambas fases del estudio. Para la primera fase se empleó un diseño descriptivo, transversal, cualitativo, fenomenológico y categorizado en unidades de sentido sobre una muestra no probabilística intencional. En resumen, se analizaron los conocimientos que los médicos de AP tenían sobre la insulina (método fenomenológico), identificando los rasgos comunes entre la muestra observada y otras similares (de forma intencional), así como expresiones verbales que hiciesen referencia a conceptos con un significado común (unidades de sentido), de manera categorizada, mediante la creación de códigos extraídos de las entrevistas clínicas grabadas y transcritas, que posteriormente se clasificaron en categorías y metacategorías. Por lo tanto, la fase cualitativa se desarrolló para conocer el uso por parte de los médicos de AP de las diferentes terapias insulínicas. Para ello se realizaron entrevistas con un guión semiestructurado a médicos de AP que tratasen a personas con DM. El investigador, antes de las entrevistas, se preparó un guión temático sobre lo que es preciso debatir con el entrevistado26. Durante las entrevistas el investigador realizó las preguntas pertinentes de forma abierta, permitiendo que el informante expresase libremente sus ideas, sugerencias y opiniones, si bien durante la entrevista el investigador enlazó de forma natural el diálogo, introduciendo en las respuestas del entrevistado los temas que eran de interés para el estudio. Posteriormente se revisó cada entrevista por parte del investigador para aclarar cuáles fueron los temas emergentes o las cuestiones relevantes para el estudio. Las entrevistas estaban semiestructuradas siguiendo como guión un cuestionario de 20 preguntas con un lenguaje claro, sencillo y simple aplicado en condiciones estándar que se desarrolló en los consultorios de AP del área sanitaria de Osuna entre enero y julio de 2018. Las respuestas fueron analizadas con la ayuda del sofware Nudist Vivo y la técnica del «análisis semántico estructural» para la identificación de códigos de bases obtenidos de los discursos de cada entrevista, que posteriormente se clasificaron en categorías que englobaban respuestas en áreas de interés.
El cuestionario de 20 preguntas completado por los médicos analizaba el grado de conocimiento sobre la insulinización (tabla 1). En función de los aciertos recogidos a las preguntas del cuestionario se establecieron tres niveles de conocimiento, considerando un nivel de conocimiento elevado a los que contestaron de manera correcta de 15 a 20 preguntas, un nivel de conocimiento medio, de 8 a 14 aciertos, y un nivel de conocimiento bajo, de 0 a 7 aciertos.
Cuestionario sobre conocimientos sobre insulinización para médicos de atención primaria
| Pregunta | Opciones | Puntuación |
|---|---|---|
| 1. En la pauta bolo-basal o basal-plus, ¿qué tipos de insulina se utilizan? | Solo insulina lenta | 0 |
| Solo insulina intermedia | ||
| Solo insulina rápida | ||
| Insulina lenta/intermedia +insulina rápida | 1 | |
| 2. En un paciente con DM2 con mal control glucémico, ¿con qué criterios clínicos decidimos iniciar la insulinización? | El tratamiento con insulina debe iniciarse cuando el tratamiento combinado con antidiabéticos orales a dosis máximas y las medidas higiénico-dietéticas no son suficientes para obtener los objetivos de control glucémico (HbA1c) | 1 |
| El tratamiento con insulina debe iniciarse cuando el paciente presenta sintomatología y mal control glucémico (HbA1c>8-10%) | 1 | |
| El tratamiento con insulina debe iniciarse SOLO cuando el paciente presenta sintomatología | 0 | |
| Cuando el paciente lo solicite | 0 | |
| 3. En un paciente con DM2 con mal control glucémico, ¿con qué cifras de glucemia o HbA1c decidimos iniciar la insulinización? | Marcada hiperglucemia >280-300mg/dl y muy sintomática (pérdida de peso) y/o HbA1c >8,5-10% | 1 |
| HbA1c >8,0%, independientemente de la sintomatología | 0 | |
| Hiperglucemia >250mg/dl asintomática | 0 | |
| 4. ¿Cuál es la dosis en la pauta de inicio más adecuada al insulinizar con insulina lenta o intermedia en una pauta basal? | Dosis de inicio: 10UI o 0,1-0,3UI/kg/día | 1 |
| Dosis de inicio: 5UI o 0,2UI/kg/día | 0 | |
| Dosis de inicio: 2UI día | 0 | |
| 5. ¿Cada cuántos días revisamos la pauta de insulina al iniciar la insulinización? | Cada 2-3 días hay que valorar los resultados | 1 |
| Debemos revisar al paciente a diario durante la primera semana | 0 | |
| Debemos revisar al paciente a diario durante los primeros 15días | 0 | |
| 6. ¿Qué cantidad de insulina podemos ir incrementando si es necesario (en UI)? | La variación de dosis no debe ser de más de 2-4UI cada vez | 1 |
| La dosis de aumento de insulina será personalizada a las necesidades del paciente, no hay límite | 0 | |
| La variación de dosis no debe ser más de 10UI cada vez | 0 | |
| 7. De los siguientes medicamentos, ¿cuál no es una insulina: degludec, dulaglutida, glargina, NPH o lispro? | Dulaglutide | 1 |
| Degludec | 0 | |
| Lispro | 0 | |
| Todas son insulinas | 0 | |
| 8. De las siguientes insulinas, ¿cuál es rápida: degludec, glargina, NPH o lispro? | Lispro | 1 |
| Todas son insulinas rápidas | 0 | |
| Degludec | 0 | |
| 9. Cuando un paciente con DM2 está en tratamiento con insulinas, ¿podemos retirar o mantener la metformina? | Podemos mantener la metformina | 1 |
| Cuando se inicia tratamiento con insulina se debe retirar la metformina | 0 | |
| Cuando se inicia tratamiento con insulina se debe ajustar la metformina según el filtrado glomerular | 0 | |
| 10. La insulina rápida ¿se suele administrar antes o después de la ingesta de alimentos? | Antes de la ingesta de alimentos | 1 |
| Nunca después de la ingesta de alimentos | 0 | |
| La insulina rápida nunca se administra con la ingesta de alimentos | 0 | |
| 11. Si en los perfiles glucémicos de un paciente insulinizado nos encontramos glucemias posprandiales más elevadas… | Se aumentará la dosis de insulina basal | 0 |
| Solo se puede añadir una segunda inyección con insulina rápida | 0 | |
| Podemos añadir un análogo del péptido GLP-1 o podemos añadir una segunda inyección con insulina rápida | 1 | |
| 12. En las insulinas premezcladas, ¿cuál es la distribución de las dosis según las comidas? ¿Se administra antes o después de las comidas? | Se administran 2/3 antes del desayuno y 1/3 antes de la cena | 1 |
| Se administran 1/3 antes del desayuno y 2/3 antes de la cena | 0 | |
| 13. ¿Es necesario rotar los sitios de inyección de la insulina? | Sí, es importante rotar los sitios de inyección | 1 |
| No, no es importante rotar los sitios de inyección | 0 | |
| 14. ¿Cómo se llama el efecto secundario más frecuente cuando no se rotan los sitios de inyección de la insulina? ¿Altera el funcionamiento de la insulina inyectada? | Lipodistrofia; sí altera, reduciendo la asimilación de la insulina inyectada | 1 |
| Lipodistrofia; sí altera, aumentando la asimilación de la insulina inyectada | 0 | |
| Lipodistrofia; no altera la asimilación de la insulina inyectada | ||
| 15. ¿Qué efecto tiene la insulina sobre el peso corporal? | Aumenta el peso | 1 |
| Disminuye el peso | 0 | |
| 16. En un paciente diabético que precisa por otra patología concomitante tratamiento con corticoides, ¿el efecto secundario de los corticoides es hipoglucemiante o hiperglucemiante? | El efecto secundario de los corticoides es hiperglucemiante | 1 |
| El efecto secundario de los corticoides es hipoglucemiante | 0 | |
| 17. El consumo de alcohol en personas con DM ¿puede aumentar el riesgo de hipoglucemia o hiperglucemia? | Puede aumentar el riesgo de hipoglucemia, especialmente si se está en tratamiento con insulina o secretagogos | 1 |
| Puede aumentar el riesgo de hiperglucemia | 0 | |
| 18. En los pacientes con enfermedad renal crónica, ¿se debe modificar la dosis de insulina? ¿Cuánto? | La insulina solo precisa ajuste de la dosis cuando descienda el filtrado glomerular por debajo de 60ml/min/1,73m2; la dosis debe reducirse en aproximadamente un 25% y, si baja de 20ml/min/1,73m2, un 50% | 1 |
| La insulina no precisa ajuste de la dosis en la enfermedad renal crónica | 0 | |
| 19. La monitorización continua de la glucosa en tiempo real por los pacientes con DM se llama «autoanálisis» y mide… | La glucosa intersticial (se relaciona bien con la glucosa plasmática) | 1 |
| La glucosa plasmática | 0 | |
| 20. ¿La realización de autoanálisis en otro lugar del cuerpo diferente del pulpejo de los dedos da los mismos resultados? | No, puede dar resultados retrasados respecto a los obtenidos en los dedos | 1 |
| Sí, son idénticos los resultados obtenidos en los dedos que en otra parte del cuerpo | 0 |
El total del cuestionario está conformado por 20 preguntas. Cada pregunta presenta al menos dos opciones de respuesta, y algunas preguntas presentan más de dos opciones (correctas o incorrectas, según los casos). La forma de evaluar el cuestionario es la siguiente: si la respuesta es correcta puntúa1 (1por pregunta), si la respuesta es incorrecta o se deja en blanco puntúa 0, y no hay puntos negativos. Por ello se anima a los profesionales a que respondan a todas las preguntas. En consecuencia, la puntuación máxima posible sería 20 y la mínima, 0.
Patrones de insulinización más complejos fueron definidos de acuerdo con las referencias 11, 18, 19 y 20.
Para la segunda fase, la fase cuantitativa del estudio, se realizó un diseño observacional, analítico, descriptivo y transversal que analizó estos datos en función de los conocimientos de los médicos de AP sobre la terapia insulínica. En base a los resultados obtenidos en la fase cualitativa previa se clasificó a los médicos de AP según su nivel de conocimientos sobre la insulina y se contrastó el nivel de conocimientos del médico de AP con el control glucémico agrupado de los pacientes a su cargo. El control glucémico agrupado de los pacientes a cargo de cada médico de AP fue medido con la hemoglobina glucosilada (HbA1c) media de los pacientes asignados a cada médico de AP. Al ser los datos agrupados, y por tanto no individualizados, estos fueron anónimos, y al no peligrar la confidencialidad de los datos no fue preciso consentimiento por parte de los pacientes. Asimismo, se analizaron las características y las comorbilidades de los pacientes con DM2 tratados con insulina dentro de cada cupo.
Análisis estadísticoEl cálculo de la muestra se obtuvo mediante punto de saturación, determinado cuando el 50% de las respuestas se repitiesen. El punto de saturación se presentó con un número determinado de entrevistas realizadas en condiciones estándar por los investigadores en médicos de AP que cumpliesen con los criterios de selección, de la manera más apropiada posible para el objetivo del estudio (conveniencia), obteniendo el total de la información requerida (suficiencia). El sesgo de muestreo quedó desestimado al alcanzar el «punto de saturación», el del investigador mediante la «verificación por los participantes», y el del participante, mediante la «triangulación».
Para el análisis de la fase cualitativa, las respuestas entregadas se grabaron para ser posteriormente transcritas en formato papel. El análisis se realizó con la ayuda del software Nudist Vivo y la técnica del «análisis semántico estructural», consistente en la identificación de códigos de bases, en cada entrevista. Para conseguir la confiabilidad del estudio y el control de posibles sesgos se combinaron de forma secuencial el método cualitativo con el cuantitativo.
Las variables cualitativas se expresaron mediante valores absolutos (n) y valores relativos (porcentajes), y las variables cuantitativas mediante la media y la desviación estándar. Para comparar las diferentes variables en función del grado de conocimiento sobre la insulinización, en el caso de las variables cualitativas se emplearon la prueba de chi cuadrado o el test exacto de Fisher, según el tamaño muestral, y para las variables cuantitativas, la prueba de Kruskal-Wallis. Se consideró estadísticamente significativa una p<0,05. El análisis estadístico se realizó con el paquete estadístico SPSS (Statistical Package for the Social Sciences) versión 23.0 (SPSS Inc., Chicago, IL).
ResultadosSe ofreció a 66 médicos de AP participar en el estudio; 55 de ellos aceptaron, si bien solo 37 (56,06%) completaron los requisitos (firmar el consentimiento informado, realizar la entrevista y rellenar el cuestionario de conocimientos).
En la tabla 2 se muestran las características sociodemográficas, laborales y del lugar de trabajo de los médicos de AP participantes en el estudio. Globalmente, el 40,5% tenían <40años y el 81,1%, <50años. La mayoría eran mujeres (59,5%) y el 62,2% tenían a su cargo al menos a dos personas. En cuanto a las características laborales, el 35,1% llevaban más de 10años trabajando como médicos y el 21,6% eran eventuales. La mayoría de los médicos trabajaban en un ámbito rural (62,2%) y el 37,9% tenían un cupo >1.500pacientes.
Características sociodemográficas, laborales y del lugar de trabajo de los médicos de atención primaria (n=37)
| Variable | Valor |
|---|---|
| Características sociodemográficas | |
| Sexo, n (%) | |
| Mujer | 22 (59,5) |
| Hombre | 15 (40,5) |
| Cargas familiares, n (%) | |
| Sin cargas familiares | 9 (24,3) |
| 1 persona (familiar) a cargo del profesional | 5 (13,5) |
| 2 personas (familiares) a cargo del profesional | 20 (54,1) |
| ≥ 3 personas (familiares) a cargo del profesional | 3 (8,1) |
| Características laborables | |
| Formación especializada, n (%) | |
| Vía MIR | 33 (89,2) |
| Vía no MIR | 4 (10,8) |
| Años de experiencia profesional, n (%) | |
| < 5 años de tiempo trabajado como médico | 7 (18,9) |
| 5-10 años de tiempo trabajado como médico | 17 (46) |
| > 10 años de tiempo trabajado como médico | 13 (35,1) |
| Estabilidad laboral en la misma plaza, n (%) | |
| < 5 años de tiempo trabajado en la misma plaza laboral | 7 (18,9) |
| 5-10 años de tiempo trabajado en la misma plaza laboral | 20 (54,1) |
| > 10 años de tiempo trabajado en la misma plaza laboral | 10 (27) |
| Situación laboral, n (%) | |
| Eventual | 8 (21,6) |
| Interino | 18 (48,7) |
| Propietario | 11 (29,7) |
| Directivo, n (%) | |
| No ha ejercido cargo directivo en los dos últimos 2 años | 35 (94,6) |
| Ejerce o ejerció cargo de responsabilidad en los últimos 2 años | 2 (5,4) |
| Lugar de trabajo | |
| Zona de trabajo, n (%) | |
| Semiurbano | 8 (21,6) |
| Rural de 1.000-4.000 habitantes | 6 (16,2) |
| Rural de < 1.000 habitantes | 23 (62,2) |
| Dispersión geográfica del cupo atendido por el profesional, n (%) | |
| El profesional atiende a pacientes en un solo centro sanitario | 32 (86,5) |
| El profesional acude a más de un centro sanitario | 5 (13,5) |
| Carga asistencial del cupo atendido por el profesional, n (%) | |
| < 1.000 pacientes atendidos en el cupo | 2 (5,4) |
| 1.000-1.500 pacientes atendidos en el cupo | 21 (56,8) |
| > 1.500 pacientes atendidos en el cupo | 14 (37,9) |
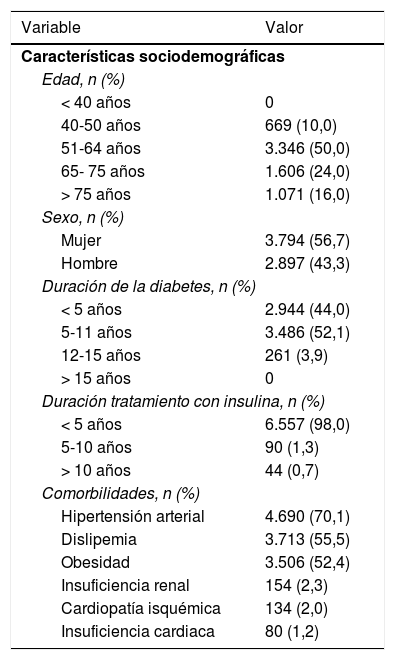
El total de pacientes atendidos por estos 37 médicos fue de 48.631, de los que 6.691 tenían DM2 (13,76%). En los pacientes con DM2 (tabla 3) la edad media fue de 68años (rango 41-81años; 40% ≥65años), el 56,7% eran mujeres, la duración media de la DM2 era <11años en el 96,1% de los pacientes y el tiempo medio en tratamiento con insulina era <5años en el 98%. Las comorbilidades más prevalentes eran la hipertensión arterial (70,1%), la dislipemia (55,5%) y la obesidad (52,4%). La proporción de pacientes con enfermedad cardiovascular o renal establecida fue baja.
Características de los pacientes con diabetes tipo 2 (n=6.691)
| Variable | Valor |
|---|---|
| Características sociodemográficas | |
| Edad, n (%) | |
| < 40 años | 0 |
| 40-50 años | 669 (10,0) |
| 51-64 años | 3.346 (50,0) |
| 65- 75 años | 1.606 (24,0) |
| > 75 años | 1.071 (16,0) |
| Sexo, n (%) | |
| Mujer | 3.794 (56,7) |
| Hombre | 2.897 (43,3) |
| Duración de la diabetes, n (%) | |
| < 5 años | 2.944 (44,0) |
| 5-11 años | 3.486 (52,1) |
| 12-15 años | 261 (3,9) |
| > 15 años | 0 |
| Duración tratamiento con insulina, n (%) | |
| < 5 años | 6.557 (98,0) |
| 5-10 años | 90 (1,3) |
| > 10 años | 44 (0,7) |
| Comorbilidades, n (%) | |
| Hipertensión arterial | 4.690 (70,1) |
| Dislipemia | 3.713 (55,5) |
| Obesidad | 3.506 (52,4) |
| Insuficiencia renal | 154 (2,3) |
| Cardiopatía isquémica | 134 (2,0) |
| Insuficiencia cardiaca | 80 (1,2) |
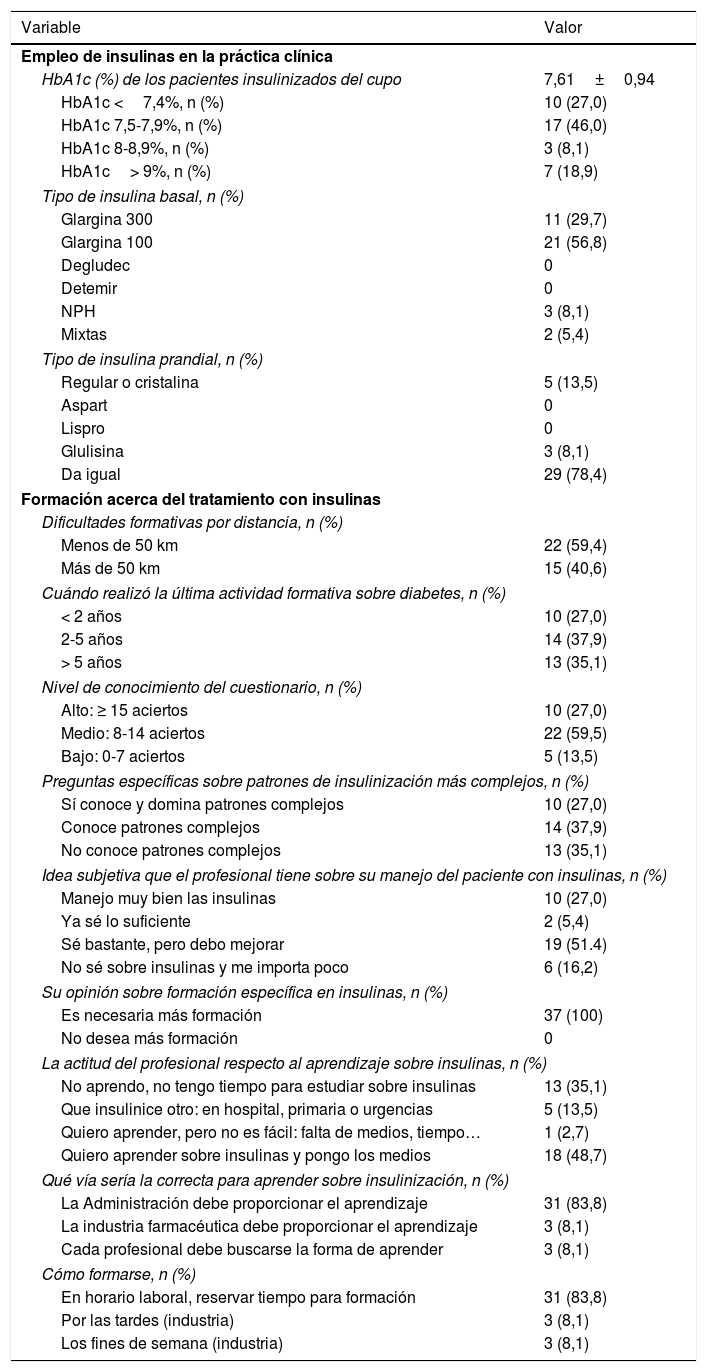
El valor medio de HbA1c de todos los pacientes insulinizados fue de 7,61±0,94%. Las insulinas basales más prescritas fueron la insulina glargina100 (56,8%), seguida de la insulina glargina300 (29,7%) y después la insulina NPH (8,1%). En cuanto a la formación, el 27% de los médicos habían realizado alguna actividad formativa en los últimos 2años, presentaban un nivel alto de conocimiento en el cuestionario, dominaban patrones complejos de insulinización y consideraban que manejaban bien las insulinas. Aunque todos los médicos pensaban que era necesaria más información sobre el tratamiento con insulinas, el 48,6% no aprendían o consideraban que debería insulinizar otro médico. El 83,8% de los médicos consideraban que tendría que ser la Administración y durante el horario laboral la encargada de realizar la formación específica (tabla 4). Ni el acceso a internet por parte de los profesionales ni las características educativas de la población atendida por ellos se consideraron factores influyentes en el nivel de conocimiento de los profesionales.
Características sobre el empleo de insulinas en la práctica clínica y la formación acerca del tratamiento con insulinas (n=37)
| Variable | Valor |
|---|---|
| Empleo de insulinas en la práctica clínica | |
| HbA1c (%) de los pacientes insulinizados del cupo | 7,61±0,94 |
| HbA1c <7,4%, n (%) | 10 (27,0) |
| HbA1c 7,5-7,9%, n (%) | 17 (46,0) |
| HbA1c 8-8,9%, n (%) | 3 (8,1) |
| HbA1c> 9%, n (%) | 7 (18,9) |
| Tipo de insulina basal, n (%) | |
| Glargina 300 | 11 (29,7) |
| Glargina 100 | 21 (56,8) |
| Degludec | 0 |
| Detemir | 0 |
| NPH | 3 (8,1) |
| Mixtas | 2 (5,4) |
| Tipo de insulina prandial, n (%) | |
| Regular o cristalina | 5 (13,5) |
| Aspart | 0 |
| Lispro | 0 |
| Glulisina | 3 (8,1) |
| Da igual | 29 (78,4) |
| Formación acerca del tratamiento con insulinas | |
| Dificultades formativas por distancia, n (%) | |
| Menos de 50 km | 22 (59,4) |
| Más de 50 km | 15 (40,6) |
| Cuándo realizó la última actividad formativa sobre diabetes, n (%) | |
| < 2 años | 10 (27,0) |
| 2-5 años | 14 (37,9) |
| > 5 años | 13 (35,1) |
| Nivel de conocimiento del cuestionario, n (%) | |
| Alto: ≥ 15 aciertos | 10 (27,0) |
| Medio: 8-14 aciertos | 22 (59,5) |
| Bajo: 0-7 aciertos | 5 (13,5) |
| Preguntas específicas sobre patrones de insulinización más complejos, n (%) | |
| Sí conoce y domina patrones complejos | 10 (27,0) |
| Conoce patrones complejos | 14 (37,9) |
| No conoce patrones complejos | 13 (35,1) |
| Idea subjetiva que el profesional tiene sobre su manejo del paciente con insulinas, n (%) | |
| Manejo muy bien las insulinas | 10 (27,0) |
| Ya sé lo suficiente | 2 (5,4) |
| Sé bastante, pero debo mejorar | 19 (51.4) |
| No sé sobre insulinas y me importa poco | 6 (16,2) |
| Su opinión sobre formación específica en insulinas, n (%) | |
| Es necesaria más formación | 37 (100) |
| No desea más formación | 0 |
| La actitud del profesional respecto al aprendizaje sobre insulinas, n (%) | |
| No aprendo, no tengo tiempo para estudiar sobre insulinas | 13 (35,1) |
| Que insulinice otro: en hospital, primaria o urgencias | 5 (13,5) |
| Quiero aprender, pero no es fácil: falta de medios, tiempo… | 1 (2,7) |
| Quiero aprender sobre insulinas y pongo los medios | 18 (48,7) |
| Qué vía sería la correcta para aprender sobre insulinización, n (%) | |
| La Administración debe proporcionar el aprendizaje | 31 (83,8) |
| La industria farmacéutica debe proporcionar el aprendizaje | 3 (8,1) |
| Cada profesional debe buscarse la forma de aprender | 3 (8,1) |
| Cómo formarse, n (%) | |
| En horario laboral, reservar tiempo para formación | 31 (83,8) |
| Por las tardes (industria) | 3 (8,1) |
| Los fines de semana (industria) | 3 (8,1) |
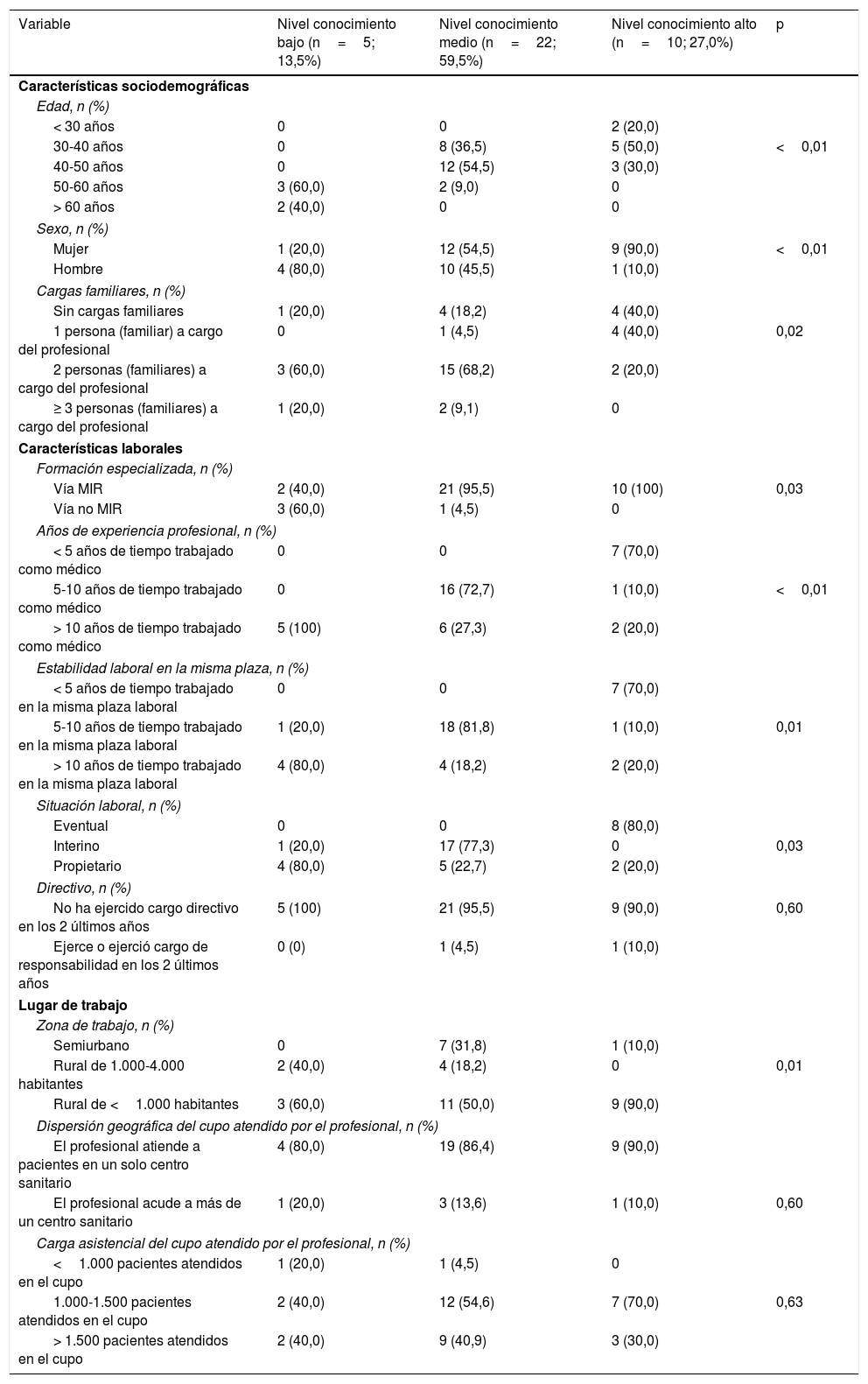
Se analizaron las diferentes características sociodemográficas y laborales en función del grado de conocimiento de la insulinización. Los médicos con un mayor nivel de conocimiento eran más jóvenes (<50años: 100% vs 91% vs 0%, respectivamente; p<0,01), más frecuentemente mujeres (90,0% vs 54,5% vs 20,0%; p<0,01), tenían menos cargas familiares (≤1persona a su cargo: 80,0% vs 22,7% vs 20,0%; p=0,02) y menos años de experiencia profesional (<10años de tiempo trabajado como médico: 80,0% vs 72,7% vs 0%; p<0,01). No hubo diferencias significativas en cuanto a la dispersión geográfica o a la carga asistencial (tabla 5).
Características sociodemográficas, laborales y del lugar de trabajo de los médicos de atención primaria de acuerdo según el grado de conocimiento de su médico de atención primaria
| Variable | Nivel conocimiento bajo (n=5; 13,5%) | Nivel conocimiento medio (n=22; 59,5%) | Nivel conocimiento alto (n=10; 27,0%) | p |
|---|---|---|---|---|
| Características sociodemográficas | ||||
| Edad, n (%) | ||||
| < 30 años | 0 | 0 | 2 (20,0) | |
| 30-40 años | 0 | 8 (36,5) | 5 (50,0) | <0,01 |
| 40-50 años | 0 | 12 (54,5) | 3 (30,0) | |
| 50-60 años | 3 (60,0) | 2 (9,0) | 0 | |
| > 60 años | 2 (40,0) | 0 | 0 | |
| Sexo, n (%) | ||||
| Mujer | 1 (20,0) | 12 (54,5) | 9 (90,0) | <0,01 |
| Hombre | 4 (80,0) | 10 (45,5) | 1 (10,0) | |
| Cargas familiares, n (%) | ||||
| Sin cargas familiares | 1 (20,0) | 4 (18,2) | 4 (40,0) | |
| 1 persona (familiar) a cargo del profesional | 0 | 1 (4,5) | 4 (40,0) | 0,02 |
| 2 personas (familiares) a cargo del profesional | 3 (60,0) | 15 (68,2) | 2 (20,0) | |
| ≥ 3 personas (familiares) a cargo del profesional | 1 (20,0) | 2 (9,1) | 0 | |
| Características laborales | ||||
| Formación especializada, n (%) | ||||
| Vía MIR | 2 (40,0) | 21 (95,5) | 10 (100) | 0,03 |
| Vía no MIR | 3 (60,0) | 1 (4,5) | 0 | |
| Años de experiencia profesional, n (%) | ||||
| < 5 años de tiempo trabajado como médico | 0 | 0 | 7 (70,0) | |
| 5-10 años de tiempo trabajado como médico | 0 | 16 (72,7) | 1 (10,0) | <0,01 |
| > 10 años de tiempo trabajado como médico | 5 (100) | 6 (27,3) | 2 (20,0) | |
| Estabilidad laboral en la misma plaza, n (%) | ||||
| < 5 años de tiempo trabajado en la misma plaza laboral | 0 | 0 | 7 (70,0) | |
| 5-10 años de tiempo trabajado en la misma plaza laboral | 1 (20,0) | 18 (81,8) | 1 (10,0) | 0,01 |
| > 10 años de tiempo trabajado en la misma plaza laboral | 4 (80,0) | 4 (18,2) | 2 (20,0) | |
| Situación laboral, n (%) | ||||
| Eventual | 0 | 0 | 8 (80,0) | |
| Interino | 1 (20,0) | 17 (77,3) | 0 | 0,03 |
| Propietario | 4 (80,0) | 5 (22,7) | 2 (20,0) | |
| Directivo, n (%) | ||||
| No ha ejercido cargo directivo en los 2 últimos años | 5 (100) | 21 (95,5) | 9 (90,0) | 0,60 |
| Ejerce o ejerció cargo de responsabilidad en los 2 últimos años | 0 (0) | 1 (4,5) | 1 (10,0) | |
| Lugar de trabajo | ||||
| Zona de trabajo, n (%) | ||||
| Semiurbano | 0 | 7 (31,8) | 1 (10,0) | |
| Rural de 1.000-4.000 habitantes | 2 (40,0) | 4 (18,2) | 0 | 0,01 |
| Rural de <1.000 habitantes | 3 (60,0) | 11 (50,0) | 9 (90,0) | |
| Dispersión geográfica del cupo atendido por el profesional, n (%) | ||||
| El profesional atiende a pacientes en un solo centro sanitario | 4 (80,0) | 19 (86,4) | 9 (90,0) | |
| El profesional acude a más de un centro sanitario | 1 (20,0) | 3 (13,6) | 1 (10,0) | 0,60 |
| Carga asistencial del cupo atendido por el profesional, n (%) | ||||
| <1.000 pacientes atendidos en el cupo | 1 (20,0) | 1 (4,5) | 0 | |
| 1.000-1.500 pacientes atendidos en el cupo | 2 (40,0) | 12 (54,6) | 7 (70,0) | 0,63 |
| > 1.500 pacientes atendidos en el cupo | 2 (40,0) | 9 (40,9) | 3 (30,0) | |
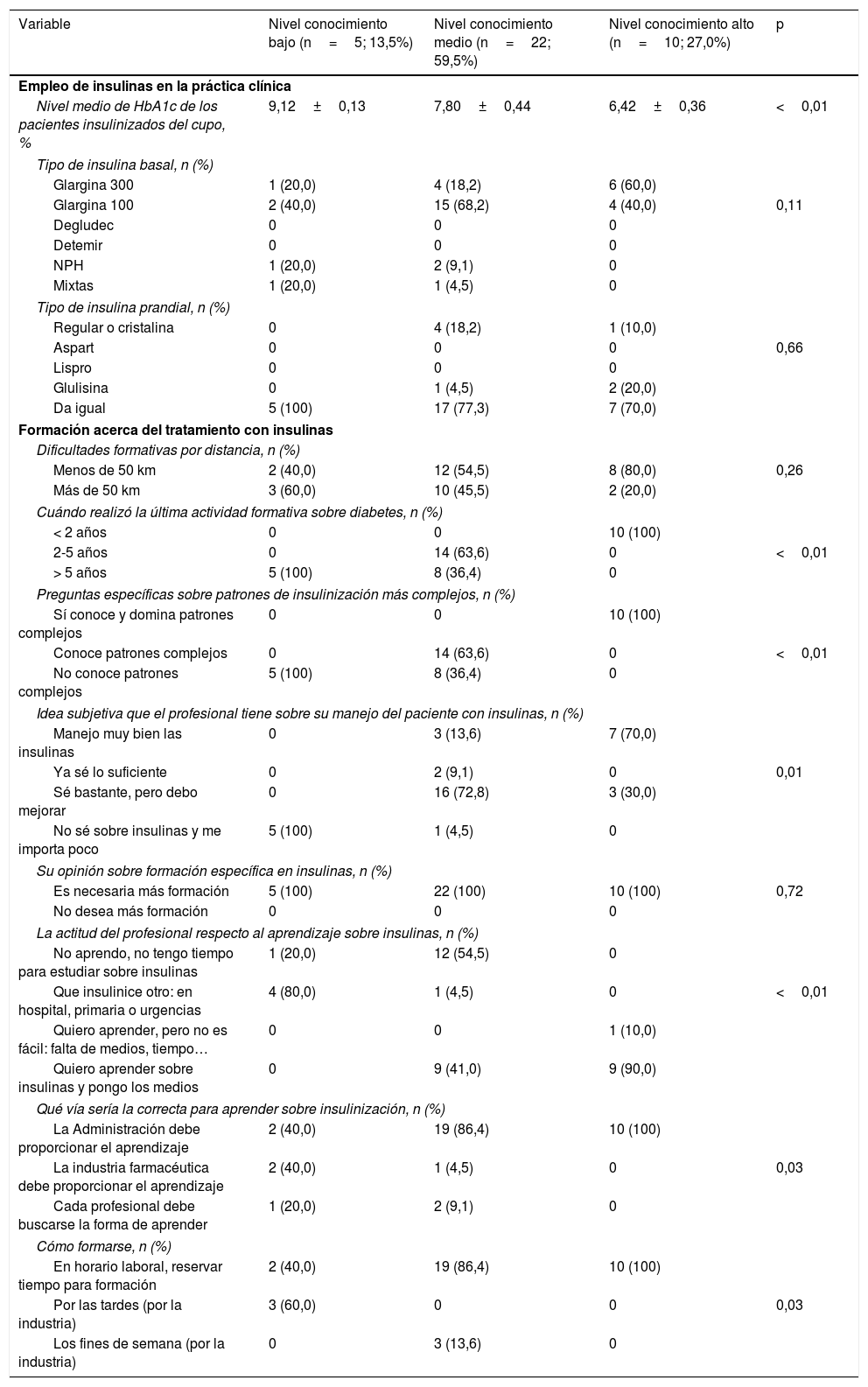
Igualmente, se analizaron las diferencias en cuanto al empleo de las insulinas y a la formación en función de los niveles de conocimiento sobre la insulinización. El nivel medio de HbA1c de los pacientes insulinizados del cupo fue aumentando conforme disminuía el nivel de conocimiento (6,42±0,36 vs 7,80±0,44 vs 9,12±0,13, respectivamente; p<0,01). Respecto al tratamiento con insulinas, la insulina glargina fue la más empleada en todos los casos. En relación con la formación, los médicos con mayor conocimiento habían realizado alguna actividad de formación más reciente (formación <2años: 100% vs 0% vs 0%; p<0,01), conocían patrones de insulinización más complejos (100% vs 0% vs 0%; p<0,01) y consideraban en mayor medida que manejaban bien las insulinas o sabían lo suficiente (70,0% vs 22,7% vs 0%; p=0,01). Todos los médicos consideraron que era necesaria más formación sobre la insulinización, independientemente del nivel de conocimiento, siendo la Administración y en horario laboral quien debía encargarse de esta formación en la mayoría de los casos (100% vs 86,4% vs 40,0%; p=0,03), si bien los médicos con un menor nivel de conocimiento en su mayoría consideraron que o no tenían tiempo o debía ser otro médico quien insulinizase (tabla 6).
Características sobre el empleo de insulinas en la práctica clínica y la formación acerca del tratamiento con insulinas según el grado de conocimiento de su médico de atención primaria
| Variable | Nivel conocimiento bajo (n=5; 13,5%) | Nivel conocimiento medio (n=22; 59,5%) | Nivel conocimiento alto (n=10; 27,0%) | p |
|---|---|---|---|---|
| Empleo de insulinas en la práctica clínica | ||||
| Nivel medio de HbA1c de los pacientes insulinizados del cupo, % | 9,12±0,13 | 7,80±0,44 | 6,42±0,36 | <0,01 |
| Tipo de insulina basal, n (%) | ||||
| Glargina 300 | 1 (20,0) | 4 (18,2) | 6 (60,0) | |
| Glargina 100 | 2 (40,0) | 15 (68,2) | 4 (40,0) | 0,11 |
| Degludec | 0 | 0 | 0 | |
| Detemir | 0 | 0 | 0 | |
| NPH | 1 (20,0) | 2 (9,1) | 0 | |
| Mixtas | 1 (20,0) | 1 (4,5) | 0 | |
| Tipo de insulina prandial, n (%) | ||||
| Regular o cristalina | 0 | 4 (18,2) | 1 (10,0) | |
| Aspart | 0 | 0 | 0 | 0,66 |
| Lispro | 0 | 0 | 0 | |
| Glulisina | 0 | 1 (4,5) | 2 (20,0) | |
| Da igual | 5 (100) | 17 (77,3) | 7 (70,0) | |
| Formación acerca del tratamiento con insulinas | ||||
| Dificultades formativas por distancia, n (%) | ||||
| Menos de 50 km | 2 (40,0) | 12 (54,5) | 8 (80,0) | 0,26 |
| Más de 50 km | 3 (60,0) | 10 (45,5) | 2 (20,0) | |
| Cuándo realizó la última actividad formativa sobre diabetes, n (%) | ||||
| < 2 años | 0 | 0 | 10 (100) | |
| 2-5 años | 0 | 14 (63,6) | 0 | <0,01 |
| > 5 años | 5 (100) | 8 (36,4) | 0 | |
| Preguntas específicas sobre patrones de insulinización más complejos, n (%) | ||||
| Sí conoce y domina patrones complejos | 0 | 0 | 10 (100) | |
| Conoce patrones complejos | 0 | 14 (63,6) | 0 | <0,01 |
| No conoce patrones complejos | 5 (100) | 8 (36,4) | 0 | |
| Idea subjetiva que el profesional tiene sobre su manejo del paciente con insulinas, n (%) | ||||
| Manejo muy bien las insulinas | 0 | 3 (13,6) | 7 (70,0) | |
| Ya sé lo suficiente | 0 | 2 (9,1) | 0 | 0,01 |
| Sé bastante, pero debo mejorar | 0 | 16 (72,8) | 3 (30,0) | |
| No sé sobre insulinas y me importa poco | 5 (100) | 1 (4,5) | 0 | |
| Su opinión sobre formación específica en insulinas, n (%) | ||||
| Es necesaria más formación | 5 (100) | 22 (100) | 10 (100) | 0,72 |
| No desea más formación | 0 | 0 | 0 | |
| La actitud del profesional respecto al aprendizaje sobre insulinas, n (%) | ||||
| No aprendo, no tengo tiempo para estudiar sobre insulinas | 1 (20,0) | 12 (54,5) | 0 | |
| Que insulinice otro: en hospital, primaria o urgencias | 4 (80,0) | 1 (4,5) | 0 | <0,01 |
| Quiero aprender, pero no es fácil: falta de medios, tiempo… | 0 | 0 | 1 (10,0) | |
| Quiero aprender sobre insulinas y pongo los medios | 0 | 9 (41,0) | 9 (90,0) | |
| Qué vía sería la correcta para aprender sobre insulinización, n (%) | ||||
| La Administración debe proporcionar el aprendizaje | 2 (40,0) | 19 (86,4) | 10 (100) | |
| La industria farmacéutica debe proporcionar el aprendizaje | 2 (40,0) | 1 (4,5) | 0 | 0,03 |
| Cada profesional debe buscarse la forma de aprender | 1 (20,0) | 2 (9,1) | 0 | |
| Cómo formarse, n (%) | ||||
| En horario laboral, reservar tiempo para formación | 2 (40,0) | 19 (86,4) | 10 (100) | |
| Por las tardes (por la industria) | 3 (60,0) | 0 | 0 | 0,03 |
| Los fines de semana (por la industria) | 0 | 3 (13,6) | 0 | |
Globalmente, los resultados de nuestro estudio ponen de manifiesto que un mayor conocimiento por parte de los médicos de AP acerca del manejo de las insulinas tiene un impacto positivo en el control glucémico de la DM2. Este mejor manejo de la terapia con insulinas en AP, además de mejorar el control de la enfermedad en la población con DM, también podría ayudar a la sostenibilidad del sistema sanitario al reducir las complicaciones derivadas del mal control metabólico, evitar posibles ingresos hospitalarios y disminuir las derivaciones a especialidades hospitalarias27,28.
En este estudio empleamos un diseño secuencial exploratorio principalmente cualitativo con un enfoque fenomenológico en 37 médicos de AP y posterior fase cuantitativa. En los últimos años se han publicado varios estudios con un diseño cualitativo, realizados incluso con un menor número de sujetos, que han permitido contestar adecuadamente a los objetivos de este tipo de estudios, incluyendo las percepciones sobre el manejo de determinadas patologías, como la diabetes, la mejora de la efectividad de distintas actuaciones terapéuticas, la mejor comprensión del comportamiento ante determinadas situaciones clínicas, la detección de posibles barreras para la implementación adecuada de una terapia, la orientación acerca de cómo se podrían desarrollar diferentes medidas de mejora, etc.29-32. En consecuencia, el diseño utilizado en nuestro trabajo fue apropiado y contó con el tamaño muestral suficiente para poder contestar de manera adecuada al objetivo principal del estudio.
En cuanto a las características de los médicos de AP que participaron en el estudio, el 40% tenían menos de 40años (el 81% menos de 50años), la mayoría eran mujeres, contaban con más de 5años de experiencia y presentaban una carga de trabajo de moderada a elevada. Estos datos son compatibles con un reciente trabajo publicado en el que se analiza la situación actual y futura de la AP en España33 y, por lo tanto, las respuestas de los médicos incluidos en este estudio podrían ser representativas de un amplio sector de la AP en España. Igualmente, la población de pacientes con DM2 tratados por los médicos de AP analizados en nuestro estudio presentan características similares a las descritas en estudios recientes sobre la prevalencia de comorbilidades en pacientes con DM2 en España34, por lo que los pacientes incluidos en este estudio son también representativos y extrapolables al entorno habitual de los médicos de AP en España. Por otra parte, la HbA1c es la principal herramienta para evaluar el control glucémico y tiene un gran valor predictivo para las complicaciones diabéticas11. Es por ello que hemos utilizado la HbA1c para contrastarla con los resultados obtenidos en la fase cualitativa.
Aunque la individualización en el tratamiento y en los objetivos de control del paciente con DM2 es la tendencia terapéutica actual11, el objetivo de este estudio no fue averiguar si el médico de AP sabía individualizar o adaptar adecuadamente el tratamiento a las características de cada uno de sus pacientes, sino describir cuál es el nivel de conocimiento sobre un grupo terapéutico concreto que es la insulinización, detectar si existen carencias formativas y si las posibles carencias en esta área tenían repercusión clínica en sus pacientes. Es por ello que se optó por analizar los datos de HbA1c de forma agregada a través de los valores medios de todos los pacientes insulinizados de cada cupo. Sin embargo, aunque el estudio se centró en el manejo de la insulina por parte de los médicos de AP, como es habitual en la práctica clínica, varios pacientes con DM2 estaban en tratamiento con insulina y de forma simultánea con otros antidiabéticos no insulínicos. Dado que estos tratamientos concomitantes pudieron alterar el resultado del control metabólico reflejado en el nivel de HbA1c, este hecho supone una limitación del estudio.
Nuestro estudio objetivó que el nivel de conocimiento del médico de AP acerca del tratamiento con insulinas detectado en el cuestionario usado en la entrevista presentó una gran variabilidad (tan solo el 27% presentaron un nivel de conocimiento elevado). Varios estudios han demostrado que una de las barreras más importantes tanto para el inicio del tratamiento con insulina como para su intensificación radica en la falta de un conocimiento suficiente por parte del profesional sanitario. Esto indica la importancia del desarrollo de actividades específicas de formación continuada para reducir esta deficiencia formativa16-18, que, como determinó nuestro trabajo, ocurre en una proporción muy importante de los médicos de AP. Lo anterior resulta muy importante porque, como mostró nuestro estudio, hubo una clara relación entre el nivel de conocimiento del médico de AP detectado en el cuestionario y el control medio de la HbA1c de los pacientes insulinizados por ese médico. Así, cuanto más bajo era el conocimiento sobre el tratamiento insulínico, peor resultaba el control glucémico; por el contrario, cuanto mayor era el conocimiento, el control metabólico resultaba mejor. Considerando que un control glucémico precoz es clave para disminuir el riesgo de complicaciones11,18, parece que la mejor manera de reducir las complicaciones en el paciente diabético consiste en mejorar la formación sobre los diferentes tratamientos, incluyendo el tratamiento con insulinas.
Respecto a la prescripción de insulinas, se detectó que, si bien la mayor parte de los médicos de AP conocían y manejaban todos los tipos de pauta de insulinización, aún existe un porcentaje no desdeñable de médicos (35%) que no conocen los patrones de insulinización más complejos. Asimismo, aunque no hubo diferencias significativas en la prescripción de insulinas rápidas, sí se tendió a presentar distinto perfil de prescripción respecto a las insulinas basales, de tal forma que la prescripción de insulina NPH y de insulinas mixtas coincidía con el nivel más bajo de conocimiento. Aunque las insulinas basales son las que cubren los requerimientos continuos de insulina entre las comidas, no todas son iguales, ya que varían en cuanto al inicio de acción, al pico máximo y a la duración de acción, por lo que la elección entre una u otra tiene su importancia, tanto para la consecución de los objetivos como por el riesgo de hipoglucemias. Por ejemplo, la insulina glargina reproduce mejor la secreción basal fisiológica de insulina que la insulina NPH, por lo que resulta más recomendable15. En consecuencia, dentro de las acciones formativas es imprescindible conocer los diferentes tipos de insulinas y los patrones de prescripción más favorables para el paciente10-14.
Todos los médicos de AP participantes en el estudio expresaron de manera unánime la necesidad de recibir formación estructurada sobre insulinización, y también que la mejora en el manejo de las insulinas repercutiría en un mejor control de sus pacientes. Esta petición fue independiente del nivel de conocimiento acerca del manejo con insulinas. Sin embargo, los médicos con un menor nivel de conocimientos sobre la insulinización eran más mayores y llevaban más tiempo trabajando y sin recibir un curso específico. Se ha descrito que, con el paso del tiempo, podría haber menor interés del médico por estar actualizado, lo que favorecería la inercia terapéutica35,36. Estos datos sugieren que habría que tomar medidas específicas para tratar de paliar esta situación.
Dado el diseño del estudio, se tomaron varias medidas para disminuir el riesgo de sesgos. Así, el sesgo del participante (dar respuestas socialmente bien vistas) se evitó mediante la «triangulación», esto es, obtener los mismos resultados empleando diferentes perspectivas, al analizar de forma cuantitativa la relación entre los niveles de control glucémico. Asimismo, el sesgo del investigador (interpretar los hechos en congruencia con la hipótesis) se desestimó al usar la «verificación por los participantes». Finalmente, la proporción de médicos de AP pertenecientes a áreas urbanas fue baja, por lo que los resultados de este estudio podrían no ser aplicables a médicos que trabajen en ámbitos diferentes a los analizados en este trabajo.
En conclusión, el nivel de conocimiento del médico de AP sobre el tratamiento con insulinas es muy variable. Solo una pequeña proporción de médicos presenta un conocimiento elevado. Existe una relación directa entre el nivel de conocimiento del médico de AP detectado en el cuestionario y el control medio de la HbA1c de los pacientes insulinizados por ese médico. En consecuencia, se necesita mejorar la formación sobre el tratamiento insulínico para optimizar el control metabólico de los pacientes con DM2.
- •
El control metabólico adecuado es imprescindible para reducir el riesgo de complicaciones asociadas a la DM2.
- •
El tratamiento con insulina es necesario en el 20% de los pacientes con DM2.
- •
No todos los médicos de AP presentan el mismo nivel de conocimiento en el manejo de este grupo terapéutico.
- •
Existe una gran variabilidad entre los médicos de AP acerca del conocimiento sobre el tratamiento con insulinas.
- •
Hay una relación directa entre el conocimiento sobre las insulinas y el grado de consecución de objetivos de HbA1c.
- •
Aproximadamente el 35% de los médicos de AP desconocen patrones de insulinización más complejos.
Este trabajo ha sido patrocinado por Sanofi Aventis.
Conflicto de interesesE. Carretero-Anibarro ha participado en labores estrictamente formativas con el patrocinador Sanofi Aventis.
El resto de autores no presentan ningún conflicto de intereses.
Content Ed Net proporcionó asistencia editorial en la redacción de este manuscrito.