La larva migrans cutánea (Creeping eruption, Creeping disease) es una dermatosis parasitaria que forma parte del variado espectro de enfermedades que pueden ser importadas por personas procedentes de países exóticos. Aunque no hay datos concluyentes al respecto, la Atención Primaria es el ámbito donde se produce la primera consulta del paciente afectado que, frecuentemente, acaba de regresar de un viaje de placer. Por ello, el mayor número de casos suele observarse coincidiendo con los periodos vacacionales.
El diagnóstico es clínico y lo puede realizar con facilidad el profesional que se haya enfrentado a ella al menos una vez. El tratamiento, igualmente sencillo, elimina en poco tiempo las intensas molestias que puede provocar el parásito, así como su extensión a distintas partes del cuerpo incluyendo, excepcionalmente, vísceras internas.
En este caso, la falta de familiaridad de los médicos con la enfermedad retrasó el diagnóstico e hizo que la paciente acudiera tres veces a distintos servicios sanitarios hasta que, finalmente, su etiología pudo ser aclarada.
EXPOSICIÓN DEL CASOSe trata de una mujer de 48 años, de raza blanca, madre de dos hijas, técnico administrativo de una empresa de productos químicos, sin alergias conocidas y sin antecedentes médico-quirúrgico de interés.
La paciente acude a consulta de su médico de familia por presentar lesiones muy pruriginosas con una amplia e irregular distribución en el cuerpo de 5 días de evolución. Según refiere, acaba de regresar de México donde ha pasado 10 días de vacaciones. El último día de su estancia en dicho país notó la presencia de “unos granos” muy pruriginosos en nalga y mama izquierda. En días sucesivos, comenzaron a brotar rápidamente más lesiones provocando gran incomodidad a la paciente que no deja de rascarse buscando alivio del picor. No refiere fiebre, diarrea, artralgias ni otras manifestaciones clínicas. En la exploración se observan lesiones habonosas, eritematosas, en mama izquierda, escote, espalda, zona genital y ambos glúteos. Se diagnostica de posible reacción alérgica y se le administra en consulta una ampolla de 40 mg de metilprednisolona y otra ampolla de dexclorfeniramina de 5 mg, por vía intramuscular. Se indica tratamiento ambulatorio con ebastina 20 mg 1 comprimido al día durante 5 días.
Tres días más tarde y ante la persistencia del prurito y la proliferación de lesiones la paciente decide acudir al Servicio de Urgencias de un hospital general. En la exploración física se constata la presencia de pápulas costrificadas en zonas referidas anteriormente y también en ingles. Se diagnostica de picaduras de insecto y se recomienda continuar con el mismo tratamiento antihistamínico.
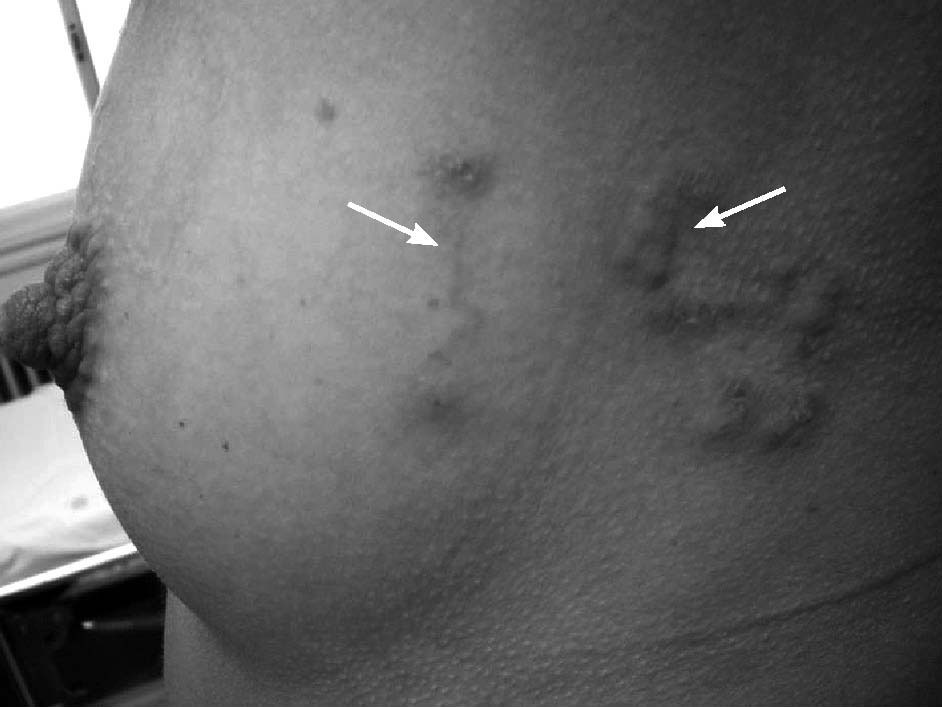
Tres días más tarde, la paciente regresa nuevamente al Servicio de Urgencias del hospital anterior por el mismo motivo, añadiéndole al cuadro sintomático un componente de gran ansiedad ante la falta de evolución positiva de las lesiones y el intenso prurito que le impide descansar durante el día y la noche. En la exploración física se hace constar la presencia de lesiones papulosas, enrojecidas, algunas de ellas sobreinfectadas por rascado, observándose además de lesiones aisladas otras similares con tendencia a la agrupación (fig. 1). Ante la visualización de lo que parecen ser túneles intraepidérmicos de trayecto serpiginoso (fig. 2) se pregunta a la paciente si durante su estancia en México frecuentó playas en las que no existían restricciones a la presencia de perros. Ante la respuesta afirmativa y la peculiaridad de las lesiones se diagnostica el cuadro como dermatosis por larva migrans cutánea (LMC). Se pauta tratamiento con albendazol, 400 mg, 1 comprimido cada 12 horas durante 7 días. Tras finalizar el tratamiento la paciente se encuentra totalmente recuperada
Figura 1. Pápulas eritematosas con tendencia al agrupamiento. Nótense los túneles –indicados por las flechas– que parten de las lesiones.
Figura 2. Detalle de uno de los túneles intraepidérmicos de trazo serpiginoso labrado por la larva.
DISCUSIÓNLa dermatosis por LMC es una infestación parasitaria producida por larvas de nematodos que penetran la epidermis y es característica de países tropicales y subtropicales con clima cálido y húmedo1. Algunos estudios realizados en zonas endémicas sitúan la prevalencia en seres humanos entre el 3,1% en la estación de lluvias y el 0,2% en la estación seca, lo que corresponde a una incidencia de 1.841 casos de LMC por cada 10.000 habitantes por año2.
Estas larvas son habitualmente uncinarias de animales que parasitan el intestino de perros y gatos, como Ancylostoma caninum y Ancylostoma braziliense. También pueden verse lesiones similares cuando las especies humanas de uncinarias (Ancylosotoma duodenale y Necator americanus) penetran en la piel antes de su migración en el interior de las vénulas3.
El ciclo se inicia con la eliminación de huevos de parásitos con las heces de dichos animales. Tras contaminar el suelo, surgen las larvas y éstas penetran la piel humana a través de los folículos pilosebáceos y los orificios glandulares. Frecuentemente la vía de entrada se encuentra en los pies desnudos, lugar donde suele observarse la primera lesión, pero también pueden penetrar por cualquier zona del cuerpo que haya estado en contacto con el suelo contaminado, como puede comprobarse en el caso de nuestra paciente. El parásito carece de colagenasa, enzima necesaria para romper la membrana basal, por lo que habitualmente la infestación queda circunscrita a la piel. El período de incubación es muy variable, pudiendo ir de horas a semanas.
Las complicaciones más comunes de la LMC consisten en impetiginización de la lesión y reacciones alérgicas locales y generales. De forma excepcional, se puede producir una afectación visceral. Se ha descrito la asociación con el síndrome de Löffler (infiltrados pulmonares transitorios con eosinofilia periférica)4.
El diagnóstico de la LMC es clínico. La visualización de los túneles intraepidérmicos es fundamental para llegar a él. El estudio histológico es poco rentable y no suele realizarse. El antecedente epidemiológico de haber viajado recientemente a un país exótico tiene un gran valor para el médico de Atención Primaria, quien interrogará sobre dicho antecedente al paciente que acuda a consulta con signos y síntomas dermatológicos como los descritos. También será preciso tener en cuenta esta patología ante consultantes emigrantes que procedan de estos países y que presenten cuadros dermatológicos sospechosos de LMC5.
En cuanto al diagnóstico diferencial, se deben considerar otros procesos que cursen con prurito y lesiones dérmicas como el prurito de los nadadores causado por invasión intracutánea de cercarias de esquistosomas, dermatitis de contacto, infecciones bacterianas, micosis, escabiosis, liquen plano, miasis cutáneas (infestaciones por larvas de moscas), loiasis u otras parasitosis migratorias.
Aunque la enfermedad es generalmente autolimitada, la posibilidad de complicaciones, el intenso prurito que provoca y la larga duración de la enfermedad hacen que el tratamiento sea obligatorio. Se ha descrito la eficacia del tratamiento oral con albendazol e ivemectina6, así como en formas leves la aplicación mediante rocío de cloruro de etilo (congelación) o la aplicación de tiabendazol en forma de ungüento tópico7.
Correspondencia: J.M. Azanza Urrutia. Avda. de Villava, nº 82-4ºA. 31015 Pamplona. Correo electrónico: jm.azanza.urrutia@cfnavarra.es
Recibido el 14-02-08; aceptado para su publicación el 30-10-08