Las alteraciones congénitas del cuello constituyen un desafío para los médicos de familia y los especialistas. Aunque algunas de ellas son diagnosticadas de forma intrauterina, la mayoría permanecen silentes y se manifiestan en el contexto de infecciones a lo largo de la vida. La localización anatómica, la consistencia y la edad son determinantes en la orientación del posible diagnóstico. Una masa cervical en línea media infrahioidea hará pensar en un quiste tirogloso. Si es lateral, descartaremos un quiste braquial. Los estudios complementarios por imagen son fundamentales, sin olvidar pruebas anatomopatológicas como punción aspiración de aguja fina (PAAF).
Congenital neck masses are a challenge for general practitioners and specialists. Although some of them are diagnosed in utero, most of them remain silent until complications appear in the adult age. The anatomical location, consistency and age are determinants in guiding the possible diagnosis. A midline infrahyoid mass may be a thyroglossal cyst, however a lateral neck mass is more possible to result in a brachial cyst. Complementary imaging studies are essential such as pathological tests like needle aspiration fine needle aspiration (FNA).
Las malformaciones cervicales congénitas son un grupo heterogéneo de enfermedades que se pueden manifestar desde el nacimiento hasta la edad adulta. Esta diversidad de expresión clínica genera la inquietud de contar con una descripción simple de cada una de ellas y un resumen actualizado de las pautas de diagnóstico y tratamiento. Tanto el médico de cabecera como el especialista de cabeza y cuello deben conocer los posibles diagnósticos diferenciales para lograr un manejo óptimo y evitar complicaciones. En la tabla 1 presentamos un resumen de las malformaciones congénitas cervicales1.
En la tabla se muestras las principales malformaciones congénitas cervicales
| Malformaciones congénitas cervicales |
|---|
| Anomalías de los arcos branquiales |
| • Anomalías del primer arco branquial |
| • Anomalías del segundo arco branquial |
| • Anomalías del tercer arco branquial |
| • Anomalías del cuarto arco branquial |
| Quiste tirogloso |
| Tumores y malformaciones vasculares |
| • Tumores vasculares: hemangiomas |
| • Malformaciones vasculares |
| • Malformaciones arteriovenosas |
| • Malformaciones venosas |
| • Malformaciones linfáticas |
| Tortícolis muscular congénita |
| Teratomas y quistes dermoides |
| Quistes tímicos |
| Laringocele |
Suponen el 30% de las masas cervicales congénitas. No existe preferencia de género y suelen aparecer en niños o adultos jóvenes, pudiendo ser bilaterales hasta en un tercio de los casos.
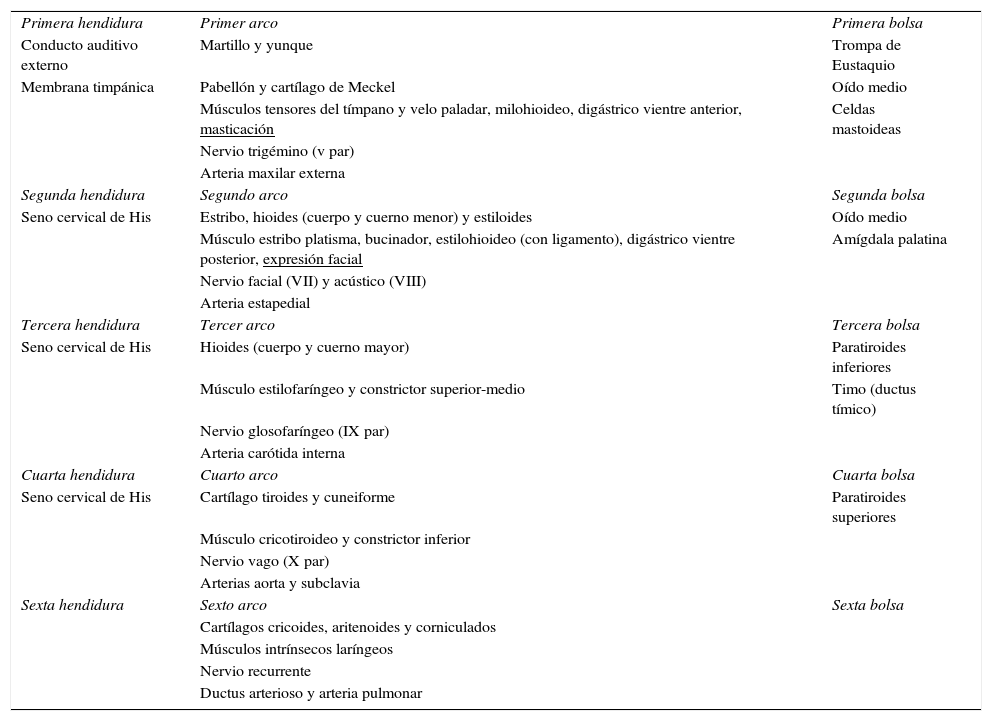
EmbriologíaTras la cuarta semana de gestación, hay 4 pares de arcos definidos y 2 arcos rudimentarios. La parte externa de estos está formada por ectodermo, la interna por endodermo y entre ellas hay mesodermo. Los arcos están separados externamente por hendiduras e internamente por bolsas. Estos son obliterados para formar las estructuras cervicales (tabla 2). Las anomalías branquiales resultan de la obliteración incompleta de las hendiduras y bolsas.
Derivados de hendiduras, arcos y bolsas branquiales
| Primera hendidura | Primer arco | Primera bolsa |
| Conducto auditivo externo | Martillo y yunque | Trompa de Eustaquio |
| Membrana timpánica | Pabellón y cartílago de Meckel | Oído medio |
| Músculos tensores del tímpano y velo paladar, milohioideo, digástrico vientre anterior, masticación | Celdas mastoideas | |
| Nervio trigémino (v par) | ||
| Arteria maxilar externa | ||
| Segunda hendidura | Segundo arco | Segunda bolsa |
| Seno cervical de His | Estribo, hioides (cuerpo y cuerno menor) y estiloides | Oído medio |
| Músculo estribo platisma, bucinador, estilohioideo (con ligamento), digástrico vientre posterior, expresión facial | Amígdala palatina | |
| Nervio facial (VII) y acústico (VIII) | ||
| Arteria estapedial | ||
| Tercera hendidura | Tercer arco | Tercera bolsa |
| Seno cervical de His | Hioides (cuerpo y cuerno mayor) | Paratiroides inferiores |
| Músculo estilofaríngeo y constrictor superior-medio | Timo (ductus tímico) | |
| Nervio glosofaríngeo (IX par) | ||
| Arteria carótida interna | ||
| Cuarta hendidura | Cuarto arco | Cuarta bolsa |
| Seno cervical de His | Cartílago tiroides y cuneiforme | Paratiroides superiores |
| Músculo cricotiroideo y constrictor inferior | ||
| Nervio vago (X par) | ||
| Arterias aorta y subclavia | ||
| Sexta hendidura | Sexto arco | Sexta bolsa |
| Cartílagos cricoides, aritenoides y corniculados | ||
| Músculos intrínsecos laríngeos | ||
| Nervio recurrente | ||
| Ductus arterioso y arteria pulmonar |
Las anomalías branquiales pueden presentarse como quistes, fístulas o senos. Los quistes no tienen apertura, los senos se abren al exterior y las fístulas tienen una apertura interna y otra externa. Hemos de sospecharlas ante toda masa cervical lateral, redonda, homogénea y dura, localizada en el borde anterior del músculo esternocleidomastoideo (ECM), en cualquier posición entre el trago y la clavícula.
La evaluación comienza con una historia clínica y exploración física completas y debe remitirse para una nasofibroscopia para localizar la apertura en la faringe. Deben examinarse los senos piriformes y las fosas amigdalinas. En adultos es conveniente realizar una punción aspiración de aguja fina para descartar un carcinoma escamoso o aclarar el diagnóstico. El estudio de elección es la tomografía axial computarizada (TAC), que es capaz de demostrar la existencia de la fístula en el 64% de casos. En caso de anomalías de tercer y cuarto arco branquial el esofagograma con bario tiene una sensibilidad de 50-80%.
TratamientoEl tratamiento definitivo es la cirugía para evitar las sobreinfecciones. De no resecarse completamente, la tasa de recurrencia es alta. En caso de infección, esta debe tratarse con antibióticos previamente a la intervención.
Anomalías del primer arco branquialConstituyen el 1% de las malformaciones de los arcos branquiales. Son más frecuentes en mujeres y afectan el oído externo y, ocasionalmente, el oído medio. Transcurren cerca de la glándula parótida y pueden estar en relación con el nervio facial. Se suelen observar drenajes de material desde una fosita periauricular, que puede ser purulento si está infectada (fig. 1). La afectación de la parótida es probable si existe un rápido crecimiento.
La resección quirúrgica requiere frecuentemente la parotidectomía superficial además de resecar la piel y el cartílago del conducto auditivo externo que se encuentren afectados. La recurrencia ocurre con una media de 2,4 intervenciones por paciente.
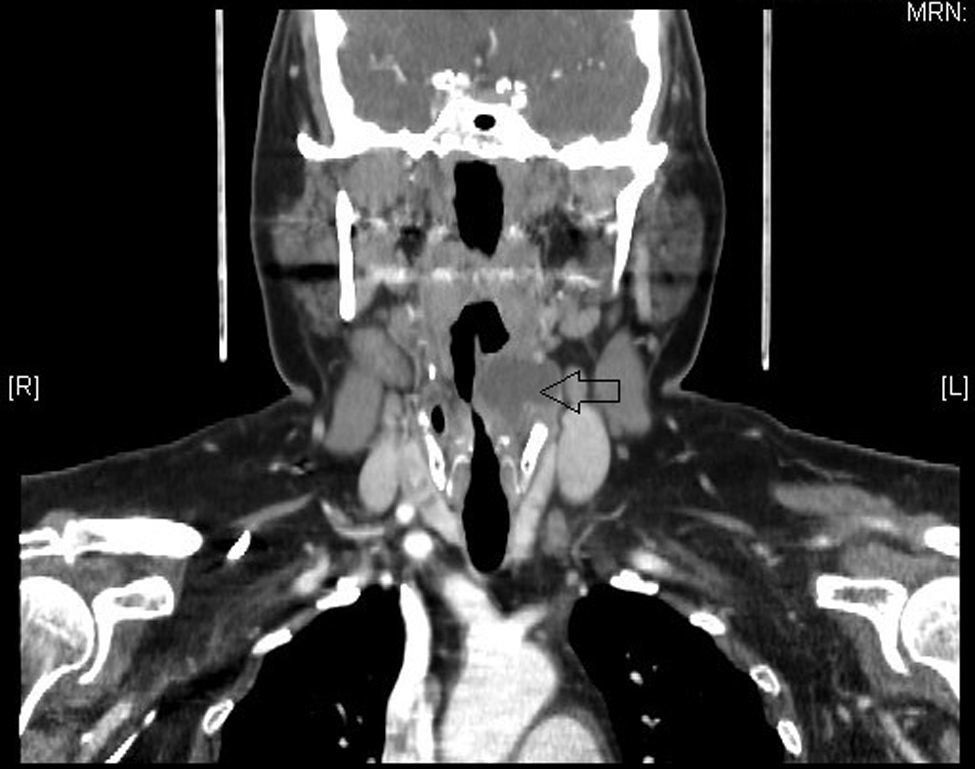
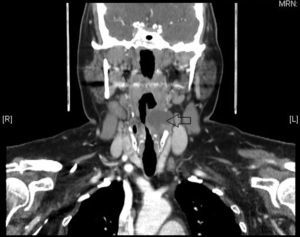
Anomalías del segundo arco branquialRepresentan el 95% de las alteraciones de los arcos branquiales. El segundo arco forma el hueso hioides y las áreas adyacentes. La segunda bolsa da lugar a la fosa amigdalina, así las anomalías del segundo arco branquial drenan en la fosa supraamigdalina. En su trayecto se relacionan con los nervios glosofaríngeo e hipogloso. Se presentan como una fístula o quiste en la cara anterolateral de la parte baja del cuello. Los quistes se diagnostican con más frecuencia en adultos entre 30 y 50 años como una masa cervical que aumenta de tamaño tras una infección de la vía aérea superior. Las fístulas, sin embargo, suelen diagnosticarse en niños y se presentan como un drenaje crónico a través de una apertura en el margen anterior del ECM en el tercio inferior del cuello2.
Anomalías del tercer y cuarto arco branquialSon raras. A partir de la tercera y cuarta bolsas faríngeas se forma la faringe situada por debajo del hueso hioides; así, estos senos y fístulas entran en los senos piriformes. Suelen contener tejido tímico, pero a diferencia de los restos tímicos, las alteraciones branquiales tienen conexión con el seno piriforme. Se presentan como quistes situados en la cara anterior del margen inferior del ECM y pueden aparecer a cualquier edad, incluso generar compresión traqueal y compromiso de la vía aérea en el recién nacido. Tras una endoscopia para visualizar el punto de entrada en el seno piriforme y la resección de la lesión, es necesario realizar una hemitiroidectomía ipsilateral.
Quiste tiroglosoLos quistes tiroglosos suponen la primera de las malformaciones congénitas cervicales y son la segunda masa cervical en frecuencia, tras las adenopatías. Se encuentran restos del conducto tirogloso en un 7% de la población, aunque la mayoría son asintomáticos.
EmbriologíaLa glándula tiroides se forma a partir de un divertículo en la base de la lengua durante la tercera semana de gestación. Luego se desplaza caudalmente y se fusiona con componentes de la cuarta y quinta bolsas branquiales (esbozos tiroideos laterales). El descenso continúa anterior o a través del hueso hioides con el esbozo medial, elongándose a través del conducto tirogloso. Entre la quinta y octava semanas de gestación, el conducto se oblitera, dejando un remanente medial, el foramen caecum, en la base de la lengua y un remanente distal, el lóbulo piramidal de la glándula tiroides. Si la obliteración del conducto falla antes de la formación del esbozo mesodérmico del hueso hioides, se forma un quiste.
Presentación clínicaLa mayoría de los quistes tiroglosos se diagnostican antes de los 30 años de edad. Se presentan como una masa de línea media, quística, indolora y cerca del hueso hioides. En 2/3 de los casos se encuentran adyacentes al hioides, aunque los podemos encontrar en todo el trayecto desde la lengua hasta la glándula tiroides. El 10% puede presentar tejido tiroideo funcionante en la base de la lengua y el 25-30% tiene un lóbulo piramidal de Laluette. La presentación más frecuente en adultos es una masa central infectada que se mueve al tragar o al protruir la lengua.
DiagnósticoEl estudio de elección es la TAC, que objetiva una masa bien circunscrita de baja densidad que no aumenta tras la inyección de contraste intravenoso, además de su posible relación con el hioides. La ecografía cervical actualmente se utiliza como guía en la realización de una PAAF. Los niveles de hormona estimulante de tiroides complementarán el estudio. Si se sospecha hipotiroidismo o se presenta como una masa sólida, debe realizarse una gammagrafía para descartar tejido tiroideo ectópico (1-2%).
TratamientoEl tratamiento del quiste tirogloso es la resección quirúrgica para evitar infecciones. En menos del 1% se puede ver una transformación maligna, generalmente de origen tiroideo.
Si el quiste está infectado, debe tratarse primero la infección. Los microorganismos más frecuentes son Haemophilus influenzae, Staphylococcus aureus y Staphylococcus epidermidis. Debe evitarse la incisión y drenaje del quiste, para evitar la siembra de células ductales fuera del quiste, lo que favorece las recidivas.
En caso de que el quiste tirogloso contenga tejido tiroideo ectópico funcionante el manejo es controvertido. Se debate entre dejar el tiroides ectópico in situ o reposicionarlo versus resecarlo, debido a que la mayoría de los pacientes requiere tratamiento sustitutivo con hormona tiroidea y a la posibilidad de degeneración maligna. Si no hay evidencia de invasión capsular o de metástasis regionales o a distancia, la cirugía se asocia a una tasa de curación del 95%, aunque se necesita un estrecho seguimiento. La tasa de recurrencia del quiste tirogloso se encuentra entre el 2,6 y el 5%.
Tumores y malformaciones vascularesRepresentan el tumor de partes blandas más común en la infancia y un 60% de ellos se presentan en cabeza y cuello.
Las lesiones vasculares congénitas se clasifican en 2 grupos: tumores vasculares (de los cuales el más común es el hemangioma) y las malformaciones vasculares.
Tumores vascularesHemangiomaTumor vascular caracterizado por una rápida proliferación endotelial. La lesión es plana o inexistente al momento de nacer, presentando un crecimiento intermitente durante el primer año para luego entrar en fase de involución. Esta última no siempre es completa y puede dejar cicatriz o deformidad.
Por la característica involución, generalmente no es necesario el tratamiento, pero se recomienda el seguimiento por el desarrollo de complicaciones. Las complicaciones que requieren tratamiento incluyen: fallo cardíaco por el robo sanguíneo, sangrado prolongado por hemangiomas gastrointestinales, defectos visuales o estrabismo por hemangiomas periorbitarios.
En su localización subglótica, la lesión puede presentar estridor inspiratorio o bifásico. La nasofibroscopia mostrará una lesión sobreelevada pálida o rojiza.
Solo un 10-20% de los pacientes con hemangioma van a necesitar tratamiento, y este ha cambiado de manera espectacular en estos últimos años gracias al uso del propranolol. El propranolol comenzó a utilizarse tras observar que los pacientes tratados con él por otras enfermedades presentaban una notable involución de las lesiones hemangiomatosas3.
A pesar de los buenos resultados publicados, también existen pacientes que no responden a él y que requieren tratamiento quirúrgico.
El mecanismo de acción del propranolol consiste en 3 fases: el efecto temprano (a los 1-3 días de tratamiento hay un aumento de la lesión), los efectos intermedios (detención del crecimiento por bloqueo de los signos proangiogénicos) y los efectos a largo plazo: apoptosis de las células endoteliales, con una regresión del tumor. Puede tener efectos adversos como hipotensión e hipoglucemia.
El angiosarcoma es muy raro, pero se puede confundir con el hemangioma. Se debe sospechar cuando existe invasión local o metástasis a distancia.
Malformación vascularSon lesiones causadas por un error en la morfogénesis arterial, venosa, linfática o capilar. Presentan una tasa normal de crecimiento y recambio endotelial, por lo tanto no son neoplasias, pero crecen por expansión. A diferencia de los hemangiomas, estas lesiones están presentes al nacer, crecen proporcionalmente con el niño y no tienden a involucionar. Generalmente requieren de una intervención para el control del crecimiento o la escisión en algún momento de la vida. Factores traumáticos, infecciosos, hormonales como la pubertad o el embarazo pueden acelerar el crecimiento.
El tipo de vaso predominante va a determinar la velocidad de flujo (rápido o lento) y las características físicas de la lesión. Las malformaciones con un flujo rápido tienen un mayor componente arterial y tendencia a expandirse, a tener grandes volúmenes y a ser pulsátiles. Las lesiones de flujo lento pueden ser venosas, capilares o linfáticas.
Malformaciones arteriovenosasEstas lesiones de flujo rápido son de etiología desconocida y se tienden a comportar de manera agresiva e impredecible. El examen físico muestra una masa suave, mal definida, pulsátil, cubierta con piel o mucosa, a veces ulcerada, que duele y puede sangrar. Son comunes en las extremidades y la pelvis. En cabeza y cuello afectan la región auricular, centrofacial y scalp. En los últimos años se ha popularizado la angio-RMN por ser poco invasiva, aunque la angiografía sigue siendo el gold stantard, ya que además permite embolizar la lesión. El tratamiento debe incluir a un equipo multidisciplinar; las mejores opciones de tratamiento son la embolización y la cirugía4.
Malformaciones venosasSon lesiones congénitas formadas por colecciones de venas ectáticas. Se encuentran principalmente en la cavidad oral y ciertos grupos musculares, como el masetero, buccinador, orbicularis oris y la lengua. Los pacientes se quejan de aumento de volumen, dolor, deformidad estética y cierta impotencia funcional.
La RMN ayuda a determinar la extensión de la lesión, que puede ser infravalorada con la exploración física. Con respecto al tratamiento, la medicación no es efectiva en este tipo de lesiones. La escleroterapia está recomendada como tratamiento coadyuvante previo a la cirugía en grandes lesiones o de anatomía compleja. Se ha visto que mejora los resultados comparados con los de la cirugía como monoterapia. Consiste en realizar una punción percutánea bajo guía radiológica con un agente irritante como alcohol o polímeros, que estimularían la coagulación, inflamación y, eventualmente, la fibrosis de la lesión tras repetidas punciones.
La cirugía sigue siendo el principal tratamiento curativo y el mejor camino para curar/erradicar la enfermedad. Existen situaciones en los que la resección quirúrgica dejaría secuelas cosméticas y funcionales inaceptables. En estos casos, los procedimientos coadyuvantes como la escleroterapia y el láser resultan de gran utilidad.
Malformaciones linfáticasSon masas suaves y pastosas que se presentan un 50% al momento de nacer, y un 80% se ha manifestado a los 3 años. Se cree que provienen de un bloqueo congénito o un arresto del desarrollo normal de los canales linfáticos primordiales. Se suelen acompañar de estasis venosas o de otros componentes vasculares.
La clasificación más aceptada divide estas lesiones en: linfangioma simple, linfangioma cavernoso e higroma quístico. También se dividen en microquísticos (<2cm3), macroquísticos (>2cm3) o mixtos, que se correlaciona con el pronóstico de la lesión.
Los linfangiomas infrahioideos suelen ser macroquísticos y se suelen diagnosticar en el periodo intrauterino. Su tamaño es variable, pueden llegar al mediastino y muestran gran evolutividad. A menudo su extirpación debe realizarse en el neonato o en los lactantes, a veces incluso en una situación de urgencia respiratoria durante el parto.
Los linfangiomas suprahioideos pueden extenderse en sentido supra- e infrahioideo. Suelen ser microquísticos e infiltrantes. En tal caso, la invasión de algunas regiones como la base de la lengua, suelo de la boca, espacios parafaríngeos o región infratemporal los hace casi inextirpables y pueden ocasionar distorsiones esqueléticas.
Los linfangiomas especialmente extensos e infiltrantes pueden ocasionar compromiso grave de la vía aérea y de la alimentación. En tales casos, es necesario realizar una traqueotomía y una gastrostomía, ya sea antes o después de un tratamiento curativo.
Si la masa es asintomática, se observa durante 18-24 meses para permitir su resolución espontánea o la disminución de volumen previamente a la cirugía. Las lesiones macroquísticas responden al uso de esclerosantes como el OK-432, aunque la cirugía sigue siendo el tratamiento de elección. La completa erradicación de la enfermedad debería lograrse con la primera cirugía y, en caso de que incluya una estructura noble, se debería respetar. Las posibles complicaciones postoperatorias son edema intenso, hemorragias de repetición, lesiones nerviosas, trastornos hidroelectrolíticos, linforrea y neumotórax5.
Tortícolis muscular congénitaTambién llamada pseudotumor de la infancia o fibromatosis colli. Es el resultado de un traumatismo del músculo ECM durante el parto o el periodo intrauterino, que desencadenaría fibrosis de este. Al nacer o dentro de los primeros días se palpa una masa firme, móvil y no dolorosa que presenta aumento progresivo de tamaño hasta aproximadamente 3cm dentro del primer mes. La cabeza se gira hacia el lado de la lesión por un acortamiento del músculo, y la mejilla se dirige hacia el lado sano. El tratamiento es conservador debido a que un 50-70% se resuelven dentro del primer año. Se utiliza rehabilitación precoz para evitar secuelas como asimetría craneofacial y desequilibrio ocular. Es necesario descartar otros signos de traumatismo como fractura de clavícula, daño espinal o luxación de cadera.
Se indica la cirugía en aquellos niños refractarios a fisioterapia intensiva o en el caso de niños mayores con tortícolis de larga evolución.
Teratomas y dermoidesLos teratomas son un grupo de tumores que contienen las 3 capas germinativas. Su incidencia es de 1/4.000 nacidos, sin embargo, solo un 1-9% se localizan en cabeza y cuello. Se localizan en la nasofaringe, seguido de la región laterocervical. Su malignización es rara.
Los teratomas se clasifican en 4 grupos:
- 1.
Los teratomas verdaderos están compuestos por las 3 capas germinativas con estructuras diferenciadas como dientes y pelos dentro de él.
- 2.
Los tumores teratoides también están compuestos por las 3 capas germinales pero están pobremente diferenciados.
- 3.
Los tumores epignáticos son similares a los teratomas verdaderos pero presentan partes fetales duplicadas, como extremidades.
- 4.
Los quistes dermoides, que son los teratomas más comunes de cabeza y cuello, están compuestos solo de una o 2 capas germinativas.
Los teratomas se desarrollan en línea media o región lateral del cuello durante el segundo trimestre y pueden crecer rápidamente. Pueden presentarse con polihidroamnios o como una gran masa cervical al nacer y, aunque son benignas, pueden generar obstrucción severa de la vía aérea.
El tratamiento es la resección quirúrgica. El seguimiento postoperatorio debe ser estrecho con marcadores tumorales en sangre (alfafetoproteína y gonadotrofina coriónica humana beta).
Quistes tímicosConstituyen una enfermedad cervical infrecuente y la mayoría, además, asintomática. Se manifiestan durante la primera década con tos y en la radiología simple de tórax se aprecia una masa indurada, redondeada en mediastino anterior de densidad suave.
La glándula tímica principal se origina de la tercera bolsa branquial. Los primordios tímicos, habitualmente bilaterales, se desarrollan a partir de la faringe primitiva, siguiendo un trayecto descendente y medial, fusionándose antes de entrar en el mediastino. En dicho descenso queda una conexión de origen, el ductus timofaríngeo, conducto epitelial que posteriormente involuciona. En este recorrido se puede generar un fallo de descenso, originando un tejido tímico ectópico. El tratamiento de elección es la cirugía.
LaringocelesEl laringocele es una anomalía congénita cervical infrecuente. Ocurre por la dilatación anormal del sáculo laríngeo (bolsa ciega desde el ventrículo laríngeo). Se ubican a nivel de la membrana tirohioidea y son estructuras blandas y depresibles. Pueden infectarse (laringopioceles), pasando a adoptar características inflamatorias y llegando a originar afectación sistémica. El tratamiento es sintomático y, en el caso del laringopioceles, es quirúrgico mediante resección por laringofisura o endoscopia laríngea láser CO2.
Conclusiones- 1.
El quiste tirogloso es la malformación cervical más frecuente y la segunda masa cervical en frecuencia, tras las adenopatías.
- 2.
Las anomalías del segundo arco branquial representan el 95% de las alteraciones de los arcos branquiales.
- 3.
Los hemangiomas representan el tumor de partes blandas más común en la infancia y un 60% de ellos se presentan en cabeza y cuello.
- 4.
Las lesiones vasculares congénitas se clasifican en 2 grupos: tumores vasculares (de los cuales el más común es el hemangioma) y las malformaciones vasculares.
- 5.
El diagnóstico inicial de las malformaciones congénitas del cuello es principalmente clínico, por lo que el médico de cabecera debe conocer el diagnóstico diferencial de las masas cervicales para poder sospecharlas y referirlas de manera óptima.
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.