INTRODUCCIÓN
La Atención Primaria (AP) es en la actualidad uno de los ámbitos fundamentales en el manejo de las enfermedades mentales, siendo la depresión la más prevalente1. Sin embargo, la depresión sigue siendo infratratada e infradiagnosticada, sobre todo en AP2. Las causas pueden ser múltiples, destacando la forma larvada con la que frecuentemente se presenta la enfermedad (a menudo con síntomas somáticos) o la imposibilidad de disponer del tiempo necesario para realizar un diagnóstico y tratamiento precisos3. La cronicidad del proceso añade dificultad a su manejo, pues requiere un tratamiento prolongado que evite las recaídas y recidivas de la enfermedad y permita la resolución total del cuadro. Por otra parte, aunque la información de que se dispone actualmente sobre el manejo de la depresión en AP es abundante e incide en la mejoría conseguida en los últimos años en cuanto a su diagnóstico y tratamiento, la disponible en relación a la fase de remisión y a su tratamiento sigue siendo muy escasa, a pesar de que el médico de AP desempeña un papel primordial en ella.
El presente estudio tiene como objetivo fundamental conocer la actitud del médico de AP frente al paciente depresivo en remisión y evaluar si la consecución de su remisión total es un objetivo factible en este ámbito.
MATERIAL Y MÉTODOS
El estudio constó de dos partes: en la primera, se recogió información sobre la experiencia del médico en la fase de remisión de la enfermedad mediante un cuestionario consistente en 16 preguntas (15 de respuesta cerrada y 1 abierta), que fue repartida a médicos de AP de todo el territorio español y contestada de forma anónima. Se siguió la normativa nacional vigente sobre la ley de protección de datos.
La segunda parte consistió en un estudio transversal, multicéntrico, realizado con los mismos investigadores reclutados en la primera fase. Cada investigador debía recoger datos clínicos de 5 pacientes diagnosticados de depresión y en fase de remisión, según su criterio, evaluados de forma consecutiva durante 3 meses (febrero-abril 2004). Adicionalmente a los datos clínicos, se recogieron datos demográficos y terapéuticos. Con el fin de conocer la proporción de pacientes que cumplían criterios de remisión completa, se aplicó la Escala de Valoración de Hamilton para evaluación de la depresión, versión reducida de 6 ítems (HDRS-6)4. Se consideró que el paciente cumplía criterios de remisión completa cuando la puntuación de la HDRS-6 era igual o inferior a 54. Para determinar qué factores (relacionados con el paciente, enfermedad o tratamiento) podrían estar asociados significativamente con un peor estado clínico se aplicó un test de regresión logística, atendiendo a la puntuación obtenida en el test HDRS-6. El valor de significación se estableció en p < 0,05.
RESULTADOS
1.a Parte: experiencia, conocimiento y actitud del médico de AP frente al paciente deprimido en fase de remisión
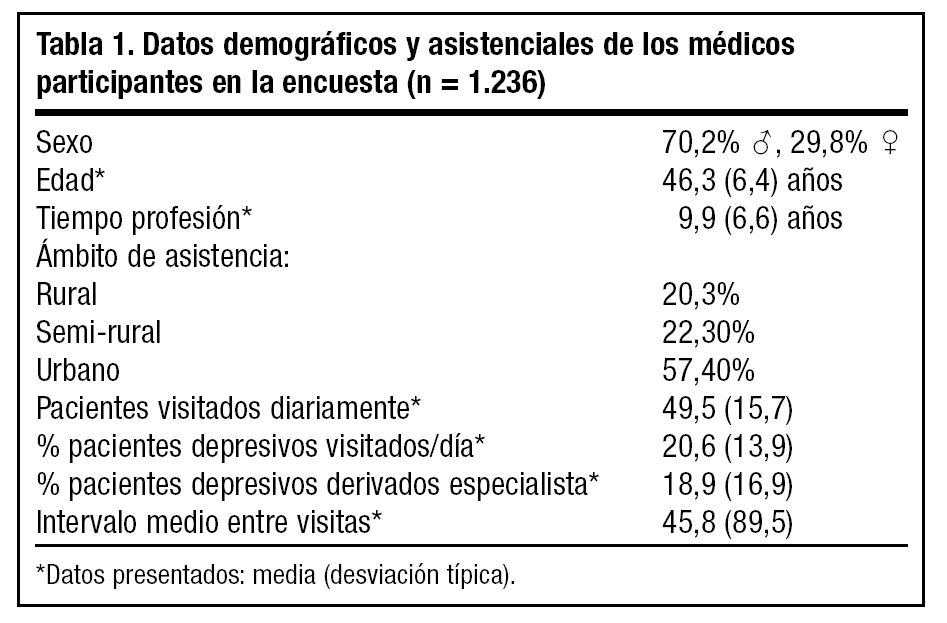
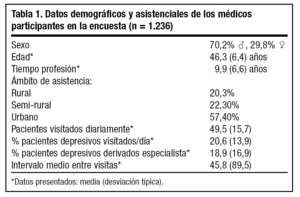
Participaron 1.236 médicos de AP. Sus datos demográficos y asistenciales quedan reflejados en la tabla 1. La gran mayoría de médicos entrevistados eran conscientes de la necesidad de un tratamiento prolongado de la depresión (95,2%, desviación típica [DT] 7,3) coincidiendo en alargarlo hasta los 6 meses (47,6%) o 1 año (42,8%). La mayor parte, además, optan por mantener el mismo tratamiento antidepresivo (AD) al que ha respondido el paciente durante la fase aguda de la enfermedad, y a las mismas dosis (42,5%). La posibilidad de cambiar a otro tipo de AD que facilite la adherencia es otra opción frecuentemente comentada (35,8%). Con relación a ello, los investigadores establecen la falta de adherencia al tratamiento como una de las causas más frecuentemente relacionadas con las recaídas de los pacientes (59,1%), y consideran que esta adherencia es "regular o baja" en casi el 60% de ellos. El reforzar la información al paciente sobre la necesidad del tratamiento prolongado aparece como la medida más frecuentemente tomada por los médicos (64%). Entre las causas relacionadas con esta baja adherencia, el miedo a la dependencia del fármaco (46%), los efectos secundarios (36,2%) y el olvido de las tomas emergen como las más frecuentes (29,6%).
2.a Parte: estudio transversal sobre el estado y manejo clínico del paciente deprimido en fase de remisión en AP
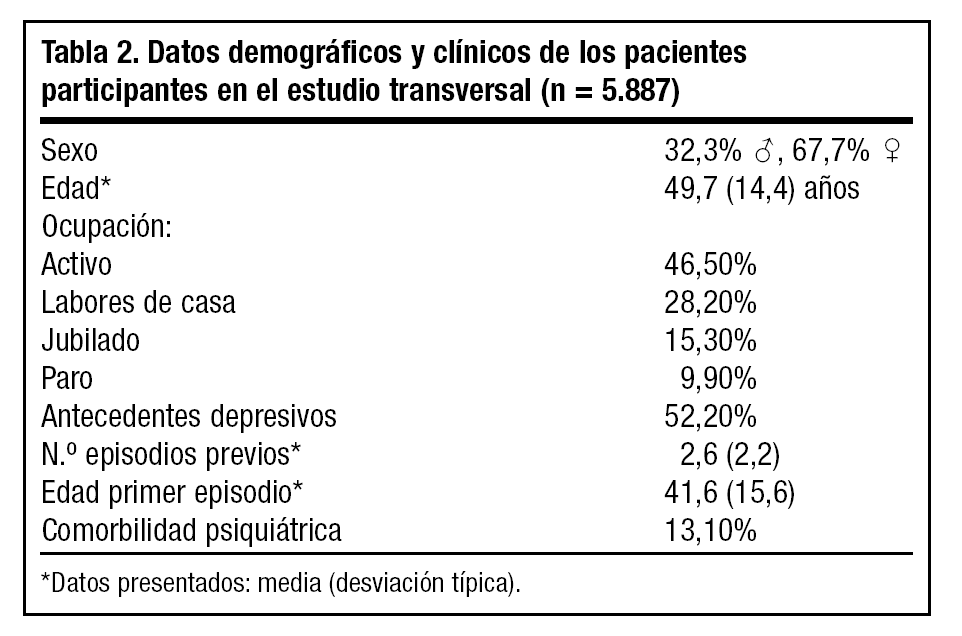
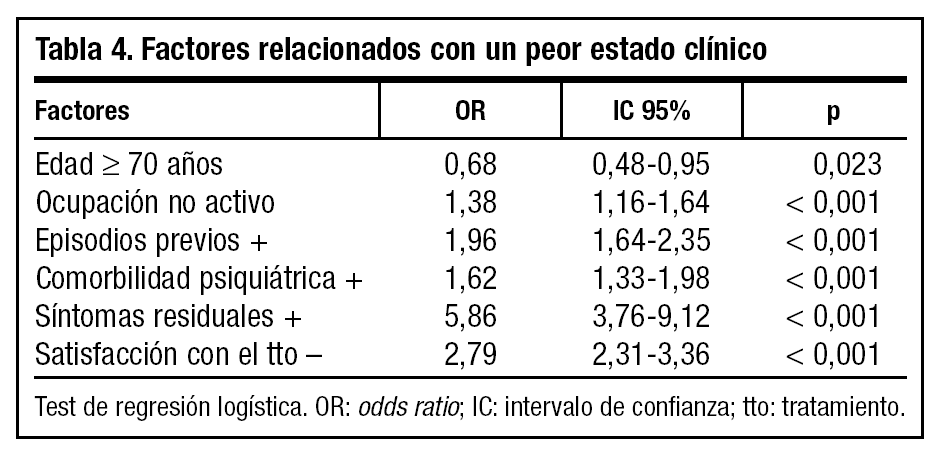
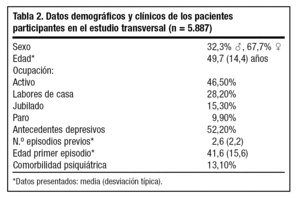
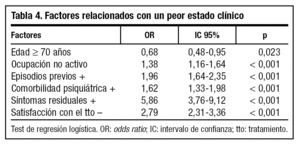
En esta fase fueron reclutados 5.887 pacientes deprimidos en fase de remisión, según criterio clínico del médico. Los datos demográficos y antecedentes psiquiátricos se hallan detallados en la tabla 2. En relación al episodio actual, la gran mayoría de pacientes presentaban algún síntoma relacionado con su cuadro depresivo (96,4%), de los cuales la tristeza (65,5%) y la ansiedad (63,9%) son los más frecuentemente reportados (tabla 3). Referente a su tratamiento AD actual, los inhibidores selectivos de la recaptación de serotonina (ISRS) son los más frecuentemente prescritos, siendo la fluoxetina (tanto en su forma diaria como en posología semanal) y la paroxetina los más comúnmente reportados. Por otra parte, destaca que sólo el 19,5% de pacientes referían no seguir el tratamiento AD tal como se lo había prescrito el médico: el 33% por abandono prematuro, mientras que el 67% restante confesaban tomarlo de forma errática. En el primer caso, la causa más frecuente era "porque ya se encontraban bien" (42,2%), mientras que en el segundo era "porque se le olvidaba" (48,5%). En general, el grado de satisfacción de los pacientes en relación a su tratamiento AD era muy alta (76,3%). En cuanto a su estado clínico, sólo el 37,9% de los pacientes cumplían criterios de "remisión total", según la escala HDRS-6. Los factores significativamente relacionados con un peor estado clínico se muestran en la tabla 4.
DISCUSIÓN
Los resultados derivados del cuestionario destinado a determinar el conocimiento, actitud y manejo habitual del médico de AP con el paciente deprimido en fase de remisión demuestran que éstos son conscientes de la problemática de su tratamiento prolongado, y que su praxis está en consonancia con las guías vigentes en la actualidad. Según éstas, para que un tratamiento AD sea efectivo ha de ser prescrito a las dosis que muestran eficacia en los diferentes ensayos clínicos y mantenerse con la misma posología al menos durante los 6 meses posteriores a su inicial respuesta clínica5,6, lo que coincide con la actitud de la mayoría de médicos consultados. Se constata, así, la mejoría observada en AP en relación al manejo de esta patología7,8. El tema de la falta de adherencia vuelve a surgir como uno de los mayores problemas con los que se encuentra el clínico en el tratamiento de las enfermedades crónicas, como puede considerarse la depresión9,10. Según los clínicos consultados, el cumplimiento del tratamiento AD tal como ha sido prescrito se puede considerar como bueno en no más del 40% de sus pacientes. La información que se dispone sobre la adherencia al tratamiento AD es muy amplia y sus conclusiones muy variadas, oscilando este nivel entre el 10 y 60%, dependiendo del tipo de estudio o de la herramienta utilizada para su medida10. Incluso en este mismo estudio hay una gran diferencia entre lo que opina el médico y lo que reporta el paciente. Así, la adherencia sube hasta el 80% cuando la información se recoge del paciente. Una valoración objetiva hubiera sido más fiable, aunque ello se apartaba tanto del diseño como del objetivo del estudio. Según la opinión de los clínicos, el miedo a la dependencia del fármaco es la causa que conlleva una mayor tasa de abandono de la medicación, lo que contrasta con la información aportada por los pacientes que referían que abandonaban el tratamiento bien porque ya se encontraban bien o porque se les olvidaba. En cualquier caso, y tal como los propios médicos refieren, el reforzamiento de la información al paciente sobre su tratamiento deviene fundamental11. En relación al tipo de AD, parece claro que la aparición de los ISRS ha facilitado que el paciente deprimido sea cada vez más diagnosticado y controlado por el médico de AP. Estos AD han demostrado una eficacia similar a los AD tricíclicos, pero presentan un mejor perfil de efectos adversos y una posología más cómoda, lo que facilita su manejo12. En la población estudiada, los ISRS siguen siendo, con mucho, los AD más comúnmente prescritos. Los AD de acción dual como la venlafaxina son administrados con una menor frecuencia, seguramente porque los médicos de AP se encuentran aún poco familiarizados con su uso, al contrario de los especialistas en psiquiatría. Sería interesante el desarrollo de estudios que evaluaran diferencias en la prescripción de AD según el ámbito de asistencia. Vale la pena remarcar el elevado porcentaje de pacientes deprimidos que diariamente acuden a la consulta de AP (20%), aunque este dato deriva de la percepción subjetiva del médico. Sin embargo, este porcentaje se aproxima al aportado por Aragonès et al1, en el que determinaron que la prevalencia en pacientes que acuden a centros de AP era de 14,7% para depresión mayor y 4,6% para distimia.
En cuanto al estado clínico de los pacientes, destacar que sólo un 37% de ellos cumplían criterios de "remisión total". Este bajo porcentaje no es sorprendente en absoluto y es similar al reportado en la literatura. Está descrito que la tasa de pacientes "respondedores" observada en ensayos clínicos realizados con AD se sitúa entre el 50 y el 70%, aunque sólo entre un 25 y 35% alcanza una remisión completa13. Se ha de tener en cuenta, no obstante, que el tipo de pacientes, ámbito e instrumento de medida de un ensayo clínico es muy distinto de las características de este estudio, realizado en condiciones clínicas asistenciales y en centros de AP. En nuestro caso, el instrumento utilizado como baremo fue la versión reducida del HDRS de 6 ítems validado en español, al demostrar una alta correlación con el HDRS de 17 y 21 ítems y por ser fácil su administración en un ámbito como la AP, donde el tiempo asistencial es muy reducido4. Por otra parte, llama la atención la elevada proporción de pacientes con síntomas residuales, alrededor del 90%. El concepto de remisión total con síntomas residuales o remisión parcial aún conlleva controversia, y la diferencia entre ambos puede ser muy sutil14,15. Seguramente se hayan catalogado como residuales síntomas asociados a cuadros depresivos no resueltos.
Las características del estudio no permiten extraer conclusiones sobre terapéutica seguida y resolución del cuadro. No obstante, sí se observa que determinados factores se encuentran asociados significativamente con un peor estado clínico. Factores tales como edad, actividad laboral, tiempo de evolución de la enfermedad, presencia de comorbilidad psiquiátrica, antecedentes depresivos o satisfacción con el tratamiento se hallan relacionados a un peor estado clínico. Sin embargo, estudios previos no observaron esta asociación, aunque sí entre remisión parcial y gravedad del cuadro16. Debido a las limitaciones del estudio, estas asociaciones deben ser tomadas con precaución. La heterogeneidad de la muestra (tanto en relación al paciente como a la enfermedad o tratamiento) hace presuponer que algunos de los casos puedan estar relacionados con un estado de mayor gravedad del cuadro depresivo y no directamente con una peor respuesta clínica al tratamiento. Sería interesante el desarrollo de un estudio longitudinal y prospectivo en este ámbito asistencial que permitiera replicar estos resultados, teniendo en cuenta las limitaciones inherentes al diseño de este estudio, como son la obtención de la muestra y su representatividad, al no ser aleatoriazada y depender de facilidades y colaboración obtenidas en las diferentes áreas participantes.
AGRADECIMIENTOS
A todos los médicos de Atención Primaria que han participado directa o indirectamente en este estudio.
Correspondencia:
J.L. Lorenzo Ferrer.
Departamento Médico. Ferrer Internacional.
Edificio L'Illa. Avda. Diagonal, 549, 5.a planta.
08028 Barcelona.
Correo electrónico: jllorenzo@ferrergrupo.com
Recibido el 20-12-05; aceptado para su publicación el 20-06-06.