La espina bífida (EB) o disrafismo espinal es una anomalía congénita que forma parte de los defectos de cierre de tubo neural. Esta anomalía congénita ocurre antes del día 27 de gestación y se asocia a compromiso multisistémico.
Existen 2 tipos de espina bífida: 1) oculta: la forma más común, en donde una o más vértebras están malformadas y esta anomalía está cubierta por una capa de piel; y 2) abierta: esta forma consiste en un grupo diverso de defectos espinales en los que la columna vertebral está marcada por una malformación de grasas, huesos o membranas, siendo sus principales expresiones el meningocele, donde las meninges sobresalen de la apertura espinal, y la malformación puede o no estar cubierta por una capa de piel, y el mielomeningocele, en el cual la médula espinal está expuesta a través de la apertura en la columna1.
El tratamiento precoz de un paciente adulto afectado por espina bífida, efectuado por un equipo entrenado, puede lograr mejores resultados con menos probabilidad de complicaciones físicas o neurológicas, logrando una alta supervivencia2.
Por tal motivo la importancia de efectuar procesos de traslación a la medicina de adultos que propenda asegurar la prevención y/o manejo de las posibles complicaciones que en dicha edad pueden presentar las personas con EB.
Para ello, se debe efectuar un examen neurológico exhaustivo en todo paciente con EB, en el cual los aspectos fundamentales a evaluar son3: observación de la actividad espontánea, grado de debilidad muscular y/o parálisis, respuesta a los diferentes estímulos, reflejos tendinosos profundos y anocutáneo, nivel del déficit neurológico, anomalías asociadas de la médula espinal, signos de hidrocefalia y efectuar pruebas para detectar compresión del tronco cerebral (de la malformación de Arnold Chiari II).
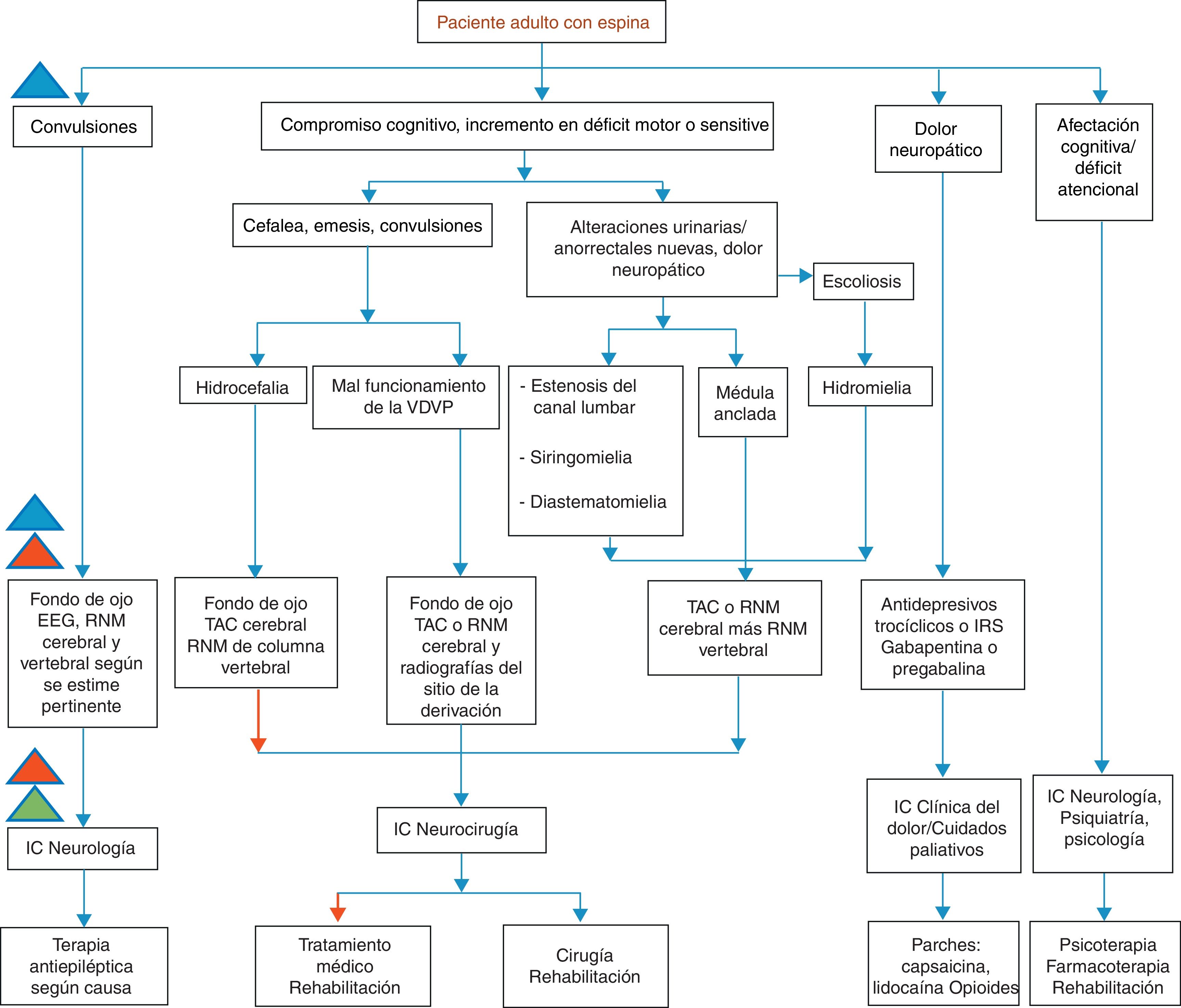
Considerando que una de las principales manifestaciones de los pacientes adolescentes y adultos con EB son las neurológicas (tabla 1), se plantea esta revisión como un documento de apoyo, para considerar al momento de implementar guías de manejo en este tipo de pacientes, y además un flujograma resumen (fig. 1) de la conducta terapéutica necesaria, según la sospecha clínica de alguna manifestación neurológica en pacientes adultos con antecedente de EB.
Frecuencia de las diferentes manifestaciones neurológicas en pacientes con antecedentes de espina bífida
| Manifestación neurológica | Frecuencia |
|---|---|
| Hidrocefalia5 | 20-30% hasta un 80% |
| Mal funcionamiento de la válvula ventrículo peritoneal10 | 5-15% |
| Médula anclada11 | 13-26% |
| Siringomielia15 | 10% |
| Diastematomielia18 | <3% |
| Hidromielia13 | <5% |
| Dolor neuropático20 | 7-10% |
| Convulsiones3 | 10-25% |
| Estenosis del canal lumbar25 | 30% |
| Afectación cognitiva27 | 20-25% |
Sospecha clínica y conducta en pacientes adultos con antecedentes de espina bífida con algún tipo de manifestación neurológica.
Niveles de atención28: I: Resuelve necesidades de atención básica y efectúa actividades de promoción de salud, prevención y procedimientos de recuperación y rehabilitación de la enfermedad. II: Se refiere a hospitales y establecimientos donde se prestan servicios relacionados a la atención en medicina interna, pediatría, gineco-obstetricia, cirugía general y psiquiatría. III: Se refiere a la atención de patologías complejas que requieren procedimientos especializados y de alta tecnología.La hidrocefalia es un trastorno en el que una cantidad excesiva de líquido cefalorraquídeo (LCR) se acumula dentro de los ventrículos cerebrales y/o espacios subaracnoideos, producto de un desequilibrio entre el flujo de entrada y el flujo de salida intracraneal4.
Puede ser causada por diversos mecanismos, entre ellos: obstrucción de la circulación del LCR, inadecuada absorción de LCR y/o sobreproducción del LCR.
La hidrocefalia está presente en el 20% a 30% de los pacientes con mielomeningocele al nacer, aumentando hasta el 80% después del cierre quirúrgico de la EB5.
Generalmente, se presenta secundario a la anomalía de Arnold Chiari, en donde el descenso anormal del cerebelo por debajo del foramen magno obstruye la circulación del LCR y origina hidrocefalia. Esta anomalía congénita está presente en el 85-95% de los pacientes con EB6. El tratamiento de la hidrocefalia consiste en la derivación neuroquirúrgica del LCR, lo cual se realiza con la instalación de válvulas de derivación ventrículo peritoneal.
Si bien las complicaciones de la hidrocefalia ocurren principalmente durante los primeros años de vida, estas pueden aparecer durante todas las etapas de la vida. Por tanto, es importante estar atentos y reaccionar cuando se producen síntomas neurológicos que las sugieran7.
La sintomatología de la hidrocefalia progresiva varía según su severidad. Puede manifestarse solo como una cefalea crónica o resultar en una gran afectación neurológica con discapacidad cognitiva y física significativa8.
La recomendación entonces es estar siempre atento a la aparición de síntomas nuevos, de deterioro sensitivo o motor o de síntomas que no se alivien a tratamientos tradicionales. Frente a la aparición de alguno de ellos es necesaria una TAC cerebral y una RNM de columna vertebral, acompañada de un acotado examen neurológico para evaluar el grado de compromiso u otras manifestaciones.
El tratamiento puede ser médico o quirúrgico, dependiendo de la gravedad y contexto del paciente, y el seguimiento regular siempre será necesario por un equipo multidisciplinario y evaluación de su estado clínico anual3.
Mal funcionamiento de la válvula de derivación ventriculoperitonealEsta complicación debe sospecharse en pacientes con derivación ventrículo-peritoneal (VDVP) que presenten deterioro neurológico, ya sea nuevos déficits, compromiso motor, urinario o signos y síntomas nuevos, tales como cefalea, vómitos, edema de papila, entre otros. Siempre se debe realizar evaluación neurológica detallada acompañada de TAC o RNM cerebral inmediata y radiografías simples del sitio de la derivación.
Se puede diagnosticar según los siguientes indicadores3: aumento del tamaño ventricular en el estudio de neuroimagen (presente en el 70% de los casos)9, desplazamientos o fracturas de la derivación evidenciada en las radiografías simples, aumento de la presión del LCR y síntomas persistentes (por ejemplo, cefalea, vómitos, letargia) a pesar de tratamiento apropiado.
Las causas más frecuentes del mal funcionamiento de la VDVP son obstrucción del catéter ventricular e infecciones, presentes en un 5-15%10.
La resolución es quirúrgica, y en caso de infecciones se adicionan antibióticos por vía intravenosa.
Médula ancladaLa médula anclada se refiere al engrosamiento intradural del filum, el acortamiento o la adhesión a la médula espinal y una limitación de movimiento entre la médula espinal y el conducto raquídeo. Estudios de RNM vertebral indican que estaría presente en aproximadamente el 13-26% de los casos con mielomeningocele de tipo lipomatoso11.
Los síntomas de médula anclada son inespecíficos, siendo los más frecuentes: alteración motora y/o sensitiva que generalmente comienza de forma progresiva, alteraciones urológicas o anorrectales12, dolor o exacerbación de los síntomas ya presentes. En pacientes con esta sintomatología siempre se debe excluir como diagnóstico diferencial en pacientes con derivación ventrículo-peritoneal una disfunción en la misma.
La médula anclada se puede presentar secundaria a mielomeningocele, lipomeningocele, siringomielia, diastematomielia, lipoma del filum y el filum terminale corto y engrosado13.
El diagnóstico es clínico, pero debe siempre completarse el estudio con RNM o TAC de cerebro y RNM de columna vertebral, con el fin de descartar otras causas de compromiso neurológico.
El tratamiento es quirúrgico, con posterior neurorrehabilitación, que consiste en corregir las secuelas correspondientes al nivel de la lesión neurológica y las deformidades secundarias a la parálisis o paresia de extremidades inferiores en caso de que estas estén presentes, además de lograr la mayor independencia posible para el traslado, bipedestación, marcha (con o sin ortesis) y entrenar en el uso de la silla de ruedas en caso de que sea necesario14.
SiringomieliaLa siringomielia es una enfermedad caracterizada por la presencia de formaciones quísticas intramedulares provenientes del iv ventrículo, tapizadas de células gliales y dispuestas longitudinalmente dentro de la médula espinal, pero habitualmente fuera del canal central. Se producen como consecuencia de malformaciones de la fosa posterior (Chiari I) o por anomalías de la unión craneovertebral. La incidencia de la siringomielia es muy baja, pero es el defecto más frecuente asociado a Chiari I. El 40-75% de los Chiari I se han asociado a siringomielia15.
La sintomatología en los niños o adolescentes se manifiesta generalmente como trastorno motor puro (piramidalismo) o trastorno sensitivo (disociación termoalgésica), el cual es menos frecuente.
Requiere tratamiento quirúrgico que incluye colocación de la desviación, lisis de adherencias subaracnoideas, fenestración del quiste y aumento de la duramadre. Lamentablemente, los beneficios del tratamiento a largo plazo se ven en menos de la mitad de los pacientes y el fracaso de derivación es común16.
DiastematomieliaLa diastematomielia fue descrita inicialmente por Oliver en 1837, definiéndolo como la división de la médula espinal en uno o varios niveles (habitualmente entre T9 y S1), asociándose en ocasiones con un tabique fibroso, cartilaginoso u óseo entre las 2 hemimédulas.
Es una malformación medular rara, de la cual el 66% se presenta asociada a otra enfermedad malformativa raquimedular17.
Presenta una prevalencia inferior al 3% de los casos de disrafismo espinal oculto18, en donde el 80% de estos tiene una localización lumbar y es más frecuente en el sexo femenino, en una relación de 3:117.
Clínicamente se puede presentar con manifestaciones óseas en el 85% de los casos, tales como17: hemivértebras, hipoplasia o agenesia de los cuerpos vertebrales, láminas bífidas o fusión de láminas, pedículos hipertróficos, apófisis espinosas hipertróficas, estrechamiento o ausencia del espacio discal. Neurológicas: cono medular bajo, mielimeningocele, mielomeningocele, seno dérmico, teratoma y asociado a siringomielia en el 50% de los casos, y dermatológicas presentes en el 30% al 80% de los casos: hipertricosis a nivel dorsal, lumbar o sacra, angiomas, telangectasias, lipoma subcutáneo, manchas pigmentadas, hoyuelo sacro, seno dérmico. También se debe considerar asociado a hidromielia, malformación de Arnold Chiari, síndrome de Klippel-Fiel y lipomas intraespinales19.
El diagnóstico de esta enfermedad se realiza mediante RNM de columna vertebral y su tratamiento es la liberación del espolón quirúrgicamente.
HidromieliaLa hidromielia se define como la acumulación de fluido dentro del canal central de la médula espinal3.
Clínicamente se presenta con síntomas inespecíficos, tales como escoliosis progresiva, alteraciones urológicas, dolor y déficit motor o sensitivo.
Frente a un paciente con hidromielia la primera conducta es excluir la disfunción de la derivación ventrículo peritoneal o revisarla. Si esto no tiene éxito se sugiere la liberación medular quirúrgica asociada a alivio del dolor con analgésicos y rehabilitación fisioterapéutica posterior.
Dolor neuropáticoEl dolor neuropático es causado por una lesión o enfermedad del sistema somatosensorial y afecta al 7-10% de la población total20. Es causado por una disfunción en el sistema nervioso periférico o central sin estimulación de lo nociceptores periféricos.
Se ha evidenciado que el dolor neuropático está presente en pacientes con espina bífida, por eso es importante realizar una cuidadosa evaluación individual y clasificación clínica del dolor para entregar un buen abordaje terapéutico; sin embargo, ciertas situaciones específicas que acompañan a esta entidad (disfunción cognitiva) puede provocar dificultades en la obtención detallada y confiable de la descripción del dolor.
Existe poca literatura acerca de la prevalencia del dolor neuropático en diferentes situaciones relacionadas a la espina bífida, sin embargo Werhagen et al., en 2010, en un estudio en 110 pacientes con EB y dolor neuropático reportan que este no tiene preferencia de género ni del nivel neurológico afectado (torácico 10%, lumbar 12%), es menos frecuente en los pacientes con hidrocefalia (1,7% vs 19% en pacientes sin hidrocefalia) y más frecuente en los mayores de 40 años (29% vs 3% en adultos jóvenes [18-29 años])6.
En cuanto al tratamiento es recomendable iniciar con antidepresivos (tricíclicos o IRS). Si esto no da resultado se puede recurrir al uso de gabapentina o pregabalina. En caso de dolor localizado se ha recomendado la terapia con analgésicos tópicos coadyuvantes, como parches de capsaicina o lidocaína y uso de opioides como última línea21.
ConvulsionesLa mayoría de los pacientes con espina bífida y convulsiones tienen alguna enfermedad asociada que explica el desarrollo de estas; sin embargo, no todos los pacientes con espina bífida y anomalías cerebrales tienen convulsiones, y no todas las anomalías cerebrales son epileptógenas, lo que sugiere que la epilepsia en pacientes con espina bífida es multifactorial22.
Por lo tanto, ante la presencia de convulsiones se deben descartar las causas conocidas de epilepsia, y en caso de un usuario de válvula ventrículo-peritoneal siempre sospechar un mal funcionamiento de esta3.
Estenosis del canal lumbarSe define como una condición anatómica que incluye un estrechamiento del canal intraespinal central, lateral y/o del foramen neural, con la invasión de estructuras neurales que rodean el hueso y el tejido blando. Consiste en una de las complicaciones neurológicas que ocurren más tardíamente.
Clínicamente se presenta como dolor lumbar y de las extremidades inferiores, o dolor radicular con claudicación neurógena, como resultado de mecanismos neurovasculares, excitación de la raíz del nervio o compresión mecánica del canal espinal. El dolor desaparece en flexión lumbar o al permanecer sentado23.
La resonancia magnética de columna vertebral es la técnica de elección para el diagnóstico de estenosis del canal lumbar24.
El tratamiento depende del compromiso individual. En caso de compromiso leve, sin déficit neurológico ni afectación urinaria, la conducta solo es rehabilitadora, con el uso de ortesis en caso de que sea necesario. En cambio, frente a compromiso neurológico y/o disfunción de la vejiga la conducta quirúrgica dependerá de las enfermedades asociadas al paciente, donde en la mayoría de los casos se realiza una laminectomía descompresiva25.
Alteración cognitivaLas áreas principalmente afectadas en pacientes con EB son la atención, el movimiento, la percepción, el idioma, la aritmética y la memoria de tipo declarativa episódica y prospectiva26.
Se ha demostrado también que la mayoría de los pacientes con mielomeningocele tienen una inteligencia normal, pero algunos presentan dificultad para retener nuevos tipos de aprendizajes, o para ciertas habilidades ejecutivas, además algunos pueden cursar con déficit atencional26.
Considerando la evidencia disponible al respecto se infiere que el espectro de afecciones cognitivas dependerá de cada paciente y de las enfermedades que este tenga asociadas, describiéndose que entre el 20-25% de los pacientes con mielomeningocele tendrían discapacidad intelectual27. Además, se hace necesario identificarlas precozmente, para asegurar una buena neuroestimulación que posibilite la adquisición de herramientas que le permitan lograr el máximo desarrollo de las potencialidades del paciente, permitiendo su mejor desarrollo personal y social.