Miembros del Grupo de Trabajo de Urología (Nefrología y Vías Urinarias) de SEMERGEN hemos elaborado recientemente, basados en fuentes de medicina basada en la evidencia (MBE), una Mini Guía Práctica sobre el manejo de los síntomas del tracto urinario inferior (STUI) en el varón1, la cual constituye una versión reducida, práctica y simplificada de las guías actuales nacionales2 e internacionales3, para mejorar su implementación en Atención Primaria.
En las últimas décadas la MBE ha sido la piedra angular de la práctica clínica4,5. La experiencia y pericia personal de los médicos están a menudo limitadas por varios sesgos de conocimiento, por lo tanto, la MBE tiene la intención de mejorar el proceso de toma de decisiones recopilando y resumiendo la evidencia de los ensayos clínicos bien diseñados y realizados, desarrollando y actualizando guías clínicas internacionales, ampliamente aceptadas. Siguiendo este enfoque se puede conseguir una práctica clínica más segura, confiable y costo-efectiva. Por el contrario, existen críticos que han estado preocupados por el énfasis en la MBE, ya que podría infravalorar el conocimiento tácito que los médicos podían acumular con la experiencia clínica4,5 Además, cuestionan si los resultados del diseño en la investigación podrían aplicarse estrictamente sobre pacientes reales, que a menudo difieren significativamente de los incluidos en ensayos clínicos. Por último, la MBE ignora con frecuencia las preferencias y los valores de los pacientes, reduciendo teóricamente su adherencia al tratamiento propuesto4,5.
Por ello, una medicina centrada en el paciente (MCP) ha surgido como un nuevo paradigma importante en el manejo clínico de pacientes en muchas especialidades, incluyendo la urología4,5. Existe evidencia que apoya las asociaciones positivas entre los comportamientos de comunicación del médico y los resultados positivos para el paciente. No obstante, incorporar los valores, las preferencias y las circunstancias de los pacientes es probablemente lo más difícil y el paso importante en el manejo de enfermedades urológicas crónicas, y con frecuencia no recibe el oportuno interés. Como sugirió recientemente Hoffmann: «Sin toma de decisiones compartida, la MBE podría convertirse en tiranía de la evidencia»6.
Sabemos que los STUI son un motivo frecuente de consulta en varones adultos, provocando un gran impacto en la calidad de vida, siendo la hiperplasia benigna de próstata (HBP) la causa más frecuente7. El tratamiento médico de los STUI debidos a la HBP tiene como objetivo mejorar los síntomas, la calidad de vida del paciente y reducir la progresión de la enfermedad1–3. A pesar de que la MBE, los algoritmos y las guías clínicas constituyen la senda para el enfoque del tratamiento de los STUI/HBP, estas directrices están en algún momento lejos de la realidad y sabemos por la práctica diaria que existen diferentes necesidades médicas que permanecen insatisfechas en esta área.
La literatura disponible sobre la MCP ha demostrado con éxito que este enfoque se asocia positivamente con mejores resultados de salud para los pacientes en algunas áreas de la medicina. El tratamiento de los STUI/HBP está lejos de ser ideal, y varios factores podrían influir en la eficacia a largo plazo en términos del escaso cumplimiento y adherencia terapéutica. Cuando se trata a los pacientes con STUI/HBP, los algoritmos diagnósticos y de tratamiento deberían tener en cuenta los sentimientos, las ideas, las funciones y las expectativas del paciente a fin de personalizar el tratamiento. En pocos estudios se ha evaluado el impacto de un enfoque de toma de decisiones conjunta para el tratamiento de los pacientes con STUI/HBP. Los resultados preliminares parecen ser prometedores, aunque no pueden sacarse conclusiones definitivas debido a la escasez de datos disponibles8.
Estamos convencidos de que los STUI/HBP son un terreno especialmente fértil para la implementación de una MCP. De entrada, la gran cantidad de directrices y tratamientos basados en pruebas que existen constituyen una base sólida cuyas pruebas pueden extraerse y compartirse con los pacientes1–3. Además, existen varios modelos de riesgo validados para los resultados y estos pueden emplearse para informar a los pacientes de sus pronósticos probables, basándose en los resultados de los pacientes tratados anteriormente. Por último, hay muchos tratamientos para los que no están definidas las diferencias en el resultado; como consecuencia, el plan de tratamiento puede depender de los sentimientos y las expectativas de los pacientes, que los convertiría en la fuerza impulsora adecuada de la toma de decisiones8.
Es necesario que se realicen más estudios sobre el tema para confirmar esta hipótesis; no obstante, las experiencias, derivadas de otras especialidades más avanzadas en este campo9,10, indican que en el futuro el arte de la medicina pasará cada vez más de ser un modelo «apto para todos» a convertirse en un modelo «a medida», específico según las necesidades de cada paciente. Apoyamos que en un futuro cercano los médicos de Atención Primaria y urólogos participen en la vía de tratamiento centrada en el paciente con STUI/HBP11, en la que las expectativas, enfermedades concomitantes, ideas y contextos social y familiar del paciente se hayan integrado con la enfermedad y su posible tratamiento relativo. La adopción de una MCP en el paciente debería mejorar la atención que este recibe; la clave está en no centrar nuestra atención solo en la enfermedad, sino también en el paciente que la padece.
Los estudios adicionales deberían evaluar si una MCP, para un paciente con STUI/HBP, puede mejorar el cumplimiento farmacológico, reducir el riesgo de que se acuda a varios médicos con el mismo fin, y reducir el número de controversias legales que ya se han observado en otras enfermedades crónicas (como la hipertensión arterial, diabetes mellitus, EPOC, etc.).
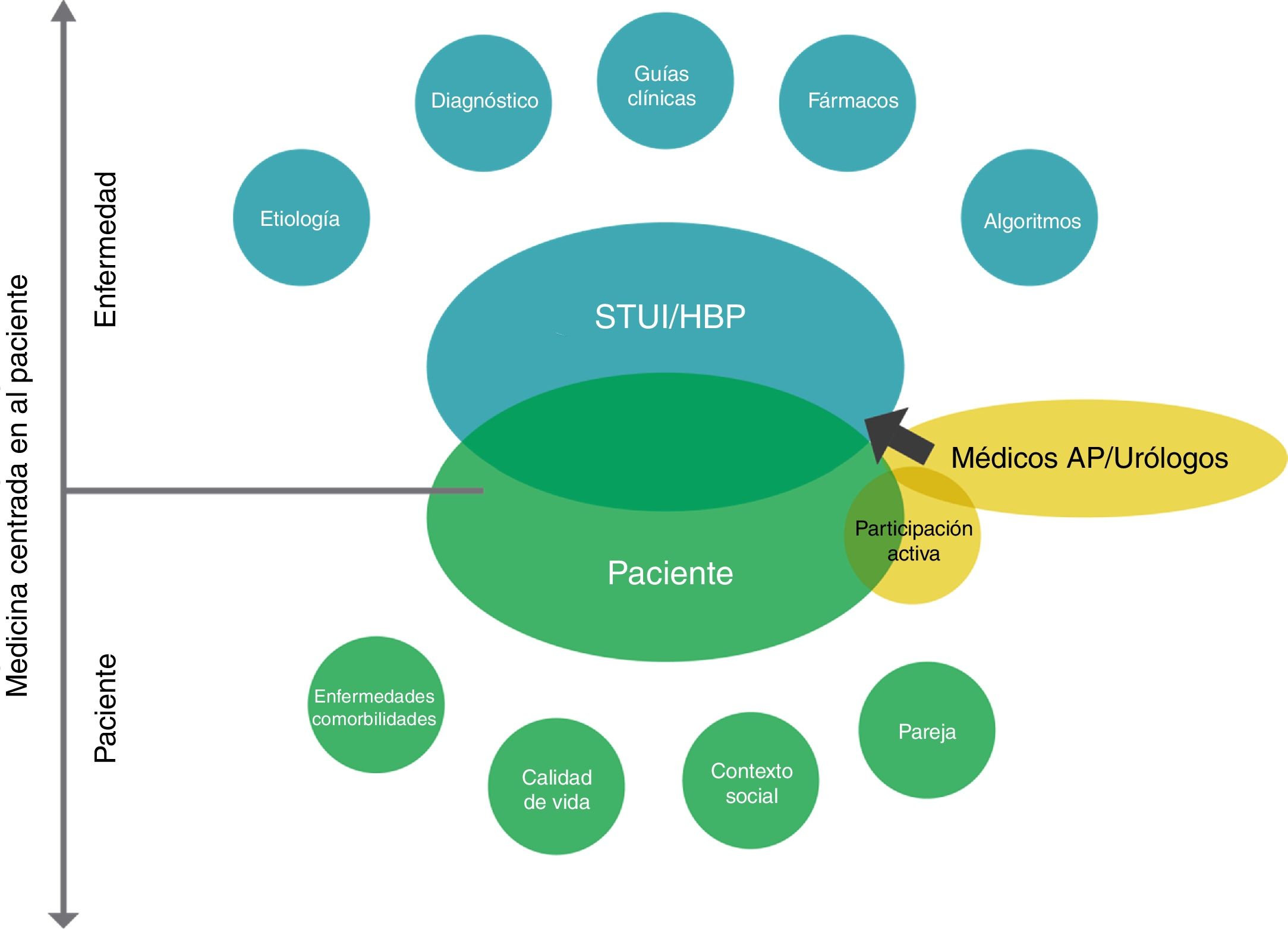
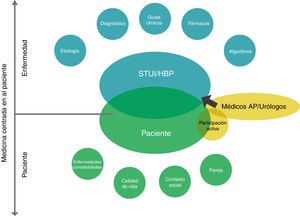
El tratamiento de la enfermedad está impulsado entonces por la MBE; no obstante, los sentimientos, las ideas, la función, las expectativas, el contexto social y la pareja se incluyen en la toma de decisiones, en la cual la participación de cada componente del núcleo central representa la clave de un tratamiento satisfactorio del paciente (fig. 1). El siguiente paso será traducir de forma eficaz este modelo teórico a una situación clínica. Los tipos posibles de actuación incluyen reuniones educativas, distribución de material formativo, evaluación y observaciones, análisis de las barreras y visitas de difusión educativas, y pueden dividirse en 3 categorías de actuación: 1) actuaciones dirigidas a los pacientes, 2) actuaciones dirigidas a los profesionales sanitarios, y 3) actuaciones dirigidas a ambos colectivos. En cualquier caso, con independencia de las actuaciones prácticas que se elijan para extender un programa de toma de decisiones conjunta, las evaluaciones de su eficacia deberían abordarse en términos de satisfacción de los pacientes y de resultados clínicos.
Atención compartida AP/urología centrada en el paciente en el tratamiento médico de los STUI/HBP. En la parte superior, el modelo tradicional de manejo y tratamiento de los STUI/HBP, centrado en las características de la enfermedad y basado en las guías clínicas y algoritmos, apoyados en la MBE. En la parte inferior, sugerimos una implementación del modelo tradicional, a través de una fuerte colaboración entre médicos de AP y urólogos, y un planteamiento centrado en el paciente, con la participación activa del paciente durante los procesos de evaluación diagnóstica y toma de decisiones. Este novedoso modelo tiene en cuenta no solo las características de la enfermedad de forma general sino también las dimensiones psicológicas de la experiencia de enfermedad.
Fuente: adaptada de De Nunzio et al.8.
Lamentablemente, hasta la fecha, existe escasa bibliografía sobre la MCP en el área de la urología, lo cual no permite alcanzar conclusiones definitivas. Además, los estudios disponibles sobre esta cuestión no tienen resultados comunes y, por tanto, un análisis cuantitativo estaría limitado8. Los estudios disponibles sobre MCP en otras áreas también cuentan con distintas definiciones y analizan distintos aspectos de este tema10. Probablemente se necesiten resultados comunes para comprender mejor el impacto real de una MCP sobre la práctica clínica cotidiana. En concreto, podría emplearse el cumplimiento farmacológico en pacientes con STUI/HBP como indicador del impacto que tiene un modelo centrado en el paciente. Al margen de todas esas limitaciones, este enfoque podría ayudar a los médicos en el tratamiento de los pacientes con STUI/HBP, y viendo la evidencia disponible no parece que surjan complicaciones reales implementando este paradigma.
En conclusión, a pesar de que la MBE y la MCP puedan parecer corrientes antagónicas, los profundos cambios que están teniendo lugar en los sistemas sanitarios, pueden facilitar el progresivo «reencuentro» de la investigación y la práctica clínica. La MBE y la MCP, al igual que la investigación y la práctica médica, son las 2 caras de la misma moneda, que deberían complementarse y nutrirse mutuamente. Es difícil entender que una de ellas pueda alcanzar todo su potencial sin tener a la otra como continua referencia. Porque no debería practicarse una MCP que no estuviese basada en la mejor evidencia disponible, ni es posible imaginar una MBE cuyo objetivo final esté alejado del paciente individual. Por todo ello, proponemos y apoyamos una MCP con el fin de mejorar el cumplimiento farmacológico y de cubrir ciertas necesidades no cubiertas en el área de los STUI/HBP, lo cual posiblemente reduciría la cantidad de complicaciones y costes. Esperamos que se lleven a cabo más estudios que respalden esta hipótesis.