INTRODUCCION
Durante los últimos años asistimos a un incremento significativo de los viajes internacionales, favorecido por un lado por los avances tecnológicos que han permitido el desarrollo de medios de transporte más rápidos y seguros, y por otro debido a una evolución sociocultural que mueve a gran número de personas a realizar grandes desplazamientos en poco tiempo, por diferentes motivos (ocio, profesionales, sociales, humanitarios...). Este he-cho expone al sujeto que viaja a nuevos riesgos para su salud en ambientes ajenos al propio y hace necesario que, como responsable de su salud, conozca cuáles son estos riesgos y qué precauciones debe tomar para minimizarlos.
Este artículo pretende ayudar al médico de familia a resolver este motivo de consulta cada vez más frecuente en su trabajo diario. Para ello se revisan las enfermedades más frecuentes en los viajeros, la necesidad de quimioprofilaxis y/o inmunizaciones y otros consejos de utilidad durante el viaje. Consejos que, aunque generales, deben ser siempre individualizados. Es muy importante transmitir al viajero la idea de que él es el único responsable de su salud.
Ante todo viajero que consulta se han de considerar entre otros factores: el destino, el tipo de viaje, el objetivo, la época del año, la duración del mismo y las características personales (edad, sexo y estado de salud). Por tanto, las preguntas clave son: ¿dónde?, ¿cómo?, ¿cuándo?, ¿quién?, y ¿cuánto tiempo?
Por otra parte, al hacer recomendaciones a viajeros, se diferencian las medidas a tomar antes del viaje y las consultas a realizar después del mismo.
En general, se recomienda en las 4 o 6 semanas previas al viaje una consulta informativa en la que se realiza una historia clínica completa (enfermedades crónicas, alergias, embarazo, vacunaciones previas, etc.), y en función de las particularidades del viaje y del tipo de paciente (niños, gestantes...), se ofrecen las vacunas y quimioprofilaxis antipalúdica necesarias, unos consejos universales para todo viajero y, por último, unos consejos más "específicos" (en Medicina y viajero I: antes del viaje [SEMERGEN. 2007;33(2):86-96]).
Se recomienda consultar al regreso del viaje a aquellas personas con enfermedades crónicas del tipo de diabetes, enfermedades cardiovasculares o enfermedades respiratorias; también ante la aparición de cualquier síntoma, especialmente fiebre, diarrea prolongada, vómitos, ictericia, molestias urinarias, lesiones cutáneas o infecciones genitales, en las semanas siguientes a la vuelta; a aquellos viajeros que hayan permanecido más de tres meses en un país en desarrollo y a todas aquellas personas que consideren la posibilidad de haber estado expuestas a enfermedades infecciosas durante el viaje1.
Cuando un viajero regresa enfermo, lo más importante es diferenciar si la causa es una enfermedad común o si se trata de una enfermedad de las llamadas tropicales. Estadísticamente, las enfermedades comunes son más frecuentes que las exóticas2.
Los motivos de consulta más frecuentes después de un viaje son la fiebre, la diarrea y las lesiones dermatológicas, por lo que parece razonable hacer una aproximación sindrómica para llegar al diagnóstico. La etiología de tales síndromes está estrechamente relacionada con el tiempo de evolución de la clínica y con el de exposición a los agentes causales propios de la zona visitada3.
En la evaluación de estos pacientes debe realizarse una historia detallada del viaje, investigando las fechas de salida y regreso, la ruta y países visitados, con especial interés en el paso por zonas rurales, el tipo de alojamiento, la estación del año y la climatología (estación seca o de lluvias), que determinan la presencia de vectores transmisores de enfermedades infecciosas (picaduras de mosquitos, garrapatas,...); la exposición a animales, serpientes, arañas, etc.; los antecedentes de relaciones sexuales sin protección; los alimentos y bebidas consumidas y, por último, la historia de vacunaciones y la cumplimentación de profilaxis antipalúdica o autotratamiento. Es éste un buen momento para insistir y reforzar el consejo de completar la pauta de quimioprofilaxis, ya que es muy frecuente el abandono del tratamiento al regreso a su lugar de origen, y no hay que olvidar que la mayoría de las muertes por malaria importada se asocian a un mal cumplimiento4. Se completa la visita con una anamnesis pormenorizada de los síntomas y una exploración física completa.
Con los datos obtenidos, el médico de Atención Primaria está en disposición de hacer una aproximación al riesgo de padecer una enfermedad infecciosa de ese viajero (tabla 1).
El hecho de que un paciente relate una exposición previa a determinadas situaciones nos puede orientar en cuanto a la causa de su enfermedad (tabla 2). Así, en el caso de las picaduras por mosquitos debemos pensar en malaria, dengue, fiebre amarilla, encefalitis y filariasis. Si la picadura es por garrapatas hay que sospechar Borrelias (enfermedad de Lyme), Rickettsias (tifus, fiebre botonosa, fiebre Q), tularemia y encefalitis. Las moscas pueden transmitir tripanosomiasis africana, oncocercosis, leishmaniosis y miasis. Las pulgas actúan como vectores de la peste y de la tungiasis y las chinches, de la enfermedad de Chagas. Los mamíferos pueden ocasionar rabia, tularemia, fiebre Q y celulitis. Hay varias enfermedades relacionadas con la ingesta de agua o alimentos contaminados, como son: hepatitis, cólera, Salmonella, Shigella, Giardia, Cryptosporidium, Brucella, helmintos (Ascaris y tenias) y protozoos (amebas, toxoplasmas), tuberculosis, etc. Por contacto a través de la piel se pueden adquirir leptospiras, esquistosomas y Larva cutánea migrans. No se debe olvidar la posibilidad de enfermedades de transmisión sexual como la infección por virus de la inmunodeficiencia humana (VIH), hepatitis B, sífilis, gonorrea, infección por herpes virus o clamidias. Finalmente, si el viajero ha estado en contacto con personas enfermas puede haberse contagiado de neumonía, tuberculosis, infección por virus de Epstein-Barr, meningitis, etc.2
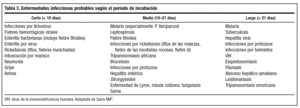
Además de las posibles exposiciones, otro factor a considerar para valorar las causas es el período de incubación de la enfermedad, o tiempo transcurrido desde la exposición hasta la aparición de los síntomas (tabla 3).
Ante un cuadro que comienza antes de los 10 días de iniciado el viaje hay que pensar en fiebres virales hemorrágicas, fiebre tifoidea y paratifoidea, infecciones por Rickettsias, peste, neumonía, gripe o carbunco, ya que no hay malaria con períodos de incubación inferiores a siete días.
Un período de incubación medio (11-21 días) obliga a descartar malaria (especialmente por P. falciparum), leptospirosis, fiebre tifoidea, rickettsiosis, tripanosomiasis africana, brucelosis, infecciones por protozoos, estrongiloidosis, enfermedad de Lyme, miasis, etc.
Sin embargo, cuando el período de incubación es superior a 30 días, la sospecha apunta a la malaria (por P. vivax), tuberculosis, hepatitis virales, infecciones por protozoos, helmintos, VIH, esquistosomiasis, filariasis, absceso hepático amebiano, leishmaniasis y enfermedad de Chagas.
Los signos y síntomas obtenidos de la anamnesis y la exploración permiten realizar un buen diagnóstico diferencial (tabla 4).
A continuación vamos a tratar con más detenimiento el caso de la fiebre, la diarrea y las lesiones cutáneas, motivos frecuentes de consulta tras el viaje5.
Fiebre
El 11% de los viajeros presentan fiebre al regreso6. Las causas más frecuentes son las enfermedades comunes como infecciones de vías respiratorias altas, infecciones urinarias y neumonías. Después, y en menor frecuencia, le siguen la malaria, las hepatitis virales, el dengue, las fiebres entéricas, la mononucleosis infecciosa, las rickettsiosis, las leptospirosis, los abscesos hepáticos amebianos, la tuberculosis, etc2.
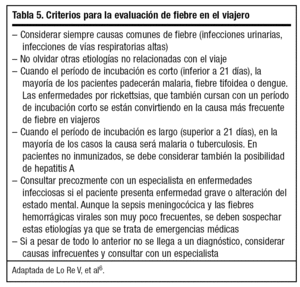
Toda fiebre en un viajero procedente del trópico es malaria mientras no se demuestre lo contrario. Aun así puede haber otras causas y, de hecho, las infecciones corrientes son más frecuentes que las enfermedades exóticas (tabla 5).
A la hora de evaluar a un viajero que tiene fiebre a su regreso hay que distinguir si la fiebre es aguda (menos de 14 días) o crónica. Una fiebre aguda con anemia sugiere malaria, aunque hay otras enfermedades que podrían causarla, de ahí la importancia de considerar los períodos de incubación (tabla 3).
En el caso de fiebre crónica es útil la realización de un hemograma. El hallazgo de leucocitosis sugiere absceso amebiano, colangitis o fiebres recurrentes. La presencia de eosinofilia apunta a esquistosomiasis, fasciola hepática, microfilarias, etc. La existencia de neutropenia puede ser secundaria a malaria, tuberculosis diseminada, leishmaniasis, brucelosis o infección por VIH. Hay otras enfermedades febriles que cursan con hemograma normal como es el caso de la tuberculosis pulmonar, la sífilis secundaria, la tripanosomiasis o la toxoplasmosis2.
Las fiebres recurrentes, caracterizadas por períodos febriles de duración variable que alternan con otros sin fiebre, sugieren malaria, infecciones por distintas especies de Borrelia, leishmaniasis visceral, tripanosomiasis, filariasis y colangitis.
La aproximación diagnóstica inicial debe ir dirigida a descartar causas graves que precisen atención urgente. Para ello es necesario buscar plasmodios en sangre mediante la realización de gota gruesa y frotis para diagnosticar malaria, y tomar muestras para hemocultivos para excluir fiebre tifoidea. Otras pruebas de laboratorio valorables incluyen hemograma con recuento, bioquímica general, enzimas hepáticas, sedimento urinario, urocultivo si existe sospecha de infección urinaria y coprocultivo y parásitos en heces si hay diarrea. Algunos autores aconsejan reservar una muestra de suero ante la posibilidad de que posteriormente sea necesario realizar técnicas serológicas que permitan comprobar un incremento en los títulos de anticuerpos6.
A continuación se revisan algunas de las causas potencialmente graves de fiebre.
Malaria
De las cuatro especies patógenas para el hombre (P. falciparum, P. vivax, P. ovale y P. malariae), P. vivax es la más frecuente, pero P. falciparum es la más peligrosa porque puede producir enfermedad letal.
El parásito es transmitido al hombre por las hembras del mosquito Anopheles, que pican con preferencia desde el atardecer hasta el amanecer.
Se considera que entre 10 mil y 30 mil viajeros contraen malaria anualmente7.
En cuanto al riesgo de contraer malaria, éste es mayor en África (más en el oeste) y Oceanía, y menor en Asia y Latinoamérica. La posibilidad de infección es mayor en expatriados que van a visitar a familiares, seguidos de turistas, viajeros de negocios y cooperantes. Los casos de paludismo grave son más frecuentes en ancianos, niños y embarazadas4.
En general, el riesgo de infección es mayor si no se realiza quimioprofilaxis, pero incluso haciéndola correctamente el riesgo no desaparece. De hecho, el 65-80% de todas las malarias importadas por turistas europeos, y al margen de que tomen la medicación ideal, se producen en aquéllos que no realizan quimioprofilaxis o lo hacen irregularmente5.
El médico debe conocer las resistencias a fármacos (ver tabla 5 en Medicina y viajero: antes del viaje) en los diferentes países y dentro de éstos en cada zona, así como el período de incubación, ya que en la mayoría de los casos producidos por P. falciparum los síntomas aparecen entre 7 y 60 días después de la exposición, mientras que en el caso de otras especies (P. vivax, ovale o malariae), la clínica aparece en los 3-6 meses siguientes a la misma, o incluso años después2,6.
Síntomas sugestivos de malaria son la fiebre intermitente o periódica, los escalofríos, la cefalea, náuseas o vómitos, dolor abdominal, mialgias... y casi cualquier síntoma. Hay que destacar que los viajeros no inmunes tienen mayor riesgo de malaria cerebral grave, hipoglucemia y fallo renal agudo2. La mortalidad por P. falciparum en áreas endémicas se estima en torno al 1%7, pero en viajeros no imnunes la mortalidad es significativamente más alta. Es importante saber que los inmigrantes que llevan tiempo en el país de acogida han perdido parcialmente la inmunidad; sin embargo tienen una falsa sensación de seguridad que hace que no realicen quimioprofilaxis cuando visitan su país de origen, con el consiguiente riesgo de contraer malaria grave.
Por otro lado, los viajeros que enferman y habían realizado quimioprofilaxis pueden presentar una clínica leve, larvada, lo que puede llevar erróneamente a no incluir malaria como primera posibilidad en el diagnóstico diferencial. De ahí la importancia de mantener la sospecha diagnóstica2.
En cuanto a la exploración física, no hay signos típicos que sugieran la enfermedad, aunque el hallazgo más frecuente es la esplenomegalia5 y es raro encontrar rash y linfadenopatías2.
El diagnóstico es fácil y rápido y la técnica de elección continúa siendo la realización de frotis y gota gruesa. A diferencia de la malaria endémica, es raro encontrar anemia severa en los viajeros2.
Ante la sospecha, se aconseja remitir al paciente a una Unidad de Medicina Tropical, para el diagnóstico y tratamiento precoz.
Fiebre tifoidea y paratifoidea
Ambos cuadros se caracterizan por fiebre continua de comienzo insidioso. Sus agentes causales son Salmonella tiphy (fiebre tifoidea) y paratiphy (fiebre paratifoidea).
La mayoría de los casos se dan en México, India, Filipinas, Pakistán, El Salvador y Haití6.
Se contrae por la ingesta de agua o alimentos contaminados con heces u orina de enfermos o portadores, y en algunos países por mariscos (ostras) y por la ingesta de frutas y verduras cultivadas en suelos contaminados con heces8.
La vacunación previa al viaje no excluye la posibilidad de contraerla, especialmente en el caso de la fiebre paratifoidea. La eficacia de las vacunas actuales es sólo de un 50-70%2,6.
La presentación más frecuente es un cuadro febril que aparece tras un período de incubación de 5 a 21 días acompañado de cefalea, dolor abdominal, tos, exantema (roseola tifoidea) y bradicardia relativa. La diarrea es menos frecuente que el estreñimiento, salvo en niños. En la tercera semana pueden aparecer obnubilación, delirios y complicaciones como la perforación intestinal. En el caso de la fiebre paratifoidea el cuadro es más leve y presenta tasas de letalidad inferiores.
Puede encontrarse en las pruebas de laboratorio leucocitosis inicial y posteriormente leucopenia con desviación izquierda, anemia y trombopenia. Para el diagnóstico, los hemocultivos son especialmente útiles en la primera semana2 ya que resultan positivos en el 80% de los casos, después son más rentables el urocultivo y el coprocultivo. Las pruebas serológicas (la de Widal que detecta anticuerpos anti-O y anti-H) tienen poco valor debido a su limitada sensibilidad y especificidad2,8. La confirmación diagnóstica se obtiene por aislamiento del microorganismo en cultivo de médula ósea (aislamiento en el 90-95% de los casos)8 aunque los pacientes hayan recibido tratamiento antibiótico.
El tratamiento de elección en adultos es mediante fluorquinolonas (ciprofloxacino oral); en el subcontinente indio se han encontrado cepas multirresistentes6,8. En torno a un 2-5% de los que se recuperan de una fiebre tifoidea se convierten en portadores crónicos debido a que la bacteria persiste en el tracto biliar9.
Leptospirosis
La infección se adquiere por contacto con agua contaminada con orina de animales infectados (baño en lagos o ríos o ingesta de agua) que contiene la espiroqueta Leptospira interrogans, la cual penetra en el organismo a través de la piel o de mucosas como la conjuntival9.
En general, el riesgo en viajeros es bajo aunque depende del tipo de actividades que se realicen (descenso de cañones, rafting, kayaking...).
Tras un período de incubación de 1-3 semanas, aparecen fiebre, escalofríos, cefalea, náusea, vómitos, mialgias e inyección conjuntival y rash maculopapular. En una segunda fase se pueden producir fallo renal, meningitis, distrés respiratorio y hemorragia pulmonar.
Existe una segunda forma, menos frecuente (10% de los casos)6, que cursa con ictericia y es más severa, conocida como enfermedad de Weil.
El diagnóstico generalmente se hace por pruebas serológicas (aglutinación), aunque se pueden obtener hemocultivos y cultivo de líquido cefalorraquídeo (LCR) donde se observan espiroquetas en la primera semana; pasados los 10 días los microorganismos pueden encontrarse en orina2,6.
El tratamiento empírico se basa en la utilización de penicilina o doxiciclina (esta última también es efectiva como profilaxis en casos de alto riesgo de exposición).
Dengue
También conocida como fiebre quebrantahuesos es producida por cuatro serotipos de un flavovirus, ampliamente distribuido en regiones tropicales y subtropicales de Centroamérica y Sudamérica, en el sudeste asiático y África. Se transmite a monos y a seres humanos por la picadura del mosquito Aedes, generalmente durante el día, y es más frecuente en zonas urbanas de clima cálido. No se transmite de persona a persona; precisa del mosquito que se hace infectante al picar a un enfermo. Los monos ac-
túan como reservorio en el sudeste asiático y en el oeste de África.
Existen tres formas clínicas: la conocida como fiebre rompehuesos, debido a las intensas mialgias que acompañan al cuadro febril, además de un rash maculopapular y un dolor retrorbitario característico que se exacerba con los movimientos oculares. La segunda forma es el dengue hemorrágico, definido por fiebre, hemorragias, trombocitopenia y aumento de la permeabilidad vascular. Y finalmente el síndrome de shock por dengue, que causa hipotensión severa y shock que requiere tratamiento urgente para corregir la hipovolemia. Afortunadamente su frecuencia es baja, pero sin tratamiento apropiado la mortalidad está en torno a un 40-50%9. Los cuadros más graves se suelen dar en casos de reexposición al virus del dengue, en particular si la segunda infección es por un serotipo diferente. Éstos son los casos que producen dengue hemorrágico y síndrome shock-dengue2.
El diagnóstico de sospecha es clínico pero se puede confirmar mediante ELISA al objetivar un incremento del título de anticuerpos en dos muestras obtenidas con un intervalo de cuatro semanas.
El tratamiento se basa en medidas básicas de soporte vital.
Rickettsias
Las rickettsiosis engloban una serie de enfermedades clínicamente similares producidas por rickettsias, que se dividen en tres grupos, el de las fiebres manchadas, el grupo de los tifus y la fiebre Q8. Todas son transmitidas por garrapatas duras de diferentes especies, mediante picadura, aunque la contaminación de erosiones de la piel o mucosas por tejidos de la garrapata aplastada o sus heces también puede causar infección8. La excepción es la fiebre Q, que puede transmitirse por inhalación o por ingestión de leche y derivados no pasteurizados2.
De todas las rickettsiosis, la más frecuente en viajeros que regresan es la fiebre botonosa o fiebre mediterránea6, que es endémica en el sur y el este de Europa con progresión actualmente hacia el norte. Su agente causal es la Rickettsia conorii. En el continente africano, India y Oriente Medio pueden encontrarse otras especies de Rickettsias que también ocasionan enfermedad. Estas enfermedades presentan tendencia estacional ya que la mayoría de los casos se dan en los meses de primavera y verano10 y en personas que han realizado actividades ocupacionales o de recreo que implican exposición a garrapatas.
Es importante que el médico conozca estas infecciones porque son más comunes de lo esperado en viajeros y con frecuencia son infradiagnosticadas2. Pueden suponer un peligro para la vida y de hecho continúan produciendo enfermedad severa y muerte en niños y adultos a pesar de existir un tratamiento antimicrobiano barato y efectivo. El gran dilema para el clínico es la dificultad para hacer el diagnóstico en su fase clínica inicial, cuando el tratamiento es más efectivo10.
Clínicamente se manifiestan, tras un período de incubación corto (5-7 días) por fiebre, cefaleas y mialgias. Pueden acompañarse de una erupción maculopapular de inicio en tronco y extensión centrífuga con afectación de palmas, plantas y cara. En el caso de la fiebre botonosa, a veces es posible encontrar la llamada mancha negra. Se trata de una úlcera pequeña en el lugar de la picadura que puede acompañarse de linfadenopatía regional. A diferencia de las otras rickettsiosis, no es frecuente el rash y aunque tiene muchas formas de presentación, debe sospecharse ante la presencia de neumonía o hepatitis2.
El diagnóstico se realiza por serología. En la primera semana de enfermedad no se encuentran niveles de anticuerpos en sangre, lo cual no excluye la posibilidad de estas enfermedades. Un aumento del título de anticuerpos en un par de muestras de sangre obtenidas, la primera durante la fase aguda de la enfermedad y la segunda dos o tres semanas después es el método más adecuado para aproximar el diagnóstico, que se confirmará posteriormente por técnicas más específicas10.
El tratamiento no debe retrasarse en espera de un diagnóstico de laboratorio. El fármaco de elección es la doxiciclina, empleado tanto en niños como en adultos, y debe iniciarse ante la sospecha de enfermedad producida por rickettsias.
Borreliosis
También llamada enfermedad de Lyme, es causada por la espiroqueta Borrellia burdogferi. La infección se adquiere por la picadura de una garrapata dura del género Ixodes, infectada por el microorganismo.
En general la enfermedad es más frecuente en verano, con una frecuencia máxima en junio y julio8. El grupo de riesgo abarca a los viajeros que visitan zonas rurales de regiones endémicas y en particular a aquéllos que realizan actividades como el camping o el senderismo.
Clínicamente es característica la lesión cutánea inicial denominada eritema migrans, consistente en una mácula eritematosa que se extiende lentamente en forma anular y deja una zona central clara. En ocasiones no se observa y de hecho puede faltar en un 50% de los casos de enfermedad de Lyme10. Puede ser única o múltiple, y se sigue de fiebre, escalofríos, cefalea y mialgias. Semanas o meses después puede haber afectación neurológica (meningitis aséptica, parálisis facial, encefalitis...). Estos síntomas son fluctuantes y pueden durar meses e incluso hacerse crónicos. Otras complicaciones tardías incluyen afectación cardíaca (bloqueo auriculoventricular, miopericarditis...) y la artritis de grandes articulaciones, en particular en las rodillas.
El diagnóstico se basa en la clínica y las pruebas serológicas que se llevan a cabo en dos etapas: la primera con técnicas de inmunofluorescencia indirecta y ELISA, y la segunda con Western blot, que se aplica en todas las muestras que son positivas o equívocas con las técnicas usadas inicialmente10. Se aconseja interpretar los resultados con precaución debido a que las pruebas no están estandarizadas. No son sensibles en las primeras semanas de la infección y pueden permanecer negativas en personas tratadas precozmente con antibióticos. Pueden existir además falsos positivos en viajeros con otras enfermedades asociadas como sífilis, fiebres recurrentes, leptospirosis, infección por VIH y otras.
Dado que la enfermedad de Lyme puede evolucionar a la cronicidad, presentar recurrencias y hacerse refractaria, incluso con tratamiento antibiótico, la evaluación y el tratamiento deben llevarse a cabo de forma agresiva y precoz. No hay pautas estandarizadas respecto a las dosis y duración del tratamiento, pero los escasos datos disponibles sugieren que dosis altas de antibióticos durante períodos prolongados proporcionan un beneficio comparable al de los tratamientos de enfermedades como tuberculosis o lepra, producidos por organismos de crecimiento lento10.
El tratamiento específico en adultos se realiza con 100 mg de doxiciclina dos veces al día o amoxicilina 500 mg tres o cuatro veces al día. Otros fármacos utilizados incluyen azitromicina, cefuroxima (útiles en alergia a penicilina) y claritromicina. Si se trata de un eritema migrans localizado, la duración de tratamiento es de dos semanas, pero si se produce infección diseminada precozmente debe prolongarse tres o cuatro semanas. La artritis de Lyme, en general, responde satisfactoriamente a una pauta oral de 4 semanas, sin embargo las alteraciones neurológicas, excepto la parálisis facial, se tratan mejor con ceftriaxona intravenosa una vez al día, en seis dosis fraccionadas durante tres o cuatro semanas10.
Diarrea
Es la causa más frecuente de enfermedad en viajeros. El riesgo de un cuadro agudo de diarrea en un viaje de dos semanas puede ser de hasta un 50%2. Los viajes al centro y norte de Europa, Norteamérica, Japón y Australia suponen un riesgo bajo (menos del 10%). El riesgo aumenta hasta un 15-20% en viajes a Rusia, Sudáfrica y China y se convierte en alto (más del 20%) si el destino es Latinoamérica, el resto de África, Asia y Oriente Medio2.
Afecta al 30-60% de viajeros a países en vías de desarrollo11 y, aunque la mortalidad es rara por esta causa, puede ser un cuadro potencialmente grave en ancianos, niños y jóvenes que no toleran la pérdida de líquidos.
A la hora de evaluar a un viajero con diarrea lo más útil es diferenciar los casos agudos de los crónicos.
Diarrea aguda
Nos referimos a aquella diarrea que dura menos de 14 días. Se define como el cuadro de tres o más deposiciones blandas o líquidas en 24 horas, o bien cuando además de tres deposiciones al día hay alguno de los siguientes síntomas: náuseas o vómitos, urgencia fecal, dolor abdominal o tenesmo, fiebre, sangre o moco en heces. La mayoría de las veces estos cuadros son autolimitados, duran tan sólo unos pocos días y suelen ocurrir al inicio del viaje.
Sus causas más frecuentes son bacterianas2, como la producida por E. coli enterotoxígeno (que no se puede diagnosticar por coprocultivo), Shigella, Salmonella y Campylobacter. Con menor frecuencia están causadas por virus (hepatitis A, rotavirus, adenovirus y enterovirus) o por parásitos. El cólera no es un cuadro típico de viajeros. Sin embargo, sí es relativamente frecuente ver casos de la denominada ciguatera por ciguatoxina (que se adquiere al comer pescados que se hacen tóxicos al alimentarse de algas que contienen la toxina en algunos arrecifes submarinos del Caribe, Florida, Hawai, sur del Pacífico y Australia). Se caracteriza por presentar síntomas gastrointestinales y neurológicos característicos a partir de la hora siguiente a la ingesta del pescado infectado8.
El diagnóstico es clínico, aunque en algunos casos puede ser útil recoger heces para coprocultivo, por ejemplo si hay sospecha de Campylobacter.
El tratamiento es empírico y depende de la gravedad del cuadro. Las medidas de rehidratación oral con un aporte adecuado de líquidos y electrolitos y la dieta blanda han de emplearse siempre.
En los casos de diarrea leve (1 o 2 deposiciones al día y un síntoma de los mencionados) no se recomienda antibióticos, pero sí antidiarreicos como loperamida, excepto en diarreas invasivas y cuadros graves en niños, en los que está contraindicada, aunque estudios recientes sugieren que sí se pueden emplear en estos casos, siempre que se asocien a antibióticos11.
Si la diarrea es moderada-grave (tres o más deposiciones al día acompañadas de otros síntomas) sí está indicado emplear antibióticos como ciprofloxacino. En diarrea con buen estado general, se recomienda una monodosis de 500 mg. Si se acompaña de malestar general importante, vómitos, etc. y/o en casos severos, la dosis empleada es de 500 mg/12 horas, durante tres días. Una alternativa eficaz es la azitromicina en monodosis de un gramo, que puede utilizarse en embarazo y en niños como primera opción.
Recientemente la FDA (Food and Drug Administration) ha aprobado el uso de rifaximina para el tratamiento de cuadros de diarrea no invasiva causados por E. coli, pero debe evitarse su uso si se sospecha disentería (en las heces hay productos patológicos como sangre o moco o fiebre alta)12.
Si por el contrario nos hallamos ante un cuadro de disentería, posiblemente causada por gérmenes invasivos como Shigella, Salmonella, Campylobacter o Entamoeba histolytica se debe tratar con ciprofloxacino 500 mg dos veces al día durante cinco días. Hay cepas de Campylobacter resistentes a quinolonas, sobre todo en Tailandia y Nepal. Si a pesar del tratamiento no mejora (diarrea invasiva grave) es preciso valorar la necesidad de ingreso.
En una revisión sobre tratamiento antibiótico para la diarrea del viajero, se llegó a la conclusión de que el tratamiento antibiótico se asocia a una menor duración de la diarrea, a costa de una incidencia más alta de efectos secundarios, la mayoría leves o que se resolvían al suspender el antibiótico13.
En cuanto a su prevención, se recomiendan las medidas generales mencionadas (en Medicina y viajero: antes del viaje) respecto al consumo de agua y alimentos. Son útiles las medidas para tratar el agua mediante diversos métodos: hervirla diez minutos y enfriar a temperatura ambiente, clorarla, filtrarla, etc.
Como profilaxis se ha empleado el subsalicilato de bismuto, pero los efectos secundarios que provoca limitan su uso11. En principio no se deben emplear antibióticos de forma profiláctica, salvo en casos aislados (diabetes mellitus, enfermedad de Crohn y enfermedad cardiovascular grave). En estas situaciones hay que valorar ciprofloxacino, ofloxacino o azitromicina todo el viaje.
Diarrea persistente
Hace referencia a aquellas diarreas cuya duración es superior a dos semanas e inferior a un mes. Suponen el 28% de las diarreas del viajero2.
Entre sus causas abundan más los parásitos y menos las bacterias y en algunos casos se trata de diarreas agudas mal resueltas.
Antes del tratamiento siempre se debe recoger un coprocultivo y muestras para parásitos en heces.
El tratamiento empírico en un primer paso se basa en la utilización de un antibiótico (ciprofloxacino o azitromicina). Si el cuadro no mejora se debe añadir tinidazol (2 g cada 24 h durante tres días) o metronidazol (750 mg cada 8 h durante 7-10 días). Se aconseja hacer tratamiento aunque el coprocultivo y parásitos sean negativos.
Diarrea crónica
Es la que presenta una duración mayor de cuatro semanas. Tan sólo supone el 3% de las diarreas en viajeros2.
En este caso, las causas infecciosas más frecuentes son los parásitos (Giardia spp., Amebas y Cyclospora spp.), seguidos de las bacterias y una miscelánea que no se debe olvidar. Hay que tener presente la posibilidad de que se trate del inicio de una enfermedad inflamatoria intestinal (además la enfermedad de Crohn puede mejorar con metronidazol), un colon irritable, los primeros síntomas de un cáncer de colon, una enfermedad celíaca, una estrongiloidosis o una colitis pseudo membranosa por Clostridium difficile secundaria al empleo de antibióticos como la doxiciclina.
De todas ellas, la giardiasis es la causa más frecuente de diarrea crónica en el viajero. Típicamente tras una o dos semanas de incubación aparece un cuadro que puede ser leve o severo, caracterizado por molestias abdominales, meteorismo, diarrea, pérdida de peso y síntomas y signos de malabsorción.
En el caso de las amebiasis hay que tener presente la posibilidad de complicaciones como el megacolon tóxico, la colitis fulminante, la perforación intestinal y el absceso amebiano hepático.
Siempre hay que hacer analítica con hemograma, bioquímica, coprocultivo y parásitos en heces y, según la evolución, valorar la realización de enema opaco y colonoscopia.
El tratamiento empírico se basa en el empleo de antiparasitarios como el tinidazol (2 g/24 h durante tres días), el metronidazol (750 mg/8 h durante siete días) o el albendazol (400 mg/24 h durante siete días en estrongiloidosis).
Lesiones cutáneas
Como se dijo al inicio de este artículo, las lesiones cutáneas son uno de los motivos de consulta más frecuentes en viajeros junto con la fiebre y la diarrea. En algunas ocasiones una lesión dérmica puede ser la puerta de entrada de una infección grave (leptospirosis, enfermedades producidas por rickettsias, etc.), en otros casos representa una reacción cutánea a drogas o fármacos utilizados en profilaxis de malaria (doxiciclina), pero probablemente sean las picaduras de artrópodos u otros animales los hallazgos más frecuentes en la exploración de la piel. Por tanto, son múltiples las enfermedades tropicales y no tropicales que pueden cursar con lesiones cutáneas; las resumimos en la tabla 6.
Correspondencia:
E. García Virosta.
Centro de salud Canillejas.
C/ Boltaña, n.o 5.
28022 Madrid.
Correo electrónico: egarvi@telefonica.net
Recibido el 18-10-06; aceptado para su publicación el 18-10-06.
Los autores declaran que no hay ningún conflicto de intereses.