ANATOMÍA
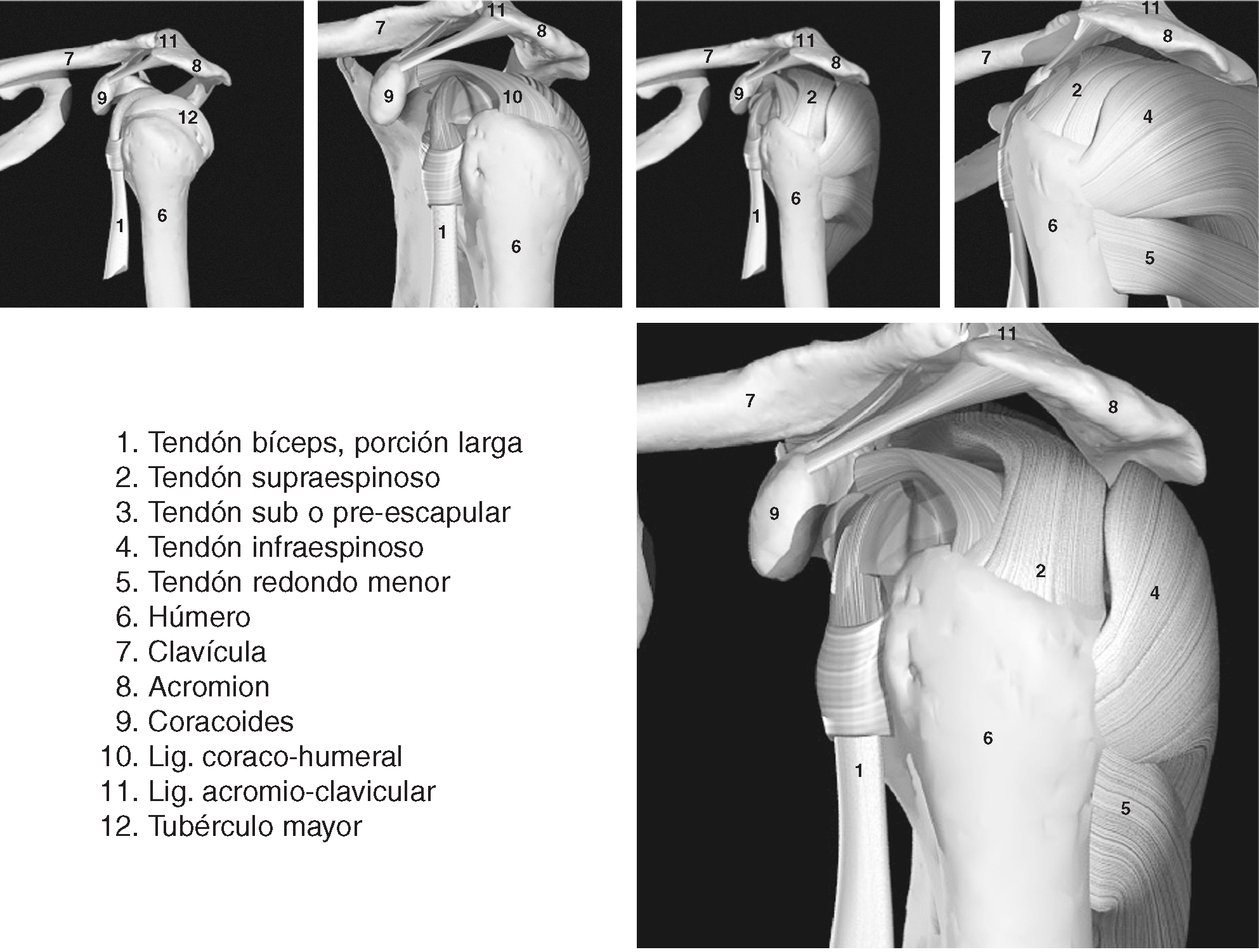
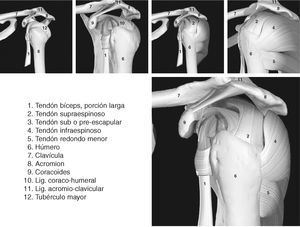
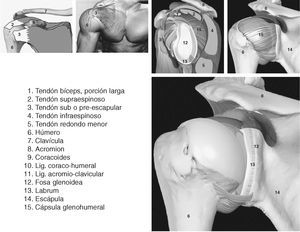
La función de la articulación escapulohumeral (figs. 1 y 2) es fijar el miembro superior al tórax por medio del húmero y de la escápula1. Es la articulación con un mayor grado y amplitud de movimiento del organismo1. Es una articulación del tipo diartrosis, del género enartrosis1, y sus superficies articulares las conforma: la esfera de la cabeza del húmero y la cavidad glenoidea labrada en la escápula1.
Figura1. Introducción anatómica del hombro I.
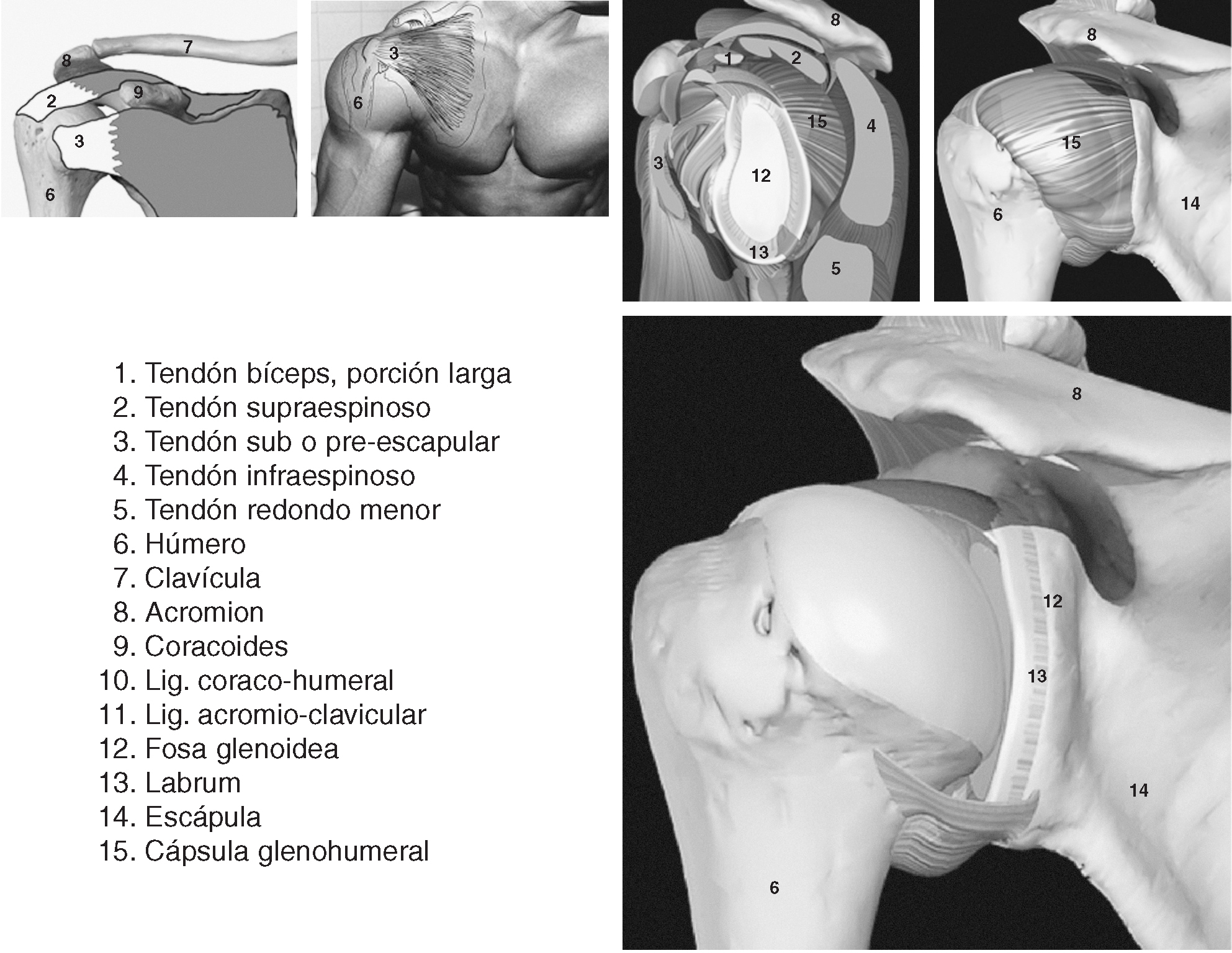
Figura 2. Introducción anatómica del hombro II.
El manguito de los rotadores está formado por los tendones del supraespinoso, infraespinoso, redondo menor (este último con mínima transcendencia ecográfica), el tendón del subescapular2 y según algunos autores por el tendón de la porción larga del bíceps3. El músculo bíceps braquial se inserta mediante un tendón largo que recorre la corredera bicipital del húmero, en la parte más alta del rodete glenoideo y del reborde óseo de la cavidad glenoidea de la escápula1. Su acción es la flexión y abducción del hombro, la flexión del codo y la supinación del antebrazo4. El músculo subescapular se fija en el troquin del húmero por medio de un fuerte tendón1. Este tendón, que es uno de los ligamentos activos de esta articulación, se continúa con los haces musculares que se insertan en toda la cara anterior de la escápula1. Su acción produce la rotación interna del hombro y estabiliza la cabeza del húmero4. El músculo supraespinoso se inserta por medio de su tendón en la faceta superior del tronquiter. El tendón se continúa hacia dentro con fibras musculares que se fijan en los dos tercios internos de la fosa supraespinosa1. Su acción produce la rotación interna del hombro y estabiliza la cabeza del húmero en la cavidad glenoidea4. El músculo infraespinoso se inserta mediante su tendón en la carilla media del tronquiter, siendo continuado por un vientre carnoso que se inserta en los dos tercios internos de la fosa infraespinosa1. Su acción produce la rotación externa del hombro y estabiliza el húmero4. El redondo menor no será tratado en este artículo por su poca importancia en la valoración ecográfica, ya que su estudio necesita otras técnicas de imagen.
TÉCNICA DE EXAMEN
Previo al estudio de imagen es esencial un conocimiento detallado de la compleja anatomía y patología relacionadas con el manguito de los rotadores y la articulación glenohumeral5-7, así como un dominio básico del ecógrafo y de los principios ecográficos analizados en el capítulo anterior. El protocolo que vamos a exponer consiste en 14 cortes o ventanas ecográficas que deben completarse con una detallada exploración física y dinámica de la articulación. Esta técnica se basa en la descrita por Mack7. Es esencial que el diagnóstico ecográfico se apoye en los hallazgos clínicos, porque los informes basados solamente en las imágenes han demostrado ser muy inexactos8. Además, esta dualidad basada en el análisis ecográfico apoyado en una valoración y exploración clínica es factible en nuestro ámbito, siendo por tanto el centro de salud el lugar ideal para la valoración de una patología tan incipiente como la tendinopatía del manguito de los rotadores, ya que un médico de Atención Primaria atiende una media de 6 pacientes con dolor de hombro a la semana9 y que esta es la tercera causa de dolor (tras el lumbar y cervical) atendida en nuestra consulta9.
POSICIÓN DEL PACIENTE10
El examen comienza con el paciente sentado de cara al explorador en un asiento giratorio2. Resulta muy práctico y útil disponer de un reposapiés incorporado al asiento, ya que favorece el grado correcto de flexión del codo. La presencia de un respaldo favorece la postura erecta, mejorando la visualización del manguito de los rotadores y del tendón del bíceps.
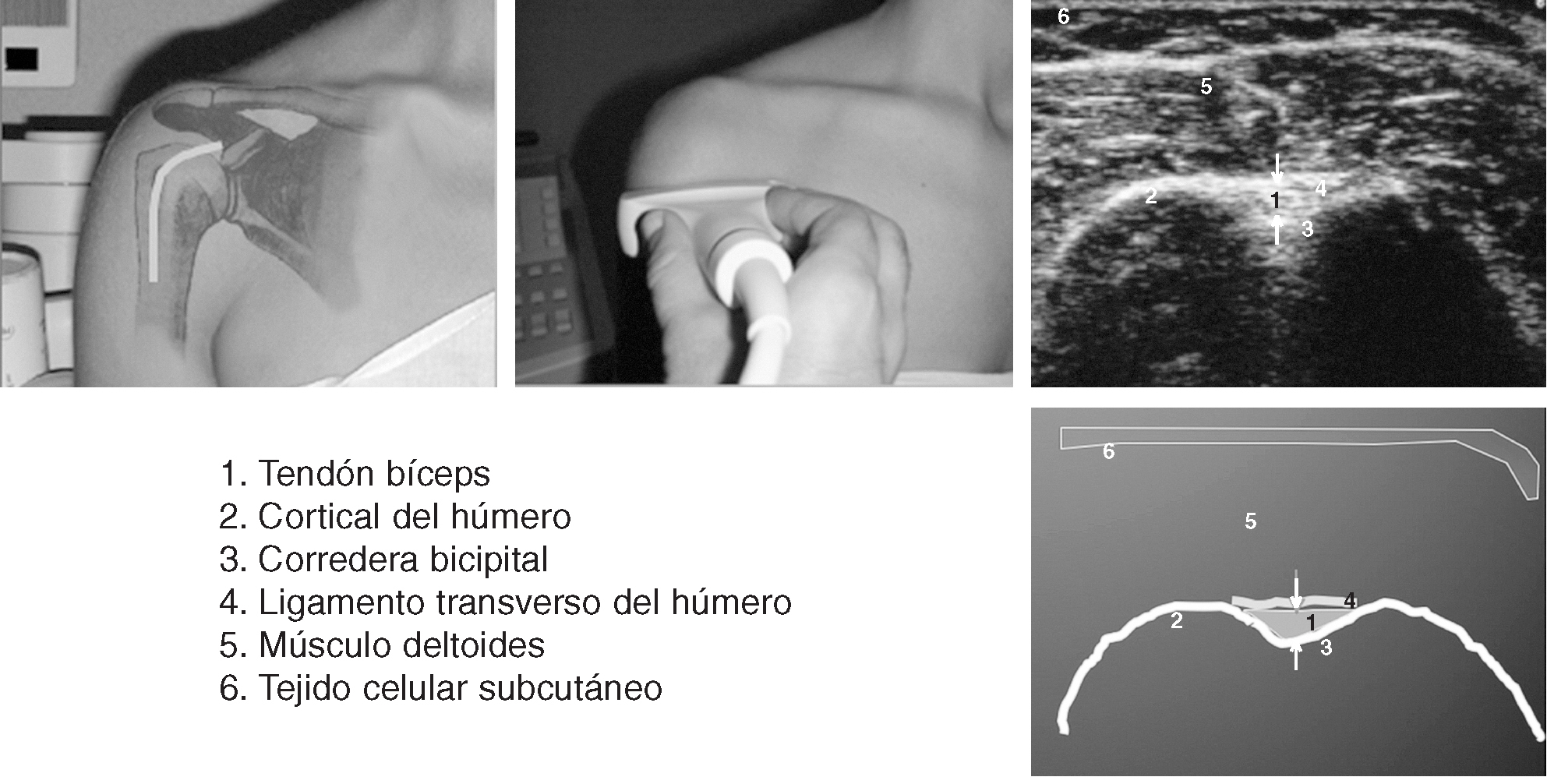
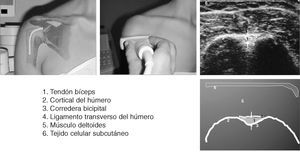
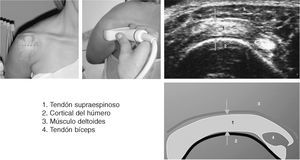
Corte 1: bíceps transversal
El paciente (fig. 3) se sienta con los codos flexionados 90º2, los antebrazos en pronación media, reposados en el regazo y los dedos apuntando la rodilla opuesta. Esto ocasiona una ligera rotación interna de la articulación glenohumeral, colocando la corredera bicipital en posición anterior. El explorador puede sujetar la muñeca ipsilateral del paciente, para permitir un ajuste fino de la posición de la corredera bicipital2.
Figura 3. Corte 1: bíceps transversal.
La porción larga del bíceps braquial se origina en el tubérculo supraglenoideo y el labio glenoideo, en la porción más superior de la glenoides. El origen del tendón no es visible en el estudio ecográfico. La porción intraarticular de la porción larga del bíceps braquial se identifica con facilidad en cortes transversales como una estructura ecogénica de forma ovalada, que constituye un punto de referencia ecográfico entre los tendones del subescapular anteromedialmente y del supraespinoso posterolateralmente. El tendón puede seguirse inferiormente mientras se desliza en dirección oblicua para entrar en la corredera bicipital por debajo del ecogénico ligamento transverso humeral.
El transductor se orienta transversalmente y se sitúa en la parte alta del brazo del paciente, directamente por encima de la corredera bicipital. La corredera bicipital y el tendón que contiene se localizan con facilidad en cortes axiales de la cabeza humeral entre las tuberosidades mayor y menor.
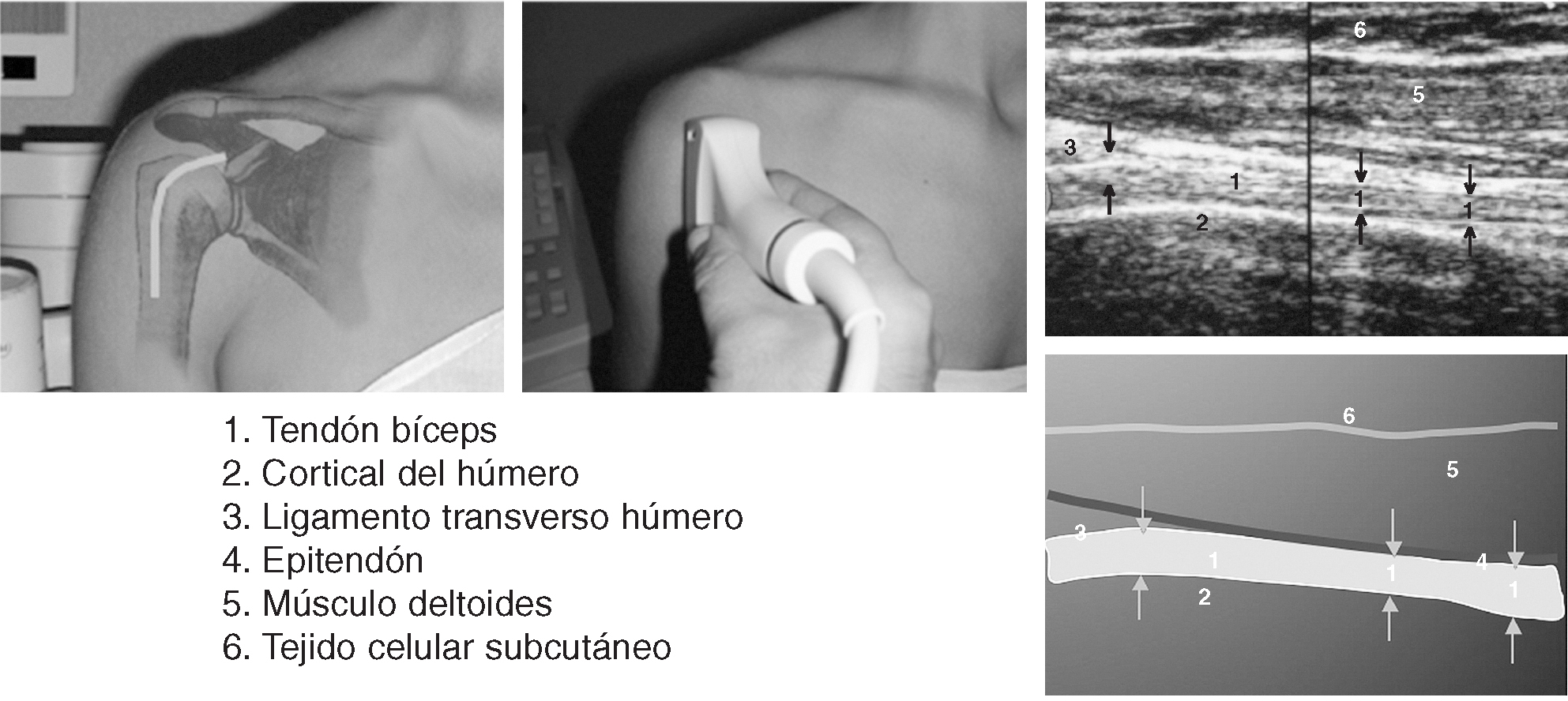
Corte 2: bíceps longitudinal
El transductor se orienta perpendicularmente (fig. 4), entre las tuberosidades, para obtener imágenes longitudinales del tendón10. La visión longitudinal de un tendón normal revela un fino patrón fibrilar. El patrón fibrilar debe poderse ver con una sonda moderna de 7,5 MHz hasta en los pacientes más corpulentos. Suele ser necesario angular superiormente "de talón a dedo"2,10, para poder visualizar el tendón de forma ortogonal. La ausencia del patrón fibrilar es siempre anormal.
Figura 4. Corte 2: bíceps longitudinal.
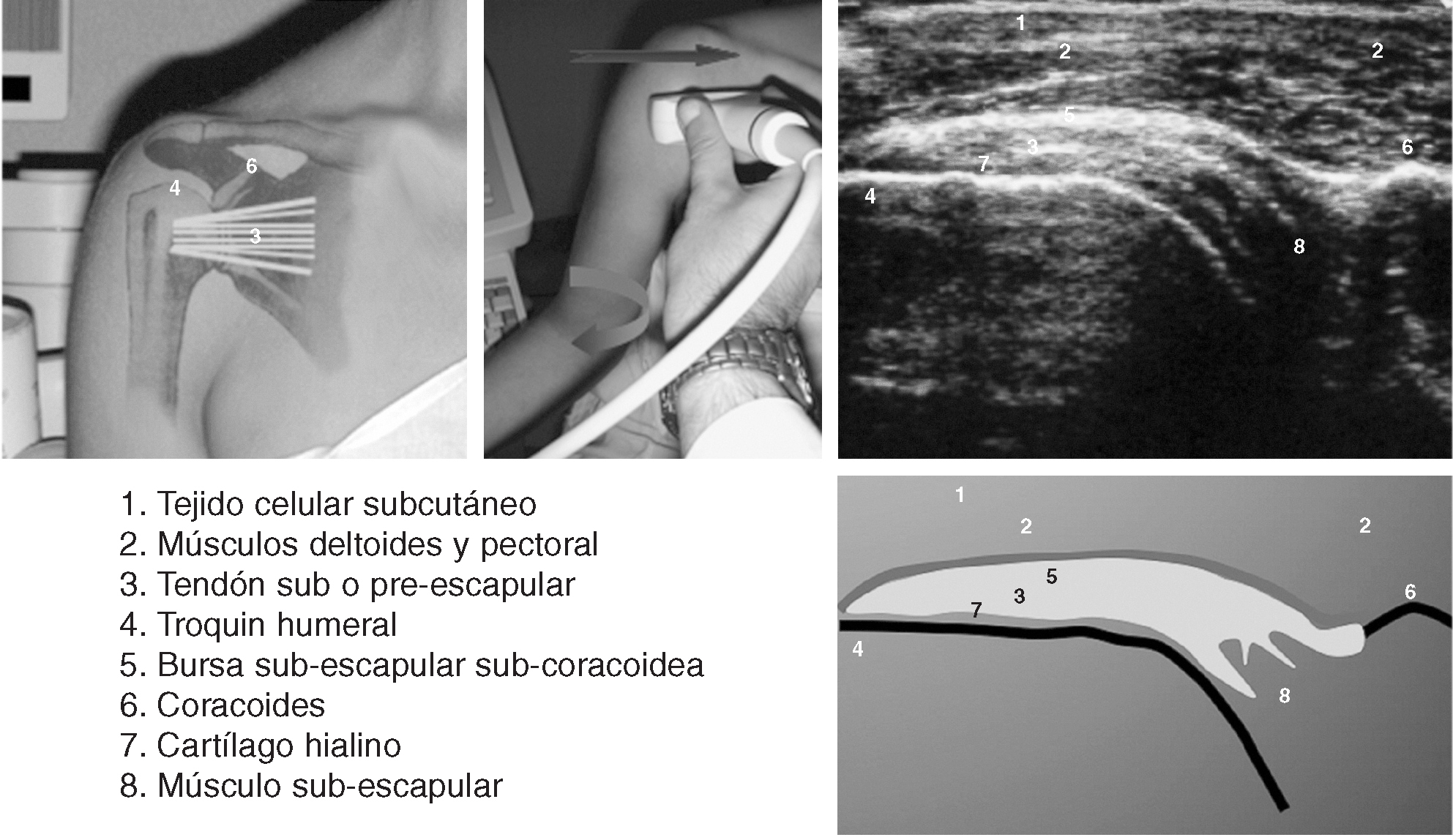
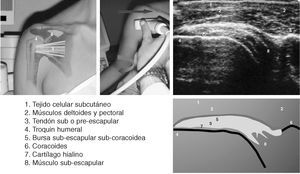
Corte 3: subescapular transversal
No es necesario modificar la posición del transductor. El codo del paciente se coloca junto a la cresta ilíaca ipsilateral y la articulación glenohumeral se coloca en rotación externa2,10.
El tendón subescapular tiene un margen superficial convexo y está delineado por una capa ecogénica que representa la grasa subdeltoidea, formando un ángulo agudo en su inserción en la tuberosidad menor. El ápex de este ángulo, en posición neutra, previa a la rotación externa, apunta a las 11 horas en el hombro derecho y a la 1 en el izquierdo. Tras la rotación externa completa de la articulación glenohumeral esta orientación debería ser 7 horas y 5 horas respectivamente. La incapacidad para apuntar por debajo de la horizontal, es decir, las 9 y 3 horas, en cualquiera de los lados es anormal, y refleja una restricción del rango de movimiento en rotación externa.
La bolsa subacromial-subdeltoidea se localiza superficialmente al tendón, profunda a la grasa subdeltoidea, y no debe medir más de 2 mm de grosor. En posición neutra se tiende a acumular pequeñas cantidades de líquido en un receso subcoracoideo fuera del campo de visión. Tras la rotación externa este receso se oblitera y cualquier líquido presente es expulsado lateralmente, situándose superficial al tendón subescapular. Ésta puede ser la única maniobra que muestre la presencia de líquido en la bolsa.
La cortical del húmero, profunda al tendón, puede presentar un aspecto ligeramente festoneado. Esto es una variante anatómica normal. En esta posición, el transductor se desliza superiormente y después inferiormente para cubrir la totalidad del tendón.
Corte 4: subescapular longitudinal
La articulación glenohumeral (fig. 5) se mantiene en rotación externa y el transductor se gira 90º. El tendón subescapular aparece como un manguito convexo de tejido que sigue el contorno convexo del húmero subyacente10. Si existen pequeñas cantidades de líquido en la bolsa subacromial se acumulan inferiormente. La visión longitudinal ayuda en la detección de este líquido. Además, los desgarros en el tendón subescapular tienden a estar a lo largo del plano axial. La visión longitudinal muestra más claramente la transición brusca a una estructura más delgada, indicando la presencia de un desgarro que puede no ser aparente en los cortes axiales.
Figura 5. Corte 4: subescapular longitudinal.
Corte 5: articulación acromioclavicular
El brazo vuelve a la posición neutra. El transductor se orienta a lo largo del plano coronal. Comenzando en el borde lateral del acromion, el transductor se desplaza medialmente hasta que se visualiza la articulación acromioclavicular10. La superficie cortical de la clavícula suele estar en una posición ligeramente superior a la del acromion. La cápsula articular se identifica con facilidad y suele estar en íntimo contacto con la superficie periarticular de la clavícula. El origen del músculo deltoides en la parte externa de la clavícula y el acromion puede ser identificado adyacente a la articulación. Hay gran variabilidad en la apariencia ecográfica de la articulación con la edad, entre distintos pacientes, e incluso entre las articulaciones del mismo paciente. No obstante la fragmentación de la cortical periarticular es siempre anormal y puede indicar traumatismo previo u osteólisis.
Debe objetivarse cuidadosamente cualquier zona dolorosa a la palpación ecográfica, particularmente si la inserción clavicular de la cápsula está separada de la clavícula. Estos hallazgos generalmente indican inflamación clínicamente significativa de la articulación. Si un movimiento suave de la articulación glenohumeral provoca abultamiento de la cápsula de la articulación acromioclavicular, esto implica una comunicación anormal entre las dos articulaciones, indicando subluxación superior de la articulación glenohumeral, erosión de la cápsula de la articulación acromioclavicular y artropatía del manguito de los rotadores inminentemente. Este es el equivalente ecográfico del signo de geiser que se detecta en la artrografía.
Corte 6: músculo infraespinoso/labio glenoideo posterior
La mano del paciente se coloca en el hombro contralateral. El paciente se gira 90º y el transductor se orienta en el plano axial hasta que se visualiza la cabeza del húmero adyacente al labio glenoideo posterior2,10. Las fibras más profundas del músculo infraespinoso no deben estar a más de 2 mm del labio; una distancia mayor indica la presencia de derrame articular. Si hay líquido en la bolsa subacromial, éste puede observarse superficial al infraespinoso, pero para que se observe líquido en la bolsa debe ser grande. Una depresión en el contorno normalmente redondeado de la cabeza humeral a este nivel indica la presencia de una deformidad de Hill Sachs. En ocasiones pueden verse gangliones en el surco espinoescapular, medial a la glenoides.
Corte 7: tendón infraespinoso
A continuación se mueve el transductor (fig. 6) lateralmente pasando la unión musculotendinosa del infraespinoso y el tendón, momento en que su inserción aparece a la vista10. Pueden verse calcificaciones ocultas en la radiografía en esta localización. Es común observar una marca en el hueso profundo en la unión musculotendinosa. Este es un hallazgo normal que puede verse acentuado en atletas de lanzamiento. No visualizamos rutinariamente el redondo menor, ya que la patología que afecta a este tendón es muy rara.
Figura 6. Corte 7: infratendinoso longitudinal.
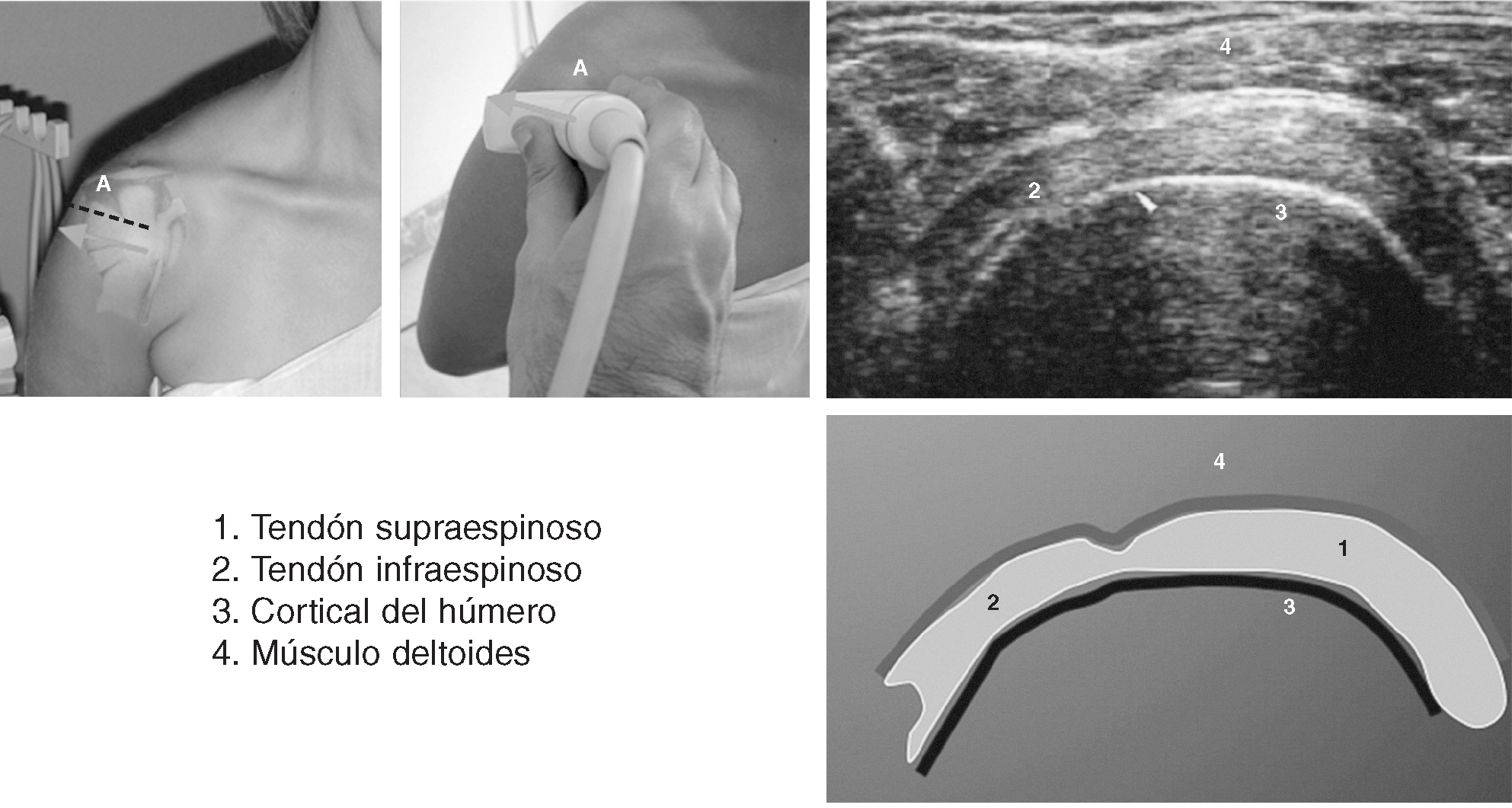
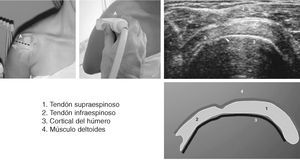
Corte 8-a: supraespinoso transversal, hiperextensión, rotación interna
El brazo del paciente se coloca (fig. 7) en rotación interna total e hiperextensión, con el dorso de la mano apoyado en la parte baja de la espalda10. No debe haber hueco entre la fosa cubital y la pared torácica lateral. Para explicar esta postura con facilidad al paciente se le pide que se toque el bolsillo trasero del lado contrario2. La rotación interna debe ser suficiente para que el tendón del bíceps se coloque en una esquina inferior de la pantalla.
Figura 7. Corte 8: supratendinoso transversal.
La visión en rotación interna total/hiperextensión pone el manguito de los rotadores en tensión y ayuda a acentuar los defectos del manguito. En esta posición el tendón supraespinoso pasa a ser una estructura anterior (emergiendo de debajo del acromion) y neutra o con hombros encogidos (en las que el tendón está escondido)11. En la mayoría de los pacientes la ecogenicidad del tendón supraespinoso es mayor que la del músculo deltoides.
La orientación correcta se consigue cuando el plano de imagen muestra una definición clara de la superficie del hueso y el borde nítido del cartílago de la cabeza humeral. Los pacientes con capsulitis adhesiva pueden no ser capaces de tolerar esta postura. Cualquier tejido tendinoso situado anteromedialmente es tejido del subescapular.
El rastreo comienza superiormente a la altura del ligamento coracoacromial y continúa inferiormente hasta la altura de la tuberosidad mayor, donde no se visualiza más tendón y el hueso áspero de la tuberosidad mayor se distingue con facilidad del hueso liso, recubierto de cartílago, del tendón supraespinoso. Deben tomarse cortes a un nivel en el que tanto el tendón como el hueso subyacente estén óptimamente enfocados.
Un espacio aparentemente hipoecogénico es visto con frecuencia a ambos lados del bíceps. Este espacio es el intervalo del manguito de los rotadores formado por el ligamento coracohumeral, que pasa superficialmente al tendón del bíceps y se mezcla con el tendón subescapular medialmente y con el tendón supraespinoso lateralmente. Este espacio puede ser de hasta 3 mm a cada lado del bíceps.
Con frecuencia se observa una línea oblicua de 1 mm de grosor, con un extremo superior orientado medialmente, aproximadamente 2,5 cm posterior al bíceps. Esta línea representa la interfase supraespinoso-infraespinoso. El hueso profundo al tendón debe ser liso.
Una fina banda hipoecogénica, de aproximadamente 1 mm de grosor, profunda al tendón, representa el cartílago hialino. Un realce marcado de la intefase cartílago tendón es patológico, e indica la presencia de una cantidad excesiva de líquido articular.
En una persona joven el parénquima del tendón se compone de ecos intermedios homogéneos. Con la edad hay un reemplazamiento fibroadiposo progresivo, que produce ecos altos y desorganización de la orientación de las fibras. Por esta razón, un diagnóstico de rotura del tendón basado sólo en regiones de ecogenicidad aumentada no es muy fiable. El tendón muestra un margen superficial convexo; sólo mínimas ondulaciones son aceptables como hallazgo normal.
Al igual que con los tendones infraespinoso y subescapular una banda hipoecogénica superficial al tendón representa la bolsa subacromial, que está cubierta por la capa de grasa subdeltoidea. Ocasionalmente se puede apreciar cómo se forma el tendón supraespinoso a partir de dos haces de fibras. El más cefálico se origina en la parte anterior del vientre muscular y converge en un tendón cilíndrico que se mantiene en una posición anterior. Ligeramente más distal, un segundo tendón se origina en el medio del vientre muscular. El tendón es plano, se hace romo posteriormente e infiltra la superficie inferior del tendón cilíndrico. En ocasiones se puede ver una banda hipoecogénica de tejido muscular separando las partes plana y cilíndrica del tendón; no debe confundirse con un desgarro del manguito12. El tendón normal mide aproximadamente 6 mm de grosor y debe ser similar en grosor al músculo deltoides que lo recubre; pueden verse grosores mayores ocasionalmente en atletas11. No debería haber diferencias significativas en el grosor entre la extremidad dominante y la no dominante13. El grosor del manguito de los rotadores tiende a ser menor en mujeres y en pacientes mayores que en varones jóvenes activos.
Corte 8-b: visiones comparativas, supraespinoso hiperextensión transversal, rotación interna
La pantalla se divide y se obtienen imágenes comparativas del tendón supraespinoso a la altura descrita anteriormente10. Cualquier diferencia significativa en el grosor de los tendones debe ser anotada, ya que puede apoyar el diagnóstico de atrofia por desuso o tendinitis.
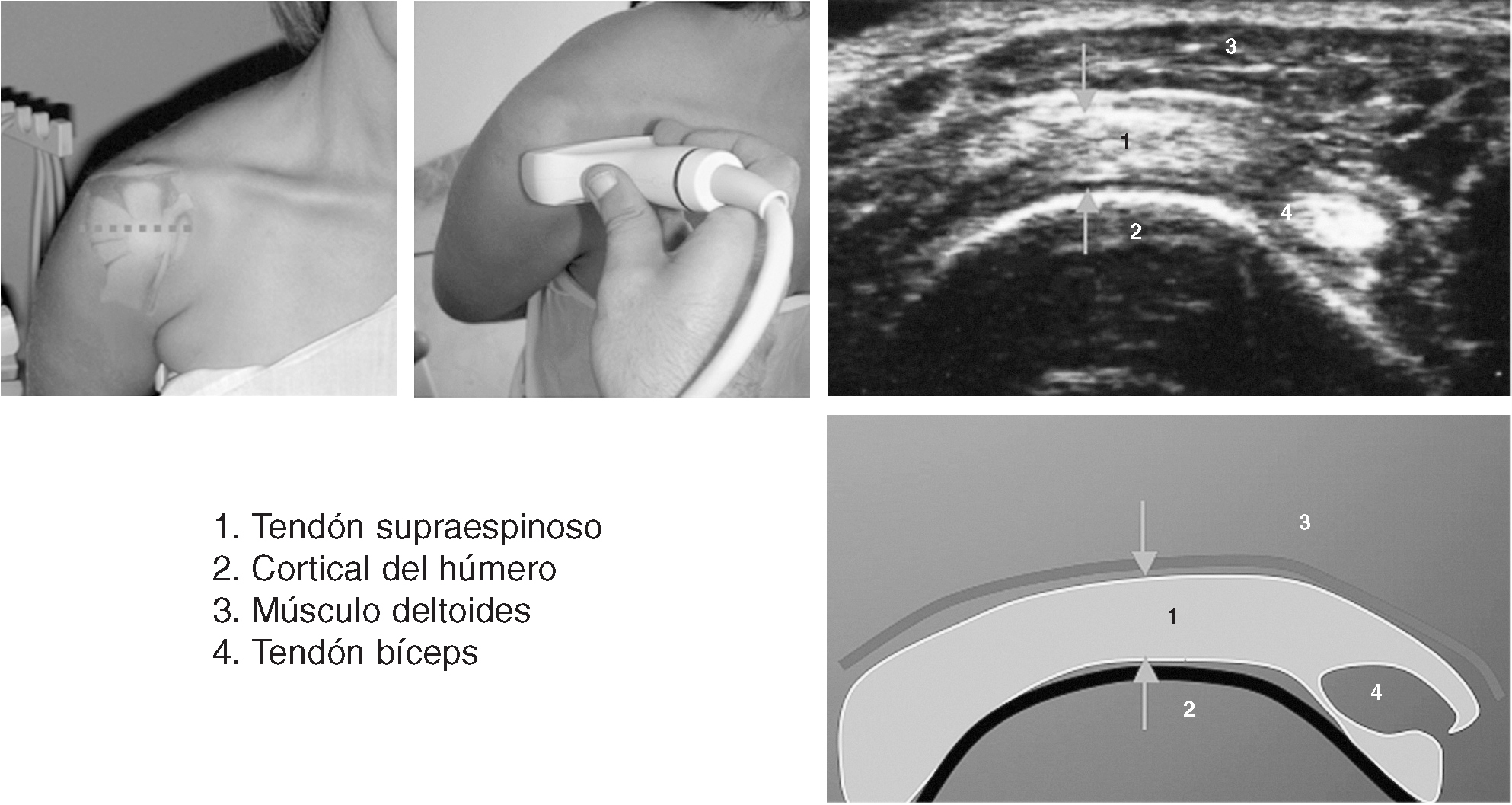
Corte 9: supraespinoso hiperextensión longitudinal, rotación interna
El transductor se gira 90º desde la posición descrita en el corte 7. La posición de rotación interna máxima mejora la visualización de la mayor parte del tendón supraespinoso proximal, desde debajo del acromion10. El tendón supraespinoso tiene un borde que se ha definido como parecido al pico de un loro. Tiene un margen superficial convexo que termina en forma de punto en su inserción distal en la tuberosidad mayor. Esta posición optimiza la valoración del parénquima del tendón.
El grosor normal del tendón supraespinoso es de 6 mm medido a 1 cm proximal a su inserción distal13. La cortical del húmero subyacente no es paralela al tendón, sino que describe una pendiente desde la cabeza humeral redondeada hacia el ápex de la tuberosidad mayor. Esta suave pendiente no está recubierta por cartílago hialino. Una vez más, el espacio potencial de la bolsa subacromial y la grasa subdeltoidea están superficiales al tendón.
Corte 10: bolsa subacromial
El transductor se desplaza lateral y distalmente rastreando paralelo al eje largo de la diáfisis humeral, justo distal a la inserción del supraespinoso y profundo al músculo deltoides, distal a su origen en el borde lateral del acromion11. En esta posición, la bolsa subacromial-subdeltoidea yace inmediatamente superficial al hueso, extendiéndose distalmente a la inserción del deltoides. El grosor de la bolsa no debe ser mayor de 2 mm. Una bolsa normal no contiene líquido.
Corte 11: supraespinoso transversal, rotación interna parcial (encogiéndose de hombros)
El brazo del paciente se trae a lo largo del cuerpo, con la articulación glenohumeral en rotación interna menos severa. El antebrazo está en pronación y el pulgar del paciente apunta hacia atrás5. Antes de rastrear el supraespinoso el explorador debe volver a ver la bolsa subacromial distal a la inserción del supraespinoso, ya que pequeñas cantidades de líquido que no eran visibles pueden desplazarse a esta zona de localización con esta maniobra. Cualquier volumen de líquido que fuera visible previamente en esta localización habrá aumentado.
La posición previa es mejor para valorar la textura del tendón, sin embargo, la posición "encogido de hombros" es superior para la valoración del contorno del tendón, ya que el tendón está menos "estirado" y cualquier sutil alteración del contorno del tendón puede ser visible sólo en esta ocasión. La extensión de la articulación glenohumeral manteniendo la rotación interna puede, en ocasiones, potenciar este efecto.
El explorador puede coger la mano del paciente en la suya, permitiendo rotar lentamente la articulación glenohumeral para poder evaluar mejor el maguito, que puede a veces parecer hipoecogénico debido a la anisotropía ocasionada por la rotación interna extrema de la posición previa. Esta rotación lenta y controlada puede además ayudar a distinguir entre el tendón y la bolsa menos móvil, permitiendo la identificación de pequeños desgarros.
Corte 12: tendón supraespinoso longitudinal, rotación interna parcial (encogiéndose de hombros)
El paciente se mantiene en la misma posición pero el transductor se gira 90º10. Al igual que antes, las sutiles alteraciones en el contorno del tendón se aprecian mejor en esta posición.
Corte 13: exploración dinámica
El codo del paciente se flexiona 90º y se le indica que realice una flexión anterior y abducción de la articulación glenohumeral14. Se evalúa el grado de depresión humeral que ocurre en asociación con estos movimientos. La ausencia de depresión de la cabeza humeral es un factor predisponente para el impingement. El tendón supraespinoso y la bolsa subacromial son visualizados mientras pasan por debajo del acromion y el ligamento coracoacromial. El flujo suave del tendón por debajo del acromion en un paciente normal se parece al flujo del agua en una catarata. Se debe prestar atención a cualquier abultamiento o movimiento en rueda dentada del manguito13 o distracción gradual de la bolsa14. Estas observaciones se correlacionan con el momento en el que el paciente refiere dolor o con una sensación de crepitación que se puede apreciar transmitida por el transductor.
Al paciente no se le permite rotar la articulación interna externamente mientras realiza la abducción o flexión anterior, ya que mediante este truco se puede evitar el impingement.
Corte 14: valoración de la inestabilidad
En pacientes cuidadosamente seleccionados se puede intentar detectar lesiones inestables. Estos pacientes suelen ser atléticos, menores de 35 años y presentan dolor y síntomas sugestivos de inestabilidad, como "clics" o historia previa de dislocaciones de hombro. En la exploración física el test de la aprensión puede ser positivo.
Una lesión de Hill-Sachs se puede detectar posteriormente, justo lateral a la posición de rastreo del labio glenoideo posterior. La cabeza humeral a este nivel debe tener un contorno redondeado. Una lesión de Hill-Sachs aparece como una depresión brusca en el contorno óseo. Se pueden detectar lesiones inferiores a 1 cm de diámetro, que no manifiestan en la radiografía.
El labio glenoideo anterior se visualiza mejor con el paciente en supino, el brazo abducido y el codo flexionado. El transductor se coloca transversalmente aproximadamente a medio camino ente el acromion y la axila. La rotación pasiva de la articulación glenohumeral identifica fácilmente el labio anterior glenoideo inmóvil como una estructura ecogénica triangular más pequeña que el labio glenoideo posterior. La parte anterior de la cápsula puede identificarse cuando pasa sobre el labio. En pacientes grandes puede ser necesario un transductor de 5 MHz para visualizar esta estructura relativamente profunda.
El labio glenoideo superior es difícil de visualizar. El transductor se coloca en el plano coronal posterior al ángulo obtuso formado por el acromion y la clavícula y se angula lateral e inferiormente.
Correspondencia: N. Díaz-Rodríguez.
Carretera Parada a Piñor N-50, Bis.
32890 Barbadas. Ourense.
Correo electrónico: nabordiaz@semergen.es y
semercor@terra.es
Recibido el 10-05-07; aceptado para su publicación el 10-5-07.