La migraña crónica es una cefalea primaria difícil de manejar clínicamente y que repercute en la calidad de vida del paciente. En el mundo del trabajo, junto con los aspectos clínicos de la enfermedad, han de valorarse las terapias utilizadas para su control sintomático y apoyo preventivo. Los efectos adversos derivados del tratamiento y las limitaciones asociadas a su sintomatología son aspectos destacados en salud laboral, especialmente en puestos de trabajo en los que existe un riesgo elevado de accidentalidad laboral.
El médico del trabajo debe valorar los riesgos laborales que pueden influir en el curso evolutivo de esta enfermedad, promoviendo actuaciones preventivas incardinadas en la actual legislación española y con repercusión tanto para las empresas como para el trabajador afectado.
La actuación médica coordinada y el conocimiento de estos aspectos laborales pueden aportar herramientas de interés clínico y sociolaboral y permitir una optimización del uso de los recursos disponibles.
Chronic migraine is a clinically difficult to manage primary headache which affects the quality of life of the patients. This impact is important in the occupational world, where along with the clinical aspects of the disease, the therapies used for the control of the symptoms or preventive aspects, must be assessed. The side effects of the drugs and the limitations associated with their symptoms are aspects to highlight in occupational health, especially in individual workplaces, where there is a high risk of work-related injuries.
The medical officer must assess the occupational risks of particular importance in the progression of this disease, as well as preventive actions, within the ambit of the current Spanish legislation, that may be favorable for both the company and the worker.
The coordinated medical intervention and knowledge of these occupational aspects can provide clinically relevant tools, andoccupational and social optimization in the use of available resources.
Se entiende por migraña crónica (MC) la enfermedad dolorosa que empeora de manera progresiva hasta convertirse en un dolor casi diario, siendo difícil de ubicar en la clasificación internacional de cefaleas, pues supone diferenciarla de las migrañas de alta frecuencia y de las migrañas transformadas, todas ellas con criterios propios, más o menos restrictivos, aunque comparten la característica común del dolor prolongado y su difícil manejo1. En todo caso es una cefalea primaria difícil de manejar desde el punto de vista clínico, con repercusión en la calidad de vida del paciente2.
En el campo de las cefaleas primarias se dispone de herramientas de utilidad para la clasificación clínica de los ataques, pero resulta difícil caracterizar al paciente, lo que hace necesario encontrar formas nuevas y fiables de gestionar ciertas formas de dolor de cabeza, entre las que sin duda se incluye la MC3.
La clasificación internacional de cefaleas de la International Headache Society (IHS) modificó los criterios de MC tras su revisión del año 2006 hacia los actualmente vigentes4 debiendo abordarse al tratar este tema la cefalea por abuso de fármacos considerando a las propias terapias como factor potencialmente inductor del desarrollo de dolor de cabeza, y que para ser catalogada como tal ha de cumplir los criterios establecidos por la IHS en 20065 (tabla 1).
Criterios de migraña crónica
| A. Cefalea (de tensión o migraña) que dura 15 días o más al mes, al menos los 3 últimos meses | |
| B. Ocurre en pacientes que han tenido al menos 5 ataques, cumpliendo criterios completos de migraña sin aura | |
| C. Al menos 8 días al mes y durante al menos 3 meses, la cefalea ha cumplido con los criterios 1 o 2 o ambos, ha cumplido con criterios completos de dolor y los síntomas se han asociado a migraña sin aura | C1. Tiene al menos 2 de los siguientes: localización unilateral, dolor pulsátil, dolor de intensidad moderada o grave, agravamiento mediante la actividad física rutinaria (subir escaleras, caminar, etc.). Y al menos uno de los siguientes: náuseas o vómitos, fotofobia o sonofobia |
| C2. Tratamiento con triptanes o ergóticos antes del desarrollo de C1 | |
| D. No cumple criterios de abuso de medicación y no se puede atribuir a otra enfermedad | |
Fuente: Headache Classification Committee of the International Headache Society5.
El concepto asociado de migraña/cefalea crónica y abuso de fármacos es objeto de debate en el ámbito científico. Trabajos muy recientes, como el de Grazzi y Bussone de 20126, plantean el diagnóstico de cefalea por abuso de medicación como problemático y no totalmente aceptado y se debaten diferentes modelos de clasificación y los aspectos clínicos y prácticos derivados de la misma.
La prevalencia de la MC varía según los diferentes estudios y criterios diagnósticos empleados7. En nuestro medio, se ha estimado una prevalencia en torno al 2% de la población8, aunque los valores brutos dependen de los criterios de clasificación empleados, barajándose un rango de 0,9-5,1%9.
La MC puede ser severamente discapacitante, asociando con frecuencia trastornos afectivos y escasos intervalos libres de dolor; existen pocas opciones terapéuticas basadas en evidencias, si bien la mayor parte de los autores se decantan por tratamientos farmacológicos preventivos basados en el topiramato y en el uso cada vez más frecuente de toxina botulínica10,11, con efectos beneficiosos en la MC, pero no tanto en los dolores episódicos de migraña o en las cefaleas tensionales crónicas12.
La bibliografía médica consolida la idea de que los pacientes con MC, y más si asocian sobreuso de medicamentos, tienen una elevada frecuencia de comorbilidad psiquiátrica o rasgos psicopatológicos, con implicaciones para el curso de la migraña, tanto en la respuesta al tratamiento, como en las recaídas. El uso excesivo de medicamentos sintomáticos es considerado como uno de los factores de riesgo más importantes para la transformación de la migraña episódica en MC y se muestra una cierta tendencia compulsiva a la búsqueda de fármacos por parte del paciente ante el temor al dolor. En esto se basan estudios como el de Curone et al. en 201213. Los resultados de su trabajo muestran que, entre los factores de riesgo que favorecen la progresión de la migraña episódica a la forma crónica, ha de valorarse el trastorno obsesivo-compulsivo que incita al uso excesivo de medicamentos sintomáticos.
En el mundo del trabajo interesan enfoques mucho más concretos y también menos revisados, como la MC considerada como riesgo específico per se que se debe valorar en el ámbito laboral y la implicación, tanto de este trastorno como de las terapias empleadas para su control, en la accidentalidad, con riesgo para el trabajador afectado o para terceros implicados, si bien han existido iniciativas en este sentido como el programa PALM en 200614,15. Sin embargo, para poder comprender parte de las implicaciones de esta enfermedad en el mundo del trabajo se ha de partir de unos aspectos básicos. La MC es un trastorno de etiología multifactorial y determinados requerimientos laborales pueden agravar el cuadro. Por ello, en la historia clínico-laboral se tendrán en consideración causas laborales además de clínicas o no laborales y a partir del conocimiento de la legislación vigente y de las funciones que el médico del trabajo desempeña dentro de los servicios de prevención de riesgos laborales.
La principal norma en este ámbito es la Ley 31/95, de Prevención de Riesgos Laborales (LPRL)16 y sus múltiples normas de desarrollo, entre las que destaca el RD 39/199717 por el que se aprueba el Reglamento de los Servicios de Prevención. La LPRL, en su artículo 22, obliga a los empresarios a proporcionar a sus trabajadores una vigilancia de la salud específica en función de los riesgos del trabajo, como herramienta básica preventiva para prevenir la aparición de daños con funciones desempeñadas por el personal sanitario cualificado y mediante protocolos específicos (artículo 22 de la LPRL y apartado 3 del Artículo 37 del RD 39/1997).
Esta vigilancia sanitaria específica (VSE) contempla factores de riesgo laboral y también aspectos no laborales que puedan interactuar con los anteriores, con el objetivo de detectar precozmente la presencia de enfermedad relacionada con el trabajo. Se distinguen 2 niveles de actuación: vigilancia de la salud individual y colectiva.
La vigilancia individual se basa principalmente en los exámenes de salud, realizados mediante protocolos de vigilancia sanitaria específicos (PVSE)18.
La vigilancia colectiva consiste en estudiar epidemiológicamente los resultados obtenidos y sistemáticamente recopilados con los exámenes individuales para poder realizar una valoración no solamente individual del trabajador, sino del colectivo de trabajadores.
Ante un trabajador en situación de «susceptibilidad», el médico del trabajo propondrá intervenciones terapéuticas o ambientales de prevención primaria que le protejan del riesgo y hagan disminuir la probabilidad de que aparezca enfermedad o se desencadene/empeore la ya existente (Art. 25 de la LPRL: «concepto de trabajador especialmente sensible»).
Muchas de las enfermedades comunes pueden manifestarse o agravarse tras la exposición a determinados factores de riesgo laboral. Enfermedades que hasta fechas recientes han tenido una etiología laboral dudosa o desconocida, como las cefaleas, son ahora objeto de estudio en medicina del trabajo, y ofrecen amplias posibilidades a la medicina ocupacional y a sus profesionales de demostrar la importancia de una intervención precoz y su repercusión en la productividad19.
La MC no puede ser reconocida como enfermedad profesional (EP), pues no está recogida en el listado de enfermedades profesionales aprobado por Real Decreto 1299/2006, por el que se aprueba el cuadro de enfermedades profesionales (EP) vigente en la actualidad20, pero en determinados casos podría considerarse como daño agravado por el trabajo, o bien como enfermedades intercurrentes.
La MC se considerará enfermedad común cuando no tenga relación con el trabajo y no pueda catalogarse como accidente de trabajo ni como enfermedad profesional (Art. 117 LGSS)21.
Finalmente, una breve aclaración en relación con los conceptos de discapacidad e incapacidad. El concepto de incapacidad, sus tipos y duración máxima, vienen detallados en la Ley General de la Seguridad Social, artículos 128 a 133 (ambos incluidos). Se define la incapacidad laboral como un «desequilibrio entre las capacidades funcionales de un trabajador por motivos de salud y los requerimientos de un puesto de trabajo».
La valoración del grado de discapacidad no se realizará en función únicamente de la deficiencia que pueda presentar la persona, sino que será necesario tener en cuenta las repercusiones que dicha deficiencia tiene en las actividades de la vida diaria.
La valoración de la discapacidad en España se ha desarrollado en numerosa legislación, como la Constitución Española de 197822, la Ley de Integración social de los Minusválidos de 198223 y, más recientemente, el Real Decreto 1971/1999 de 23 de diciembre, publicado el 26 de enero de 200024.
En situaciones concretas pueden coincidir en el mismo paciente situaciones de discapacidad y de incapacidad laboral en alguno de sus grados25.
Objetivos- •
Realizar una revisión bibliográfica orientativa sobre el peso cuantitativo de los aspectos clínico-asistenciales y médico-laborales en relación con la MC que permitan orientar en el futuro investigaciones complementarias sobre los campos más deficitarios y de interés para todas las especialidades implicadas.
- •
Valorar los riesgos laborales que pueden asociarse a la MC y a sus terapias.
- •
Valorar la influencia de determinados aspectos del trabajo en la evolución de la enfermedad.
- •
Plantear a partir de la revisión realizada y los resultados obtenidos aspectos preventivos laborales de utilidad clínica en esta enfermedad.
Se realiza una revisión bibliográfica de las publicaciones científicas en MC, sin limitaciones en cuanto al tiempo de búsqueda y con uso de descriptores (incluidos en el Desc), así como el primer y último año de aparición de dichas publicaciones. Se asume el sesgo que implica esta forma de búsqueda y que merma en parte su valor comparativo, si bien permite contrapesar las publicaciones asistenciales sobre las laborales y orientar trabajos futuros en esta materia, detectando los campos más deficitarios y en los que desde cualquier especialidad se pueden aportar en el futuro aspectos de interés general mediante investigaciones coordinadas.
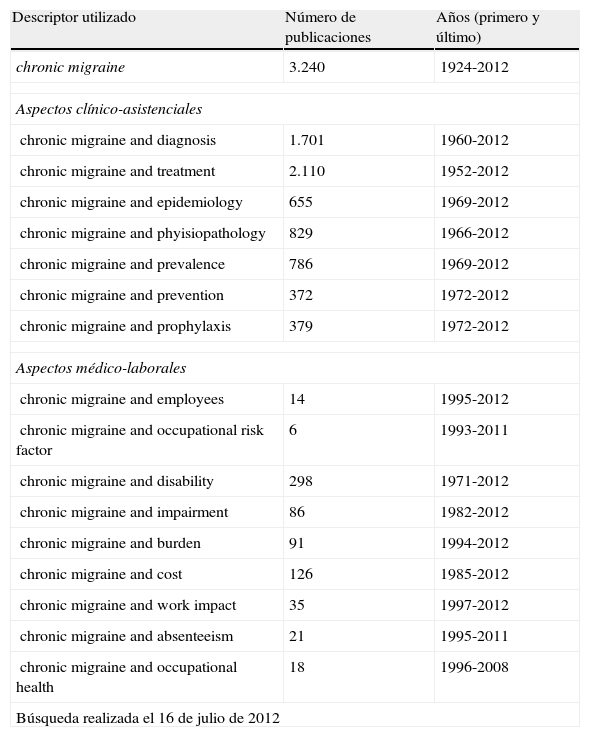
Los descriptores han sido seleccionados por los autores siguiendo un criterio personal, considerando los que pudieran ser más representativos para esta enfermedad (tabla 2).
Revisión bibliográfica (Pub-Med) - MIGRAÑA CRÓNICA
| Descriptor utilizado | Número de publicaciones | Años (primero y último) |
| chronic migraine | 3.240 | 1924-2012 |
| Aspectos clínico-asistenciales | ||
| chronic migraine and diagnosis | 1.701 | 1960-2012 |
| chronic migraine and treatment | 2.110 | 1952-2012 |
| chronic migraine and epidemiology | 655 | 1969-2012 |
| chronic migraine and phyisiopathology | 829 | 1966-2012 |
| chronic migraine and prevalence | 786 | 1969-2012 |
| chronic migraine and prevention | 372 | 1972-2012 |
| chronic migraine and prophylaxis | 379 | 1972-2012 |
| Aspectos médico-laborales | ||
| chronic migraine and employees | 14 | 1995-2012 |
| chronic migraine and occupational risk factor | 6 | 1993-2011 |
| chronic migraine and disability | 298 | 1971-2012 |
| chronic migraine and impairment | 86 | 1982-2012 |
| chronic migraine and burden | 91 | 1994-2012 |
| chronic migraine and cost | 126 | 1985-2012 |
| chronic migraine and work impact | 35 | 1997-2012 |
| chronic migraine and absenteeism | 21 | 1995-2011 |
| chronic migraine and occupational health | 18 | 1996-2008 |
| Búsqueda realizada el 16 de julio de 2012 | ||
Fuente: Pub-Med. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/
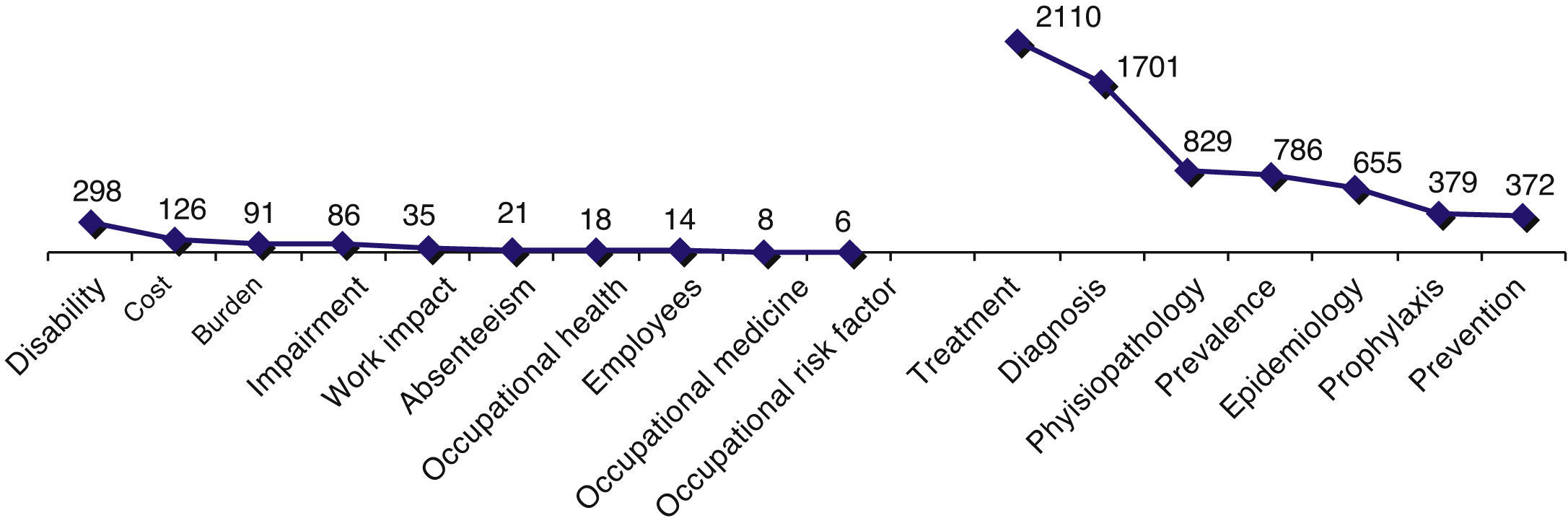
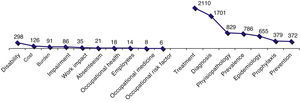
El mayor número de referencias bibliográficas aparece asociado al concepto global de MC (3.240), reduciéndose notablemente la cantidad cuando se acota el término, destacando en las publicaciones clínico-asistenciales los aspectos asociados al diagnóstico y al tratamiento.
Cuando la revisión se centra en los aspectos sociolaborales predominan las publicaciones que relacionan la MC con la discapacidad y con el coste.
Al comparar específicamente los 2 ámbitos (fig. 1), llama la atención la diferencia cuantitativa entre las publicaciones clínico-asistenciales (6.832) y las del ámbito sociolaboral (695), siendo estas mucho más recientes (la primera del año 1971).
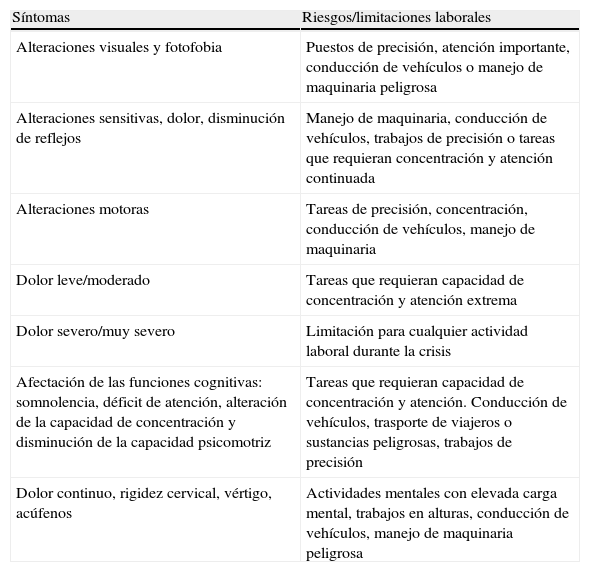
Riesgos laborales asociados a la enfermedad o a sus terapiasLa sintomatología clínica acompañante de la MC ha de ser valorada como factor de riesgo laboral en cuanto a accidentalidad, especialmente en puestos de trabajo muy concretos y que se muestran de forma resumida en la tabla 3.
Limitaciones laborales relacionadas con los síntomas más frecuentes en migraña crónica
| Síntomas | Riesgos/limitaciones laborales |
| Alteraciones visuales y fotofobia | Puestos de precisión, atención importante, conducción de vehículos o manejo de maquinaria peligrosa |
| Alteraciones sensitivas, dolor, disminución de reflejos | Manejo de maquinaria, conducción de vehículos, trabajos de precisión o tareas que requieran concentración y atención continuada |
| Alteraciones motoras | Tareas de precisión, concentración, conducción de vehículos, manejo de maquinaria |
| Dolor leve/moderado | Tareas que requieran capacidad de concentración y atención extrema |
| Dolor severo/muy severo | Limitación para cualquier actividad laboral durante la crisis |
| Afectación de las funciones cognitivas: somnolencia, déficit de atención, alteración de la capacidad de concentración y disminución de la capacidad psicomotriz | Tareas que requieran capacidad de concentración y atención. Conducción de vehículos, trasporte de viajeros o sustancias peligrosas, trabajos de precisión |
| Dolor continuo, rigidez cervical, vértigo, acúfenos | Actividades mentales con elevada carga mental, trabajos en alturas, conducción de vehículos, manejo de maquinaria peligrosa |
Dentro del mundo del trabajo adquieren importancia creciente los fármacos utilizados de forma habitual por los trabajadores, tanto más cuando se asocian varios de ellos y pueden incrementarse sus efectos adversos, con la consiguiente repercusión en cuanto a riesgo, de forma especial en determinados puestos de trabajo. Los pacientes con MC, por sus especiales connotaciones clínicas, prolongado curso evolutivo y frecuencia de las crisis de dolor, conllevan el uso/abuso de múltiples fármacos sintomáticos, preventivos o coadyuvantes, debiendo considerar sus efectos adversos y su relación con el puesto de trabajo desempeñado según se muestra esquematizado en la tabla 4.
Tratamientos utilizados en migraña crónica: efectos adversos en los trabajadores
| Familias farmacológicas | Principales efectos adversos | Repercusiones sobre el trabajador |
| Tratamientos sintomáticos en migraña crónica: efectos adversos en los trabajadores | ||
| AntimigrañososAgonistas selectivos de receptores 5-HT1: rizatriptán, sumatriptán, naratriptán, zolmitriptán, almotriptán, eletriptán, frovatriptánAlcaloides del ergot: Dihidroergotamina, ergotamina | Trastornos psiquiátricos: somnolencia (frecuente), desorientación, insomnio, nerviosismo (poco frecuentes)Trastornos del sistema nervioso: parestesia, cefalea, hipoestesia, mareo, disminución de la agudeza mental, temblor (frecuente), ataxia, vértigo (poco frecuentes), síncope, síndrome serotoninérgico (raro)Trastornos oculares: visión borrosa (poco frecuentes)Trastornos musculoesqueléticos y del tejido conjuntivo: pesadez regional (frecuente), dolor de cuello, tensión regional, rigidez, debilidad muscular (poco frecuentes), dolor facial (raro)Trastornos cardíacos: palpitaciones, taquicardia (frecuentes), isquemia o infarto de miocardio, accidente cerebrovascular (raros) | Trastornos del sueñoAlteraciones del estado de ánimoDificultad para la concentraciónLentitud de respuestaReducción de la alerta /atenciónAlteración de la percepción del riesgoAlteraciones de la coordinación motoraAlteraciones de la visiónFatigaPérdida de conciencia |
| AntiinflamatoriosAAS, ibuprofeno, naproxeno sódico, diclofenaco sódico, dexketoprofeno | Trastornos del sistema nervioso: confusión, mareo, somnolencia, acúfenos, hipoacusia (poco frecuentes), bradipsiquia y síntomas psicopatológicos (raros)Trastornos visuales: visión borrosa, habitualmente reversibles | Lentitud de respuestaDificultad para la concentración, reducción de la alerta/ atención, trastornos del sueñoAlteraciones de la visión |
| Analgésicos simplesParacetamol, paracetamol- codeína, metamizol | Trastornos del sistema nervioso: la codeína provoca depresión del sistema nervioso central, con somnolencia, depresión respiratoria y supresión del reflejo de la tos, también produce trastornos del humor y posible dependenciaTrastornos visuales: miosis, visión borrosa son efectos secundarios de la codeína | Trastornos del sueñoDificultad para la concentraciónAlteraciones de la visión |
| Tratamientos preventivos en migraña crónica: efectos adversos en los trabajadores | ||
| BetabloqueantesPropranolol, nadolol | Trastornos psiquiátricos: depresión, insomnio y pesadillasTrastornos del sistema nervioso: mareo, vértigo, astenia, fatiga, cefaleas, alteraciones de la concentración | Alteraciones del estado de ánimo, Trastornos del sueño, Alteraciones de la coordinación motora, Fatiga, Alteración de la percepción del riesgo, Dificultad para la concentración |
| AntiepilépticosTopiramato, lamotrigina, gabapentina, ácido valproico, carbamacepina | Trastornos psiquiátricos: fragilidad emocional, depresión e irritabilidad/agresividad son comunes a la mayoría de los antiepilépticos. Los trastornos del sueño (insomnio o somnolencia) pueden aparecer con el ácido valproico y la lamotriginaTrastornos del sistema nervioso: ataxia, discinesias, nistagmus, temblor, confusión, mareo y cansancio. Además, paradójicamente, la cefalea puede ser también un efecto adverso de la lamotrigina y la gabapeptinaTrastornos oftalmológicos: la lamotrigina y la gabapeptina pueden provocar diplopía y visión borrosa | Alteraciones del estado de ánimo, Alteración de la percepción del riesgo, Trastornos del sueño, Alteraciones de la coordinación motora, Dificultad para la concentración, Lentitud de respuesta, Reducción de la alerta/ atención, Alteraciones de la visión |
| Antagonistas del calcioFlunaricina, verapamilo | Trastornos del sistema nervioso central: mareos, cefalea, astenia, somnolencia, irritabilidadTrastornos oftalmológicos: visión borrosa con la flunarizina. | Dificultad para la concentración, fatiga, trastornos del sueño, alteraciones del estado de ánimo, alteraciones de la percepción del riesgo, alteraciones de la visión |
| Ansiolíticos y relajantesBenzodiacepinas | Trastornos del sistema nervioso central: disminución del nivel de conciencia, coordinación motora y empeoramiento de la capacidad de atención-concentración. Somnolencia, vértigo, ataxia | Dificultad para la concentración, lentitud de respuesta, reducción de la alerta/atención, alteración de la coordinación motora, trastornos del sueño |
| AntidepresivosAmitriptilina, fluoxetina | Trastornos del sistema nervioso central. Amitriptilina: afecta a la conducción y el manejo de maquinaria por sedación. Amitriptilina y fluoxetina: trastornos del sueño, incoordinación motora, temblor y fatiga. Fluoxetina: ansiedad, mareos y vértigosTrastornos oftalmológicos: visión borrosa y trastornos de la acomodación con la amitriptilina | Dificultad para la concentración, lentitud de respuesta, reducción de la alerta/atención, alteración de la coordinación motora, trastornos del sueño, fatiga,trastornos de la visión |
| Toxina botulínica | Astenia, debilidad muscular y otras reacciones adversas (mareo, alteración visual). Ptosis palpebral, prurito, erupción cutánea, dolor localizado en la zona de inyección, mialgia, dolor musculoesquelético, rigidez musculoesquelética, espasmos musculares, tirantez muscular, debilidad muscular | Evitar realizar actividades potencialmente peligrosas, como conducir vehículos o utilizar máquinas hasta que estos efectos desaparezcan |
Fuente: Vademécum Internacional Medicom. Madrid: Medimedia-Medicom; 2010.
En los últimos años se ha incorporado en el tratamiento preventivo de la MC el uso de la toxina botulínica A que ejerce su acción sobre las terminaciones nerviosas colinérgicas mediante un proceso secuencial, en 3 fases: a) unión a las terminaciones nerviosas colinérgicas; b) entrada o internalización en la terminación nerviosa; c) inhibición de la liberación de acetilcolina mediante la intoxicación intracelular dentro de la terminación nerviosa.
Su recomendación específica es como alivio de los síntomas en pacientes que cumplen criterios de MC (cefaleas en ≥ 15 días al mes, de los que al menos 8 días corresponden a migraña y que no han respondido adecuadamente o son intolerantes a los medicamentos profilácticos de la migraña). Este tratamiento solo debe ser realizado por médicos con experiencia en su uso y no existe una pauta general clara en cuanto a los niveles de aplicación óptimos o el número concreto de puntos de inyección por músculo26.
Es una alternativa a considerar en pacientes con fracaso a los tratamientos farmacológicos preventivos y en los que la polimedicación conlleve efectos adversos limitantes o con riesgo en ámbito laboral, si bien tendrán que valorarse también en este caso los efectos adversos potenciales de la toxina, muy especialmente en trabajadores que manejan de forma habitual vehículos o maquinaria peligrosa.
En relación con los efectos adversos de los tratamientos utilizados en la MC, cabe resaltar el estudio realizado recientemente entre pacientes pertenecientes a la Asociación Española de Pacientes con Cefalea (AEPAC)27–29, en el que se concluye que hay una clara percepción subjetiva por parte de los afectados de la existencia de efectos adversos asociados a los fármacos que toman y que implica a médicos y pacientes en la incorporación de actuaciones preventivas, dirigiendo la toma de decisiones en la prescripción farmacológica valorando los innegables efectos beneficiosos de los fármacos para el alivio del dolor, pero considerando simultáneamente la forma de vida del afectado, su trabajo y las potenciales limitaciones o riesgos que se asumen al prescribir/consumir estos fármacos, que pueden traducirse en accidentes de tráfico y/o laborales.
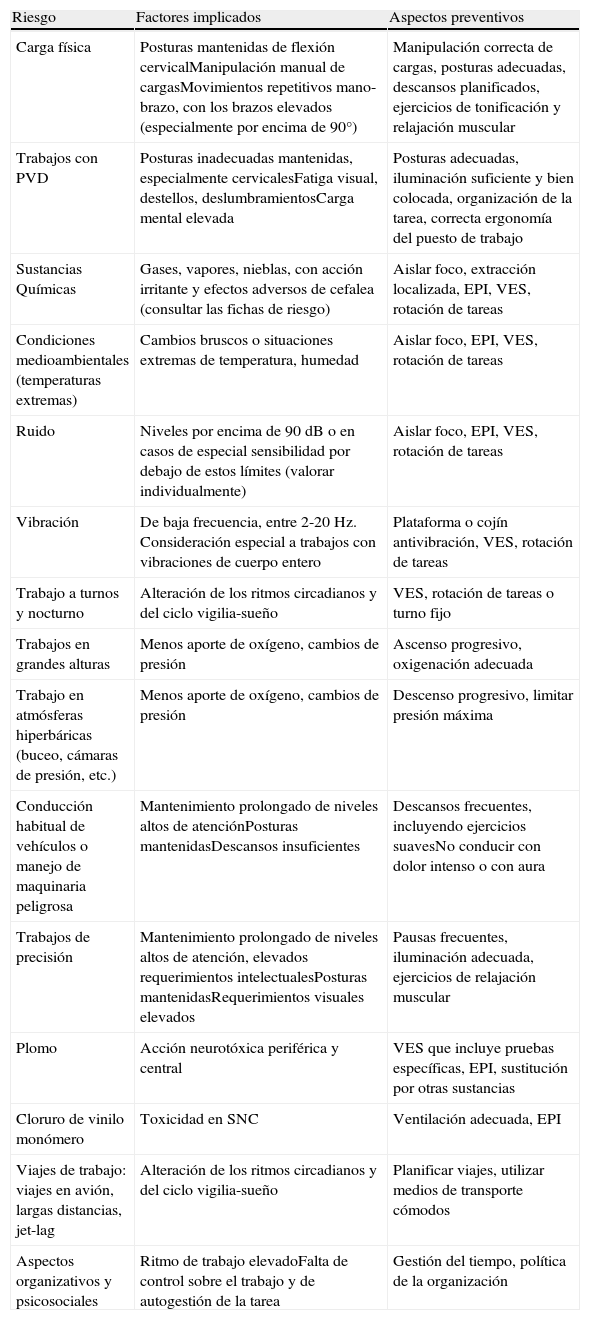
Influencia de determinados aspectos del trabajo en la evolución de la patologíaEn la MC interesa abordar los riesgos laborales presentes en el trabajo que potencialmente pueden modificar el curso de esta enfermedad, dificultando su mejoría o favoreciendo la cronificación del cuadro clínico. En relación directa con el grado de exposición al riesgo, hay puestos de trabajo en los que el médico tendrá que valorar la capacidad para desempeñarlos y planificar actuaciones médicas concretas de vigilancia de la salud que permitan detectar de forma precoz la aparición o agravamiento del dolor en los trabajadores expuestos.
En la tabla 5 se muestran algunos de los riesgos laborales a valorar en los pacientes con MC.
Riesgos laborales potencialmente condicionantes en la evolución o agravamiento de la migraña crónica a valorar en medicina del trabajo/salud laboral
| Riesgo | Factores implicados | Aspectos preventivos |
| Carga física | Posturas mantenidas de flexión cervicalManipulación manual de cargasMovimientos repetitivos mano-brazo, con los brazos elevados (especialmente por encima de 90°) | Manipulación correcta de cargas, posturas adecuadas, descansos planificados, ejercicios de tonificación y relajación muscular |
| Trabajos con PVD | Posturas inadecuadas mantenidas, especialmente cervicalesFatiga visual, destellos, deslumbramientosCarga mental elevada | Posturas adecuadas, iluminación suficiente y bien colocada, organización de la tarea, correcta ergonomía del puesto de trabajo |
| Sustancias Químicas | Gases, vapores, nieblas, con acción irritante y efectos adversos de cefalea (consultar las fichas de riesgo) | Aislar foco, extracción localizada, EPI, VES, rotación de tareas |
| Condiciones medioambientales (temperaturas extremas) | Cambios bruscos o situaciones extremas de temperatura, humedad | Aislar foco, EPI, VES, rotación de tareas |
| Ruido | Niveles por encima de 90dB o en casos de especial sensibilidad por debajo de estos límites (valorar individualmente) | Aislar foco, EPI, VES, rotación de tareas |
| Vibración | De baja frecuencia, entre 2-20 Hz. Consideración especial a trabajos con vibraciones de cuerpo entero | Plataforma o cojín antivibración, VES, rotación de tareas |
| Trabajo a turnos y nocturno | Alteración de los ritmos circadianos y del ciclo vigilia-sueño | VES, rotación de tareas o turno fijo |
| Trabajos en grandes alturas | Menos aporte de oxígeno, cambios de presión | Ascenso progresivo, oxigenación adecuada |
| Trabajo en atmósferas hiperbáricas (buceo, cámaras de presión, etc.) | Menos aporte de oxígeno, cambios de presión | Descenso progresivo, limitar presión máxima |
| Conducción habitual de vehículos o manejo de maquinaria peligrosa | Mantenimiento prolongado de niveles altos de atenciónPosturas mantenidasDescansos insuficientes | Descansos frecuentes, incluyendo ejercicios suavesNo conducir con dolor intenso o con aura |
| Trabajos de precisión | Mantenimiento prolongado de niveles altos de atención, elevados requerimientos intelectualesPosturas mantenidasRequerimientos visuales elevados | Pausas frecuentes, iluminación adecuada, ejercicios de relajación muscular |
| Plomo | Acción neurotóxica periférica y central | VES que incluye pruebas específicas, EPI, sustitución por otras sustancias |
| Cloruro de vinilo monómero | Toxicidad en SNC | Ventilación adecuada, EPI |
| Viajes de trabajo: viajes en avión, largas distancias, jet-lag | Alteración de los ritmos circadianos y del ciclo vigilia-sueño | Planificar viajes, utilizar medios de transporte cómodos |
| Aspectos organizativos y psicosociales | Ritmo de trabajo elevadoFalta de control sobre el trabajo y de autogestión de la tarea | Gestión del tiempo, política de la organización |
EPI: equipos de protección individual; VES: vigilancia específica de la salud: protocolos según riesgos.
El trabajador diagnosticado de MC puede ser considerado como de especial sensibilidad y para ello se requiere su valoración individualizada.
El concepto de especial sensibilidad en medicina del trabajo/salud laboral se refiere a aquellos trabajadores que por sus características personales, estado biológico o por su discapacidad física, psíquica o sensorial, debidamente reconocidas, tengan una susceptibilidad superior al resto de los trabajadores, frente a un determinado riesgo (LPRL 31/95, Art. 25) y lleva aparejadas 2 consideraciones: la evaluación de riesgos con especial valoración adaptada a la sensibilidad y la adopción de medidas preventivas o de protección30.
En trabajadores con MC serán de utilidad criterios para la valoración de aptitud que contemplen: la intensidad y la duración del dolor; los síntomas neurológicos (visuales, sensitivos o motores) que lo acompañan; la coexistencia de convulsiones; los cambios en la agudeza mental; las náuseas y los vómitos; el vértigo y/o la somnolencia; la disminución de la capacidad de concentración, y la menor respuesta a estímulos.
Cuando se inicien tratamientos sintomáticos o preventivos, se debe establecer un periodo de observación.
Se valorarán de forma conjunta a la MC comorbilidades asociadas: depresión, ansiedad, estrés, insomnio o vértigo/mareo, para valorar la aptitud laboral del trabajador en puestos de especial riesgo.
Aspectos preventivos laborales de utilidad clínica en esta enfermedadPara limitar la aparición de daño en el trabajador con MC se tendrán en consideración puestos de trabajo con riesgos concretos:
- •
Con carga física. Correcta manipulación de cargas, planificar descansos, proporcionar una adecuada formación e información sobre los riesgos del puesto y recomendar a los trabajadores ejercicios de tonificación de los grupos musculares más utilizados30.
- •
Con pantallas de visualización de datos (PVD). Formación e información preventiva, actuaciones ergonómicas en el puesto y adecuada organización de la tarea.
- •
Con exposición a cloruro de vinilo monómero, plomo, anestésicos inhalatorios, óxido de etileno o citostáticos. Detectar precozmente posible toxicidad en SNC, VES con la periodicidad que la legislación marca en función de la exposición. En trabajadores con MC puede ser necesaria la adaptación del tiempo de trabajo, rotaciones más frecuentes y si no es posible aislar el foco de exposición, sistemas de extracción focalizada y utilización de equipos de protección individual (EPI).
- •
Con exposición a plaguicidas. Información y formación sobre el correcto manejo de plaguicidas por los trabajadores y garantizar una ventilación adecuada cuando se manipulen en lugares cerrados.
- •
Con exposición a vibraciones, especialmente de baja frecuencia (entre 2-20 Hz). Utilización de cojines antivibración, junto con una VES, y turnos rotatorios o cambio a otros puestos.
- •
Con exposición a ruido (en general > 90dB). Aislar el foco o recomendar uso de EPI, realizar audiometrías periódicas y promover rotación a puestos sin ruido.
- •
Con trabajo a turnos o nocturno. Realizar VES para detectar precozmente el daño. En trabajadores con MC que empeora por alteración de los ritmos circadianos, se recomienda un turno fijo y evitar la nocturnidad.
- •
Con cambio de presión o temperaturas extremas. Entrenamiento adecuado y realizar los cambios de presión o temperatura gradualmente, oxigenación adecuada, uso de EPI y VES periódica.
- •
Con conducción prolongada de vehículos, manejo de maquinaria peligrosa o trabajos de precisión. Descansos frecuentes, ejercicios musculares suaves, iluminación adecuada y evitar la conducción o el manejo de maquinaria en crisis con dolor intenso o con aura.
La revisión bibliográfica muestra un déficit en publicaciones que relacionen la MC con aspectos relacionados directamente con el trabajo y sus riesgos específicos o consecuencias derivadas.
Las características clínicas de la MC y los efectos adversos asociados a algunos de sus tratamientos pueden implicar riesgos de accidentalidad a considerar conjuntamente por el médico clínico y el laboral.
La exposición a riesgos laborales asociados al puesto de trabajo desempeñado pueden incrementar o desencadenar la MC y han de ser valorados por el médico del trabajo con el asesoramiento del médico asistencial implicado.
Se deben tener en cuenta todos los factores que rodean el trabajo y sopesarlos conjuntamente con las características clínicas del paciente con MC para valorar la aptitud del trabajador.
Aun asumiendo todos los sesgos inherentes al trabajo realizado, destacamos como conclusión final la necesidad de trabajo pluridisciplinario y coordinado entre todas las especialidades médicas implicadas en el que se valoren, además de los aspectos clínicos de la migraña crónica, el trabajo que realiza el paciente, los riesgos asociados y la evolución de la enfermedad, haciendo uso de las opciones preventivas al alcance de los especialistas en salud laboral.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.