INTRODUCCIÓN
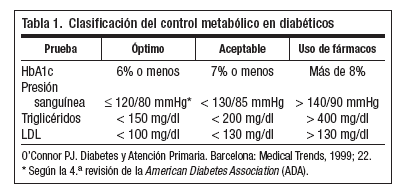
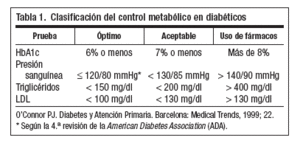
La insulina y los antidiabéticos orales han incrementado la supervivencia de los diabéticos, aumentando también la prevalencia de las complicaciones crónicas, que limitan la calidad de vida de estos enfermos. El papel de Atención Primaria se basará en la información, detección e inicio precoz de medidas terapéuticas, porque son estas complicaciones las que definen el pronóstico de la enfermedad. Estudios como Diabetes Control and complications Trial (DCCT)1 y United Kingdom Prospective Diabetes Study (UKPDS)2,3 corroboraron que el control estricto de la glucemia tiene beneficios tanto en la prevención primaria como secundaria de estos procesos. Así pues, para evitar estas complicaciones, habrá que conseguir (con medidas higiénico-dietéticas y/o farmacológicas) un buen control metabólico de nuestros pacientes diabéticos (tabla 1).
RETINOPATÍA DIABÉTICA
La retinopatía diabética (RD) es la única complicación patognomónica de la diabetes, y su presencia vendrá determinada por la duración de la enfermedad. En la diabetes mellitus tipo 1 (DM 1) de menos de 5 años de evolución raramente existe RD, sin embargo, el porcentaje se incrementa hasta un 27% en los 5-10 primeros años y un 95% a los 20-30 años de evolución. Por el contrario, en la diabetes mellitus tipo 2 (DM 2), un 21% de los pacientes presentan RD en el momento del diagnóstico. Puede ser que fases avanzadas de RD cursen de forma silente, siendo tarde para un tratamiento oportuno cuando aparecen las primeras manifestaciones clínicas, de ahí la necesidad de un cribado periódico e intentar frenar su progresión mediante el control de la glucemia y la fotocoagulación precoz con láser4.
Clínicamente se puede dividir en tres estadios:
Retinopatía diabética no proliferativa precoz
La lesión más frecuente son los microaneurismas y los exudados duros. La agudeza visual suele conservarse, salvo que la zona afecta sea la mácula (maculopatía diabética), caracterizada por edema con engrosamiento de toda el área macular que conlleva una pérdida de agudeza visual central, permaneciendo estable la visión periférica.
Retinopatía diabética no proliferativa avanzada
Existe aumento de exudados algodonosos (por la oclusión de arteriolas precapilares), hemorragias, tortuosidades venosas, oclusión y/o estrechamientos arteriales y anormalidades microvasculares intrarretinianas. Tampoco hay pérdida de agudeza visual.
Retinopatía diabética proliferativa
La hipoxia isquémica estimula la formación de vasos que al ser frágiles favorecen el desprendimiento de retina y/o hemorragia vítrea. El riesgo de ceguera es elevado.
La oftalmoscopia con dilatación pupilar es el método recomendado para la detección precoz. En la DM 1 la primera exploración debería realizarse a los 3-5 años de enfermedad y en la DM 2 en el momento del diagnóstico de diabetes. Las revisiones serán anuales salvo en estadios preproliferativos y/o proliferativos y edema macular, en que se recomienda cada 4-6 meses, para decidir cómo y cuándo iniciar fotocoagulación con láser. La fotocoagulación reduce la incidencia de ceguera en un 60% y permite detener la pérdida de visión, aunque no recuperarla. Existen estudios5-7 que demuestran que el tratamiento farmacológico con ácido acetilsalicílico (AAS), captopril y lisinopril no es eficaz. Aquellos pacientes que tienen hemorragias retinianas activas deben ser informados para evitar el consumo de AAS y realizar maniobras que aumenten la presión intraocular (Valsalva).
NEFROPATÍA DIABÉTICA
La incidencia acumulativa de nefropatía es menor en la DM 2 que en la DM 1, pero como la prevalencia de la DM 2 es 10-15 veces superior, un 60%-90% de diabéticos que inician programa de diálisis-trasplante tienen DM 2.
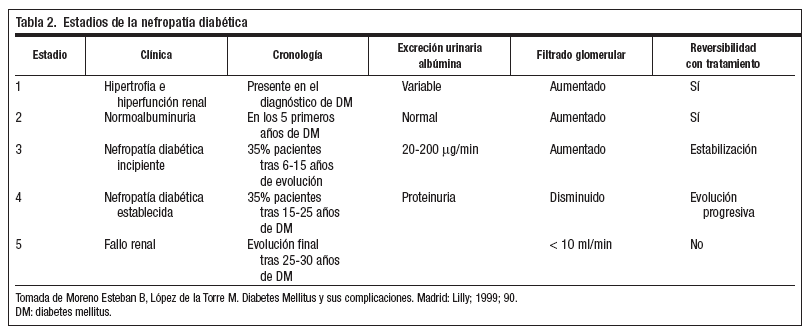
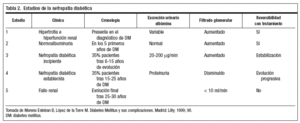
Clínicamente pasa por diferentes estadios evolutivos (tabla 2).
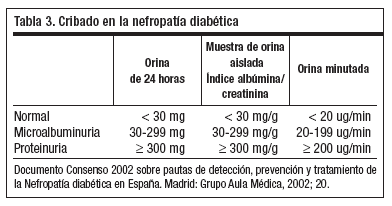
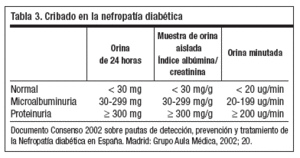
Para confirmar el diagnóstico de nefropatía diabética (ND), debe existir una excreción urinaria de albúmina (EUA) elevada persistente, en ausencia de otras causas que lo justifiquen (falsos positivos como son las infecciones urinarias, cetonuria, fiebre, insuficiencia cardíaca, descompensaciones metabólicas y ejercicio intenso) y la constatación de la existencia de RD8. El programa de detección se realizará anualmente a partir de los 5 primeros años de evolución en la DM 1 y desde el diagnóstico en la DM 2. El cribado se realizará con la determinación del índice albúmina/creatinina en una muestra aislada, o cuantificando la EUA en orina 24 horas, o una muestra minutada (tabla 3).
La microalbuminuria es patológica cuando dos de tres determinaciones consecutivas realizadas en un período de 3 a 6 meses son positivas, si es negativa se repetirá anualmente, si no cada 4 meses. La implantación de programas de prevención y tratamiento ha alterado de forma sustancial la historia natural de esta complicación9,10.
Los objetivos para la protección renal son:
1) Control estricto de la presión arterial (< 130/80 mmHg). Pero si existe proteinuria > 1 g/24 horas es conveniente un nivel inferior (< 125/75 mmHg).
2) Proteinuria (< 1 g/24 h).
3) Control de la glucemia (HbA1c ¾ 7%).
4) Abstinencia tabáquica.
5) Control dislipidemia (colesterol LDL < 100 mg/dl; colesterol HDL > 45 mg/dl en los varones y > 55 mg/dl en las mujeres; triglicéridos < 150 mg/dl).
6) Antiagregación plaquetaria.
Las medidas terapéuticas son:
1) Dieta con restricción calórica (control del exceso de peso), de sal (< 6 g/día) y de proteínas de elevado valor biológico (< 0,8 g/kg/día).
2) Ejercicio físico (al menos 30-45 minutos de paseo 4-5 días a la semana).
3) Evitar fármacos nefrotóxicos (antiinflamatorios no esteroideos [AINE], aminoglucósidos y contrastes yodados).
4) Tratamiento precoz de infecciones urinarias y de uropatía obstructiva.
La utilización de inhibidores de la enzima de conversión de la angiotensina (IECA) y de antagonistas de los receptores de la angiotensina II (ARA-II) ha demostrado un efecto nefroprotector independientemente del control tensional, que los hace ventajosos respecto a otros antihipertensivos eficaces. Se debe derivar al especialista cuando se utilicen más de tres fármacos antihipertensivos para descartar causas secundarias (estenosis de la arteria renal).
NEUROPATÍA DIABÉTICA
En la DM 2, un 10% de los pacientes, tienen signos de neuropatía diabética (NPD) en el momento del diagnóstico, con incidencia creciente según evoluciona la enfermedad (el 50% a los 25 años del diagnóstico). Se clasifica en:
Neuropatía diabética somática
Polineuropatía distal simétrica
De comienzo insidioso, afecta a extremidades inferiores (en forma de calcetín) y superiores (en forma de guante). Cursa con parestesias, hipoestesia termoalgésica y propioceptiva de predominio nocturno e hiporreflexia. En Atención Primaria, el cribado se hará explorando sensibilidad vibratoria (diapasón en las protuberancias distales, que suele ser la alteración más precoz), sensibilidad táctil, dolorosa y térmica (con aguja, algodón y el uso de monofilamento).
Mononeuropatía de pares craneales
El III par es el que más se afecta, dando lugar a diplopía pero respetando la inervación autonómica.
Mononeuropatía simple y múltiple, radiculopatía y plexopatía
Son procesos autolimitados entre 5-6 meses.
Neuropatía diabética autonómica
El tratamiento farmacológico suele ser sintomático y de eficacia controvertida11. El control estricto de la glucemia y de la presión arterial, abstinencia de alcohol y tabaco y evitar fármacos neurotóxicos son los factores susceptibles de enlentecer esta complicación (tabla 4).
COMPLICACIONES MACROVASCULARES
En los pacientes diabéticos, la aterosclerosis de los vasos coronarios, cerebrales y periféricos aparece a una edad más temprana, con mayor frecuencia y es responsable del 80% de muertes. Los diabéticos tienen una probabilidad entre 2-4 veces mayor de fallecer por arteriopatía coronaria. El riesgo relativo de patología cardiovascular en las mujeres diabéticas es 3-4 veces mayor.
El clínico debe ser consciente de que la neuropatía y otros factores pueden alterar la presentación clínica típica de estos procesos. Son factores de riesgo modificables la hipertensión, la dislipidemia, la obesidad, el tabaquismo (que tiene efecto multiplicativo hasta 20 veces) y la falta de ejercicio.
Desde Atención Primaria es importante la realización de electrocardiograma (ECG), perfil lipídico, estricto control de cifras tensionales, palpación de pulsos periféricos y abstinencia tabáquica. Las revisiones se basarán en la presencia o ausencia de complicaciones.
PIE DIABÉTICO
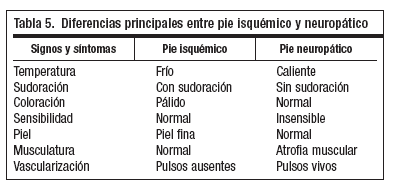
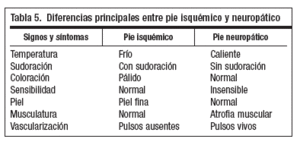
El 7%-15% de los diabéticos, a lo largo de su vida, tendrán úlcera relacionada con neuropatía, isquemia o ambas, siendo la causa principal de amputación no traumática de miembros inferiores en nuestro medio (tabla 5).
Clínicamente se puede clasificar en diferentes grados:
Grado 0
Pie de alto riesgo (hiperqueratosis, fisuras). Desde Atención Primaria hay que detectar y tratar precozmente estas lesiones: vaselina para la hiperqueratosis; escisión de callosidades; antisépticos suaves y rodetes de protección en fisuras, y curas tópicas en ampollas. Pero lo realmente importante es realizar una inspección del pie y del calzado, junto a una exploración de pulsos, sensibilidad y reflejos anualmente, siendo fundamental la educación del paciente para el cuidado de sus pies.
Grado 1
Se caracteriza por ulceración superficial (generalmente en cabeza del primer metatarsiano). El manejo incluye: cultivo del fondo por punción o desbridamiento, estudio radiológico (descarta la existencia de osteomielitis o gas subcutáneo) y tratamiento con desbridamiento y cura tópica diaria (agua jabonosa, secar bien, antisépticos que no tiñan tipo clorexidina y oclusión), antibióticos si precisa y revisión cada tres días de la herida, supervisando el reposo estricto con el pie elevado (siempre y cuando no haya isquemia). Revisiones periódicas (3-6 meses) una vez curada la lesión, educando al paciente para autoexplorarse y demanda precoz ante cualquier anomalía.
Grado 2
Úlcera profunda sin osteítis.
Grado 3
Úlcera profunda que se acompaña de absceso, osteítis, osteomielitis o celulitis.
Grados 4 y 5
Gangrena leve o extensa respectivamente.
El tratamiento de estos últimos estadios (del segundo al quinto) debería ser hospitalario.
La tabla 6 recoge los criterios de derivación a las diferentes especialidades para instaurar de la forma más precoz posible los tratamientos más adecuados.
CONCLUSIÓN
La diabetes mellitus es una enfermedad multisistémica cuyas complicaciones crónicas determinan el pronóstico importantísimo en la evolución de dicha enfermedad. Es fundamental la realización de una prevención primaria y secundaria de estas complicaciones en colaboración de las distintas especialidades (Atención Primaria, Endocrinología, Nefrología, Cirugía, etc.) para proporcionarles a nuestros pacientes una mayor supervivencia y calidad de vida.