Presentamos el caso de un varón de 55 años, que acude a consulta por presentar lesiones ampollosas pruriginosas en tronco, manos y cuero cabelludo de 3 meses de evolución. Después de descartar diversas enfermedades que justificaran el cuadro descrito, se pensó que la causa podría ser farmacológica. El paciente llevaba varios años en tratamiento con hidroclorotiazida por hipertensión arterial. Con la retirada del tratamiento diurético y la instauración de corticoides orales, las lesiones mejoraron.
We report the case of a 55 year-old man who consulted for pruritic bullous lesions of three months onset located on the body, hands and scalp. After ruling out various illnesses to justify the situation described, it was thought that the cause could be pharmacological. The patient had been on treatment with hydrochlorothiazide for several years due to hypertension. The lesions improved with the withdrawal of diuretic therapy, and the introduction of oral corticosteroids.
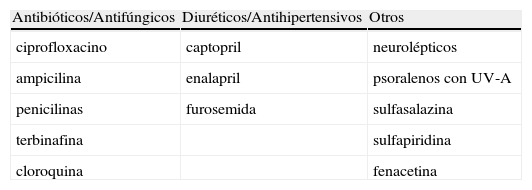
El penfigoide ampolloso es una enfermedad autoinmune adquirida que afecta a la membrana basal de la piel, y predomina en personas de edad avanzada. Es la enfermedad ampollosa más frecuente en Europa occidental1. Se desconoce la causa, pero se cree que puede ser debido a trastornos en el sistema inmune, desencadenado en ocasiones por ingesta de medicamentos tales como el captopril y otros fármacos, como la penicilamina o la cloroquina1–3 (tabla 1).
Fármacos más comúnmente asociados al penfigoide ampolloso
| Antibióticos/Antifúngicos | Diuréticos/Antihipertensivos | Otros |
| ciprofloxacino | captopril | neurolépticos |
| ampicilina | enalapril | psoralenos con UV-A |
| penicilinas | furosemida | sulfasalazina |
| terbinafina | sulfapiridina | |
| cloroquina | fenacetina |
Elaboración propia.
Este trastorno puede aparecer sobre áreas de piel inflamada o bien de apariencia normal, pudiendo estar la lesión ampollosa precedida por una lesión urticarial o eccematosa, acompañada o no de prurito2. El diagnóstico está basado en la combinación de hallazgos clínicos, histológicos e inmunopatológicos. El tratamiento clásico son los corticoides tópicos o sistémicos.
Las tiazidas son fármacos ampliamente usados para el tratamiento de la hipertensión arterial. Según la bibliografía consultada, hasta ahora no se han relacionado con el penfigoide ampolloso como posible desencadenante.
A continuación presentamos un caso en el que sí aparecen relacionados.
Exposición del casoSe trata de un varón de 55 años, sin alergias conocidas a medicamentos, fumador de 2 paquetes/día; en tratamiento con hidroclorotiazida 50mg al día desde hace 3 años como tratamiento de su hipertensión arterial, con buen control tensional. No tiene antecedentes de atopia ni urticaria previas, ni ha consumido ningún otro fármaco en los últimos meses.
Acude a la consulta de su médico de familia por presentar lesiones habonosas en tronco, dorso de manos y cuero cabelludo de 3 meses de evolución, a las que no dio importancia inicialmente por atribuirlas a exposición solar, ya que aparecieron en los meses de verano Las lesiones son levemente pruriginosas. El paciente consulta porque las lesiones no desaparecen, y, desde hace 2 semanas, han ido aumentando en número, sin desaparecer las previas. No ha sido tratado con ningún fármaco nuevo y solo se ha aplicado crema hidratante.
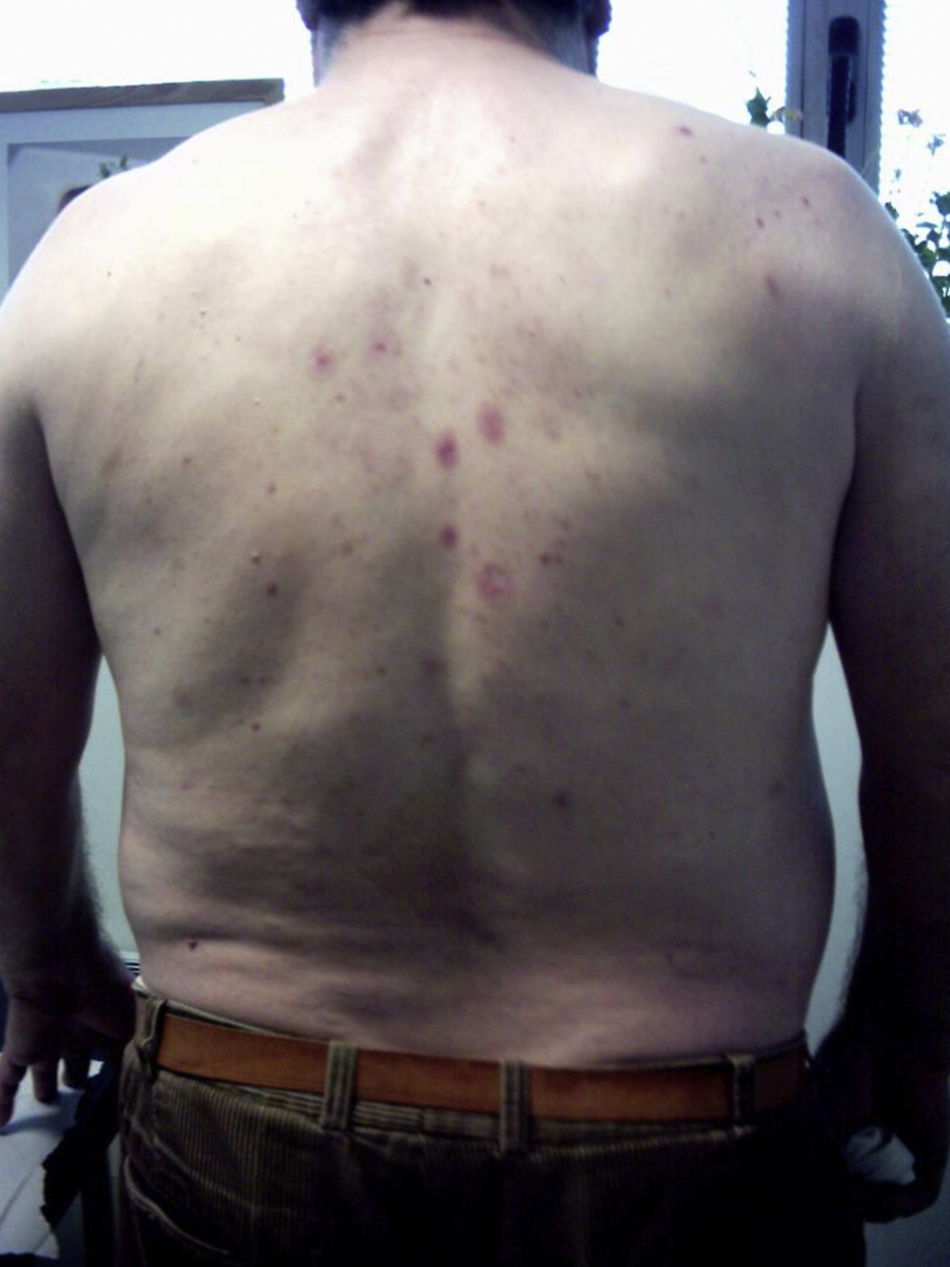
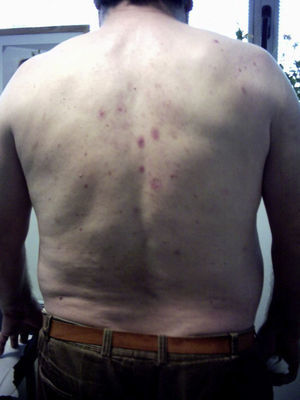
En la exploración se aprecian habones sobre base eritematosa y algunas ampollas en tronco anterior y espalda (fig. 1). No presenta afectación de mucosas.
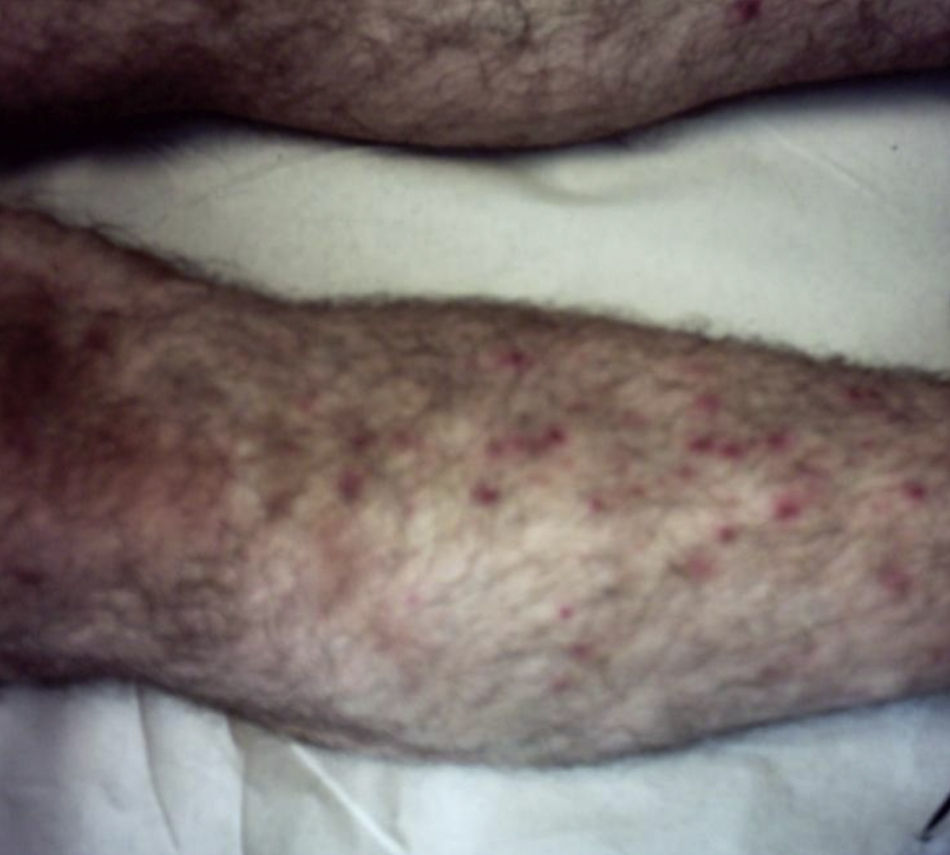
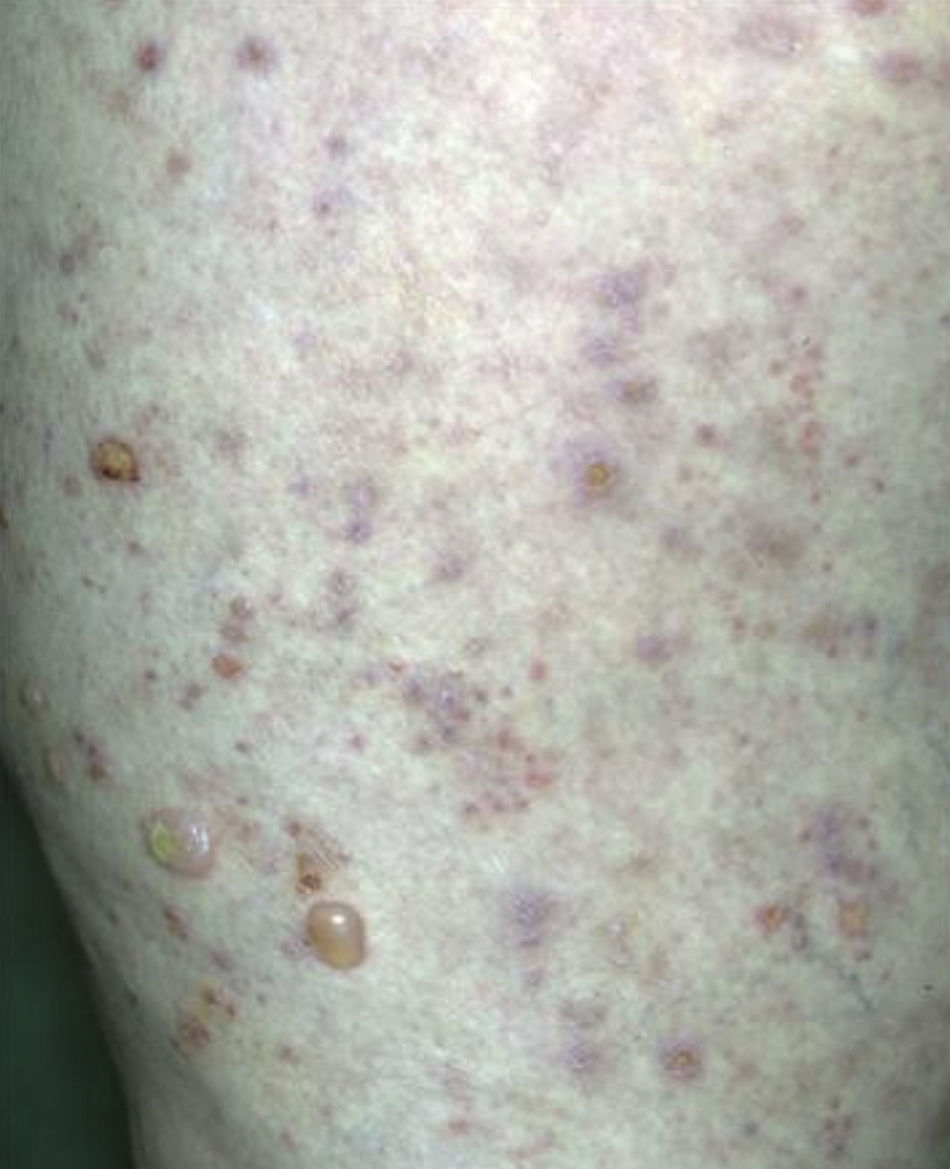
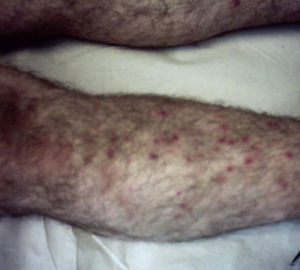
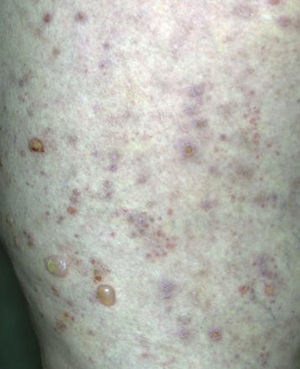
Dada la poca especificidad de las lesiones, el tiempo de evolución de las mismas y la ausencia de desencadenante claro, se orientó inicialmente el caso como una posible urticaria crónica, se inició tratamiento sintomático con antihistamínicos orales y se derivó a Dermatología para estudio. Dos semanas después el paciente consulta de nuevo por no presentar mejoría de los síntomas, incluso empeoramiento, mostrando ahora predominio de lesiones ampollosas que además se han extendido a extremidades inferiores (figs. 2 y 3).
En la consulta de Dermatología, por la clínica y tras biopsia, se diagnostica de penfigoide ampolloso. Se recomienda la retirada del diurético por ser posible desencadenante del cuadro clínico y se inicia tratamiento con corticoides orales.
Tras 2 meses de tratamiento con corticoides orales y de la retirada de la hidroclorotiazida ante la sospecha de que fuera este el posible desencadenante del cuadro clínico, el paciente presenta mejoría importante de las lesiones.
DiscusiónSabemos que toda sustancia capaz de producir un efecto terapéutico también es capaz de producir efectos adversos. Varios estudios indican que en los países desarrollados los problemas relacionados con la medicación constituyen una de las principales causas de morbimortalidad3.
La hidroclorotiazida es un fármaco del grupo de las tiazidas, ampliamente usado en el tratamiento de la hipertensión arterial, como monofármaco o asociado a otros antihipertensores4. Sus efectos adversos son poco frecuentes (< 10%) y generalmente están relacionados con la dosis, pudiendo minimizarlos estableciéndose la dosis mínima eficaz. Las toxicodermias son poco frecuentes (1/1.000 y < 1/100), y en su ficha técnica están descritas como reacciones de fotosensibilidad, urticaria, erupción cutánea, reactivación del lupus eritematoso cutáneo, reacciones anafilácticas y necrolisis epidérmica tóxica4. Las enfermedades ampollosas no se describen como posible efecto adverso de las tiazidas. Sin embargo, ante cualquier enfermedad de la piel en un paciente en tratamiento farmacológico, siempre debemos pensar en una posible relación, como es el caso que nos ocupa5.
El penfigoide ampolloso es una enfermedad autoinmune que causa ampollas en la piel, y que se presenta principalmente en las personas ancianas, sin predilección por sexos. El penfigoide ampolloso se resuelve generalmente en un lapso de 5 años, aunque existe una tasa de mortalidad moderada que está asociada con la enfermedad. El mecanismo histopatológico es el depósito de autoanticuerpos (policlonales, aunque en su mayoría son de tipo Ig G sobre las células que componen la membrana basal de la epidermis, provocando una alteración de la misma que afecta a los fenómenos de adhesión a este nivel que conduce a la formación de ampollas subepidérmicas6. Se cree que la ingesta de determinados fármacos puede desencadenar respuesta anómala en el sistema inmune: Se cree que la unión de los auto anticuerpos IgG al antígeno del penfigoide produce activación del complemento, lo que da lugar a la síntesis de C3a y C5a que causan degranulación de los mastocitos. Estos a su vez liberan mediadores entre los que destaca el factor quimiotáctico de los eosinófilos. Los eosinófilos reclutados liberan enzimas lisosomales que destruyen los hemidesmosomas y los filamentos de anclaje con lo que se separa la unión dermoepidérmica en la lámina lúcida de la piel, provocando la aparición de las lesiones cutáneas. Los fármacos más comúnmente asociados al penfigoide ampolloso son los que figuran en la tabla 11–3.
Una presentación común del penfigoide ampolloso es una erupción con ampollas generalizadas en un paciente de mediana edad o anciano polimedicado. La localización suele ser en áreas de flexión, tales como ingles o axilas; la afectación oral tiene lugar en aproximadamente un tercio de los casos, aunque es raro en el debut de la enfermedad. Las lesiones suelen consistir en ampollas o placas urticariales, y se acompañan a menudo de prurito, aunque no siempre es así. Después de la ruptura de las ampollas, suelen evidenciarse erosiones locales. El signo de Nikolsky puede estar presente, sobre todo en el borde de las lesiones, aunque no es lo habitual ya que este fenómeno está ligado con mayor frecuencia al pénfigo. Este signo consiste en la pérdida de la cohesión entre los queratinocitos. Este signo se obtiene al aplicar presión lateral sobre piel de aspecto normal a un centímetro de distancia de una ampolla o erosión, o también tirando del techo roto de una erosión, esta se extiende fácilmente hacia la piel sana6–10.
El diagnóstico es clínico, confirmado por la histopatología y la inmunopatología, mediante la obtención de biopsia de las lesiones.
Es preciso, asimismo, hacer diagnóstico diferencial con varias entidades:
- -
Lupus eritematoso bulloso, entidad rara en la que los ANA son positivos.
- -
En el pénfigo vulgar, la participación de la membrana mucosa es más común, y la aparición de ampollas intactas son raras. La biopsia de piel para la inmunofluorescencia directa de rutina es necesaria para diferenciarse del penfigoide ampolloso.
- -
La dermatitis herpetiforme se caracteriza por vesículas agrupadas. No obstante, la localización de las mismas suele corresponder a zonas de extensión en lugar de flexión.
- -
En el eritema multiforme ampolloso la inmunofluorescencia IgG lineal es negativa, y, por lo general, hay antecedentes de una infección antecedente o ingestión de drogas, como en nuestro caso.
Es necesario realizar más investigaciones acerca de los tratamientos para el penfigoide ampolloso, pero las cremas con esteroides potentes y las dosis bajas de esteroides orales parecen seguras y efectivas1.
Una de las debilidades de este caso clínico es que no podemos asegurar la relación causa-efecto entre la toma de tiazidas y la aparición del penfigoide, y aunque las lesiones mejoraron tras la retirada del medicamento, cierto es que también fue tratado con corticoides orales, lo cual seguro influyó en la evolución favorable del caso. Si evaluamos la causalidad con la escala de Naranjo, podemos afirmar que la relación entre ambos sucesos es probable (tabla 211).
Escala de probabilidad de Naranjo para definir un efecto adverso
| SÍ | NO | |
| - ¿Existe una secuencia temporal? | +2 | −1 |
| - EAF conocido | +1 | 0 |
| - ¿Existe explicación alternativa? | −1 | +2 |
| - Evidencia objetiva de EAF | +1 | 0 |
| - Niveles apropiados en el suero o de los valores de laboratorio | +1 | 0 |
| - Mejoría con la retirada | +1 | 0 |
| - Empeoramiento al reintroducirlo | +2 | −1 |
| Si no se hace la reintroducción el valor asignado es 0 | ||
| Puntuación: improbable < 1; posible 1-4; probable 5-8; seguro 9-10 | ||
Tomado de: Blasco Patiño F, Martínez López de Letona J, Villares P, Jiménez AI. El paciente anciano polimedicado: efectos sobre su salud y el Sistema Sanitario. Inf Ter Sist Nac Salud. 2005;29:152-62.
Una vez más el médico de familia está en una situación privilegiada para detectar efectos indeseables de los fármacos habitualmente utilizados, ajustar los tratamientos y revisar periódicamente su indicación, para evitar tratamientos innecesarios. En el caso de tratamientos crónicos, será conveniente utilizar la mínima dosis eficaz que consiga el control del paciente, y así minimizar sus riesgos; tendremos en cuenta los factores que aumentan la posibilidad de efectos adversos farmacológicos, como son: la edad, por sí misma y porque suele asociarse a polimedicación, la toma conjunta de más fármacos con efectos adversos y la disminución del aclaramiento sistémico (renal, hepático), entre otros3.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.