La sarcoidosis es una enfermedad de etiología desconocida que se caracteriza por la afectación de varios órganos y precisa de un alto grado de sospecha clínica. Presentamos el caso de un varón diagnosticado de sarcoidosis tras la valoración por diferentes facultativos.
Sarcoidosis is a disease of unknown cause that is characterised by the involvement of several organs, and needs a high degree of clinical suspicion. We present the case of a man diagnosed with sarcoidosis after being examined by different physicians.
La sarcoidosis es una enfermedad de etiología desconocida de predominio en el adulto joven que se caracteriza por la presencia de granulomas no caseificantes en uno o más órganos.
Habitualmente se presenta como adenopatías hiliares bilaterales o afectación pulmonar, cutánea u ocular, si bien puede afectar a cualquier órgano.
El diagnóstico se establece, ante un cuadro clínico-radiológico compatible, por la demostración de granulomas epiteliales no caseificantes en la biopsia de tejidos afectados.
En la mayoría de los casos la enfermedad remite espontáneamente, aunque en ocasiones evoluciona a la cronicidad1.
Caso clínicoSe trata de un varón de 29 años, con vida laboral activa, bebedor ocasional e intervenido de hemorroides en 2007.
Presenta un cuadro de un mes de evolución que se inicia con tumefacción de ambas extremidades inferiores, más llamativa en la derecha, eritematosa y ligeramente circunscrita. No dolorosa. Se le diagnostica picadura de insecto y se trata con crema antibiótica, desapareciendo en pocos días.
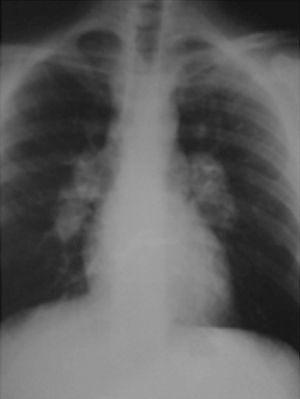
A la semana siguiente comienza con molestias oculares, hiperemia conjuntival, lagrimeo y fotofobia. Es visto por otro médico y se diagnostica de conjuntivitis vírica, detectándose a su vez aumento del tamaño de ambas glándulas parótidas.Días después acude a su médico de cabecera por intensa astenia negando fiebre o disnea. Persistía hipertrofia parotidea y cierta hiperemia ocular. Éste realiza una radiografía de tórax donde se observa ensanchamiento mediastínico sugestiva de adenopatias hiliares bilaterales y ante la sospecha de enfermedad sistémica es derivado al hospital (fig. 1).
En la exploración física el paciente se encontraba afebril, eupneico, sin adenopatías palpables y con discreto agrandamiento de las glándulas parótidas. La auscultación pulmonar era normal y el abdomen no doloroso sin organomegalias, los miembros inferiores sin lesiones y genitales normales. Se realizó una tomografía computarizada (TAC) torácica que mostraba adenopatías hiliares bilaterales y marcada hipertrofia parotídea. En la analítica destacaba discreta hipercalcemia (10,9mg/dl), linfopenia (1.300 celulas/mm3) con enzima conversora de la angiotensina (ECA) y ß2 microglobulina elevados (92 y 3,8 respectivamente). El Mantoux fue negativo al igual que las pruebas inmunológicas (anticuerpos antinucleares [ANA] y anticuerpos anticitoplasma de neutrófilo [ANCA]), la serología de virus herpes y virus de la inmunodeficiencia humana (VIH). Las pruebas de función respiratoria fueron normales.
Fue valorado en el servicio de oftalmología que encontró depósitos endoteliales indicativos de uveítis leve anterior.
Ante la sospecha de una sarcoidosis se realizó biopsia transbronquial en la que se puso de manifiesto la existencia de granulomas no caseificantes.
Durante el estudio sufrió una parálisis facial periférica.A los 3 días de iniciado el tratamiento con prednisona a dosis de 30 mg/día, el paciente quedó asintomático.
DiscusiónLa sarcoidosis es una enfermedad multisistémica que necesita un alto grado de sospecha clínica. De ahí creemos la conveniencia de que todos los síntomas sean evaluados por un mismo médico.
La prevalencia se estima en 10-20 casos cada 100.000 habitantes. Es 3-4 veces más frecuente en raza negra, que también suele presentar una enfermedad más aguda y grave, mientras que en blancos hay una mayor tendencia a cuadros poco sintomáticos y crónicos2.
El órgano más frecuentemente afectado es el pulmón pudiendo existir síntomas respiratorios asociados (disnea y tos) o ser un hallazgo radiológico como sucede en nuestro caso.
El estadio de afectación pulmonar se basa en la radiografía de tórax. En este caso se trata de un estadio I, que se define por la presencia de adenopatías hiliares bilaterales (tabla 1). Su regresión espontánea durante los primeros años es la norma3.
Se produce afectación extrapulmonar en el 30% de los pacientes, siendo los órganos más afectados piel, ojos, glándulas exocrinas, sistema reticuloendotelial, nervioso y riñón.
En nuestro paciente no se volvió a objetivar la lesión cutánea previamente descrita e interpretada como picadura de insecto, pero pudiera corresponder a un eritema nudoso, paniculitis que se asocia a buen pronóstico4.
La afectación oftalmológica se ve en un 20% de los casos, habitualmente en forma de uveítis anterior5. La combinación de ésta con parotiditis y parálisis facial da lugar al síndrome de Heerfordt, forma de manifestación de la enfermedad en nuestro paciente.
Entre las alteraciones analíticas destaca la hipercalcemia por incremento en la producción de calcitriol; la linfopenia secundaria a la acumulación de linfocitos en los órganos afectados y la elevación de la ECA6, que tiene lugar en el 75% de los pacientes no tratados pero carece de valor como prueba diagnóstica por su alto índice de falsos positivos (10%).
Así mismo, las pruebas de función respiratoria pueden revelar un patrón restrictivo y su utilidad reside en el seguimiento de la enfermedad.
Debemos realizar una exhaustiva evaluación inicial7, cuyo propósito es obtener datos que apoyen el diagnóstico así como eliminar otras alternativas. Las pruebas que se sugieren al inicio son:
- •
Historia clínica, incluida ocupacional y exposición ambiental.
- •
Examen físico.
- •
Radiografía de tórax.
- •
Pruebas de función respiratoria.
- •
Hemograma.
- •
Bioquímica (creatinina, calcio, enzimas hepáticas).
- •
Análisis de orina.
- •
Examen oftalmológico.
- •
Mantoux.
Excepto si la enfermedad se presenta como síndrome de Löfgren clásico (adenopatías hiliares y eritema nudoso), se debe realizar biopsia.
Para ello se deben tomar lesiones accesibles como adenopatías periféricas. Si esto no es posible la prueba de elección es la biopsia transbronquial en búsqueda de granulomas8.
En cuanto al tratamiento, el objetivo es suprimir la respuesta inflamatoria para evitar la fibrosis, siendo el tratamiento de elección los corticoides.
El dilema es cuándo tratar, pues suele ser una enfermedad benigna que generalmente evoluciona a la curación espontánea. Por lo general, se trata cuando hay síntomas respiratorios, síntomas neurológicos, hipercalcemia y/o afectación ocular (salvo que ésta sea una uveítis anterior)9.