Tras reseñar que existen una serie de factores de riesgo de enfermedad tromboembólica venosa durante la gestación, se hace hincapié en que la prevención primaria y el tratamiento de esta grave entidad durante el embarazo y el puerperio son esenciales para reducir la morbimortalidad materna.
Las heparinas de bajo peso molecular constituyen el anticoagulante de elección en el embarazo. Su prescripción puede hacerla tanto el médico de Atención Primaria como el hematólogo y el obstetra. En cuanto a cuándo prescribirlas, se presenta un protocolo de aplicación tanto en Atención Primaria como Especializada, multidisciplinar, basado en la bibliografía existente al respecto, en el que se indica que los trastornos de hipercoagulabilidad, asociados a algunos de los factores de riesgo, obligan a hacer tromboprofilaxis con heparina de bajo peso molecular durante todo el embarazo y el puerperio.
After noting that there are a number of risk factors for venous thromboembolism disease during pregnancy, it emphasizes primary prevention and treatment of this serious condition during pregnancy and the postpartum period are essential to reduce maternal morbidity and mortality.
Low molecular-weight heparins are under the anticoagulant of choice in pregnancy. Your prescription may make both the primary care physician, as the hematologist and obstetrician. As for prescribing terms, an application protocol in both primary and specialized, multidisciplinary care, based on the existing literature on the subject is presented, which indicated that the hypercoagulable disorders associated with some of the risk factors, forced to do thromboprophylaxis with low molecular-weight heparins throughout pregnancy and the postpartum period presented.
La incidencia de la enfermedad tromboembólica venosa (ETEV) en España es de154/100.000 habitantes. La edad media es de 65 años, siendo más frecuente en varones, y la incidencia aumenta con la edad. La ETEV se considera actualmente la tercera causa de muerte cardiovascular tras el ictus y la cardiopatía isquémica. El tromboembolismo pulmonar (TEP) tiene una mortalidad de 11,6 frente al 2,3% de la trombosis venosa profunda1. La ETEV en la mujer ha sido poco estudiada2. En este artículo se pretende hacer una revisión de esta grave entidad y proporcionar un protocolo práctico de tromboprofilaxis en la mujer durante el embarazo y puerperio.
Importancia del tema. Radica en los siguientes datos:
- -
En su incidencia: la incidencia estimada de la ETEV durante el embarazo en los países occidentales se ha estimado en aproximadamente un caso por cada 1.600 embarazos3,4, con un riesgo 5 veces superior con respecto a las mujeres no embarazadas. La ETEV puede manifestarse durante el embarazo como una trombosis venosa profunda aislada de las extremidades inferiores o como un TEP5,6.
Aproximadamente el 80% de los eventos tromboembólicos durante el embarazo corresponde a trombosis venosas profundas y un 20% a embolias pulmonares7. La trombosis venosa profunda ocurre con la misma frecuencia en los 3 trimestres del embarazo y posparto. En cambio, el TEP es más frecuente en el posparto.
- -
En su gravedad: el TEP es la séptima causa de mortalidad materna, responsable del 20-30% de las muertes maternas.
- -
En la posibilidad de poder reducir la morbimortalidad materna mediante la prevención primaria y el tratamiento de la ETEV durante el embarazo8. Aunque la ETEV es una diana donde poder realizar la máxima prevención, sigue habiendo una baja tasa de tromboprofilaxis durante el embarazo y el puerperio.
- -
En la identificación de factores de riesgo: el embarazo, en sí mismo, es un factor de riesgo para el desarrollo de tromboembolismo venoso, con una incidencia que es de 4 a 50 veces mayor en comparación con las mujeres no embarazadas9. Por otra parte, varios factores pueden incrementar significativamente el riesgo de la ETEV durante el embarazo, incluyendo la edad>35 años, la multiparidad (paridad>2), la obesidad (IMC≥30kg/m2 antes o al inicio del embarazo), el reposo prolongado, el sedentarismo, el tabaquismo, la presencia de grandes venas varicosas, así como la historia personal o familiar de ETEV, las trombofilias congénitas o adquiridas y el síndrome antifosfolípido (SAF).
Dentro de estos factores de riesgo, mención aparte merecen las trombofilias10. Así, las embarazadas portadoras de una trombofilia están más predispuestas a desarrollar trombosis. Las trombofilias pueden ser hereditarias o adquiridas. Las hereditarias han ido en aumento en los últimos años: las mutaciones del factor v de Leiden, la protrombina y el gen que codifica la enzima metilentetrahidrofolato-reductasa, las deficiencias de los anticoagulantes naturales antitrombina iii, la proteína C y la proteína S, las disfibrinogenemias y la homocisteinuria. Aproximadamente un 50% de las tromboembolias venosas durante la gestación están asociadas a trombofilia hereditaria3,4. Entre las trombofilias adquiridas se encuentran el SAF, la resistencia a la proteína C activada sin alteraciones en el gen del factor v y la hiperhomocisteinemia leve o moderada.
En Atención Primaria (AP) y Especializada se solicitarán pruebas para descartar trombofilias en los siguientes casos11: trombosis a edades tempranas (menos de 40 años), suceso tromboembólico idiopático o recurrente, trombosis en un lugar poco habitual (porta, mesentérica, etc.), trombosis tras la toma de anticonceptivos orales, recurrencia de trombosis en un paciente correctamente anticoagulado, historia familiar de trombosis de repetición o de problemas de trombofilia, abortos de repetición, etc.
El SAF es una enfermedad sistémica autoinmune, caracterizada por la aparición de trombosis, complicaciones obstétricas y presencia de anticuerpos antifosfolípidos. El riesgo de trombosis en gestantes con SAF es del 5-12%. En la tabla 1 se especifican los criterios clínicos para su diagnóstico12.
Criterios clínicos para el diagnóstico del síndrome antifosfolípido
| 1. Trombosis vascular |
| Uno o más episodios clínicos de trombosis arterial, venosa, o de pequeños vasos, en cualquier tejido u órgano, o |
| 2. Morbilidad del embarazo |
| a) Una o más muertes inexplicables de un feto morfológicamente normal de 10 semanas o más de embarazo, con morfología fetal normal documentada por ultrasonido o por examen directo del feto, o |
| b) uno o más partos prematuros de recién nacido morfológicamente normal antes de la semana 34 de gestación por eclampsia o preeclampsia severa, o manifestaciones compatibles con insuficiencia placentaria, o |
| c) tres o más pérdidas reproductivas espontáneas consecutivas antes de las 10 semanas de gestación, excluidas anomalías maternas anatómicas u hormonales y causas cromosómicas paternas y maternas |
Fuente: Modificada de Miyaki et al.12.
La anticoagulación durante el embarazo está indicada, pues, en la prevención y el tratamiento de la ETEV y arterial, en la prevención y el tratamiento de la embolia sistémica y la trombosis protésica mecánica cardíaca, en la prevención de complicaciones trombóticas en mujeres con anticuerpos antifosfolípidos y en otros tipos de trombofilias13,14.
Ya se ha indicado anteriormente que un factor muy importante del tema expuesto en este artículo es la posibilidad de poder reducir la morbimortalidad materna mediante la prevención primaria y el tratamiento de la ETEV durante el embarazo8. Pues bien, los fármacos disponibles para la prevención y el tratamiento de la ETEV y la enfermedad tromboembólica arterial incluyen la heparina y compuestos afines –heparina no fraccionada (HNF), heparinas de bajo peso molecular (HBPM) y heparinoides, y derivados de la cumarina, como los antagonistas de la vitamina K–, y la aspirina. Basándonos en datos de seguridad, la heparina y los compuestos afines (HNF y HBPM) son los anticoagulantes de elección durante el embarazo en situaciones donde se ha establecido su eficacia. Hay evidencias de que las HBPM y los heparinoides no atraviesan la barrera placentaria y son seguros para el feto. Las HBPM tienen ventajas potenciales, en comparación con la HNF, durante el embarazo13,15. Buitrago et al.16 y Valentine y Hull17 reseñan (tabla 2) estas ventajas y otras de las HBPM sobre la HNF.
Ventajas de las heparinas de bajo peso molecular sobre la heparina no fraccionada
| Mayor biodisponibilidad que la heparina no fraccionada subcutánea |
| Mayor duración del efecto anticoagulante, permitiendo su administración 1-2 veces al día |
| Su respuesta anticoagulante (actividad anti-Xa) se correlaciona con el peso corporal, lo que permite la administración a dosis fijas. Solamente en personas extremadamente obesas o con insuficiencia renal grave puede requerirse un ajuste de dosis |
| No precisan monitorización de la coagulación |
| Menor probabilidad de trombocitopenia |
| Menor riesgo de originar pérdida de masa ósea |
| Administración segura en el ámbito ambulatorio |
Actualmente se dispone de 5 HBPM comercializadas en España: bemiparina, dalteparina, enoxaparina, nadroparina y tinzaparina. Se diferencian básicamente en el método de fraccionamiento y en su peso molecular, siendo menos relevantes sus diferencias en actividad, por lo que en la práctica se las puede considerar terapéuticamente equivalentes, aunque no intercambiables. Por tanto, se debe respetar su indicación, dosificación y modo de empleo.
Las HBPM, pues, constituyen el anticoagulante de elección en el embarazo, ya que no atraviesan la barrera placentaria, son seguras para el feto y pueden también utilizarse en la lactancia18, pero…
¿Quién debe prescribirlas?Antes de responder a esta cuestión es indudable el hecho de que, en muchas ocasiones, es difícil evaluar de forma individualizada el riesgo de trombosis en la gestante y la necesidad de prescripción de heparina, de tal modo que se recomienda que en toda gestante se realice al inicio del embarazo una evaluación de su riesgo trombótico, que deberá repetirse en cada ingreso hospitalario o si aparecen problemas intercurrentes.
Una vez evaluado el riesgo de trombosis, viene la importante decisión de si esa paciente necesita heparina, su dosis y su duración. Pues bien, el programa informático elaborado por ginecólogos y hematólogos de los hospitales Miguel Servet y Clínico de Zaragoza viene a facilitar la toma de esta decisión. AnticoagObs, que así se denomina dicho programa, accesible desde la web o como aplicación (para sistema Android), ayuda a elegir el tratamiento más adecuado, su dosis y su duración. Basta introducir los factores de riesgo de la paciente embarazada para que el programa responda con un informe que indica si debe recibir un tratamiento anticoagulante o no. El programa se aloja en la página web www.anticoagulacionyembarazo.com y se ha basado en los últimos protocolos de CHEST13, RCOG19 y SEGO20.
En la atención del ETVE están implicados numerosos profesionales de la salud (internistas, traumatólogos, geriatras, cirujanos, neumólogos, etc.), pero en este artículo específico dedicado a la gestante nos referiremos fundamentalmente a 3 colectivos médicos, de modo que se plantea la siguiente cuestión: la prescripción de HBPM a la gestante con riesgo de ETVE, ¿la prescribirá el hematólogo, el obstetra o el médico de Atención Primaria? La respuesta a dicha cuestión, en nuestra opinión, es obvia. Los 3 colectivos de médicos están suficientemente cualificados para ser los que indiquen la heparina. Así:
- -
Hematólogo: dentro de su cartera de servicios, Hematología incluye, entre otros muchos, los estudios especiales de enfermedad tromboembólica y la atención al paciente anticoagulado, tanto ambulatorio como hospitalizado. Entre sus guías informativas sobre recomendaciones dirigidas a la prevención y promoción de la salud, figura la Guía de pacientes anticoagulados.
Sin embargo, en nuestro medio, es habitual que tanto el obstetra como el médico de AP reciban un informe que aporta la gestante, informe elaborado por Hematología en el que se indica que la gestante tiene una trombofilia y que el embarazo puede suponer un alto riesgo de trombosis, pero el hematólogo no le ha prescrito la heparina y delega dicha prescripción en el obstetra y en el médico de AP.
- -
Obstetra:
- -
En el caso de antecedentes de trombosis, o antecedentes de trombofilia en familiares de primer grado, o pacientes con preeclampsia o crecimiento intrauterino retardado de inicio precoz, o en pacientes con abortos de repetición, o ante el antecedente de una muerte fetal de causa desconocida, el obstetra pone en marcha los protocolos existentes al respecto y solicita las pruebas pertinentes para descartar una trombofilia o la presencia de SAF, mediante la determinación de los anticuerpos antifosfolípidos, siendo los más comúnmente detectados en la práctica clínica el anticoagulante lúpico, la anticardiolipina y la anti-β2-glucoproteína. Lo ideal es realizar estos estudios preferentemente antes de la gestación; no obstante, en las que no se les haya realizado, se llevarán a cabo al inicio del embarazo, ya que el resultado puede modificar la actitud terapéutica.
- -
Indudablemente, y conjuntamente con el médico de AP, va a llevar a cabo el control del embarazo.
- -
El médico de AP:
- -
Es el primero que va a atender a la gestante en el centro de salud, tras confirmar la existencia de una gestación. Al igual que el obstetra, el médico de AP debe identificar los numerosos factores de riesgo para la ETVE21 y saber que hay evidencia de que el riesgo de enfermedad tromboembólica se incrementa proporcionalmente al número de factores de riesgo predisponentes presentes. Al mismo tiempo, tiene que instaurar medidas preventivas, de modo que si esa gestante ya tiene los suficientes factores de riesgo de ETVE, está perfectamente capacitado para prescribirle la HBPM y seguir un control ambulatorio de estas pacientes, en estrecha colaboración con el obstetra. En definitiva, su papel es clave en la identificación de pacientes con factores de riesgo para iniciar profilaxis, en el diagnóstico precoz de la enfermedad y en la continuidad de la profilaxis y el tratamiento hospitalarios.
- -
Si existen datos, por la historia clínica, general y obstétrica de la gestante, que hagan sospechar la presencia de una trombofilia, pueden solicitar una interconsulta preferente a Hematología para su estudio, de tal modo que cuando la gestante acude a la consulta de Obstetricia, en la semana 12 de embarazo, esa gestante ya puede estar diagnosticada y con la HBPM prescrita, bien por el hematólogo, bien por el médico de AP.
Ya nos hemos referido a la aplicación informática existente, que fue elaborada tras consultar los protocolos científicos internacionales más relevantes sobre anticoagulación y embarazo. Aquí vamos a reflejar a continuación nuestro propio protocolo de Profilaxis antitrombótica en el embarazo y puerperio, vigente en nuestro servicio de Obstetricia y presente en toda el área obstétrica. El objetivo de presentarlo en este artículo es para que también esté totalmente disponible para AP, pues muchas veces surgen dudas en sus consultas sobre cuándo hacer tromboprofilaxis durante la gestación y el puerperio. Es evidente que el uso rutinario de guías de evaluación19, consensos10,18,22 y protocolos20,23 del riesgo ofrece una evaluación racional en embarazos de alto riesgo de ETEV, pero en determinados casos difíciles (como gestantes con trombofilia, sin antecedentes de ETEV y con antecedentes de problemas obstétricos graves)24 siempre prevalecerá el juicio clínico del médico experto25.
Profilaxis durante el embarazoEn toda gestante se debe realizar al inicio del embarazo una evaluación de su riesgo trombótico, que deberá repetirse en cada ingreso hospitalario o si aparecen problemas intercurrentes (grado de recomendación B). El fármaco de elección en aquellas pacientes que precisen profilaxis antenatal (durante todo el embarazo) es la HBPM, que debe iniciarse tan precozmente como sea posible en el embarazo (grado de recomendación B). Toda paciente que precise profilaxis antenatal con HBPM debe recibirla también de modo rutinario durante las 6 primeras semanas del puerperio, junto con el uso de medias elásticas compresivas (ante y posparto) (grado de recomendación B).
En gestantes con alergia a HBPM, fondaparinux es el anticoagulante recomendado (nivel de evidencia iii26, grado de recomendación C).
Pacientes sin antecedentes de tromboembolismo pulmonar/tromboembolismo venoso- a.
Con trombofilia conocida:
- i.
Trombofilias de alto riesgo (mutaciones homocigotas del factor v de Leiden o del gen de la protrombina, déficit de antitrombina, SAF, trombofilias complejas o combinadas).
- -
Con historia familiar de trombosis: HBPM desde el inicio del embarazo y 6-8 semanas posparto (grado de recomendación B). La dosis no está bien definida, pudiendo ser profiláctica o intermedia.
- -
Sin historia familiar de trombosis: vigilancia clínica anteparto y HBPM a dosis profilácticas o intermedias 6-8 semanas posparto.
- -
- ii.
Resto de trombofilias (heterocigotas del factor v de Leiden o del gen de la protrombina).
- -
Con historia familiar de trombosis: vigilancia clínica anteparto y HBPM a dosis profilácticas o intermedias 6-8 semanas posparto.
- -
Sin historia familiar de trombosis: vigilancia clínica ante y posparto (grado 2-C).
- -
-Con factores de riesgo (edad>35 años, obesidad, multiparidad, hábito tabáquico, embarazo gemelar): HBPM a dosis profilácticas o intermedias antenatal y 6-8 semanas posparto.
- -
- i.
- b.
Sin trombofilias conocidas:
La indicación de la profilaxis dependerá del número de factores de riesgo trombótico, mayores o menores, que presente la gestante, de acuerdo con los siguientes datos:
Factores de riesgo trombótico mayores:
- Procedimiento quirúrgico intercurrente.
- Lupus eritematoso sistémico.
- Enfermedades inflamatorias.
- Drepanocitosis.
- Enfermedad cardíaca o pulmonar.
- Cáncer.
- Síndrome nefrótico.
- Uso de drogas por vía parenteral.
Uno o más factores deben ser valorados por el experto en trombosis y embarazo.
Factores de riesgo trombótico menores:
- Edad≥35 años.
- Paridad>2.
- Síndrome varicoso grave (grandes venas varicosas sintomáticas, por encima de la rodilla o asociadas con flebitis/edema o cambios en la piel).
- Inmovilización (3 o más días).
- Deshidratación.
- Gestación múltiple.
- IMC>30 (al inicio de la gestación).
- Hábito tabáquico (15 cigarros o más).
- Infección sistémica.
- Preeclampsia.
- Hiperémesis gravídica.
- Técnicas de reproducción asistida.
Tres o más factores (solo 2 si ingreso hospitalario): HBPM durante el embarazo, mientras concurran dichos factores.
Pacientes con antecedentes de tromboembolismo pulmonar/trombosis venosa profundaEl factor de riesgo individual más importante para ETVE en el embarazo es, sin duda alguna, una historia personal previa de trombosis, especialmente cuando el primer episodio fue idiopático o asociado a gestación o a tratamiento estrogénico, siendo el riesgo menor cuando fue secundario a un factor de riesgo transitorio, como una cirugía o una inmovilización prolongada con escayola23. En efecto, las mujeres con antecedente previo de tromboembolismo tienen un riesgo de recurrencia del 7-12% durante el embarazo, riesgo de recurrencia que disminuye al 1-1,5% con el tratamiento con heparina. Este grupo debe considerarse, pues, de alto riesgo trombótico y requiere un control multidisciplinar por el obstetra, el hematólogo y el médico de AP. Idealmente, debería recibir consejo pregestacional.
En toda paciente con antecedente de ETEV, la HBPM debe mantenerse 6-8 semanas posparto, junto con la recomendación del uso de medias elásticas compresivas ante y posnatal.
La cuantificación del riesgo en una paciente con un antecedente de ETEV es difícil de precisar. Factores como la naturaleza del episodio previo, así como los factores de riesgo presentes en el embarazo actual, lo condicionan y modifican. De este modo, debemos considerar en cada caso la existencia de otros factores de riesgo individuales adicionales y la interacción entre ellos.
- a.
ETEV que apareció asociado a un factor de riesgo transitorio, único, no presente en la gestación actual: vigilancia clínica durante el embarazo y HBPM profiláctica 6-8 semanas posparto (nivel de evidencia iii-B).
- b.
ETEV asociado a un factor de riesgo presente en la gestación actual o en relación con estrógenos (anticonceptivos o gestación previa): HBPM profiláctica antenatal y 6-8 semanas posparto (nivel de evidencia iv-C).
- c.
Episodio de ETEV aislado idiopático sin trombofilia ni tratamiento anticoagulante: HBPM profiláctica antenatal y 6-8 semanas posparto.
- d.
Episodio de ETEV aislado idiopático con trombofilia o sin ella, pero con antecedentes familiares sin tratamiento anticoagulante:
- -
Trombofilia de bajo riesgo: HBPM profiláctica ante y posnatal.
- -
Trombofilia de alto riesgo (déficit de antitrombina, SAF, trombofilias complejas o combinadas, o mutaciones homocigotas del factor v de Leiden o del gen de la protrombina): HBPM a dosis anticoagulantes tan pronto como se diagnostique la gestación y hasta 6-8 semanas posparto.
En definitiva, todos los casos de gestantes con antecedentes de ETVE y trombofilia requerirán profilaxis anteparto y posparto, variando las dosis de HPBM (profilácticas, profilácticas a dosis altas, o terapéuticas) dependiendo del tipo de trombofilia (de bajo o de alto riesgo trombótico).
- -
- e.
Dos o más episodios de tromboembolismo venoso y/o pacientes en tratamiento anticoagulante a largo plazo: HBPM a dosis plenas durante la gestación, junto con la reanudación del tratamiento previo tras el parto (nivel de evidencia iv-C).
Se debe realizar una evaluación universal del riesgo trombótico en el posparto inmediato en todas las gestantes. Así mismo, debemos promover la movilización intraparto y en el puerperio precoz y evitar la deshidratación durante el parto.
1. Riesgo alto. Pacientes con antecedentes de ETEV o que hayan recibido tratamiento con HBPM durante el embarazo: HBPM 6-8 semanas posparto (grado 2B).
2. Riesgo intermedio:
Dependerá de la presencia y el número de factores de riesgo, mayores o menores:
Factores de riesgo mayores:
- Cesárea en trabajo de parto.
- IMC>40 (obesidad clase 3).
- Lupus eritematoso sistémico.
- Enfermedad inflamatoria.
- Depranocitosis.
- Trombofilia asintomática.
- Ingreso prolongado.
- Enfermedad cardíaca o pulmonar.
- Cáncer.
- Síndrome nefrótico.
- Consumo de drogas por vía parenteral.
Uno o más factores: HBPM posnatal al menos durante 7 días.
Factores de riesgo menores:
- Edad>35 años.
- Transfusión sanguínea.
- Paridad>2.
- IMC>30.
- Cesárea electiva.
- Hábito tabáquico.
- Síndrome varicoso grave.
- Procedimiento quirúrgico puerperal.
- Inmovilidad.
- Infección sistémica.
- Viaje de larga duración.
- Diástasis del pubis.
- Parto vaginal operatorio.
- Preeclampsia.
- Pérdida sanguínea>1l.
- Parto prolongado>24h.
Dos o más factores: HBPM 7 días.
Tres o más factores: HBPM 6-8 semanas.
3. Riesgo bajo. Solo un factor de riesgo: evitar la deshidratación durante el parto y recomendar una movilización precoz en el posparto.
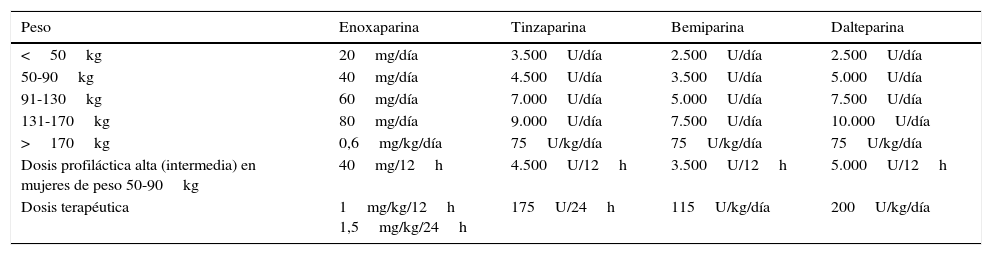
En la tabla 3 se especifican las dosis recomendadas de HBPM para la profilaxis y el tratamiento en el embarazo.
Dosis recomendadas de heparinas de bajo peso molecular para la profilaxis y el tratamiento en el embarazo
| Peso | Enoxaparina | Tinzaparina | Bemiparina | Dalteparina |
|---|---|---|---|---|
| <50kg | 20mg/día | 3.500U/día | 2.500U/día | 2.500U/día |
| 50-90kg | 40mg/día | 4.500U/día | 3.500U/día | 5.000U/día |
| 91-130kg | 60mg/día | 7.000U/día | 5.000U/día | 7.500U/día |
| 131-170kg | 80mg/día | 9.000U/día | 7.500U/día | 10.000U/día |
| >170kg | 0,6mg/kg/día | 75U/kg/día | 75U/kg/día | 75U/kg/día |
| Dosis profiláctica alta (intermedia) en mujeres de peso 50-90kg | 40mg/12h | 4.500U/12h | 3.500U/12h | 5.000U/12h |
| Dosis terapéutica | 1mg/kg/12h 1,5mg/kg/24h | 175U/24h | 115U/kg/día | 200U/kg/día |
Anticoagulantes orales posparto en pacientes con enfermedad tromboembólica venosa gestacional: warfarina 4-6 semanas ajustadas a fin de obtener un INR de 2-3.
Fuente: Royal College of Obstetricians and Gynaecologists19.
- -
En toda gestante se debe realizar una valoración de los factores de riesgo trombótico al inicio del embarazo y debe repetirse ante cualquier problema intercurrente, en cada ingreso hospitalario, en el momento del parto y en el posparto (grado de recomendación B).
- -
El factor de riesgo individual más importante para ETVE en el embarazo es una historia personal previa de trombosis. El siguiente factor más importante de riesgo es la presencia de una trombofilia.
- -
La aplicación adecuada de la tromboprofilaxis permite reducir la morbimortalidad materna.
- -
En aquellas pacientes con necesidad de profilaxis antenatal debe iniciarse el tratamiento tan pronto como sea posible, mantenerlo durante todo el embarazo y también durante las primeras 6-8 semanas del puerperio (grado de recomendación B).
- -
Basándonos en datos de seguridad, la heparina y los compuestos afines (HNF y HBPM) son los anticoagulantes de elección durante el embarazo en situaciones donde se ha establecido su eficacia (grado de recomendación B).
- -
La prescripción de HBPM a la gestante con riesgo de ETVE puede ser prescrita tanto por el médico de AP como por el hematólogo y el obstetra.
- -
Para ello es fundamental un abordaje multidisciplinar y contar con un protocolo específico conjunto, como el que aquí se presenta, para prescribir adecuadamente la HBPM durante toda la gestación, lo más precozmente posible, y el puerperio.
Los autores de este artículo declaran no tener ningún conflicto de intereses.