La cervicalgia se define por la presencia de dolor en la región del cuello, pudiendo irradiarse o no a hombros, miembros superiores y/o espalda. Representa un motivo de consulta frecuente en atención primaria: más de la mitad de la población general presentará en algún momento de su vida dolor cervical.
El síndrome de Klippel-Feil es una causa excepcional de cervicalgia. Es una enfermedad congénita del grupo de las denominadas malformaciones de la charnela craneocervical. Es una entidad nosológica compleja caracterizada por la fusión de 2 o más vértebras, pudiendo asociar también otras malformaciones y alteraciones óseas y viscerales. La tríada clínica característica consiste en cuello corto, implantación baja del cabello en la región occipital y limitación de la movilidad cervical. No obstante, dicha clínica está presente en menos del 50% de los pacientes.
Cervicalgia is defined as the presence of pain in the neck region, and can radiate to the shoulders, upper limbs or back. It is a source of frequent visits to Primary Care, and more than half of the general population will suffer neck pain at some point in their life.
Klippel-Feil syndrome is an exceptional cause of cervicalgia. It belongs to the group of so-called malformations of the hold-down skull-cervical congenital disease. Klippel-Feil syndrome is a complex disease entity characterized by the fusion of two or more vertebrae, and may also be associated with other bone and visceral disorders. The characteristic clinical triad consists of short-neck, implantation below the hair in the occipital region, and limitation of cervical mobility. However, this clinical picture is present in less than 50% of these patients.
La cervicalgia se define por la presencia de dolor en la región del cuello. Puede irradiarse a los hombros y/o miembros superiores, denominándose cervicobraquialgia, o a la espalda1,2. Puede afectar a la musculatura paravertebral cervical uni o bilateralmente, limitando los movimientos de flexoextensión, rotación y/o lateralización cervical1,2. La cervicalgia es un motivo de consulta frecuente en atención primaria: más de la mitad de la población general tendrá en algún momento de su vida dolor cervical. Aproximadamente un tercio de estos casos presentará una duración mayor de 6 meses o cursará con múltiples recidivas1,2.
Las causas más frecuentes de cervicalgia son los problemas mecánicos y la enfermedad degenerativa1,2.
El síndrome de Klippel-Feil (SKF) es una causa infrecuente de cervicalgia1,2. Se trata de una enfermedad congénita del grupo de las denominadas malformaciones de la charnela craneocervical. Se caracteriza por la fusión de 2 o más vértebras cervicales1,3–5. Es una entidad clínica compleja que puede acompañarse de afectación ósea y visceral. Clínicamente cursa con implantación baja del cuero cabelludo, platibasia y fusión de vértebras cervicales (que limita la movilización cervical)3,4.
Caso clínicoMujer de 52 años que acudió a la consulta de atención primaria por cervicalgia de un mes de evolución de características mecánicas, no irradiada, que mejoraba con el reposo y asociaba mareo de características inespecíficas. No existió antecedente traumático previo al inicio del cuadro.
Entre los antecedentes personales destacaron hipertensión arterial en tratamiento con 20 mg/día de enalapril, y episodios recurrentes de cervicalgia con buena respuesta a tratamientos pautados con antiinflamatorios no esteroideos (AINE).
En la exploración física se observó cuello corto y dolor a la palpación de la musculatura paravertebral cervical, sin apofisalgias cervicodorsales a la palpación. Limitación para la hiperextensión y la rotación cervical. Exploración neurológica sin hallazgos significativos. Resto de la exploración física sin alteraciones reseñables.
Ante la limitación de la movilidad cervical se solicitó una radiografía simple de columna cervical. Se instauró tratamiento con AINE y miorrelajantes, logrando una importante mejoría clínica.
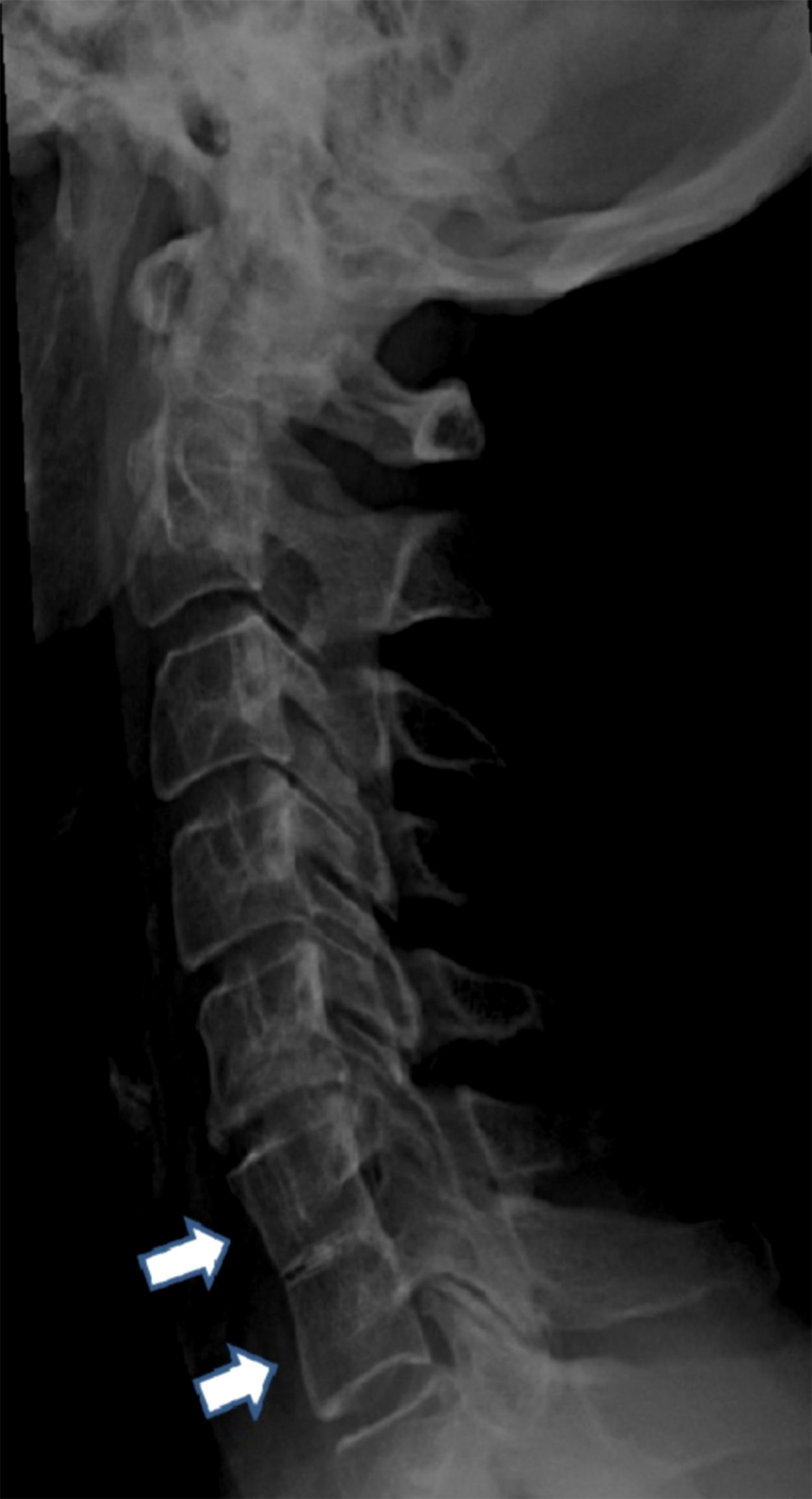
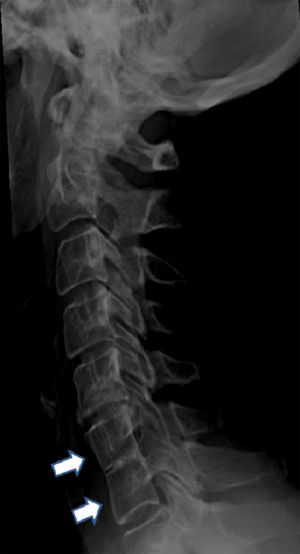
La radiografía puso de manifiesto la presencia de sinostosis en C6-C7 (fig. 1), señalando el diagnóstico de posible SKF.
La paciente fue derivada para completar el estudio al servicio de traumatología, donde se realizó una resonancia magnética (RM) que confirmó el diagnóstico y permitió observar la ausencia de complicaciones neurológicas secundarias a las alteraciones anatómicas debidas al SKF. También se realizó cribado de las malformaciones y alteraciones sistémicas que puede asociar el SKF, que resultó negativo.
DiscusiónLa cervicalgia representa un motivo de consulta frecuente tanto en atención primaria como en los servicios de urgencias. Entre el 30 y el 40% de la población presentará al menos un episodio a lo largo de su vida2. La cervicalgia es un problema médico con importante repercusión sociosanitaria: ocasiona múltiples consultas médicas, absentismo laboral, e incluso incapacidad permanente2. La prevalencia anual de incapacidad temporal debida a cervicalgia oscila entre el 1,7 y el 11,5% según los estudios consultados6.
Numerosas entidades nosológicas pueden originar dolor cervical (infecciosas, neoplásicas, reumatológicas, traumáticas y reumatológicas, neurológicas, endocrinometabólicas, etc.)1,2 (tabla 1). No obstante, su etiología más frecuente son los problemas mecánicos y degenerativos2.
Etiología de la cervicalgia
| Síndromes cervicales | Cervicalgia simple o inespecífica, síndrome cervicocefálico, síndrome cervicobraquial |
| Cuadros locales | Degenerativos: osteartropatía articular, degeneración discal, etc.Postraumáticas: cervicalgia postraumática |
| Cuadros con irradiación al raquis medular | Tumor de Pancoast, irritación de las cúpulas diafragmáticasIAM, angor pectoris, disección del arco aórtico y grandes vasosEsofagitis, faringitis, tiroiditis, afectación ganglionar cervical |
| Otros | Infecciosos: espondilodiscitis (Staphylococcus aureus, Escherichia coli, gramnegativos, infecciones crónicas como TBC o brucelosis, etc.)Tumorales: metástasis (pulmón, mama, riñón, melanoma, mieloma), tumores benignos (osteoma osteoide, hemangioma) o tumores medularesReumatológicos o metabólicos: artritis reumatoide, polimialgia, enfermedad de Paget, hiperostosis anquilosante, síndrome de Klippel-Feil |
Determinados factores incrementan el riesgo de presentar cervicalgia: género (en pacientes jóvenes el 70% de las cervicalgias afectan a varones, invirtiéndose el porcentaje según avanza la edad)2, edad mayor de 40 años, influencia genética, tabaquismo, escasa actividad física, sobrecarga laboral, posiciones laborales sedentarias, trabajos repetitivos, etc.7.
Atendiendo a su duración, la cervicalgia puede clasificarse en aguda (menos de 7 días), subaguda (entre 7 días y 7 semanas) y crónica (más de 7 semanas)2,6,7. No obstante, existen múltiples clasificaciones (tabla 2)2,6,7.
Clasificación de la cervicalgia
| Según las características del dolor | Mecánica: aparece durante el día, aumenta con la actividad, mejora con el reposo, rigidez matutina menor de 30 minInflamatoria: aparece por la noche, despierta al paciente incluso sin cambiar de postura, rigidez matutina mayor de 30 min |
| Según la duración de la cervicalgia | Aguda: < 7 díasSubaguda: entre 7 días y 7 semanasCrónica: > 7 semanas |
| Según su origen | Alteraciones neuromusculares: tortícolis, artrosis (fundamentalmente C4-C6), espondilitis anquilosante, entesopatías, discopatíasPostraumatismo: esguince cervical, fractura, luxaciónAlteraciones neurológicas: radiculopatía, mielopatía, neuralgiaEnfermedades óseas: artritis reumatoide, polimialgia reumática, enfermedad de Paget, osteomalacia, osteoporosisInfecciones: faríngeas, osteomielitis, meningitisNeoplasias (primarias o metastásicas)Déficit congénitos: enfermedad de Klippel-Feil, malformación de Arnold-Chiari, siringomieliaOtros: fibromialgia, síndrome psicógeno |
| Clasificación propuesta por Bone and Joint 2000-2010 Decade Task Force on neck pain and its associated disorders | Grado I: no existen signos ni síntomas indicativos de patología estructural significativa. La cervicalgia no interfiere con la actividad cotidiana del paciente o lo hace mínimamente. Tranquilizar al paciente puede ser suficiente medida terapéutica. Puede precisar analgesia. Buena respuesta al tratamiento. Es el caso más habitualGrado II: no existen signos ni síntomas indicativos de patología estructural significativa. La cervicalgia interfiere con las actividades cotidianas del paciente. Puede precisar intervenciones terapéuticas para manejar el dolor (analgesia y movilización precoz para prevenir la aparición de discapacidades).Grado III: no existen signos ni síntomas indicativos de patología estructural significativa. Existe afectación neurológica (alteración de los reflejos osteotendinosos, debilidad o déficit sensitivos). Precisa la realización de pruebas complementarias. Puede requerir tratamientos específicos más agresivos o invasivos. Es infrecuenteGrado IV: existen signos y síntomas indicativos de la presencia de patología estructural significativa (fracturas, mielopatía, neoplasias, enfermedades sistémicas). Raramente se presenta. Puede requerir estudios diagnósticos y tratamientos urgentes |
La cervicalgia presenta una amplia variabilidad clínica, cuyo eje común es el dolor de cuello. Puede cursar con:
- •
Cuadros sistémicos: Con dolor de carácter inflamatorio, rigidez generalizada y limitación funcional global2,6,7.
- •
Cuadros locales: Con dolor de carácter mecánico y limitación funcional parcial2,6,7.
- •
Enfermedad traumatológica y reumatológica: Fracturas, luxaciones, esguince cervical, síndrome de latigazo cervical, artritis reumatoide, etc.2,6,7
- •
Otros: Mielopatía (debilidad, alteraciones de la coordinación y de la marcha, retención o incontinencia urinaria o biliar, disfunción sexual, etc.), radiculopatía, etc.2,6,7.
El diagnóstico de la cervicalgia precisa de la realización de una anamnesis y exploración físicas rigurosas que permitan orientar su posible etiología y descartar la presencia de signos y síntomas de alarma: fiebre o sudoración mayor de lo habitual, síndrome constitucional, malestar general, dolor invalidante que no mejore tras un tratamiento adecuado, síntomas de inicio reciente en pacientes de edad avanzada, alteraciones esfinterianas, cambios en el hábito intestinal habitual, signos indicativos de radiculopatía bilateral o unilateral que afecte a varias raíces, debilidad muscular progresiva o ausencia de pulsos en las extremidades2,6,7.
En la exploración física es fundamental evaluar el rango de movilidad cervical activa y pasiva: rotación (90°), flexión lateral (45°), flexión (60°) y extensión (75°). Deben explorarse también la presencia y localización de puntos dolorosos. La exploración neurovascular debe incluir el sistema nervioso central y el periférico para descartar la presencia de radiculopatía, mielopatía y síndromes de atrapamiento de nervios periféricos2,6.
En función de la etiología sospechada puede ser preciso completar el estudio mediante análisis sanguíneo o mediante pruebas de imagen (ante la sospecha de alteraciones estructurales, radiculopatía, lesión medular o afectación sistémica)2:
- •
Radiografía simple de columna cervical anteroposterior y lateral. Debe solicitarse cuando se sospechen lesiones óseas, inestabilidad de columna cervical o de enfermedad degenerativa o discal. Deben poder valorarse al menos 7 vértebras. Es una prueba poco útil cuando no existe una sospecha clínica previa, ya que suele evidenciar hallazgos inespecíficos (artrosis, osteofitos, rectificación de la lordosis cervical, etc.)2,6.
- •
Tomografía computarizada. Está indicada en los casos de origen traumático, cuando no se vea C7 en la radiografía simple, o cuando se aprecien lesiones potencialmente inestables en la radiografía simple (fracturas, luxaciones, etc.)2,6.
- •
Resonancia magnética. Es la prueba complementaria de imagen de mayor utilidad cuando se sospeche la presencia de lesiones de partes blandas (musculoesquelética, discal, mielorradicular, etc.)2,6.
El tratamiento de la cervicalgia está dirigido a obtener la recuperación del episodio agudo en menos de 4 semanas, mantener las actividades de la vida diaria, reducir el absentismo laboral y prevenir el desarrollo de síntomas a largo plazo. Las medidas terapéuticas incluyen terapias no farmacológicas (higiene postural, ejercicios de estiramiento y fortalecimiento cervical, terapias manuales, fisioterapia, rehabilitación, collarines cervicales, etc.), tratamientos farmacológicos (paracetamol, AINE, opiáceos, miorrelajantes, determinados antidepresivos y anticonvulsivantes, etc.) e incluso el tratamiento quirúrgico en determinadas situaciones (alteraciones estructurales, radiculopatía, mielopatía, etc.)2,6,7.
El SKF es una causa poco frecuente de cervicalgia1,3–5. Se trata de una enfermedad congénita que pertenece al grupo de las denominadas malformaciones de la charnela craneocervical. Se caracteriza por la fusión de 2 o más vértebras cervicales, pudiendo asociar otras alteraciones musculoesqueléticas e incluso afectación visceral1,3–5. Su forma de presentación más frecuente consiste en la fusión de 2 o 3 vértebras cervicales, aunque puede fusionarse toda la columna cervical formando un único bloque1.
Se estima que la incidencia de SKF es de aproximadamente 1/40.000 nacimientos1,3. Alrededor del 60% de los casos afecta a mujeres1,5. Cuando el SKF afecta a la columna cervical alta tiende a debutar clínicamente en pacientes más jóvenes que cuando afecta a la columna cervical baja5.
La etiología del SKF no es bien conocida actualmente4. Genéticamente se transmite mediante herencia autosómica dominante con penetrancia reducida y expresión variable8. Fisiopatológicamente el SKF se debe a un fallo de la segmentación que se produce entre la tercera y octavas semanas de embriogénesis1,9.
El SKF se clasifica en 3 subtipos:
- •
Tipo I. Fusión congénita «masiva» de vértebras cervicales en un único bloque, que puede incluir también vértebras torácicas3,5,10. Clínicamente se asocia con cervicalgia y restricción de la movilidad cervical3,5,10.
- •
Tipo II. Fusión congénita de espacios intervertebrales (habitualmente uno o 2) no contiguos. Puede incluir una fusión occipitoatloidea y asociarse a otras anomalías vertebrales, como por ejemplo hemivértebras3,5,10.
- •
Tipo III. Fusión congénita de múltiples segmentos cervicales contiguos de vértebras cervicales y torácicas, o incluso lumbares3,5,10.Los tipos II y III se asocian con mayor frecuencia a síntomas radiculares y mielopatía5,10.
El SKF cursa con una amplia variabilidad sintomática: con gran frecuencia presenta un curso clínico asintomático o paucisintomático (cervicalgia y mareo inespecífico), de forma que muchos pacientes nunca serán diagnosticados, tratándose de un hallazgo radiológico en estudios realizados por otros motivos en otros casos1,5,9. La tríada clínica característica consiste en cuello corto, implantación baja del cabello en la región occipital y limitación de la movilidad cervical, aunque solo está presente en menos del 50% de los pacientes1,3,9,11.
El 68% de los pacientes con SKF presentan síntomas neurológicos, fundamentalmente en la edad adulta: cervicalgia crónica o compresión medular o radicular principalmente9. La fusión de los segmentos vertebrales afectados limita su movilidad, compensándose mediante la hipermovilidad de los segmentos adyacentes. La sobrecarga producida favorece el desarrollo de cambios espondilósicos en los discos y articulaciones interapofisarias, que pueden acabar originando estenosis del canal central o foraminal9. Las alteraciones anatómicas cervicales de estos pacientes también predisponen a la aparición de secuelas neurológicas espontáneas y progresivas y de secuelas graves tras traumatismos cervicales leves1 (sobre todo cuando asocian estenosis de canal): síndromes medulares transitorios o recurrentes, tetraplejia o incluso subluxaciones fatales4,9,11. Determinados patrones presentan peor pronóstico al cursar con importante riesgo de lesión medular: bloque C2-C3 con occipitalización del atlas, 2 bloques cervicales separados por un segmento no fusionado y un bloque largo de varios segmentos con una unión craneocervical normal4,9.
El SKF asocia con frecuencia trastornos disráficos (siringomielia, espina bífida o malformación de Arnold-Chiari)1,3,4 o anomalías esqueléticas o sistémicas: escoliosis (35-60%)1,4,8, anomalías renales (35%)4,8, fusión de la clavícula con las vértebras cervicales (denominada deformidad de Sprengel, 30%)1,4,8 o malformaciones de miembros superiores o inferiores4, hipoacusia (30%)1,4,8, sincinesias (20%)1,8 y anomalías cardíacas (15%)1,4,8.
El hallazgo clínico más frecuente en la exploración física es la limitación de la disminución del arco de movilidad cervical. La disminución del rango de movilidad para la rotación cervical es más pronunciada que para la flexión o la extensión5.
El diagnóstico de sospecha del SKF es eminentemente clínico. Deben realizarse pruebas de imagen de la columna cervical, dorsal y lumbar para confirmarlo y evaluar el riesgo potencial de ulteriores lesiones neurológicas4,11. También debe realizarse cribado de las alteraciones esqueléticas y viscerales que pueden asociarse4,8,11.
La radiografía simple de columna cervical es básica para diagnosticar el SKF: permite evidenciar las alteraciones óseas típicas del SKF, precisando completar el estudio de la columna cervical, dorsal y lumbar5,11. La fusión de vértebras cervicales y la ausencia de espacios intervertebrales son hallazgos radiológicos típicos de SKF3. La unión craneocervical debe ser evaluada con sumo cuidado. Ante la sospecha de posible inestabilidad de la unión craneocervical o cuando 2 segmentos fusionados estén separados por un segmento abierto debe solicitarse estudio radiográfico en flexión y extensión máxima3. La TC o la RM demuestran las lesiones vertebrales cervicales y la presencia o ausencia de otras alteraciones acompañantes: alteraciones discales (espacios ausentes o hipoplásicos), pérdida de altura del cuerpo vertebral, hemivértebras (ocasionalmente), forámenes estrechos y ovalados habitualmente, estenosis cervical (infrecuente). La iniencefalia (retroflexión externa de la cabeza, que se dobla hacia atrás) es un hallazgo excepcional, que suele acompañarse de defectos graves de los elementos posteriores8,11. La realización de una RM está indicada ante la sospecha de lesión neurológica11. La TC helicoidal permite realizar reconstrucciones en 3 dimensiones que faciliten la comprensión de las relaciones anatómicas y angulares entre las diferentes estructuras neurológicas11.
El tratamiento del SKF está dirigido a prevenir la aparición de inestabilidad cervical y artropatía degenerativa1. El objetivo principal del tratamiento del SKF es reducir la compresión sobre la unión craneocervical11.
El tratamiento óptimo depende de la reducibilidad de las lesiones óseas, de la posibilidad de restaurar el alineamiento vertebral para reducir la compresión de la unión cervicomedular, de los mecanismos de compresión, de la presencia de anomalías de los centros de osificación y placas de crecimiento epifisario11.
El abordaje terapéutico puede realizarse mediante analgesia habitual, miorrelajantes o fisioterapia en los casos leves-moderados (la mayoría de los pacientes)3. Los casos más graves pueden precisar tratamiento quirúrgico (incluso artrodesis de las vértebras hipermóviles) en función de las características o la severidad de las lesiones vertebrales o de la aparición de lesiones neurológicas3. Deben evitarse las actividades que puedan traumatizar la columna5.
El pronóstico de la mayoría de los pacientes con SKF es bueno, fundamentalmente cuando se trata precoz y apropiadamente5.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.