Mujer de 61 años, sin factores de riesgo cardiovascular ni antecedentes médicos relevantes, acude a su centro de salud por dolor torácico opresivo irradiado a espalda, asociado a palpitaciones y disnea de 1h de evolución.
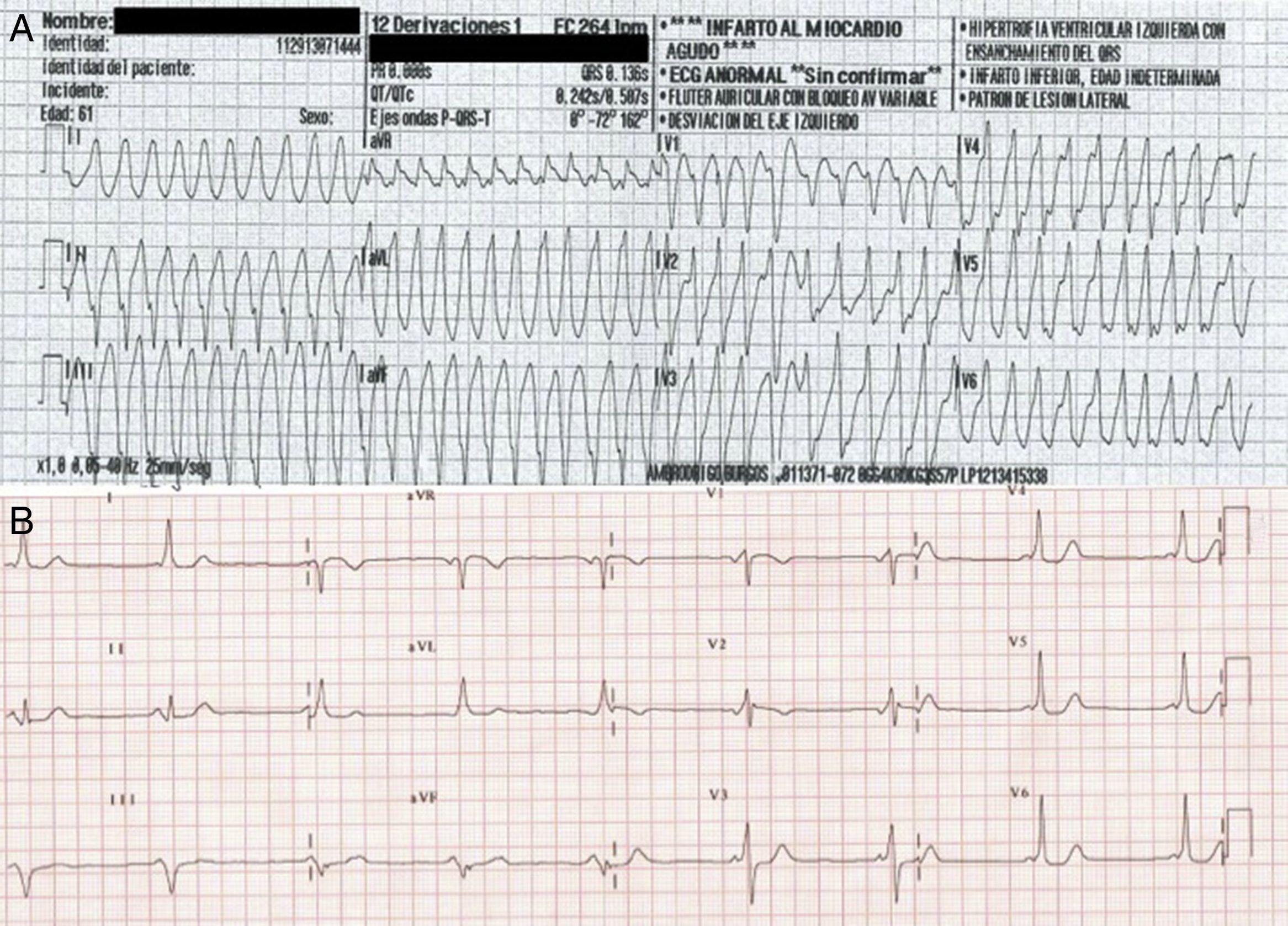
A su llegada impresiona el mal estado general con frecuencia cardiaca entorno a 250lpm e hipotensión arterial. Se realiza electrocardiograma (fig. 1A), tras lo que se decide avisar a los servicios de emergencias y administrar 300mg de amiodarona intravenosa. A la llegada de la UVI móvil la paciente permanece sintomática sin haber conseguido cardioversión. Ante la presencia de una taquiarritmia mal tolerada hemodinámicamente, se decide realizar cardioversión eléctrica. Previa sedación se procede a cardioversión con 3 choques (200-300-360J) sin éxito, tras lo que se traslada de urgencia a su hospital de referencia donde se inicia tratamiento con lidocaína intravenosa, lográndose cardioversión con mejoría de los parámetros hemodinámicos. Ya en ritmo sinusal, se objetiva en el electrocardiograma un descenso generalizado del segmento ST con ascenso en aVR. Se contacta con la unidad de críticos cardiológicos de nuestro centro y se traslada para estudio.
A su llegada, la paciente se encuentra asintomática y hemodinámicamente estable. Al interrogatorio dirigido niega episodios previos de dolor torácico o palpitaciones pese a caminar diariamente varios kilómetros. Electrocardiograma basal en donde se objetiva preexcitación no conocida previamente (fig. 1B).
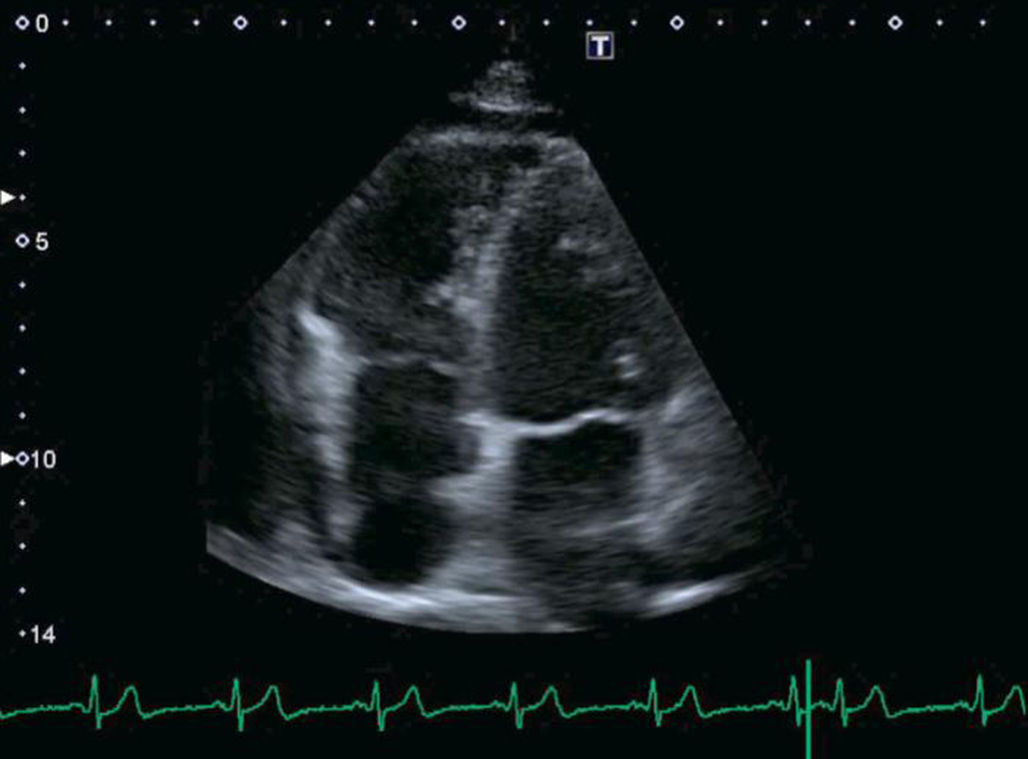
Se realiza ecocardiograma donde se objetiva anomalía de Ebstein con velo lateral de la válvula tricúspide con implantación baja (fig. 2). Ventrículo derecho levemente dilatado con función sistólica levemente deprimida e insuficiencia tricuspídea moderada-severa.
Se revisa el registro de la taquicardia con el servicio de electrofisiología y, ante la sospecha de que la paciente presentara una taquicardia supraventricular, probable fibrilación auricular preexcitada, se decide realizar estudio electrofisiológico y ablación.
En dicho estudio se detectan 3 vías accesorias: posteroseptal derecha, posteroseptal izquierda e inferolateral derecha, procediéndose a ablación efectiva de las mismas.
Como complicación presenta derrame pericárdico leve que permaneció sin cambios durante su evolución en planta, siendo dada de alta asintomática con control ambulatorio.
DiscusiónLa anomalía de Ebstein consiste en una malformación de la válvula tricúspide y del ventrículo derecho que supone menos del 1% de todos los casos de cardiopatías congénitas, con una incidencia aproximada de uno por cada 200.000 recién nacidos vivos1.
Descrita por primera vez por Wilhelm Ebstein en 1866, se caracteriza por diferentes grados de desplazamiento (>8mm/m2) y de adherencia al miocardio subyacente de los velos tricuspídeo septal y posterobasal hacia el ventrículo derecho con su consiguiente «atrialización». El velo anterior raramente se encuentra desplazado aunque no es infrecuente que sea redundante y presente fenestraciones así como una movilidad restringida2,3.
Las anomalías asociadas más frecuentes incluyen comunicaciones anómalas a nivel auricular y vías accesorias con síndrome de Wolff-Parkinson-White. Puede asociar de manera menos frecuente defectos del septo ventricular, estenosis pulmonar, atresia pulmonar, tetralogía de Fallot, coartación aórtica o anomalías de la válvula mitral1,3,4.
La expresión clínica de esta enfermedad es muy variable y depende fundamentalmente del grado de malformación anatómica del aparato valvular tricuspídeo, la presencia de disfunción ventricular derecha y de la existencia de un cortocircuito derecha-izquierda. Los síntomas como cianosis e insuficiencia cardíaca (IC) grave pueden aparecer a edades muy tempranas de la vida y con frecuencia mejoran al disminuir las resistencias vasculares pulmonares. En niños mayores de 10 años y en la edad adulta, la presencia de arritmias sintomáticas son la forma de presentación más frecuente. Sin embargo, no es infrecuente que se manifieste con cianosis progresiva, disminución de la tolerancia al ejercicio, fatiga e IC derecha. En presencia de comunicación interauricular pueden sufrir embolias paradójicas, abscesos cerebrales y tienen mayor riesgo de muerte súbita3–5.
Como se ha mencionado anteriormente, las taquiarritmias son el modo de presentación más frecuente en los adultos, afectando a un 20-30% de los pacientes4. El desplazamiento apical de la valva septal de la válvula tricúspide condiciona la discontinuidad del anillo auriculoventricular y conexiones musculares directas que crean un sustrato potencial de vías accesorias y pre-excitación (entre el 6-36% de los pacientes tienen más de una vía accesoria)3.
A pesar de que la gran mayoría de los pacientes con vías accesorias no tienen anomalías cardíacas estructurales asociadas, la malformación de Ebstein es la cardiopatía congénita que con más frecuencia se asocia a esta entidad. Las vías accesorias aurículo-ventriculares pueden producir pre-excitación ventricular que se caracteriza electrocardiográficamente por la tríada de PR corto, onda delta y QRS ancho, presentando con frecuencia trastornos secundarios de la repolarización. Los pacientes con pre-excitación presentan más frecuentemente fibrilación auricular (FA) y flutter auricular que la población general6. Esto se debe, en parte, a la presencia de un período refractario auricular corto y una mayor vulnerabilidad auricular que favorece el desarrollo de FA. En caso de FA o flutter auricular, la presencia de una vía accesoria con conducción anterógrada puede favorecer el paso de un mayor número de estímulos hacía los ventrículos. Si uno de estos estímulos alcanza el ventrículo en un período vulnerable puede desencadenar fibrilación ventricular y muerte súbita7.
Uno de los diagnósticos diferenciales electrocardiográficos de la FA pre-excitada es la taquicardia ventricular (TV), ya que ambas se presentan como taquicardias de QRS ancho. En el caso de la FA pre-excitada el diagnóstico se basa en la irregularidad del ritmo y, en ocasiones, se pueden evidenciar la presencia de complejos de QRS estrecho prematuros y tardíos. Por otra parte, en la TV el ritmo suele ser regular y, si aparecen complejos QRS estrechos, estos siempre son prematuros (capturas ventriculares)7.
En cuanto al tratamiento, el objetivo principal es el control rápido de la frecuencia ventricular y la reversión a ritmo sinusal, estando determinado el modo de actuación inicial por la tolerancia clínica del paciente a la taquiarritmia. En caso de inestabilidad hemodinámica el tratamiento de elección es la cardioversión eléctrica6.
En pacientes hemodinámicamente estables o cuando la cardioversión eléctrica es inefectiva, se pueden administrar antiarrítmicos por vía intravenosa que aumenten el periodo refractario y disminuyan la velocidad de conducción del nodo AV/His Purkinje y de la vía accesoria. Los fármacos más frecuentemente empleados son la procainamida y la flecainida por su acción en el control de la frecuencia y por el potencial efecto de cardioversión a ritmo sinusal6,8.
Por otra parte, la utilización de fármacos que bloquean el nodo AV puede aumentar la conducción de impulsos a través de la vía accesoria, incrementando la frecuencia ventricular y el riesgo de inestabilidad hemodinámica6,8. Esta es la razón por la que se deben evitar la adenosina, digoxina, bloqueadores beta y calcioantagonistas no dihidropiridínicos.
Tras la estabilización del paciente es importante valorar las opciones terapéuticas a largo plazo dirigidas a evitar la recurrencia de arritmias sintomáticas. El tratamiento de elección en pacientes con síndrome de pre-excitación y antecedentes de FA y/o taquiarritmias mal toleradas, como es el caso de nuestro paciente que presenta una FA pre-excitada hemodinámicamente inestable, consiste en la ablación mediante radiofrecuencia de la vía accesoria3,6,8,9. Dicho procedimiento tiene una tasa de éxito alrededor del 90-95%, siendo algo menor para las vías accesorias de localización septal6.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.