La arritmia completa por fibrilación auricular se caracteriza por ausencia total de contracciones auriculares coordinadas y eficaces desde el punto de vista hemodinámico. Electrocardiográficamente, las ondas P (reflejo de la contracción auricular) son reemplazadas por ondas fibrilatorias (f). La fibrilación auricular puede ser paroxística, aguda (con episodios de 24 a 48 horas de duración), o crónica. Durante la misma, la frecuencia auricular es de 400 o más contracciones por minuto, lo que no facilita su vaciamiento y funcionalmente permanece en diástole. Su fisiopatología se basa en macroentradas de estímulos auriculares por múltiples circuitos; este caos en la actividad cardiaca se denomina delirium cordis. De estos estímulos solo pasan al ventrículo un número variable que oscila entre 100 y 2001-3.
En un 80% de los casos en que aparece fibrilación auricular suele haber daño cardiaco estructural, secundario en muchas ocasiones a hipertensión arterial o a enfermedad isquémica del miocardio. Son factores de riesgo para la aparición de esta arritmia: la edad, la enfermedad valvular cardiaca, la insuficiencia cardiaca congestiva, la diabetes, el consumo de alcohol y excitantes, y la hipertensión arterial1-3.
Las consecuencias más importantes de la fibrilación auricular, además de las propias hemodinámicas (disnea, angina de pecho e insuficiencia cardiaca congestiva) derivadas de la pérdida de un 25% de la precarga, son los tromboembolismos y sobre todo los accidentes cerebrovasculares4,5.
CLASIFICACIÓN DE LA FIBRILACIÓN SEGÚN LA FORMA DE PRESENTACIÓN
La fibrilación auricular puede clasificarse según exista presencia de enfermedad cardiovascular asociada o no. Y también según si es aguda o crónica, recurrente paroxística, recurrente persistente, permanente o de reciente comienzo.
Se denomina fibrilación auricular recurrente cuando existen episodios de fibrilación auricular intercalados con períodos de ritmo sinusal. A su vez se subdivide en paroxística y persistente.
La fibrilación auricular recurrente paroxística es aquella que dura menos de 48 horas y que revierte espontáneamente.
La fibrilación auricular recurrente persistente es aquella que dura más de 48 horas, no revierte espontáneamente y lo hace con cardioversión farmacológica o eléctrica.
La fibrilación auricular permanente se caracteriza por un ritmo estable de fibrilación auricular. Es imposible o no está indicado el reestablecer el ritmo sinusal.
La fibrilación auricular de reciente comienzo o descubrimiento se define como aquella situación en que se descubre un primer episodio de fibrilación auricular sintomática y es la primera vez que se diagnostica una fibrilación auricular asintomática.
¿CÓMO ESTUDIAR A UN PACIENTE CON FIBRILACIÓN AURICULAR?
Independientemente de la clasificación, los estudios que se realicen irán encaminados a determinar factores etiológicos, a estudiar la fisiopatología y a decidir el manejo terapéutico que va a hacerse:
1) Se realizará una historia clínica concienzuda y una detallada exploración física.
2) Electrocardiograma en el que se valorará: frecuencia cardiaca media, intervalos RR mínimos e intervalos RR máximos, presencia de hipertrofias ventriculares, presencia de signos de isquemia o infarto agudo o antiguo, trastornos de la conducción intraventricular, duración y morfología de la onda P en ritmo sinusal.
3) Analítica general: hemograma, bioquímica. Función tiroidea.
4) Ecocardiograma, que aunque no es imprescindible para iniciar el tratamiento, sí que es necesario cuando se pretende realizar cardioversión eléctrica. En éste, se valorará: tamaño de la aurícula izquierda, diámetro y función del ventrículo izquierdo, presencia y tipo de hipertrofia ventricular izquierda, contractibilidad global y segmentaria del ventrículo izquierdo, anatomía y función valvular, presencia de enfermedad del pericardio y trombos intracavitarios.
Desde el punto de vista etiológico, y como ya hemos adelantado anteriormente, en un 80% de los casos hay cardiopatía estructural, en un 11% la fibrilación auricular se presenta de forma aislada, y un pequeño porcentaje presenta una causa transitoria que justifica el desarrollo de la misma.
La fibrilación auricular aguda transitoria suele surgir por ingesta o intoxicación de alcohol, cirugía torácica o cardiaca, miocarditis, embolia pulmonar, procesos bronquiales, hipertiroidismo e infarto agudo de miocardio.
La fibrilación auricular asociada a cardiopatía orgánica se suele presentar en el contexto de una valvulopatía, de una cardiopatía hipertensiva o isquémica, de una miocardiopatía, de tumores cardiacos o cardiopatía congénita.
La fibrilación auricular asociada a trastornos del ritmo suele acompañarse de disfunción sinusal, síndrome de Wolf-Parkinson-White, o asociada a taquicardia supraventricular.
¿CÓMO TRATAR LA FIBRILACIÓN AURICULAR?
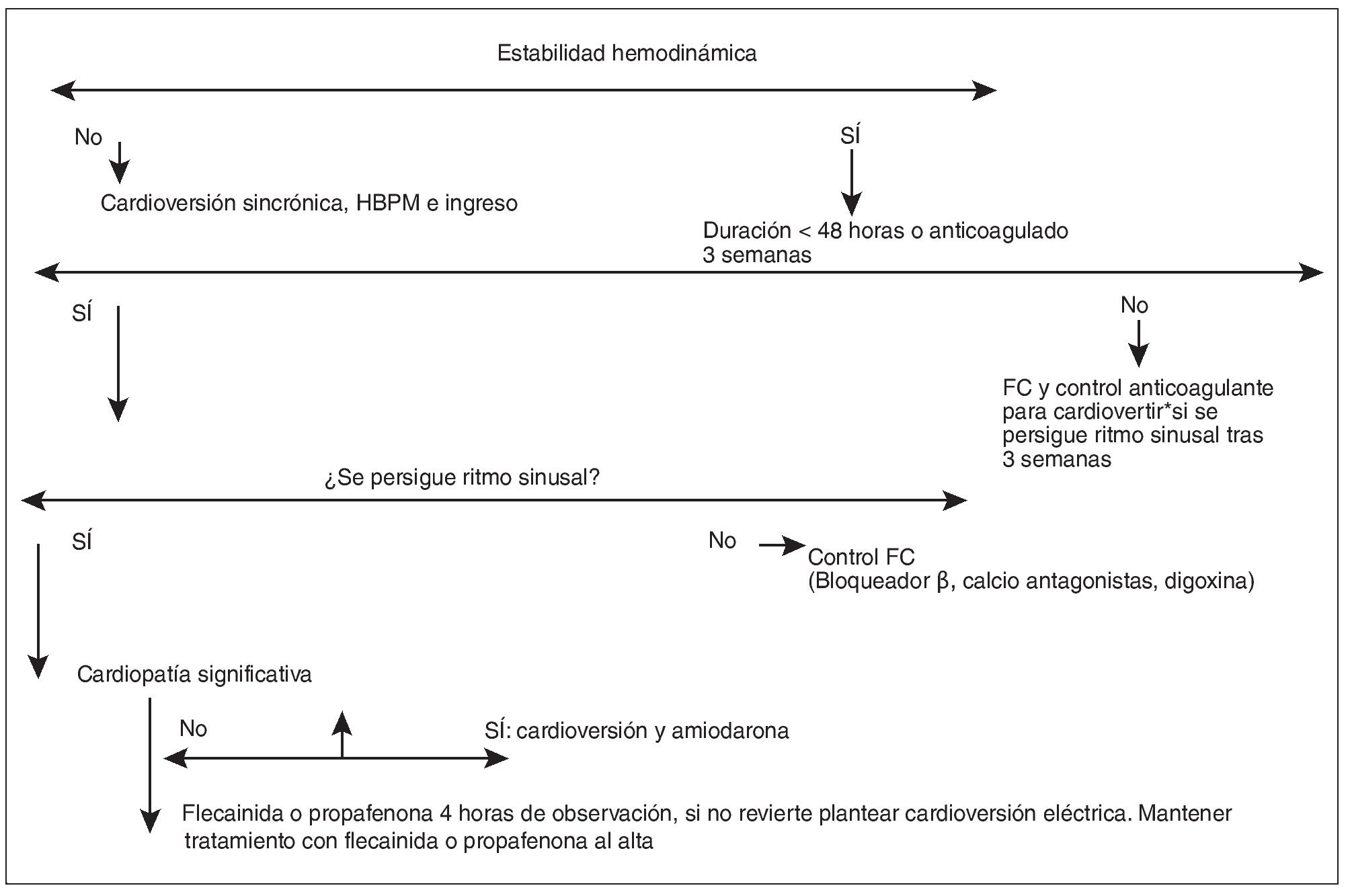
Los objetivos de todo tratamiento que se encamina al control o remisión de la fibrilación auricular son (fig. 1)3,5-10:
Figura 1. Algoritmo del manejo de la fibrilacion auricular en Urgencias. *Se aconsejan tres intentos de cardioversión eléctrica; si no revierte, no insistir, al menos por el momento. FC: frecuencia cardiaca; HBPM: heparinas de bajo peso molecular.
1) Control de la respuesta ventricular.
2) Restauración y mantenimiento del ritmo sinusal.
3) Profilaxis de fenómenos tromboembólicos.
El primer interrogante que debe abrirse ante un paciente con una fibrilación auricular es si debemos intentar restaurar el ritmo sinusal, o si esto no es factible y debemos conformarnos con controlar la frecuencia ventricular. Atendiendo a esta pregunta, responderemos así:
1) En caso de fibrilación auricular e inestabilidad hemodinámica con riesgo vital, o presencia de síndrome de Wolf-Parkison-White: deberemos intentar restaurar el ritmo sinusal de forma inmediata e instaurar el tratamiento médico adecuado para su mantenimiento.
2) En caso de fibrilación auricular hemodinámicamente estable sin riesgo vital inmediato: dentro de este grupo se engloba la mayoría de los pacientes con fibrilación auricular recurrente y con fibrilación auricular recién diagnosticada. La decisión terapéutica a tomar será individualizando los factores que se asocian a cada paciente:
- Mejor cardiovertir y recuperar el ritmo sinusal: se tomará esta decisión en caso de pacientes con fibrilación auricular recurrente (ya sea paroxística o persistente) que reúnan alguno de los siguientes criterios: edad menor de 65 años, pacientes que presentan mal control de la frecuencia ventricular con medicación, síntomas relevantes relacionados con la fibrilación auricular a pesar de un buen control de la frecuencia cardiaca, deterioro clínico o funcional de una cardiopatía orgánica asociada a la caída en fibrilación auricular. El número de intentos de cardioversión debe individualizarse según el caso, y dependiendo de los beneficios obtenidos.
- Mejor control de la frecuencia: paciente con fibrilación auricular persistente de varios años de evolución, con múltiples recaídas tras restaurar el ritmo sinusal, pacientes con fibrilación auricular recurrente en los que los fármacos antiarrítmicos no son tolerados o son peligrosos, paciente de edad avanzada, asintomáticos u oligoasintomáticos, con aurícula izquierda dilatada.
Los factores clínicos que inducen a pensar en el riesgo de una cardioversión inefectiva son: edad superior a los 65 años; duración de los episodios de fibrilación auricular de más de un año; un tamaño de la aurícula superior a los 6 cm.
Los factores clínicos que inducen o apuntan a un riesgo de recidiva precoz de la fibrilación auricular son: una edad superior a los 55 años; duración del episodio de fibrilación auricular de más de un año; tamaño de la aurícula izquierda superior a 4,5 cm; presencia de cardiopatía orgánica asociada (hipertensión, cardiopatía valvular y cardiopatía isquémica); grado funcional de la New York Heart Association (NYHA) superior a II; ventrículo izquierdo dilatado y/o fracción de eyección reprimida; antecedentes de recidiva precoz; fracaso de fármacos antiarrítmicos profilácticos previos.
¿CUÁL ES EL MOMENTO DE HACER UNA CARDIOVERSIÓN?
Indicar el momento en el que debe realizarse una cardioversión debe ser una decisión individualizada. Un 30% de los casos en que no existe patología cardiaca estructural asociada revierte de forma espontánea, por lo cual, en términos generales, y salvo situaciones de riesgo vital, es prudente esperar 24 horas antes de intentar cardiovertir.
La cardioversión puede ser farmacológica o eléctrica y, según el momento en que se decida realizar, será urgente, electiva precoz o electiva diferida3,6,8.
1) Cardioversión urgente: se realiza de forma programada en las primeras 48 horas después de un episodio de fibrilación auricular. Está indicada en pacientes con afectación y deterioro hemodinámico. Por su premura, no se tiene en cuenta el riesgo de embolias asociado a la misma. En estos casos el método de elección es la cardioversión eléctrica.
2) Cardioversión electiva precoz: se realiza en las primeras 48 horas desde el inicio del episodio de fibrilación auricular. Está recomendada en todo paciente con el primer episodio de fibrilación auricular o un episodio recurrente que haya solicitado atención antes de las primeras 48 horas. No se asocia a riesgo de embolias, por lo cual se practica sin anticoagulación. En este caso los métodos de elección aceptados son tanto la cardioversión eléctrica como la cardioversión farmacológica.
3) Cardioversión electiva diferida: se realiza después de las 48 horas del inicio de un episodio de fibrilación auricular. Está recomendada en pacientes con fibrilación auricular persistente y con fibrilación auricular de duración desconocida, que cumplen criterios para la restauración del ritmo sinusal. Lleva asociada riesgo elevado de embolias sistémicas relacionadas con el procedimiento terapéutico, por lo cual se debe anticoagular con dicumarínicos 3 semanas antes y 4 semanas después de la fecha de la cardioversión. Hasta que no hayan transcurrido las 3 semanas iniciales de la anticoagulación, no se deben dar fármacos con capacidad para provocar cardioversión. Pueden utiliz arse como medicación puente para reducir la frecuencia ventricular bloqueadores beta, calcioantagonistas o digoxina. El método recomendado es la cardioversión eléctrica.
4) Cardioversión de la fibrilación auricular asociada a situaciones especiales: no se debe cardiovertir hasta que no se corrijan las posibles causas precipitantes de una fibrilación auricular (pericarditis, insuficiencia respiratoria, sepsis, insuficiencia cardiaca, etc.). La medida terapéutica que se valorará será el control de la frecuencia cardiaca.
En caso de hipertiroidismo no se debe realizar cardioversión hasta que no transcurran al menos 3 meses desde que se logró el control hormonal.
La fibrilación auricular en el postoperatorio de cirugía torácica se autolimita en el 90% de los casos tras el control de la respuesta ventricular. Por lo tanto, no se acude a la cardioversión precoz (antes de las 48 horas) salvo que luego exista contraindicación para la anticoagulación, o el paciente se encuentre en riesgo vital por inestabilidad hemodinámica.
CARDIOVERSIÓN FARMACOLÓGICA
Los fármacos útiles para la cardioversión farmacológica son los del grupo IA, IC y III. Dentro del grupo IA se han utilizado la quinidina y la procainamina. Dentro de los del grupo IC, la propafenona y flecainida, y dentro del grupo III, la amiodarona y el ibutilide3,6,8.
No se ha podido demostrar la superioridad de cualquiera de estos fármacos sobre los otros, por lo que la elección entre los mismos dependerá de la experiencia del facultativo, la seguridad del fármaco y la tolerancia del paciente.
No obstante, a grandes rasgos se siguen las siguientes recomendaciones:
1) En pacientes sin cardiopatía se aconseja utilizar flecainida o propafenona.
2) En pacientes con cardiopatía se aconseja utilizar amiodarona.
CARDIOVERSIÓN ELÉCTRICA
Salvo en el caso de una cardioversión urgente, en la cual no se puede protocolizar, en el resto de los casos es necesario protocolizar los pasos a seguir. Lo ideal es:
1) Ingresar al paciente en el área de hospitalización de día en ayunas las 12 horas previas a la realización de la cardioversión.
2) Se canalizará una vía periférica y se realizará una analítica para determinar iones, hematología y niveles de anticoagulación.
3) Se administrará oxígeno suplementario mediante mascarilla (FiO2 50%).
4) El ritmo cardiaco se monitorizará en dos derivadas diferentes.
5) Se preparará todo el material necesario para una reanimación.
6) En el procedimiento intervendrán una enfermera (para monitorizar y administrar las medicaciones), un médico para usar el desfibrilador y un intensivista o anestesista para el manejo de la vía aérea.
7) Se sedará con propofol a dosis de 1 mg/kg, o etomidato a dosis de 0,15 mg/kg.
8) Se aplicarán las palas del desfibrilador con pasta conductora en posición anterior y apical.
9) Cuando el paciente esté sedado, se administrará un primer choque sincronizado monofásico de onda sinusoidal de 100 a 200 julios. Si este choque no es eficaz se administrará un segundo choque, y hasta un tercero de 200 a 360 julios. En caso de apneas de más de 20 segundos o descenso de la saturación de oxígeno, se ventilará al paciente con ambú. En caso de utilizarse un desfibrilador bifásico, los choques serán de menor intensidad (entre 25-100 julios). En la actualidad no se ha establecido una correlación entre intensidad de los choques y los distintos tipos de desfibriladores. Si no se consigue revertir a ritmo sinusal siguiendo estos pasos, se desestiman nuevos intentos de cardioversión eléctrica, al menos en ese momento.
LA ANTICOAGULACIÓN Y LA CARDIOVERSIÓN
La fibrilación auricular se asocia a riesgo de embolias sistémicas. El riesgo de embolias sistémicas en los pacientes con fibrilación auricular no asociada a cardiopatía valvular es 5,7 veces mayor que en los controles, y en los pacientes con fibrilación auricular asociada a cardiopatía reumática es 17 veces mayor.
Se consideran factores de riesgo de embolia sistémica: antecedentes previos de embolia; edad mayor de 65 años; hipertensión arterial; diabetes mellitus; hipertiroidismo; antecedentes de infarto agudo de miocardio; insuficiencia cardiaca; disfunción de ventrículo izquierdo; los siguientes parámetros ecocardiográficos: diámetro de la aurícula izquierda mayor de 50 mm, presencia de trombos en orejuela de aurícula izquierda; disfunción ventricular.
Los pacientes menores de 65 años sin ningún factor de riesgo tienen una incidencia de accidente cerebrovascular isquémico del 1% por año, frente al 8% por año en los pacientes con uno o más factores de riesgo. Por esto se considera que los pacientes menores de 60 años, sin cardiopatía orgánica ni factores de riesgo, no necesitan anti-coagulación, siendo opcional el empleo de ácido acetilsalicílico. Los pacientes de más de 60 años o con algún factor de riesgo se benefician del tratamiento anticoagulante. La razón internacional normalizada (INR) óptima se obtiene entre 2 y 3,9.
Existen algunas escalas, como el índice o score CHADs 24, que han demostrado su utilidad en la identificación de pacientes con elevado riesgo de eventos embólicos. Los ítems utilizados en este score para valorar el riesgo de embolia y la puntuación otorgada a cada uno de ellos son los siguientes: historia de insuficiencia cardiaca (1 punto), de hipertensión arterial (1 punto), edad > 75 años (1 punto), diabetes mellitus (1 punto) y embolia periférica (2 puntos). Un score de 0 tiene bajo riesgo de accidente cerebrovascular (0,5% al año); un score > 3 es de alto riesgo para accidente cerebrovascular (5,3 a 6,9% al año).
Precisan anticoagulación los pacientes con fibrilación auricular de más de 48 horas de evolución o de duración desconocida, que van a ser sometidos a cardioversión, sea farmacológica o eléctrica. No precisan anticoagulación los pacientes con episodios de fibrilación auricular de menos de 48 horas de evolución.
La pauta de anticoagulación consiste en Sintrón durante 3 semanas para una INR 2-3 y al menos 4 semanas después de la fecha de la cardioversión. No se debe intentar cardioversión eléctrica ni se deben dar fármacos para cardiovertir hasta que no se hayan completado las 3 semanas de anticoagulación.
Cuando no existan criterios para la cardioversión, ya sea eléctrica o farmacológica, se instaurará tratamiento frenador de la respuesta ventricular con bloqueadores beta, con calcioantagonistas, o con digoxina.
MANTENIMIENTO DEL RITMO SINUSAL TRAS LA CARDIOVERSIÓN
El problema que surge en los pacientes con fibrilación auricular recurrente es la alta tasa de recurrencias espontáneas: se cifran en alrededor de 70% al año.
Los fármacos útiles para evitar recurrencias son los del grupo IC (propafenona y flecainida) y los del grupo III (amiodarona y sotalol). Diversos estudios han demostrado similar eficacia de la propafenona, sotalol y flecainida.
En ausencia de cardiopatía isquémica o estructural, es de primera línea el tratamiento con propafenona o flecainida asociado a un fármaco que controle la respuesta ventricular en caso de recaída (bloqueador beta o calcioantagonista). De segunda línea es el sotalol, desaconsejándose la amiodarona por los efectos secundarios a medio y largo plazo.
En pacientes con insuficiencia cardiaca, en presencia de infarto antiguo o disfunción ventricular izquierda está contraindicada la flecainida y la propafenona, el fármaco de elección es entonces la amiodarona a dosis de 200 a 400 mg/24 horas.
TRATAMIENTO QUIRÚRGICO DE LA FIBRILACIÓN AURICULAR9,10
La primera técnica quirúrgica específica de fibrilación auricular que se llevó a cabo fue la técnica de maze (laberinto, en español)9. El procedimiento de esta técnica se basa en la idea de seccionar los circuitos de macroentradas mediante unas incisiones en ambas aurículas, que tras ser suturadas y cicatrizar van aislando el impulso eléctrico, reduciéndolo a vías sin salida. Esta técnica elimina la fibrilación auricular en el 90% de los pacientes, no obstante es muy agresiva, pues requiere para su realización circulación extracorpórea, paro cardíaco y gran cantidad de líneas de sutura, siendo por ello poco aceptada y pocas veces aplicada.
Sin embargo, ha habido innovaciones tecnológicas en los últimos años que han abierto otra puerta hacia estos tipos de tratamiento. En la actualidad, existen equipos quirúrgicos de ablación térmica mediante radiofrecuencia monopolares o bipolares, microondas, criotermia, ultrasonidos o láser.
Las nuevas técnicas de ablación se basan en la creación de lesiones por calor o frío10.
Por otra parte, también han aumentado los conocimientos sobre la fisiopatología de esta arritmia, demostrándose el protagonismo de las venas pulmonares y la aurícula izquierda. De este modo, Haissaguerre demostró en 1998 que la fibrilación auricular paroxística se origina en focos ectópicos de las venas pulmonares en el 94% de los casos. La ablación alrededor de las venas pulmonares ha demostrado reducir significativamente la reaparición de esta arritmia cuando aparece de forma paroxística; no obstante, todas estas técnicas todavía están en su fase inicial, existiendo muy poca experiencia.
CONCLUSIONES
Si bien a lo largo de este artículo hemos hecho un continuo hincapié en las medidas farmacológicas e intervencionistas para tratar la fibrilación auricular, el hecho de la gran prevalencia de esta arritmia nos debe alertar de que la literatura médica adolece de estudios que evalúen el impacto que dicha patología y el tratamiento de la misma tienen sobre la calidad de vida de los pacientes. La evolución de los informes relacionados con pacientes (IRP) con fibrilación auricular es un área abierta para futuras investigaciones.
Bajo este concepto se engloban el aspecto de la percepción de los síntomas por quien los sufre, así como aspectos relacionados con la productividad, la satisfacción con el tratamiento, el estado funcional y su repercusión sobre la calidad de vida del paciente. Cubrir el impacto que la fibrilación auricular tiene sobre la calidad de vida de estos pacientes, así como paliar las deficiencias en el tratamiento de los síntomas que demanden, abre un campo de investigación de gran interés para mejorar la calidad de vida de nuestros enfermos, al que ya han hecho mención algunos autores2.
Correspondencia: M.I. Ostabal Artigas.
C/ Ramiro II el Monje. Ed. Altai. Bloque 2, 2º C. 50420 Cadrete. Zaragoza. España.
Correo electrónico: ISABELOSTABAL@eresmas.com
Recibido el 11-02-08;
aceptado para su publicación 19-09-08.