INTRODUCCIÓN
La vagina es un delicado ecosistema dinámico en el que interactúan varios factores. Uno de ellos es la flora bacteriana normal que está dominada por los lactobacilos, aunque otros organismos, incluidos algunos potencialmente patógenos, pueden estar presentes en bajas cantidades. Los lactobacilos son capaces de mantener un entorno ácido que inhibe el sobrecrecimiento de las bacterias y otros organismos con potencial patógeno. Diversos factores pueden modificar este equilibrio produciéndose una infección clínica.
Las infecciones vaginales se encuentran entre los problemas más frecuentes de la práctica médica. Tres son los tipos más frecuentemente implicados: vaginitis candidiásica, tricomoniásica y la vaginosis bacteriana.
EPIDEMIOLOGIA
La tricomoniasis vaginal es una de las infecciones de transmisión sexual (ITS) más frecuentes, estimándose que ocurren 5 millones de casos nuevos anualmente en EE.UU. Es responsable de entre el 10% 25% de las infecciones vaginales1, aunque su incidencia está disminuyendo en los países industrializados2,3.
La transmisión es de carácter sexual, siendo excepcional que ocurra a través de fómites, de tal manera que se considera que el único modo no sexual de transmisión es la vertical perinatal.
Las Trichomonas pueden ser identificadas en el 30% 80% de las parejas sexuales de las mujeres infectadas4. La mujer puede adquirir la infección por contacto con un varón o una mujer infectados, mientras que el varón lo adquiere generalmente sólo por el contacto con una mujer.
La tricomoniasis puede actuar como vector para otras enfermedades de transmisión sexual (ETS)5. Hasta en el 30% de los casos se asocia a otras enfermedades venéreas, pero quizás el aspecto más preocupante es que esta infección incrementa la transmisión del virus de la inmunodeficiencia humana (VIH) multiplicando por dos el riesgo6,7.
Se han señalado varias circunstancias como factores de riesgo asociados a esta infección: uso de dispositivo intrauterino, consumo de tabaco y número de parejas sexuales8.
Cuando la infección está presente en la gestación se ha asociado con peores resultados perinatales al relacionarse con un incremento de rotura prematura de membranas, parto pretérmino9 y bajo peso al nacer10. Además, la infección por trichomonas puede ser adquirida perinatalmente, ocurriendo esto en el 5% de los hijos nacidos de madres infectadas.
En la infancia es una infección inusual y sugiere la presencia de abuso sexual.
ETIOLOGIA
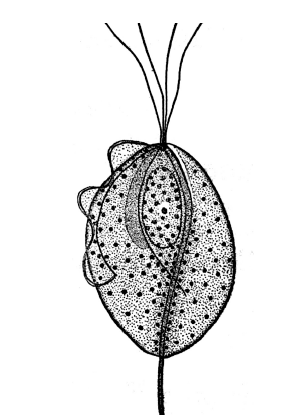
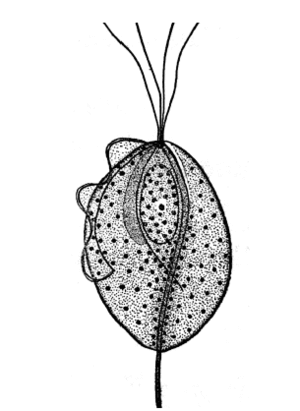
La Thichomonas vaginalis es un protozoo móvil, anaerobio, de forma ovoide, con una longitud de 10 a 20 µm, flagelado (fig. 1). Presenta en su membrana externa distintos antígenos, relacionados con su patogenicidad, lo que permite diferenciar diversos biotipos. La presencia de 4 flagelos en un extremo y de una membrana ondulante le confiere la característica movilidad al microorganismo. El crecimiento y reproducción óptimas se producen en condiciones de anaerobiosis.
Figura 1. Esquema de Trichomona vaginalis. Protozoo ovoide con cuatro flagelos en un polo y membrana ondulante.
CLINICA
Las manifestaciones clínicas de la infección no son suficientemente sensibles ni específicas para identificar el agente patógeno, ya que el 50% de los casos son asintomáticos. La sintomatología suele aparecer entre 5 y 28 días después de la exposición, pero alrededor del 30% de las mujeres pueden tener un período más largo de latencia de hasta 6 meses.
Los signos y síntomas más habituales son el aumento de la secreción vaginal, que suele ser maloliente, acompañado de eritema de la mucosa vaginal y del introito, prurito, dispareunia y molestias durante la micción. Ocasionalmente puede aparecer dolor hipogástrico.
El examen colposcópico puede mostrar la presencia de pequeñas úlceras rojas en la pared vaginal, produciendo una colpitis "en fresa" o en el cérvix (cervicitis de puntos rojos). El aspecto clásicamente descrito de la secreción vaginal amarillo-verdosa y espumosa no es un signo constante, apareciendo en menos de la mitad de las pacientes. Otras exploraciones como la determinación del pH vaginal tampoco son específicas, ya que aunque casi siempre éste es superior a 4,5, esto también puede ocurrir en otras infecciones, como en la vaginosis bacteriana11. La prueba de las aminas, liberándose mal olor al añadir unas gotas de hidróxido potásico al 10% a una muestra de la secreción vaginal, es positiva en el 50% de los casos, pero esto también ocurre en la vaginosis bacteriana, produciéndose el característico olor a pescado.
DIAGNOSTICO
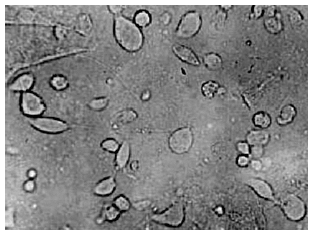
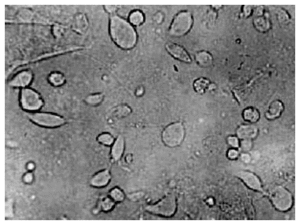
El elemento diagnóstico más útil y asequible en la identificación de la tricomoniasis vaginal es el examen en fresco de la secreción vaginal, que permite visualizar fácilmente, hasta en el 90% de las mujeres sintomáticas, el movimiento de las Trichomonas (fig. 2). Su tamaño, aproximadamente 2 o 3 veces el de un polimorfonuclear, el aspecto morfológico antes descrito y su movilidad, permite identificarlas fácilmente y diferenciarlas sin problemas de otros elementos móviles como los espermatozoides.
Figura 2. Examen en fresco de secreción vaginal con la presencia de Trichomonas vaginalis.
Algunos autores recomiendan un ligero calentamiento del portaobjetos para aumentar su movilidad y hacer más evidente su presencia. Es habitual visualizar en la preparación un aumento en la proporción de polimorfonucleares, llegando en algunos casos a hacer dificultosa la observación del protozoo, por lo que hay que insistir en la búsqueda en las zonas del cristal en las que exista la menor densidad celular.
El examen en fresco tiene una sensibilidad que varía del 40% 70% en función de la experiencia del observador y de la calidad en la obtención de la muestra.
Otras técnicas diagnósticas más sofisticadas pueden ser eventualmente necesarias, como la tinción de Giemsa o Papanicolau, que tienen una limitada sensibilidad y una baja especificidad, por lo que éstas no deben ser utilizadas para realizar el diagnóstico de tricomoniasis ante la sospecha de infección, el cultivo en medio de Diamond, que tiene una sensibilidad más alta que el examen en fresco, la prueba de inmunofluorescencia identificando antígeno de superficie T. vaginalis o el estudio de la presencia de su ácido nucleico mediante hibridación in situ o mediante reacción en cadena de la polimerasa (PCR)12, técnica cara y no disponible en la mayoría de los centros.
TRATAMIENTO
Todas las pacientes diagnosticadas de tricomoniasis deben ser tratadas, independientemente de que existan manifestaciones clínicas o no.
La frecuente infección de los conductos de Skene y la uretra hacen que un tratamiento tópico pueda ser ineficaz, por lo que es unánime la recomendación de indicar un tratamiento sistémico.
Aunque se ha descrito una tasa de curaciones espontáneas en aproximadamente el 20% de los casos, las Trichomonas son altamente sensibles al metronidazol, con una tasa de curas del 95%. Las parejas sexuales también deben recibir tratamiento.
Existe unanimidad, como así lo expone una reciente revisión de la Crochane13 respecto a que el tratamiento de elección es el metronidazol, recomendándose dosis única de 2 g por vía oral. Como pauta alternativa se indica el metronidazol a dosis de 500 mg dos veces al día durante 7 días. Es necesario hacer la recomendación de no ingerir alcohol desde 12 horas antes hasta 48 horas después de realizar el tratamiento, ya que su asociación con el metronidazol produce un efecto antabús.
No existe una alternativa efectiva al metronidazol, por lo que en caso de alergia a este fármaco se recomienda la desensibilización al fármaco, o como peor opción, la utilización de paromomicina.
En el embarazo14, aunque algunos protocolos recomiendan precaución a su uso en el primer trimestre, no se ha demostrado teratogenicidad con el metronidazol y se recomienda la misma pauta que fuera de él, aunque en el prospecto del fármaco se indica su contraindicación en el primer trimestre del embarazo.
Se considera que existe fallo en el tratamiento ante la persistencia o recurrencia de los síntomas, a pesar de la abstinencia sexual o después de mantener relaciones sólo con una pareja tratada. En estos casos se recomienda repetir la misma pauta (2 g en dosis única), asegurándose del correcto tratamiento de las parejas. Ante nuevo fallo del tratamiento se puede utilizar metronidazol 2 g/día cada 3-5 días, y en última instancia paromomicina o timidazol oral15.
Ante la presencia de fallos de tratamiento hay que pensar en la posibilidad de reinfecciones16, circunstancia más frecuente que el fallo real de tratamiento.
Sería recomendable la realización de una investigación para descartar la presencia de otras ETS coexistentes.
Una vez realizado el tratamiento no es necesario el seguimiento posterior si este ha sido correctamente llevado a cabo ante la elevada tasa de curación.
PREVENCION
La prevención de la enfermedad incluye el tratamiento de las parejas sexuales. Se debe informar sobre la necesidad de abstenerse de mantener relaciones sexuales hasta la curación (una semana después del tratamiento).
La utilización de preservativos de látex o poliuretano, así como la reducción del número de parejas sexuales, puede reducir el riesgo de transmisión de la tricomoniasis vaginal.