El síndrome de intestino irritable (SII) es una parte del amplio grupo de los trastornos funcionales digestivos (TFD), y consiste en una combinación variable de síntomas digestivos crónicos o recidivantes: dolor abdominal; alteraciones de la frecuencia, la forma o la consistencia de las deposiciones; distensión abdominal y flatulencia, en ausencia de enfermedad estructural gastrointestinal, infección o alteración bioquímica. Si tuviéramos que concretar la característica fundamental del SII podríamos decir que es la presencia de una reacción exagerada, a la percepción de estímulos viscerales, a la respuesta inducida, motora o de otro tipo. Por ejemplo, muchos pacientes con SII tienen exaltados los (mal llamados) reflejos ortocólico o gastrocólico o, en lugar de tener palpitaciones ante una situación estresante, presentan flatulencia o diarrea.
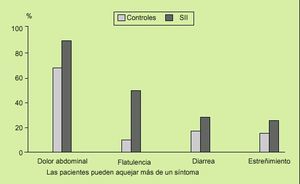
Los TFD tienen una elevada prevalencia en la población general (fig. 1). Concretamente, el SII, el más frecuente de ellos, produce un gran número de consultas, tanto en atención primaria como especializada, generando unos costes (directos o indirectos) enormes. En los países occidentales afecta al 15-20% de la población adolescente y adulta (fig. 2), siendo 2-3 veces más frecuente en las mujeres. Es de notar que sólo el 25-30% de estos pacientes requieren atención médica, la mitad de ellos no necesariamente para que se les proporcione un tratamiento farmacológico, sino para asegurarse de que no padecen una enfermedad grave o preocupante, hereditaria o transmisible.
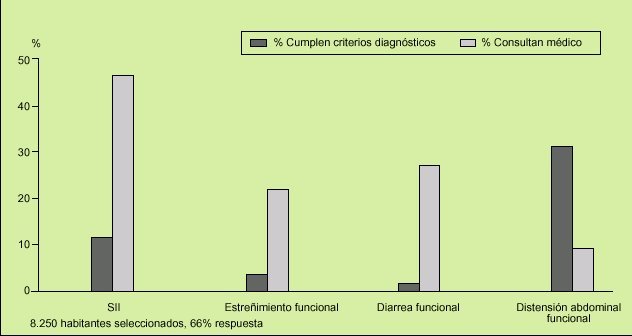
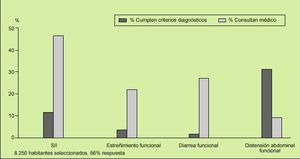
Fig. 1. Tasa de prevalencia de los principales trastornos funcionales digestivos (TFD) en la población general de los EE.UU. Resultados de una encuesta nacional por correo a 8.250 habitantes seleccionados previamente (contestó el 66% de los contactados). Obsérvese que el TFD más frecuente percibido fue la distensión abdominal funcional con el 28% de los casos, seguido del síndrome de intestino irritable con el 13%, pero fue este último el que motivó con mayor asiduidad la consulta médica (el 46% de los casos), siendo en el caso de las mujeres 3-5 veces más frecuente que en los varones.
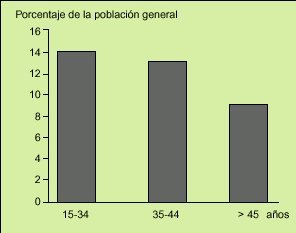
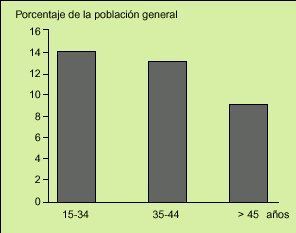
Fig. 2. La prevalencia de los síntomas de síndrome de intestino irritable (SII) en la población general declina con la edad, aunque mantiene tasas por encima del 8% en mayores de 45 años.
En atención primaria significa el 8-15% de sus consultas (promedio, 12%), aunque a veces no es fácilmente reconocido ya que puede enmascararse bajo la consulta de manifestaciones extradigestivas de diversa topografía y expresión, muy frecuentes (fig. 3), o se combina con manifestaciones en digestivas localizaciones (fig. 4). En la atención especializada extrahospitalaria significa el 20-35% de todos los pacientes (promedio, 28%), la mitad de los cuales son visitados por primera vez antes de los 35 años.
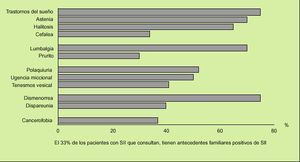
Fig. 3. La frecuencia de las manifestaciones extradigestivas en los pacientes con síndrome del intestino irritable (SII) que consultan es enorme. Hay cinco que señalan más del 65% de los pacientes: trastornos del sueño, astenia (sobre todo matinal), halitosis, lumbalgia crónica
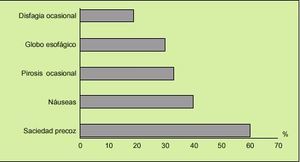
Fig. 4. Además de las manifestaciones clínicas intestinales, los pacientes con síndrome del intestino irritable (SII) que consultan pueden aquejar manifestaciones de hipersensibilidad esofágica o gastroduodenal, con una frecuencia respectiva del 20-35%, y del 40-60%.
El SII se consideró en la década de los cincuenta y sesenta como una enfermedad psicosomática; luego se identificaron alteraciones de la motilidad colónica y yeyunoileal, posteriormente alteraciones de la sensibilidad visceral del tracto digestivo en distintas localizaciones (rectal, colónica, yeyunal, gástrica, esofágica), y por último, en años recientes se han identificado alteraciones en las conexiones entre los sistemas nerviosos periférico (SNP) y central (SNC), y en partes del SNC que procesan la percepción del dolor visceral y su respuesta.
¿Qué es conceptualmente el síndrome del intestino irritable?
Un síndrome o patrón sintomático, no una enfermedad o entidad nosológica.
Un TFD (el más frecuente) que afecta no sólo al colon, sino al intestino delgado y otras partes del tracto digestivo. Este trastorno funcional puede medirse fisiológicamente.
Una condición poco común en niños, que suele aparecer en la adolescencia o en adultos jóvenes y persis-
te toda la vida, aunque tiende a declinar con los años (fig. 2). Afecta a pacientes de cualquier situación socioeconómica.
Una condición con frecuencia ligada a estrés emocional, personal, laboral y social, que afectan al comienzo y a la gravedad de los síntomas, y puede asociarse a varios trastornos de ansiedad comunes.
¿Qué no es el síndrome del intestino irritable?
No existe un verdadero SII si no hay dolor abdominal. No se debe confundir tampoco con la flatulencia exagerada o la incontinencia fecal.
Una enfermedad infecciosa o inflamatoria.
Una condición que predisponga a una enfermedad orgánica ni que acorte la duración de la vida.
Un trastorno psicosomático o psiquiátrico. De la misma manera sucede con los pacientes con acalasia, que evidencian que su disfagia empeora en situaciones de estrés, pero es una enfermedad con un sustrato funcional medible y objetivable.
Una enfermedad debida al estrés crónico. Considerarlo así es una simplificación exagerada. Tampoco es consecuencia de la vida moderna, ya que sus primeras descripciones se hicieron en el Reino Unido hacia 1830, sólo que entonces se llamó de otras maneras.
En el contexto actual dominante de una medicina sobre todo morfológica, puede ser dificil comprender el SII, pero es absolutamente necesario llegar a hacerlo, sobre la base de suficientes conocimientos fisiopatológicos intestinales ya disponibles, para poder establecer su adecuado manejo diagnóstico-terapéutico, ya que los pacientes con SII se quejan de sus médicos: porque creen que el problema está en la cabeza del paciente, no en su abdomen; porque tienen la sensación de que «echan» la culpa al enfermo de sus síntomas, y porque creen que los médicos no tienen interés en estos síntomas, que les parecen banales y no pueden ser medidos con ninguna exploración complementaria.
En años recientes, el SII ha pasado a ocupar en los mejores textos de medicina digestiva el lugar que le corresponde por su importancia1-4, se han publicado, además, excelentes monografías sobre el tema en España y otros países5-8, y muy recientemente se ha tratado de forma exhaustiva en la segunda edición del libro Roma II. The functional gastrointestinal disorders (2000) que recoge las conclusiones del consenso Roma-II acerca de los TFD9, en el curso de posgrado del Congreso Europeo de Digestivo de Roma en noviembre de 199910 y en el monográfico de la fundación internacional para el estudio de los TFD (IFFGD), Evolving pathophysiological models of functional GI disorders, del presente año11. Esta importancia refleja que este síndrome, tan común, es una fuente de padecimientos crónicos y discapacidad personal y social, reduce netamente la calidad de vida de quienes lo sufren y genera un notable aumento de los costes sanitarios (en consultas, fármacos y bajas) y sociales (absentismo), sin que haya habido, hasta el momento presente, un enfoque terapéutico verda-deramente resolutivo.
La clínica como clave en el diagnóstico del síndrome del intestino irritable
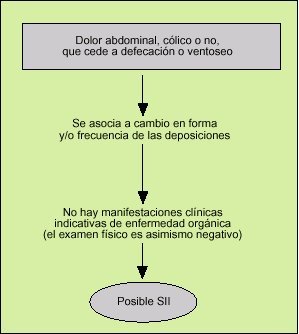
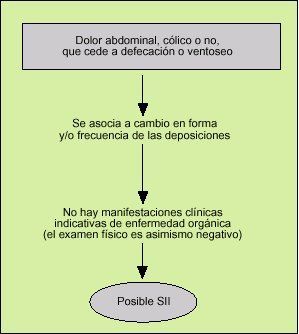
Es importante que se implante con firmeza en el pensamiento del médico y en la mente del paciente, ya desde la primera visita. El diagnóstico positivo del SII resultará reforzado si el médico consultado aprovecha al máximo sus conocimientos semiológicos para dar con la clave de la constelación de síntomas del paciente, ya que no en vano la palabra «síndrome», que proviene del griego y significa «correr juntos», tiene el significado de complejo sintomático o agrupación de manifestaciones. Dicho de otra manera, el juicio diagnóstico inicial debería basarse no en el análisis aislado de cada síntoma (lo cual es inespecífico y puede ser engañoso), sino en buscar asociaciones sintomáticas que tengan sentido orientativo y, que analizadas en su contexto, permitan razonar escalonadamente (fig. 5).
Fig. 5. Uno a uno, los síntomas que aquejan al paciente con síndrome del intestino irritable (SII) son bastante inespecíficos, pero si se agrupan y analizan semiológicamente, en el contexto global del enfermo, la sugerencia de SII ya en la primera visita puede ser muy significativa.
De todas maneras, la posibilidad de llegar a un diagnóstico concluyente de SII se encuentra dificultado por varios factores:
No existen marcadores biológicos, histológicos, ni morfológicos del síndrome.
Los síntomas de SII no son específicos.
El curso de la enfermedad no es constante, ya que en distintos momentos de la evolución los pacientes pueden indicar diferentes tipos de dolor abdominal y señalar localizaciones diversas.
Como en cualquier TFD se observan tasas elevadas de comienzo de síntomas en pacientes nuevos o previamente diagnosticados, y de desaparición de la clínica en enfermos previamente sintomáticos.
Análisis semiológico de las principales manifestaciones clínicas en el síndrome del intestino irritable
Dolor abdominal
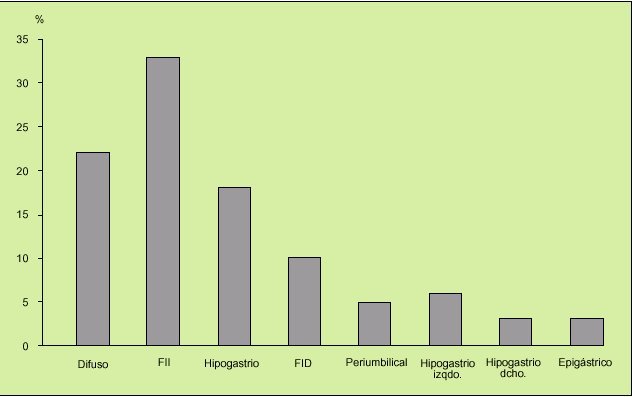
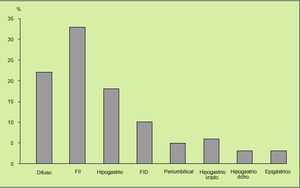
Característicamente, el dolor abdominal, cuya presencia es un requerimiento absoluto para hablar de SII, es cólico, de intensidad moderada, punzante u opresivo, lo que sugiere una afección de una víscera hueca, es difuso o irradia de cualquiera de los dos vacíos o desde el hipogastrio hacia las fosas ilíacas, es decir, a lo largo del trayecto colónico, y se alivia o desaparece con la defecación (en algunas ocasiones, aumenta) o el ventoseo, lo que sugiere afección colónica. La localización preferente del dolor abdominal puede ser variable (fig. 6). Además, suele presentarse al levantarse o con el ejercicio, o aparecer 40-90 min después de las comidas. Sólo de manera excepcional despierta al paciente por la noche. En las mujeres aparece o se exacerba antes y durante las menstruaciones (fig. 7).
Fig. 6. La localización preferente del dolor abdominal en el síndrome del intestino irritable (SII) es variable, pero entre el hemiabdomen izquierdo y el hipogastrio suman casi el 60% de los casos.
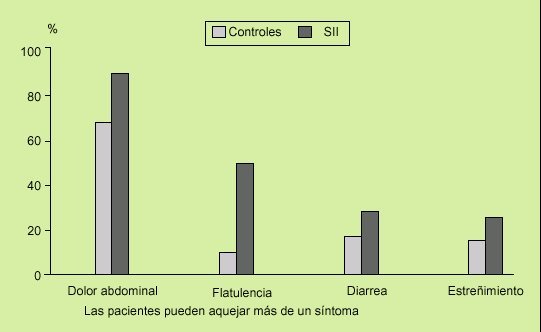
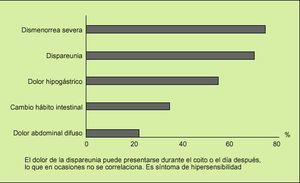
Fig. 7. Las reglas causan dolor significativo en dos tercios de las mujeres y cambios de su hábito intestinal en un 35% de los casos. En las pacientes con síndrome del intestino irritable (SII) estas manifestaciones se ven notablemente incrementadas: cambios en el hábito intestinal en más de la mitad de los casos, y dolor abdominal y/o flatulencia exagerada en el 100%.
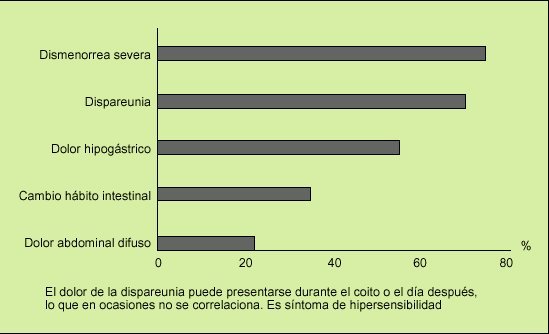
Fig. 8. Las enfermas con síndrome del intestino irritable (SII) tienen frecuentes e in tensas manifestaciones clínicas abdominales y ginecológicas. Esto motiva asiduas consultas al ginecólogo y es fuente de disfunción sexual acusada.
El valor semiológico del dolor abdominal como indicador de SII puede mejorarse mediante las oportunas preguntas verdaderamente discriminantes (tabla 1).
Diarrea
Si hay diarrea, ésta tiene características colónicas y no de intestino delgado, es decir, suele ser diurna, semilíquida o líquida, de pequeño volumen y color marrón o beige, olor ácido pero no pútrido ni de alcantarilla, emisión rápida o explosiva de las heces con abundante gas, cierta urgencia rectal precedida de retortijones o dolor en el hemiabdomen izquierdo (que calman al defecar) y se presenta cuando el enfermo se levanta de la cama (aumento del reflejo ortocólico) o después de desayunar o comer (aumento del reflejo gastrocólico).
No se asocia a fiebre, rectorragia ni emisión de productos patológicos, aunque puede haber mucorrea, y aumenta en situaciones de estrés físico o psíquico. En ocasiones, cuando hay varias deposiciones seguidas, puede dejar escozor o sensación urente rectal, aunque no es muy frecuente que el paciente tenga más de 3-4 deposiciones/día. Es muy raro que se presente tenesmo rectal, pero puede haber otros síntomas de irritabilidad rectal (tabla 2).
Estreñimiento
Si hay estreñimiento suele ser de heces caprinas, afiladas o acintadas, que se eliminan con esfuerzo defe catorio y con mucosidad sin sangre. Además, el paciente aqueja distensión y dolor gravativo en el hemiabdomen izquierdo, con dificultad para ventosear, y todo ello suele aliviar cuando consigue defecar. El estreñimiento en el SII es mucho más frecuente en la mujer que en el varón, al igual que sucede con el estreñimiento crónico funcional, que se diferencia del SII por la ausencia de dolor abdominal. La paciente suele contar que comenzó a ser estreñida entre los 18-25 años.
Alternancia estreñimiento-diarrea
Quizá el patrón deposicional más típico en el SII, y el más frecuente (el 50% de los casos), sea la alternancia en el tiempo (meses o años) de diarrea-estreñimiento, patrón que no es aceptado por algunos autores, que se limitan a contemplar sólo dos: diarrea o estreñimiento, según cada momento. Lo que también es cierto es que cada paciente tiene su «propio» patrón durante largos períodos de tiempo, y que estos patrones pueden ser muy variables de un enfermo a otro. Aquellos que tienen estreñimiento dominante cuentan que durante semanas o meses tienen gran dificultad para evacuar las heces, que son caprinas y oscuras, y sólo en breves períodos (días) tienen diarrea, siendo en muchas ocasiones difícil averiguar si es la propia evolución del SII o que el paciente ha tomado laxantes (farmacológicos o de herboristería). Lo contrario es menos habitual, aunque también posible.
Distensión abdominal
La distensión abdominal puede ser muy llamativa para algunos enfermos. Es difusa o limitada al hipogastrio, en general aparece a los 60-90 min después de las comidas, sobre todo por la tarde, y puede ser muy molesta y obligar a aflojarse la ropa. Característicamente el paciente se queja de que no puede expulsar los gases. Cede con el descanso nocturno y es característico que el enfermo se levante por la mañana sin distensión abdominal, la cual va aumentando conforme avanza el día. Puede objetivarse fácilmente midiendo el diámetro abdominal a la altura del ombligo por la mañana y antes de acostarse.
Otras manifestaciones digestivas
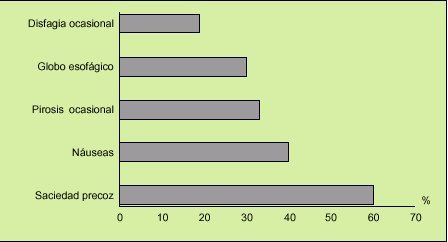
Conviene conocer que el 50-75% de los pacientes con SII pueden quejarse de sitofobia, disfagia ocasional, náuseas, pirosis o dispepsia (fig. 4), y en ocasiones estos síntomas ocupan el primer lugar en las preocupaciones del paciente. Esto es una razón más para que la anamnesis sea lo más completa posible. Es característica la falta de síntomas y signos de alarma (fiebre, adelgazamiento, rectorragia, vómitos repetitivos, anemia, etc.).
Otras manifestaciones extradigestivas
No sólo son frecuentes (p. ej., astenia, adinamia, lumbalgia, mareos, pinchazos en tórax), sino que pueden ser el principal motivo de consulta en atención primaria o a un especialista no digestivo. Destacan la lumbalgia y otros dolores musculosqueléticos, los dolores hipogástricos, la dismenorrea, la dispareunia, la disuria, polaquiuria y estranguria (fig. 3), y son causa de consulta respectiva al reumatólogo (fibromialgia), ginecólogo (endometriosis, pelvialgia crónica) o urólogo (cistitis, prostatitis crónica). De hecho, las manifestaciones ginecológicas en el SII son muy frecuentes (fig. 8), y vivecersa, más de la mitad de pacientes que acuden a consulta especializada de ginecología por dolor hipogástrico cumplen criterios de SII. Entre el 30 y el 40% de las pacientes diagnosticadas de endometriosis que han sido intervenidas, y en las que el dolor abdominal persiste, tienen en realidad (cumplen criterios de) SII12.
Necesidad de emplear criterios sintomáticos específicos
Aunque el SII es un TFD, los diversos estudios, por más cuidadosos que hayan sido, han sido incapaces de evidenciar una anomalía fisiopatológica lo suficientemente sensible y específica para identificar el SII de manera fiable y explicar sus síntomas. De hecho, la presencia de TFD sólo se identifica por la descripción de síntomas por parte del propio paciente. Por tanto, hay una absoluta necesidad de emplear criterios sintomáticos lo más específicos posible, con el fin de poder normalizar el diagnóstico de estos pacientes y establecer comparaciones epidemiológicas, identificar quizá factores desencadenantes o agravantes de sus manifestaciones, y llegar a una adecuada selección de enfermos y subgrupos sintomáticos, que ayuden en un futuro a la identificación y empleo de fármacos clínicamente útiles.
Esto es así para evitar las desventajas de la aproximación diagnóstica por exclusión, que genera una elevada carga de trabajo, produce grandes costes, es molesta o peligrosa para el paciente y crea un grupo heterogéneo, no seleccionado, de pacientes en cuanto a síntomas, expectativas y evolución, y que son muy difíciles de ser evaluados a posteriori8.
La adhesión a la definición por criterios sintomáticos (de manera similar a cómo se hace para «jaqueca», «angina de pecho» o trastornos psiquiátricos según las definiciones DSM-IV), no sólo homogeneiza al grupo de pacientes en los que testar una hipótesis (patogénica o terapéutica) sino que, además, ayuda sustancialmente a definir la relación coste-beneficio de los tests complementarios empleados. Por ejemplo, la investigación rutinaria mediante colonoscopia y biopsias múltiples de la colitis colágena no tiene ningún sentido en el contexto global del SII, aunque puede ser diferente en el caso de diarrea funcional.
Es obvio que existen una limitaciones al desarrollo de criterios diagnósticos específicos para los distintos grupos de TFD, y que podemos resumir de la siguiente manera:
1. Los síntomas de los distintos TFD pueden superponerse, predominando unos u otros en momentos distintos. Por ello, la categorización debe hacerse por agrupación de síntomas.
2. Los TFD pueden coexistir con otras enfermedades orgánicas, digestivas o no. Dada su gran frecuencia es pura cuestión de azar que esto suceda.
3. Ciertos grupos de TFD no tienen necesariamente una correlación fisiopatológica concreta.
4. No hay «patrones oro» para el diagnóstico de TFD ni de grupo concreto.
5. La clasificación clínica en uno u otro grupo de TFD estará dictada por la expresión de los síntomas por parte del enfermo, lo que a su vez depende de su nivel sociocultural y de su entorno personal, familiar y laboral.
6. Los pacientes con TFD que consultan son ya un subgrupo autoseleccionado. Los motivos de consulta pueden ser muy variados, aunque suelen predominar los psicosociales. Los hallazgos fisiopatológicos y psicológicos en ellos no pueden extrapolarse al global de los sujetos con SII.
De todas formas, el beneficio más importante del uso de estos criterios sintomáticos diagnósticos es que motivan al médico práctico a hacer un diagnóstico positivo. El SII se identifica por las características sintomáticas, la ausencia de síntomas y signos de alarma (fiebre, adelgazamiento, rectorragia, anemia, etc.) y una exploración física normal. En los países occidentales, el principal diagnóstico diferencial del SII se establece con la enfermedad inflamatoria intestinal en los pacientes jóvenes, con ciertas enfermedades ginecológicas en las mujeres jóvenes, y frente a la neoplasia colorrectal o la colitis isquémica en los ancianos. La mayoría de los pacientes sólo requerirán, para reasegurarse, un hemograma con velocidad de sedimentación globular (VSG) y una sigmoidoscopia (y en algunos casos un enema opaco).
Diagnóstico clínico positivo
En el momento actual, la mejor definición para SII es la que ha diseñado el Consenso en Trastornos Funcionales Digestivos (TFD), grupo internacional multidisciplinario de expertos13, bajo el epígrafe Roma II-1999 (ta bla 3), en el que ha perfeccionado las definiciones anteriormente protocolizadas como criterios de Manning et al14 (tabla 4) y consenso Roma I-1989, modificados por Thompson et al en 199215 (tabla 5). Los criterios Roma-II permiten también fácilmente encuadrar al paciente con SII como predominantemente estreñido o con diarrea.
De esta manera, el SII es un TFD en el que el dolor o malestar abdominal se asocia con cambios en la frecuencia o forma de las deposiciones, en ausencia de lesiones estructurales, alteraciones bioquímicas o infección. La validez de estos criterios sintomáticos está apoyada por varios estudios clínicos en pacientes, análisis factoriales en población control y estudios de seguimiento a largo plazo8,11,18, y se ha demostrado una buena correlación (kappa 0,8) entre los criterios de Manning y los de Roma.
La evaluación experta del médico es de enorme importancia. No todos los pacientes que se presentan en la clínica con manifestaciones abdominales inespecíficas tienen en realidad SII, y aproximadamente un 2% de los que cumplen criterios de SII tienen, en realidad,
intolerancia a la lactosa por hipo o alactasia, que pue de evidenciarse por los tests complementarios apro piados.
Desde el comienzo se debe aprender a distinguir de manera rápida y fiable a aquellos pacientes que en realidad lo que están es preocupados por manifestaciones digestivas que entran dentro del rango de la normalidad, como borgborigmos, algún pinchazo abdominal, flatulencia abundante, heces que al principio son más duras y luego más blandas o simplemente cambios en el color de las heces, que se deben a distintos alimentos ingeridos. Un número sustancial de sujetos de la población general somatizan sus angustias y miedos acerca del cáncer u otras enfermedades graves a través de la «caja de resonancia» que es el aparato digestivo, y aunque no cumplen los criterios estrictos de SII, ni siquiera de TFD, raramente se sentirán satisfechos con nuestros intentos de tranquilizarlos, a menos que se les soliciten algunas exploraciones complementarias. Otros son simplemente hipocondríacos, es decir, están excesivamente preocupados por la convicción de tener una enfermedad grave a partir de la interpretación personal de sus síntomas somáticos.
Valor del examen físico en los pacientes con síndrome del intestino irritable
Casi siempre es totalmente negativo, aunque algunos hallazgos sutiles que por sí solos no son diagnósticos pueden sugerir la posibilidad de SII4,6,8,10,11,19. El paciente puede estar tenso y ansioso, sin signos de anemia o ictericia ni adelgazamiento, tiene aumentados los ruidos abdominales, moderada aerocolia en todo el marco colónico o en cualquiera de los dos hemiabdómenes derecho o izquierdo, y se le palpa (sobre todo si no está grueso) una «cuerda cólica» izquierda, es decir, el asa sigmoidea, sensible y dolorosa, o bien todo el marco colónico es más sensible, y a veces se asocia un gorgoteo en la fosa ilíaca derecha (FID). Es posible, incluso, en pacientes que se quejan de estreñimiento de heces caprinas y son suficientemente delgados, palpar el sigma con las pelotitas de heces en su interior, aunque esto es mucho más inconstante que el hallazgo de la cuerda cólica.
En mujeres entre 40 y 55 años no es excepcional la presencia de cicatrices abdominales, siendo casi patognomónico de SII la coexistencia de tres: en la FID por «apendicitis crónica», en el hipocondrio derecho por «colecistitis crónica» y en hipogastrio o hemiabdomen inferior como consecuencia de histerectomía.
El tacto rectal proporciona asimismo datos valiosos: la introducción del dedo suele ser dolorosa debido al espasmo de los esfínteres anales (puede haber fisura en la mucosa anal), así como también lo es la presión de la mucosa del recto. Con frecuencia el recto se halla vacío, o con algunas heces escasas, duras, que a pesar de su pequeño tamaño el enfermo no evacua con facilidad. El dedil no debe salir manchado de sangre ni tampoco se debe tactar ninguna masa en el interior del recto.
Por tanto, para hacer el diagnóstico positivo de SII y orientar las exploraciones complementarias que se precisen se debe obtener en primer lugar una historia clínica exacta, que intente excluir de manera razonada y lo más segura posible la probabilidad de enfermedad orgánica. No hay sustituto para la anamnesis y la exploración física. El empleo de cuestionarios estructurados basados en las recomendaciones del consenso internacional que hemos señalado con anterioridad puede ser de gran ayuda porque orientan la topografía de la afección y sugieren funcionalidad, pero los médicos expertos consiguen orientarse con gran fiabilidad empleando los síntomas como asociaciones clínicas (tabla 6), y se apoyan en la existencia de «equivalentes» clínicos del SII (tabla 7), de la misma forma que hay «equivalentes» del síndrome depresivo (anorexia, adelgazamiento, lumbalgia crónica, etc.) o de la ansiedad (pinchazos en el tórax, hiperhidrosis, manos frías, insomnio de conciliación, etc.).
En estos cuestionarios y en la recogida de los datos que el enfermo manifiesta de manera espontánea o en respuesta a nuestras preguntas, perfilando la semiología de sus manifestaciones, es fundamental que la terminología esté bien definida16,17 para evitar una falta de entendimiento entre lo que el paciente quiere decir y lo que el médico cree comprender, prestando una particular atención a la descripción del dolor o malestar abdominales y a los síntomas coincidentes (digestivos o extradigestivos), así como a la expresión de los trastornos deposicionales y las características de las heces.
Consideraciones finales
El diagnóstico del SII debería basarse en los elementos siguientes:
1. Realizar un diagnóstico clínico basado en el patrón sintomático (criterios Roma-II), siendo las manifestaciones clínicas indicativas: a) dolor abdominal tipo víscera hueca (cólico, intermitente) de características y topografía fundamentalmente colónica (hemiabdomen izquierdo o inferior, que se alivia con defecación o el ventoseo), y b) asociado a cambios en la forma o frecuencia de las deposiciones, distensión abdominal o flatulencia exagerada y mucorrea.
2. Exclusión de alcoholismo, toma crónica de fármacos, enfermedades sistémicas, trastornos metabólicos o enfermedades estructurales digestivas, en función del subgrupo sintomático predominante (tabla 8). Se recomienda recomienda realizar un hemograma con VSG y sigmoidoscopia en todos los pacientes, pero la evaluación complementaria definitiva dependerá de: la duración y gra vedad de los síntomas; el curso clínico y la evolución; los factores psicosociales y generadores de estrés, ansiedad, depresión, neuroticismo, etc.
3. Evaluación psicológica del paciente, lo que puede hacerse en clínica de forma ajustada sin excesivo consumo de tiempo (tabla 9).
4. Comprobación de la hipersensibilidad colónica a la distensión18,19 y de la disminución del umbral sensitivo a la estimulación repetitiva (al contrario de lo que sucede en el sujeto control): la perfusión intrarrectal de salino fisiológico causa molestias o dolor; la insuflación colónica durante el acto de la sigmoidoscopia reproduce las molestias que el paciente tiene, y al aspirar el aire el dolor cede.
Se debe tener en cuenta que el SII puede presentarse como único padecimiento, o coexistir con otras enfermedades o síndromes (fibromialgia, congestión pelviana femenina, migraña, etc.), e incluso con otras enfermedades orgánicas digestivas; por ejemplo, en la proctosigmoiditis ulcerosa no es excepcional que el enfermo aqueje manifestaciones sugerentes de SII, sobreañadidas a las manifestaciones de la enfermedad inflamatoria. Por otra parte, se ha comprobado que el aumento de quejas comórbidas se relaciona directamente con la gravedad del SII8,11,17.
En realidad, el diagnóstico diferencial del SII se planteará necesariamente cuando el paciente no cumple los criterios positivos de Roma-II, o hay pocos criterios sintomáticos de Manning. En presencia de 3 o 4 criterios sólo hay una posibilidad de diagnóstico diferencial frente a la enfermedad intestinal inflamatoria crónica, sobre todo la colitis granulomatosa. Cuando hay 2 o 3 criterios deben tenerse en cuenta necesariamente el etilismo crónico, la insuficiencia pancreática y la enfermedad celíaca del adulto, además de la enfermedad inflamatoria intestinal. Los síntomas (y la demografía) del cáncer de colon se parecen poco, y los del cáncer de recto menos aún. Otras posibilidades diferenciales son anecdóticas, pero la encuesta de fármacos y hábitos dietéticos debería ser completa. Siempre está la posibilidad de revaluar y reexaminar al paciente si no se produce una mejoría clínica sustancial a las 4-6 semanas de la exploración inicial. Hasta un 5% de pacientes con SII se muestran refractarios al tratamiento médico y en ellos debe analizarse cuidadosamente la existencia de trastornos psicosociales importantes o el antecedente de abuso físico o sexual, sobre todo si el paciente es mujer.
Además, la obtención de la historia clínica lo más escrupulosa posible y el planteamiento de un plan de investigación adecuado y un plan de seguimiento detallado demuestran al paciente que consulta que sus síntomas se toman en serio, lo que tendrá innegables repercusiones positivas sobre su plan terapéutico. Adicionalmente, se le puede ayudar a descubrir la causa del brote sintomático, es decir, los posibles factores agravantes (tabla 10), al tiempo que se evalúan ciertos aspectos psicosociales y posibles motivos ocultos para la consulta médica (tabla 11).
Los criterios positivos diagnósticos (Manning, Roma-I y sobre todo Roma-II) no serían una herramienta útil si por sí solos no aligeraran gran parte de las exploraciones complementarias, dejando lo mínimo imprescindible para descartar organicidad, y en función del subgrupo sintomático. En este sentido, ya que no hay muchos estudios que hayan evaluado estos aspectos, Hamm et al21 han investigado la utilidad diagnóstica de los tests complementarios que con mayor frecuen cia se solicitan en los enfermos con sospecha de SII, y que en general se siguen recomendando en muchas guías de práctica clínica22: coprocultivo y parasitológico de heces; pruebas biológicas de función tiroidea; pruebas de H2 en el aliento para malbsorción de lac tosa, y examen morfológico colónico, bien sigmoi doscopia con enema opaco, bien colonoscopia com pleta.
Los autores estudiaron una población de 1.452 pacientes con SII que cumplían todos los criterios Roma-I, al menos desde 6 meses antes. Los hallazgos fueron:
Malabsorción de lactosa en el 23% de los pacientes (incidencia similar a la de la población general en los EE.UU.).
El parasitológico era positivo en el 2% de los enfermos (Blastocytis o giardiasis).
Valores anormales de TSH se encontraron en el 6%, de éstos el 50% resultaron hipertiroideos y la otra mitad hipotiroideos.
Anormalidades colónicas en 7 pacientes (cuatro con inflamación colónica, uno con suboclusión y dos con enfermedad diverticular del colon con signos de diverticulitis).
Los autores extraen la conclusión de que, dadas las escasas tasas de hallazgos infecciosos, bioquímicos o estructurales, no parece adecuado el cribado sistemático de los pacientes con SII que cumplen los criterios de Roma-I (al menos desde 6 meses antes) con estos tests, no sólo porque aumentan los costes, sino porque algunos son molestos o invasivos, y que en cambio serán aplicables en casos muy concretos, sobre todo cuando existe un cambio reciente en la sintomatología habitual o síntomas o signos de alarma. Adicionalmente, confirman que los criterios Roma-I (o los de Manning et al, que también han analizado) son una herramienta útil en el diagnóstico práctico del SII.
Quedan otros dos aspectos por comentar. El primero es que no hay que confundir el SII con otro TFD que también se expresa con dolor abdominal crónico: el dolor abdominal funcional (que algunos autores denominarán «abdomen crónico» y otros dolor abdominal crónico idiopático), y cuyos criterios diagnósticos han sido bien expresados en el consenso Roma-II9,13 (tabla 12). Este trastorno tiene una prevalencia del 1,7% en la población general, aparece sobre todo en mujeres, se asocia con gran frecuencia a absentismo laboral, causa frecuentes trastornos del sueño, tiene antecedentes familiares positivos del mismo trastorno en cerca de un tercio de los casos, y con frecuencia hace que el paciente tome analgésicos opiáceos para aliviar el dolor abdominal. Lo que lo distingue del SII es que por definición faltan los trastornos de la frecuencia o la forma de las deposiciones, y el dolor abdominal es prácticamente continuo, no es cólico y no se alivia con la deposición.
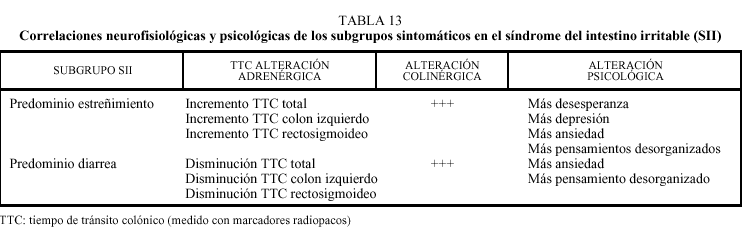
El segundo es que, dado que el diagnóstico no es un fin en sí mismo, ya que el objetivo médico final es siempre el tratamiento, no deberíamos conformarnos con el diagnóstico de SII, sino que hay que apellidarlo. Es decir, deberíamos saber si el trastorno del hábito intestinal que predomina es la diarrea (más de 3 deposiciones/día, heces sueltas o líquidas) o el estreñimiento (menos de 3 deposiciones a la semana, heces secas, duras, a bolas o escíbalos). La razón de esta distinción es también doble: a) una aplicación más centrada del diagnóstico diferencial (p. ej., podríamos sospechar hipercalcemia o hipotiroidismo en el paciente estreñido, no en el que tiene diarrea), y b) un plan terapéutico dirigido (además del apoyo psicológico y las normas higienicodietéticas generales) a aliviar la sintomatología predominante. Además, Aggarwal et al ya habían demostrado hace varios años23 que los subgrupos sintomáticos del SII se correlacionaban con la medida del tránsito colónico, el funcionalismo del sistema nervioso vegetativo y ciertas alteraciones psicológicas y psicosociales (tabla 13), lo que brinda una oportunidad a enfoques terapéuticos novedosos.