Tumor es toda masa neoplásica con tendencia a persistir o crecer indefinidamente con independencia biológica del tejido donde se halla, sin utilidad para el organismo y de etiología aún desconocida. Según el aspecto clínico-histológico, evolución y comportamiento biológico se distinguen dos grandes grupos: benignos (tumores de desarrollo exclusivamente local, bien delimitados y de crecimiento lento y expansivo) y malignos (crecimiento rápido, infiltrante, destructor, mal delimitados, más indiferenciados, metastatizantes y recidivantes). Existe el término «premaligno» con el que se designa aquel cambio tisular que tiene posibilidades de desembocar en un tumor maligno. En este artículo se tratarán aquellos tumores benignos, premalignos y malignos cutáneos que ocurren con más frecuencia en la cara.
Tumores benignos
Queratosis seborreicas
Reciben también el nombre de queratosis seniles o verrugas seborreicas y se las considera como los tumores epiteliales benignos más frecuentes. Se trata de una proliferación de queratinocitos basaloides que se suele acompañar de hiperqueratosis e hiperpigmentación. No hay factores etiológicos conocidos, aunque algunos datos epidemiológicos se esgrimen a favor de la etiología genética y solar.
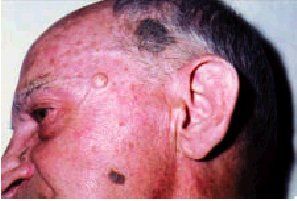
Son muy frecuentes en personas de edad avanzada, hasta el punto de que es rara la persona de más de 50 años que no las presente. Se suelen localizar, además de en la cara, en el cuero cabelludo, el cuello y el tronco. Suelen presentarse, en un principio, como máculas marronáceas bien delimitadas que posteriormente se hacen elevadas, tomando un aspecto verrugoso y deslustrado. A la palpación no están infiltradas y parecen «pegadas» a la piel (fig. 1).
Fig. 1. Verruga seborreica (en regiones superior e inferior), y quiste epidérmico (central).
Tienen un pronóstico benigno y no se malignizan; sin embargo, deben distinguirse del melanoma maligno puesto que, como consecuencia de los traumatismos, torsión del pedículo, e infección pueden necrosarse parcial o totalmente, descaracterizándose.
La aparición de forma eruptiva o brusca de múltiples queratosis seborreicas pruriginosas (signo de Leser-Trélat) debe valorarse como posible marcador cutáneo de neoplasia visceral, puesto que se ha asociado a la presencia de algunos tumores sólidos (estómago, mama, próstata, pulmón, colon, etc.) y a linfomas.
El tratamiento de elección es el curetaje y la posterior electrodesecación, aunque también puede utilizarse la crioterapia y la electrocoagulación.
Quistes cutáneos
Se denominan quistes cutáneos a aquellas cavidades incluidas en la dermis y/o la hipodermis revestidas por epitelio y que contienen un material cuya consistencia oscila de líquido a sólido. Se clasifican en anexiales y no anexiales según deriven o no de la unidad pilo-
sebácea. Los más frecuentes en la cara son los anexiales y trataremos los de mayor importancia epidemio lógica.
Quiste epidermoide infundibular común
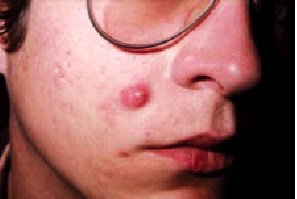
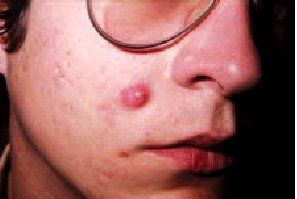
También llamado quiste epidérmico y mal denominado quiste sebáceo. Es el quiste más frecuente (entre el 80 y el 90%) y afecta principalmente a adultos jóvenes y de edad media, en especial a varones. Procede del infundíbulo pilosebáceo (parte del folículo pilosebáceo que se encuentra por encima de la desembocadura de la glándula sebácea). Sus localizaciones predilectas son las áreas donde predomina el acné vulgar (cara, cuello y parte superior del cuerpo). Son formaciones intradérmicas que pueden elevar la epidermis, formando semiesferas con consistencia elástica y de tonalidad amarillenta o blanquecina con telangiectasias. Frecuentemente están centrados por un poro.
Quiste tricolémico
También llamado quiste triquilemal y también mal denominado quiste sebáceo. Ocupa el segundo lugar en frecuencia de los quistes cutáneos. El 90% se encuentra en el cuero cabelludo, pero también pueden encontrarse en la cara. Se observa en la edad media de la vida, siendo dos veces más frecuentes en mujeres. Algunos autores le asignan una herencia autosómica dominante. Deriva del istmo (parte del folículo pilosebáceo entre la desembocadura de la glándula sebácea y el músculo erector del pelo). Son elementos hemisféricos, de mayor consistencia que el quiste epidermoide, sin poro central.
El tratamiento de ambos quistes consiste en la extirpación del saco quístico entero con sutura subsiguiente. Cualquier fragmento de la pared puede causar recidivas. Si el quiste se encuentra inflamado o infectado (fig. 2) se tratará en un principio la infección y al cabo de unas semanas se extirpará quirúrgicamente.
Fig. 2. Quiste infectado.
Quiste miliar
También llamados milium, son quistes epidérmicos en miniatura. Son pápulas de 1-2 mm, habitualmente múltiples y de color blanco perlado o amarillo. Se dividen en primarios, que aparecen en la mejilla y los párpados de personas jóvenes desapareciendo espontáneamente en la tercera o cuarta semana, y secundarios como estigmas residuales de procesos como quemaduras superficiales, radiodermitis, traumatismos repetidos o dermatosis ampollosas subepidérmicas.
Nevos
Aunque no existe una definición universalmente aceptada para el concepto de nevos, se utiliza el término para designar una malformación no hereditaria, circunscrita, secundaria a una alteración del desarrollo em brionario. Coloquialmente se conocen como «lunares», «manchas de nacimiento» o «antojos» (fig. 3). Los nevos pueden hallarse presentes desde el nacimiento (nevos congénitos) o pueden aparecer a lo largo de la vida (nevos adquiridos). Existe gran cantidad de clases de nevos que han sido clasificados en tres tipos: los ne vos de células pigmentarias, los nevos nevocíticos o nevos celulares y los nevos organoides (tabla 1).
Fig. 3. Nevo pigmentado.
Nevos de células pigmentarias o melanocíticos
Se caracterizan por presentar un mayor número de melanocitos epidérmicos o dérmicos y/o una actividad aumentada de éstos. Se presentan como áreas circunscritas de hiperpigmentación. En la cara, los más frecuentes son los lentigos simples, que son pequeñas áreas maculares hiperpigmentadas de 3-5 mm que pueden presentarse por todo el tegumento cutáneo. El término lentiginosis se utiliza para designar la situación en la que existe un gran número de lentigos; son ejemplos de lentiginosis el síndrome de Peutz-Jeghers, el síndrome de Leopard, etc.
Nevos nevocíticos
Son aquellos que están formados por un tipo especial de células (los nevocitos) que poseen también la capacidad de producir pigmento, por lo que algunos autores no hacen distinción con el grupo anterior y los consideran melanocíticos. Pueden ser congénitos o adquiridos, y son los que habitualmente conocemos con el nombre de nevos.
Los nevos pigmentocelulares congénitos tienen una mayor tendencia a la malignización que los adquiridos. Se subclasifican en grandes (más de 20 cm de diámetro o más de 10 cm2 de superficie), los medianos (entre 1,5 y 19,9 cm de diámetro) y los pequeños (con diámetro menor de 1,5 cm). En cuanto al porcentaje de malignización se considera que un 13% de melanomas se asocia a nevos, y que el 0,6% de los congénitos acaba en melanoma. El principal factor de riesgo de los nevos congénitos depende del tamaño (mientras que los grandes tienen un 6,3% de riesgo, los medianos y pequeños varían entre el 2,5 y el 6%).
Los nevos nevocíticos o pigmentocelulares adquiridos son muy frecuentes (todos los individuos en la cuarta década de la vida poseen entre 27 y 43). Aparecen en la primera infancia y se desarrollan en esta etapa o en la juventud. Pueden ser máculas, pápulas o tener aspecto papilomatoso y presentan una coloración variable, desde el color de la piel normal hasta el marrón oscuro. Estos nevos pueden ser precursores de melanoma, aunque de forma muy excepcional.
Existen diversos signos que sugieren que un nevo es un melanoma o que tiene posibilidades de evolucionar hacia dicha neoplasia. Los cinco más importantes se relacionan con las cinco primeras letras del abecedario:
A: asimetría: para comprobarla se colocará una regla en el centro del nevos constatando si las dos partes son relativamente iguales o no.
B: bordes imprecisos: hay que observar si el margen de los nevos muestra digitaciones o no tienen un margen perfecto de continuidad con la piel de la periferia.
C: color cambiante: se refiere al policromatismo (áreas de diferentes colores) en un mismo nevo.
D: diámetro superior a 6 mm.
E: elevaciones papulosas en la superficie del nevo. Se refiere a los cambios de textura en un mismo nevo.
Aquellos nevos que presentan, al menos, alguna de las cinco características indicadas se denominan nevos atípicos (puesto que el término «displásico» es un concepto histopatológico) y deben ser extirpados o biopsiados.
Hemos de tener en cuenta, sobre todo en la cara, que algunos de estos cambios pueden ser debidos a una inflamación provocada por maniobras depilatorias o irritaciones crónicas; sin embargo, ante la presencia de algunos de estos signos el paciente debería ser remitido urgentemente a un especialista.
Nevos organoides
Los nevos epidérmicos son hiperplasias queratinocíticas que suelen aparecer durante el primer decenio, pudiendo crecer durante la pubertad. Son excrecencias verrugosas en placas circunscritas, lineales, zoniformes o regionales de color pardusco o negro. Habitualmente son benignos, pero pueden ser extirpados (suele bastar el curetaje y la electrodesecación).
Nevos sebáceos
Son frecuentes en la cabeza y el cuello. Suelen aparecer en el recién nacido y a medida que el niño crece van aumentando de tamaño, puesto que son sensibles a los andrógenos. La lesión forma una placa de color amarillento o anaranjado, benigna y elevada. Debe ser extirpada puesto que tiene riesgo de degeneración hacia carcinoma basocelular, entre otros.
Tumores vasculares
Los hemangiomas son los más frecuentes en la cara. Son hiperplasias de los vasos dermoepidérmicos consecutivas a simples angiectasias, multiplicación de vasos bien diferenciados o proliferación de células endoteliales. Se dividen en planos (pequeñas máculas congénitas de color rosado o rojo intenso o violáceo, que se desvanecen a vitropresión), tuberosos (modificaciones vasculares en la dermis superior que producen elevaciones rojo-vinosas) y cavernosos (con afección vascular en la dermis profunda y/o hipodermis provocando masas protruyentes de color azulado irregular). En el adulto tan sólo una minoría de estas lesiones persiste, puesto que la mayoría remiten en la primera década de la vida (cuanto mayor es su profundidad, tienen mayor tendencia a persistir). Para los que persisten existen métodos de camuflaje y láser con los que se obtienen buenos resultados.
Queratoacantoma
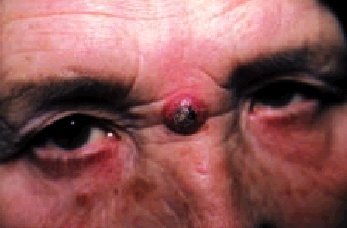
Es una neoplasia epitelial benigna frecuente que se caracteriza por un crecimiento rápido y alarmante y una involución espontánea en unos meses (fig. 4). El mecanismo etiopatogénico es un enigma, aunque se han implicado varias posibles causas: radiaciones ultravioletas (puesto que la mayoría aparecen en áreas fotoexpuestas), traumatismos mecánicos, factores genéticos, inmunodepresión, productos químicos (alquitranes) y virus. Se origina a partir de la vaina epitelial externa folicular y de la epidermis de superficie, explicándose así que no surja en piel lampiña y mucosas salvo en muy raras ocasiones.
Fig. 4. Queratoacantoma.
Suele predominar en varones (23/1) entre 45 y 70 años de edad. Surge con predominio evidente en la piel fotoexpuesta: cara, cuello, antebrazos y dorso de manos. Casi siempre se trata de un tumor aislado caracterizado por una peculiar historia natural: a) fase inicial o de crecimiento: formación de una pápula hemisférica algo deprimida en el centro; b) fase de estado: a las 3-8 semanas se constituye un tumor de 1-3 cm de diámetro con amplio cráter central lleno de un tapón hiperqueratósico adherente; c) fase de regresión: al cabo de pocas semanas o meses se van aplanando los bordes y se desprende el tapón córneo, y d) fase cicatrizal: se completa la involución con una cicatriz antiestética. Se han descrito, no obstante, variantes clínicas de difícil diagnóstico entre las que destacan: queratoacantoma aglomerado, centrífugo, gigante, múltiple familiar (síndrome de Ferguson-Smith), eruptivo generalizado (síndrome de Grzybowski), etc.
Aunque la mayoría de ellos presentan una involución espontánea, el riesgo de confundir un queratoacantoma con un auténtico carcinoma espinocelular y la imposibilidad de negar a priori que un queratoacantoma llegue a ser gigantesco, destructor o que provoque cicatrices retráctiles e inestéticas, justifica la exéresis precoz y desautoriza la actitud expectante.
Precáncer facial
El término precáncer fue acuñado por primera vez por Dubreuilh en el III Congreso Internacional de Dermat ología (Londres, 1896) y fue aceptado plenamente. La definición de Bloch, hace 75 años (1932), es muy significativa y hoy día aún tiene validez: «la precancerosis son aquellos cambios tisulares cuya evolución natural lleva al desarrollo de un tumor maligno».
La lista de lesiones cutáneas precancerosas es muy numerosa; sin embargo, en este artículo trataremos las que se presentan con más frecuencia: la queratosis y queilitis actínicas, el lentigo maligno y la leucoplasia labial.
Queratosis actínica
Son también llamadas queratosis solares y son la forma de precáncer más frecuente. La Academia Americana de Dermatología las define como neoplasias cutáneas determinadas por anormalidades cromosómicas que surgen en zonas expuestas a la luz solar. En su génesis intervienen tres factores: susceptibilidad racial (fototipos I-III, piel clara), tiempo total de exposición al sol (presente en mayores de 40 años) y grado de insolación de la zona de procedencia (más frecuentes en países soleados) y de la profesión llevada a cabo (más frecuente en campesinos, marineros, etc.).
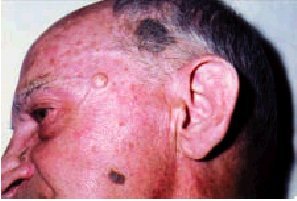
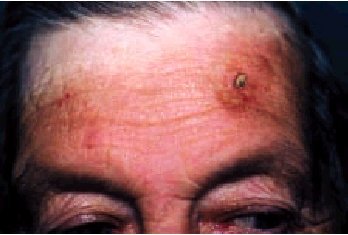
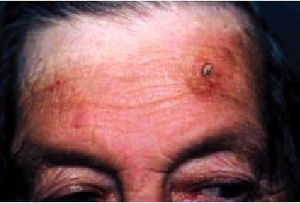
La queratosis actínica característica consiste en una escama amarillenta o marronácea, seca y áspera, que se aprecia mejor al tacto que a la vista, adherida sobre un área hiperémica con puntos sangrantes (fig. 5). Suelen ser múltiples y en la cara se localizan principalmente en la frente, la nariz, las mejillas y los pabellones auriculares. Con frecuencia se acompañan de otras alteraciones cutáneas en relación con la sobreexposición solar (hiperpigmentaciones, lentigos seniles, atrofia, etc.).
Fig. 5. Queratosis actínica.
Uno de los aspectos más importantes es su potencial de malignización. Para la Academia Americana de Dermatología, la estimación de la transformación maligna es del 0,25-20% para cada lesión, durante un año.
Las posibilidades terapéuticas son múltiples (tabla 2). La elección del tratamiento depende de diversos facto res: estado general del paciente, características de las lesiones (número, tamaño, localización, etc.), experiencia del médico con las diferentes técnicas, etc. Actualmente los métodos destructivos son los más utilizados.
Queilitis actínicas
Representan el equivalente de las queratosis actínicas de la piel en el labio inferior, por lo que también reciben el nombre de queratosis actínica del labio. Comparten características epidemiológicas y etiológicas.
Se localizan casi exclusivamente en el labio inferior por estar mucho más expuesto a la luz solar que el superior. La superficie labial se vuelve más opalescente, queratósica (rugosa), agrietada y ulcerada. La aparición de una zona de hiperqueratosis más intensa que forma una excrecencia córnea y la aparición de una úlcera son signos de sospecha de malignización.
La afectación difusa del labio obliga a que el tratamiento se aplique a la totalidad de éste, por lo que la bermellectomía (extirpación del bermellón labial) es el tratamiento de elección.
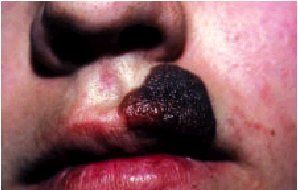
Lentigo maligno
Es también conocido como «peca melánica de Hutchinson» y es un precursor del melanoma (algunos autores lo consideran un melanoma in situ). Estas lesiones suelen aparecer en pacientes de edad avanzada y de raza blanca, sin presentar predilección por un determinado sexo. Cabe postular que el lentigo maligno se origina a partir de un clon anormal de melanocitos intraepidérmicos en la piel dañada por el sol; se considera, pues, que las radiaciones ultravioletas desempeñan un papel causal.
Por lo general, el lentigo maligno comienza como una mácula bien delimitada, pequeña, de color marronáceo o pardo claro, que puede permanecer estable o crecer y volverse con el tiempo más oscuro, de pigmentación variable y multicromática, y de aspecto más irregular. Su localización específica es la cara de personas de cierta edad que se han expuesto al sol de forma crónica.
Con el tiempo, siempre se desarrolla sobre él un melanoma que se conoce con el nombre de «lentigo maligno melanoma». Este porcentaje del 100% no se acepta de forma unánime, pero hay que tener en cuenta que aparece en personas ancianas, en la mayoría, y que evoluciona lentamente (en el transcurso de muchos años), por lo que algunos de estos pacientes fallecen por otra causa antes de desarrollarlo. En general, se asume que en un porcentaje muy variable, entre el 5 y el 50% de los lentigos acaban en lentigo maligno melanoma.
El tratamiento debe ser siempre quirúrgico, y lo más precoz posible, puesto que por su tendencia a la extensión superficial, cada vez será necesaria una exéresis mayor.
Leucoplasia
La leucoplasia se define como una o varias manchas blancas persistentes e idiopáticas, y por tanto no atribuibles a otras dermatosis (liquen plano, candidiasis, etc.), que deben ser biopsiadas por su notable potencial de malignización. Existen múltiples factores etiológicos (alcohol, hipovitaminosis, ciertas hipercolesterolemias, etc.) de entre las que se destacan, en el labio, el tabaco y las radiaciones ultravioletas.
Se suele desarrollar en el prolabio (casi siempre el inferior) sobre una queilitis actínica. También puede localizarse en la superficie interna de las mejillas, paladar duro o lengua.
Desde el punto de vista morfológico comienza como uno o varios elementos puntiformes, lenticulares que al crecer forman placas blanquecinas.
En conjunto, la cancerización ocurre en más del 25% de los casos y debe sospecharse sobre todo cuando hay fisuras y ulceraciones, momento en el que es imperativa la biopsia.
Con respecto al tratamiento, en un primer lugar hay que suprimir los factores responsables (tabaco, prótesis, etc.) y posteriormente tratar el proceso precancerígeno. Las formas localizadas se destruyen mediante electrocoagulación o crioterapia; no obstante, las lesiones hipertróficas, verrugosas, fisuradas o ulceradas deben extirparse siempre que sea posible, reconstruyendo el defecto residual de cierre según proceda.
Tumores malignos
Carcinoma basocelular
El carcinoma basocelular (CB) es el tumor cutáneo más frecuente, con cifras cercanas al 60% entre todos los cánceres de piel. Aunque durante mucho tiempo se ha utilizado el término de epitelioma basocelular o basalioma, hoy día se prefiere el de carcinoma basocelular, reconociendo la naturaleza localmente destructora y maligna de este tumor. No se le conoce lesión precursora y su origen parte de células madre indiferenciadas y pluripotenciales de la capa basal epidérmica y folículos pilosebáceos.
En su etiopatogenia, el principal agente causal es la radiación ultravioleta acumulada; esto se fundamenta en los siguientes hechos: la localización preferente en cabeza y cuello, su predominio en fototipos I-II (fotosensibles), la mayor incidencia en latitudes más bajas, su predominio en individuos con profesiones al aire libre y la mayor frecuencia en pacientes que padecen síndromes genéticos con aumento de sensibilidad a los rayos ultravioleta (xeroderma pigmentoso, albinismo, etc.). Otras posibles causas son las radiaciones ionizantes, determinados agentes químicos (hidrocarburos policíclicos aromáticos, clorofenoles, arsénico, etc.) y los anteriormente mencionados síndromes heredofamiliares fotosensibilizantes.
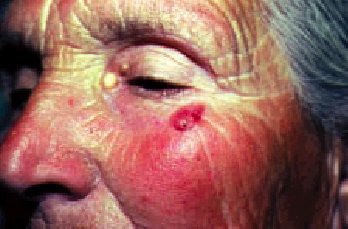
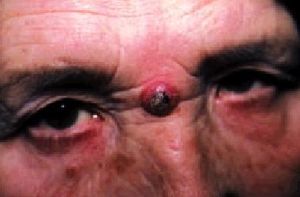
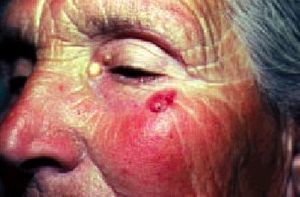
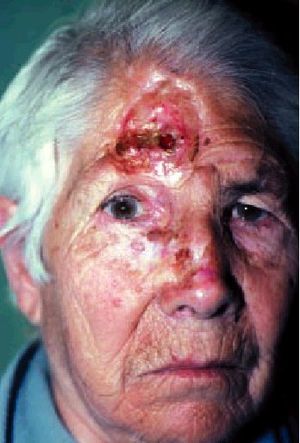
La edad media de aparición se sitúa entre los 50 y los 60 años, con predominio evidente en varones. La localización más frecuente es la cara (casi el 90% de los CB se sitúan en la cara y cuello). Siguiendo criterios de morfología clínica, los CB se dividen en dos grupos fundamentales: a) CB planos o superficiales con tres variantes: eritematoides (aspecto eritematoso y aterciopelado), pagetoides (tonalidad grisácea con erosiones y escamo-costras) y esclerodermiformes (placas de color blanco-amarillento de aspecto y consistencia densa o esclerosa). De éstas, las dos primeras son más frecuentes en el tronco y extremidades y la tercera en la cara, y b) CB perlados (fig. 6): son mucho más frecuentes
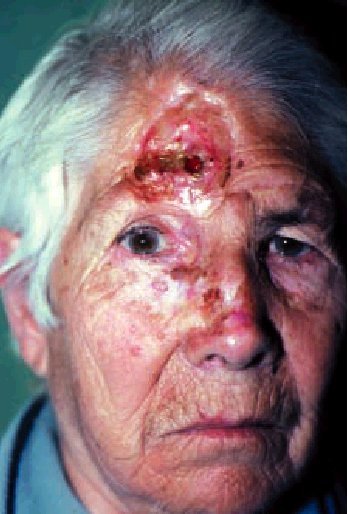
y corresponden al 95% de estos tumores. Se dividen en simples (elevaciones neoplásicas translúcidas o «perlas» surcadas por telangiectasias), ulcerados, cicatriciales y ulcerovegetantes o terebrantes (fig. 7) (formas alarmantes e infiltradas, con enormes destrucciones y hemorragias, que suelen ser el estadio final de estos tumores dejados evolucionar durante muchos años).
Fig. 6. Carcinoma basocelular.
Fig. 7. Carcinoma basocelular terebrante.
Sin tratamientos, los CB aumentan progresivamente de tamaño. Su crecimiento suele ser lento, pero constante. Además, hemos de recordar que tienen una notable capacidad de destrucción local, aunque muy raramente metastatizan. Por todo ello, y por el hecho de que el objetivo del tratamiento debe ser lograr la curación con buenos resultados estéticos, éste debe ser precoz, radical y definitivo.
Existen diversas modalidades terapéuticas cuya utilización depende del tamaño y localización del tumor y de la edad y el estado general del paciente. En general, la exéresis del tumor y su posterior estudio dermopatológico debería ser el tratamiento de elección; sin embargo, pueden ser útiles en determinadas circunstancias la radioterapia, la criocirugía y el curetaje-electrodesecación.
Carcinoma espinocelular
El carcinoma espinocelular (CE) es, tras el CB, el cáncer cutáneo de mayor incidencia en caucasianos, representando el 20% de los tumores epiteliales malignos. Procede de los queratinocitos del estrato espinoso. Tiene capacidad infiltrante, destructora y de diseminación linfática y hemática, siendo el tumor cutáneo maligno más frecuente entre aquellos con capacidad metastásica.
La radiación ultravioleta vuelve a ser el factor etiopa togénico más importante; el CE aparece en zonas fotoexpuestas (preferentemente cabeza y cuello) sobre queratosis solares y dermatitis actínica crónica. Otros factores etiológicos implicados han sido los papilomavirus (aunque no en los CE de localización facial), carcinógenos químicos (arsénico, hidrocarburos, tabaco, etc.), cicatrices, procesos infecciosos e inflamatorios crónicos (quemaduras, úlceras, líquen plano, lupus discoide, etc.), enfermedades genéticas (xeroderma pigmentoso, albinismo, etc.) y la inmunosupresión. Se cree que la etiología del CE es multifactorial.
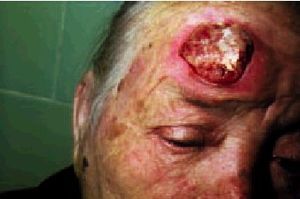
A diferencia del CB, el CE puede desarrollarse tanto en la piel como en las mucosas y semimucosas, siendo el CE de labio inferior el más frecuente de los mucosos. En general, las localizaciones más frecuentes son las expuestas, ocurriendo en más del 90% en cabeza y cuello. Es un cáncer que no suele surgir en piel de aspecto normal; generalmente hay signos de degeneración actínica, úlceras o cicatrices crónicas. Las lesiones precancerosas más frecuentes en la raza blanca son las queratosis actínicas (sobre todo faciales) que, como hemos comentado anteriormente, son consideradas por algunos autores como CE intraepidérmicos. Según permanezcan limitados a la epidermis o sean invasivos, podemos dividir los CE en intraepidérmicos o invasores. En la cara sólo posee individualidad clinicohistológica la enfermedad de Bowen como CE intraepidérmico; ésta se inicia como elementos maculopapulosos lenticulares rojizos o pardos, que confluyen formando una placa de extensión centrífuga, bien delimitada, no infiltrada, de borde irregular y superficie descamativocostrosa, que puede desarrollar un cáncer invasor en un 3-8% de casos no tratados. Dentro de los CE invasores (fig. 8) encontraremos el cuerno cutáneo (caparazón queratósico sobre una base infiltrada que al desprenderse deja una superficie ulcerada y sangrante), el CE ulcerado (úlcera crateriforme de borde grueso, duro y base infiltrada), el CE cupuliforme (masa globulosa, hemisférica y dura con superficie ulcerocostrosa), el CE ulcerovegetante (lesiones exofíticas de gran tamaño, carnosas, sangrantes y fácilmente sobreinfectadas) y el CE penetrante y destructor (situación final a la que llega cualquier CE dejado evolucionar durante años, con gran afección local y posibilidad incrementada de metás tasis).
Fig. 8. Carcinoma espinocelular.
El diagnóstico de CE se establece por los datos clínicos e histopatológicos. Es necesaria la exploración de los ganglios linfáticos regionales para hallar posibles adenopatías metastásicas. Hemos de tener en cuenta que es un tumor que puede extenderse localmente por infiltración de estructuras próximas, progresión perineural o perivascular y, a distancia, vía linfática (80%) o hemática, hacia pulmón, hígado, cerebro, piel o hueso.
Existe un gran número de modalidades terapéuticas según las características del tumor y el estado del paciente. En general, la técnica de elección es la extirpación quirúrgica de la lesión y el cierre mediante sutura directa, colgajos o injertos. La radioterapia también es eficaz, ya que es un tumor radiosensible. Otros tratamientos, ya de segunda elección, son la electrocirugía, la criocirugía, la terapia fotodinámica, el láser de CO2, etc. Suele ser necesario un control (exploración cutánea y linfática regional) frecuente en los primeros 2 años, aunque luego debe proseguir a largo plazo de manera más espaciada.
Melanoma cutáneo
Es un tumor maligno derivado de los melanocitos. Representa el 3% de todas las neoplasias malignas de piel, es la causa del 65% de todas las muertes debidas a cáncer cutáneo y el 1% de todos las muertes por cáncer. Su incidencia aumenta aproximadamente entre un 4 y un 8% anual, hecho que, junto con el potencial letal de este tumor, lo ha convertido en un problema social y sanitario de primer orden.
Los factores de riesgo principales son la latitud y exposición al sol, fototipos bajos, antecedentes de melanoma familiar y presencia de nevos. Los factores que aumentan en gran medida el riesgo de melanoma son una lesión pigmentada que cambia, la presencia de nevos atípicos en pacientes con historia familiar de melanoma y presencia de más de 50 nevos mayores de 2 mm en una misma persona; los que aumentan moderadamente el riesgo son una historia personal o familiar de melanoma previo, presencia de nevos atípicos sin historia familiar de melanoma y presencia de nevos congénitos, y los que aumentan escasamente el riesgo son la inmunosupresión, fototipos más sensibles al sol (tipo 1 y 2), historia de quemaduras solares y presencia de lentigos múltiples.
Basándose en su patrón de crecimiento, Clark clasificó el melanoma cutáneo en cuatro tipos clinicohistológicos básicos: melanoma de extensión superficial (MES), lentigo maligno melanoma (LMM), melanoma nodular (MN) y melanoma lentiginoso acral (MLA). En la región facial pueden presentarse los tres primeros, que son los que trataremos brevemente a continuación.
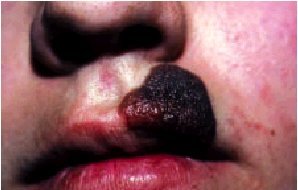
El LMM es el que se presenta con mayor frecuencia en cara y cuello en pacientes de edad avanzada que han sufrido una gran agresión actínica durante períodos prolongados. Se suele iniciar como un lentigo maligno que en algún momento (generalmente al cabo de varios años) comienza con una fase de crecimiento vertical manifestándose como lesiones papulosas o elevadas en el seno de la placa previa.
El MES es el más frecuente de todos los melanomas cutáneos, pero suele presentarse en otras localizaciones (piernas en mujeres y espalda en varones). Suele afectar a adultos jóvenes. En la exploración se trata de una placa pigmentada polimorfa, asimétrica, con un color policromo donde alterna tonos de grises, azules y marrones, con bordes irregulares y superficie al principio lisa y más tarde ulcerada. En un principio tiene un crecimiento horizontal y posteriormente vertical.
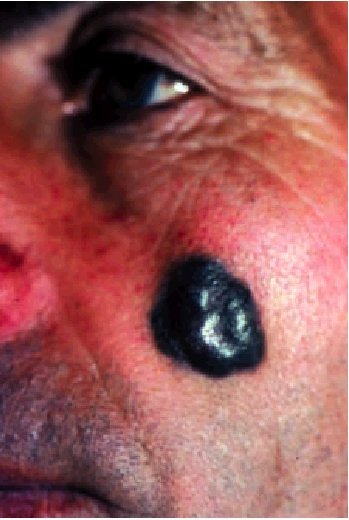
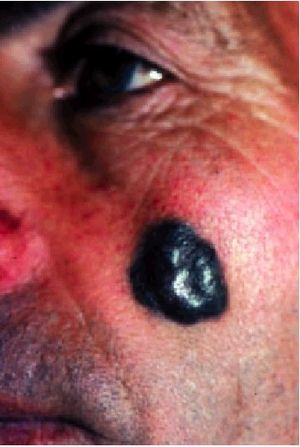
El MN (fig. 9) es aquel que carece de crecimiento radial, creciendo verticalmente desde un inicio. Es frecue nte en cabeza y cuello y afecta a individuos de cualquier edad. Es un tumor negruzco de aspecto cupuliforme que descansa sobre piel de aspecto normal.
Fig. 9. Melanoma.
El diagnóstico de melanoma se sospecha por la clínica ayudada de técnicas auxiliares como la microscopia de epiluminiscencia. La confirmación se establece mediante el estudio histopatológico. Hay que realizar también un diagnóstico de extensión, puesto que el melanoma puede metastatizar por vía linfática, hemática y por continuidad.
En cuanto al tratamiento del melanoma, el que ha demostrado más eficacia es el quirúrgico. Los márgenes de seguridad quirúrgicos dependen del espesor del tumor. Las metástasis linfáticas se tratan mediante disección ganglionar, aunque el manejo de los ganglios linfáticos ha suscitado controversias desde hace años. Existen otros tratamientos, de carácter adyuvante, que han demostrado ser útiles, como la radioterapia, la quimioterapia o la inmunoterapia.
Bibliografía recomendada
Braun-Falco O, Plewing G, Wolff HH, Winnelmann RK. Dermatología. Barcelona: Spinger-Verlag Ibérica, S.A., 1995.
Armijo M, Camacho F. Tratado de dermatología. Madrid: Grupo Aula Médica, S.A., 1998.
Herrera Ceballos E. Tumores cutáneos. Madrid: Grupo Aula Médica, S.A., 1999.
Gibbs C. Differential diagnosis in dermatology. Nueva York: DM Publishing Ogsten Bay, 1997.
Mckee PH. Pathology of the skin with clinical correlations. Barcelona: Mosby-Wolfe, 1997.
Sánchez Yus E. Quistes cutáneos. Monografías de Dermatología. Vol VI. Madrid: Ediciones CEA, S.A. 1993.
Fitzpatrick TB, Eisen AZ, Wolff K, Freedberg IM, Austen KF. Dermatología en medicina general. Madrid: Editorial Médica Panamericana, S.A. 1997.