La planificación familiar es un término que concierne a la fecundidad controlada, entendida como la adopción voluntaria de alguna forma de anticoncepción; con ello se favorece la elección de una maternidad y una paternidad más responsables y el desarrollo de una sexualidad más plena, al no asociarse obligatoriamente el coito al concepto de reproducción.
Uno de los posibles métodos anticonceptivos a nuestra disposición es el dispositivo intrauterino (DIU). Éste constituye uno de los métodos más seguros y eficaces de anticoncepción reversible y de alta seguridad. Consideramos que el manejo de los mismos en atención primaria supone un gran logro para el médico de familia o generalista, siempre y cuando conozca sus tipos, indicaciones y problemas.
Modelos
El DIU es un pequeño objeto que se coloca en el interior del útero, sobre el endometrio, a fin de impedir el embarazo.
Los DIU pueden ser:
Inertes, inactivos o no medicados, cuando están constituidos sólo por plástico.
Activos o medicados, cuando contienen cobre, plata o algún gestágeno.
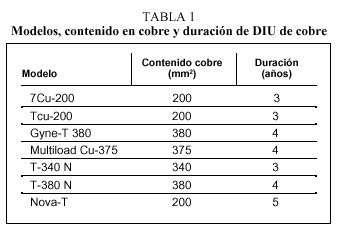
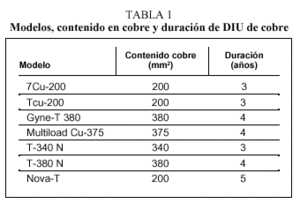
La cantidad de cobre oscila entre 200 (baja carga) y 380 (alta carga) mm2, liberándose diariamente de 40-50 µg, la mayor parte durante los primeros meses de uso y descendiendo posteriormente. Los DIU de alta carga son métodos de elevada eficacia. La incorporación al hilo de cobre de un núcleo de plata (Nova T®) consiguió aumentar la duración de los DIU al darle mayor resistencia, ya que en los que están constituidos solamente de cobre ésta se mide no tanto por la desaparición total de la carga sino por la fragmentación del hilo.
En la tabla 1 se recogen diferentes modelos de DIU con cobre. Hoy en día, los más utilizados son Nova-T®, Gyne-T 380® y Multiload Cu 375®.
Muy recientemente se han comercializado dos nuevos modelos de DIU con cobre:
Cu-Safe 300®, también llamado Flexi-T® o Sertalia®, que destaca por ser un DIU realizado con material muy flexible, especialmente indicado, como luego veremos, en nulíparas.
GyneFix®, constituido por seis láminas de cobre sobre un vástago de plástico que se ancla en el fondo uterino. Este sistema, como luego podremos ver, reduce de modo muy importante las expulsiones de los DIU y está especialmente indicado en inserciones postaborto
y posparto.
Los DIU liberadores de gestágenos tienen forma de T y disponen de un depósito que contiene el gestágeno en el vástago principal. Principalmente existen dos tipos:
DIU liberador de progesterona (Progestasert®), con 38 mg de progesterona; libera 65 µg/día, dando lugar a una depleción total en unos 12-18 meses, lo que obliga a su recambio anual. No incrementa los valores plasmáticos de gestágenos.
DIU liberador de levonorgestrel (Mirena®), que contiene en el vástago vertical 52 mg de levonorgestrel; libera 15-20 µg/día; actúa no sólo como anticonceptivo local, sino que al incrementar los valores de gestágenos plasmáticos, inhibe parcialmente la ovulación, lo que permite una elevada eficacia anticonceptiva. Se estima que cada 5 años de uso debe ser sustituido, y se ha comprobado que una vez que se desea su extracción por métodos reproductivos la vuelta a la fertilidad es extraordinariamente rápida.
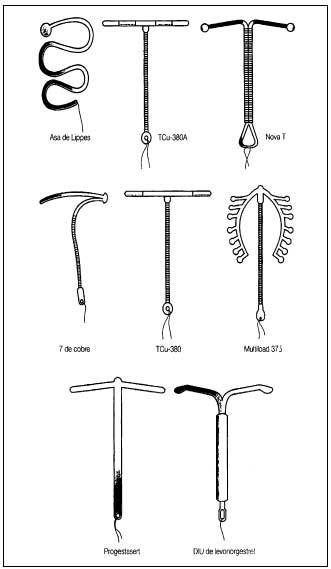
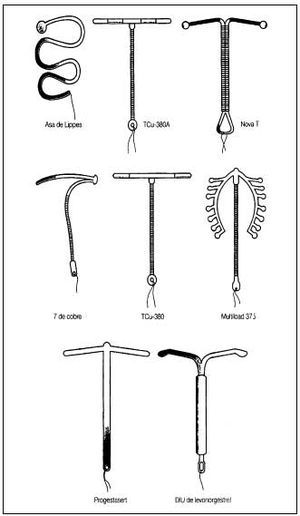
En la figura 1 se incluyen los diferentes modelos de DIU.
Fig. 1. Diferentes modelos de DIU. (Reproducido con la autorización de la Sociedad Española de Contracepción.)
Mecanismo de acción y eficacia anticonceptiva
La inserción de un DIU en la cavidad uterina desencadena de inmediato una respuesta inflamatoria aséptica del endometrio, con un infiltrado leucocitario endometrial, la aparición de fagocitosis de los espermatozoides y la creación de un ecosistema desfavorable para la implantación.
Por otro lado, los DIU de cobre aportan a todo lo anterior un impacto bioquímico y morfológico sobre el endometrio, con la producción de prostaglandinas, la interferencia del metabolismo del glucógeno y el aumento de estrógenos en la mucosa uterina. Además, los depósitos de cobre en el moco cervical producen de por sí una acción espermicida e impiden la capacitación espermática.
Los DIU que contienen progesterona añaden a la inhibición de la capacitación espermática e implantatoria una caducidad del endometrio con atrofia glandular. En el caso selectivo del Mirena®, asocia por el paso de gestágenos sistémicos un efecto antiovulatorio.
La eficacia anticonceptiva de los DIU se estima superior al 97%, con un índice de Pearl estimado entre 2 y 3. Éste es un índice muy utilizado, refleja el número de embarazos habidos en 100 mujeres durante un año, y se calcula con la fórmula siguiente: número de embarazos no deseados * 1.200/número de meses de exposición.
Contraindicaciones
No existe un consenso aún para establecer las contraindicaciones absolutas y relativas del uso del DIU. Ante ello, nosotros exponemos una lista donde no se distingue entre estos dos apartados, pero creemos que engloba todas aquellas circunstancias donde se debería obviar la implantación de un DIU en una paciente: embarazo o sospecha de embarazo, enfermedad inflamatoria pélvica reciente, infección vaginal no tratada, hemorragia genital no tratada, malformaciones y distorsiones de la cavidad uterina, neoplasias uterinas, enfermedad de Wilson, hipocoagulabilidad sanguínea, alergia al cobre y aborto séptico en los 3 meses previos a la inserción.
Fases de la inserción de un DIU
En este epígrafe hemos querido englobar todos los aspectos que surgen alrededor de la inserción del DIU. La inserción de un dispositivo intrauterino es un acto médico que como tal consta de: requisitos previos a la inserción, inserción del DIU y seguimiento posterior.
Requisitos previos a la inserción
En toda paciente en la que ha surgido la posibilidad de insertarle un DIU hay que recoger los siguientes datos:
Historia clínica, en la que se incluyen: antecedentes personales de neoplasias genitales, enfermedades de la coagulación sanguínea, alergias a metales, intervenciones quirúrgicas uterinas, malformaciones uterinas conocidas, problemas de infertilidad previos, abortos o partos pretérmino, historia de infecciones genitales, fórmula menstrual y probables alteraciones relacionadas con la misma, relaciones sexuales y frecuencia de las mismas, riesgo de enfermedades de transmisión sexual (ETS), promiscuidad sexual y método anticonceptivo previo.
Inspección y palpación bimanual.
Histerometría, con el fin de evaluar la longitud y la morfología de la cavidad uterina y hacer una valoración subjetiva del orificio cervical interno.
Realización de colpocitología exfoliativa. Informa de la posible presencia de infecciones genitales activas
y la prevención del cáncer de cuello de útero.
Informar ampliamente a la paciente de distintos aspectos: tipos de DIU, mecanismo de acción de los mismos, eficacia anticonceptiva, momento de la inserción, complicaciones peri y postinserción, controles médicos posteriores, aportar una hoja informativa a la paciente (un modelo de hoja informativa aparece en la tabla 2).
Inserción
Siempre se ha dicho, y así se realiza, que el mejor momento de la implantación de un DIU es en los primeros días del ciclo, durante la menstruación. Pero siendo estrictos, un DIU puede insertarse en cualquier momento del ciclo menstrual.
En la técnica para su realización es necesario tener en cuenta diversos aspectos: asepsia y material estéril; uso de unas pinzas de Pozzi para fijar el cérvix y situar el cuerpo uterino lo más horizontal posible; utilización de un histerómetro que nos indique la profundidad uterina e irregularidades; inserción del DIU en función del modelo elegido; uso de tijeras para recortar los hilos fiadores a 2 cm del orificio cervical externo.
La asociación de antibióticos como profilaxis de una potencial infección, secundaria a la inserción, no está justificada si se realiza con la asepsia adecuada. Previamente a la inserción del DIU, la paciente debe firmar una hoja de consentimiento informado (un modelo aparece en la tabla 3).
Durante los 7 días siguientes a la inserción es conveniente evitar el coito, el uso de tampones o la realización de baños de inmersión. Se aconseja adoptar otra precaución anticonceptiva durante el primer mes.
A continuación mencionamos tres asuntos de especial importancia:
La inserción inmediatamente tras la práctica de un legrado postaborto durante el primer trimestre de la gestación no presenta una mayor tasa de complicaciones, especialmente al utilizar DIU del tipo GyneFix®.
La inserción posparto sí tiene una elevada tasa de expulsión y de riesgo de perforación uterina.
La inserción en nulíparas, a quienes siempre se ha asociado un mayor riesgo de enfermedad inflamatoria pélvica, de posterior infertilidad y una mayor dificultad técnica de introducción. Actualmente, se puede decir que no hay evidencias de que el empleo de DIU en mujeres nulíparas sea menos eficaz, más dificultosa su inserción y se incremente la incidencia de infecciones genitales y de esterilidad posterior, sobre todo desde la aparición en el mercado de modelos del tipo GineFix® y Cu-Safe 300®.
Controles postinserción
Después del primer mes tras la colocación del DIU se debe realizar un control clínico y ecográfico para comprobar la aparición de complicaciones y valorar su aceptación. Posteriormente, deben practicarse controles clínicos anuales con observación del orificio cervical externo para localización de los hilos.
De todos modos, siempre hay que dejar la posibilidad a la paciente de consultar ante cualquier contingencia que pueda surgir.
La duración de los DIU ya ha sido expuesta con anterioridad; actualmente, parece claro que después de los 40 años no es necesario cambiar un DIU y se puede dejar in situ hasta la menopausia (transcurrido un año de la última menstruación).
La extracción del DIU se puede realizar en cualquier momento del ciclo, localizando los hilos y traccionando de ellos.
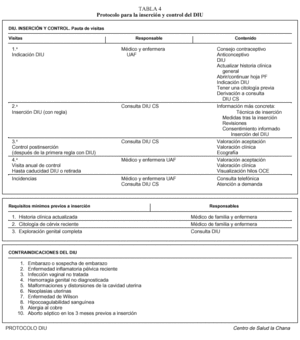
Un protocolo válido para la inserción y el control del DIU se recoge en la tabla 4.
Complicaciones
Globalmente, las complicaciones del uso del DIU oscilan entre un 20 y un 30% según los estudios, produciéndose fundamentalmente en el transcurso del primer año.
Se distinguen tres tipos de complicaciones: complicaciones de la inserción, durante la evolución y, por último, en la extracción.
Complicaciones de la inserción
Dolor
Aparece en el transcurso de la inserción, acompañado de un cuadro vagal que obliga a situar a la paciente en decúbito con las piernas elevadas.
Perforación uterina
Especialmente peligroso cuando se realiza la inserción en el posparto inmediato. Ante la sospecha de ello, se debe realizar una ecografía; si con ésta no se visualiza el DIU, hay que realizar una radiografía simple de abdomen.
Riesgo de infección
La manipulación instrumental del útero durante la inserción del DIU supone un mayor riesgo para el desarrollo de enfermedad inflamatoria pélvica (EPI), que abarca los primeros 20 días tras la inserción. De este modo, se considera que cualquier infección genital diagnosticada después de transcurrido un mes desde el momento de la inserción no es imputable al DIU.
Complicaciones durante la evolución
Gestación
Aparece en una frecuencia del 1-2%. Está indicado el intento de extracción del DIU, y en caso de que el embarazo continúe su evolución, no aparece ningún incremento de la incidencia de partos pretérmino y de malformaciones congénitas.
Expulsiones
Se define descenso cuando un DIU se encuentra alojado parcial o totalmente en el canal endocervical, mientras que si se encuentra alojado en la vagina o se ha eliminado del organismo hablamos de expulsión. Esta complicación es más frecuente durante el primer año después de la inserción y, generalmente, durante el transcurso de la menstruación. Parece que hay consenso en que cuando se ha producido una expulsión del DIU es conveniente la introducción de otro; el que más se recomienda actualmente es el GyneFix®.
Alteraciones menstruales
Aparecen sobre todo hipermenorreas o menorragias y hemorragias profusas (spotting). Esta complicación no aparece cuando se emplean DIU portadores de progesterona y, sobre todo, levonorgestrel, donde aparece oligomenorrea e incluso amenorrea; por tanto, el Mirena® es de primera elección en mujeres con anemia e hipermenorrea.
Complicaciones de la extracción
Pérdida de la visualización de los hilos fiadores. Primero se debe comprobar si están alojados en el canal endocervical.
Rotura con retención de un fragmento intrauterino.
Papel del médico de familia en torno a los DIU
La planificación familiar es uno de los programas más integrados dentro de la atención primaria de salud. A través de los centros de salud y de sus respectivas unidades de atención familiar, la población tiene una gran accesibilidad para poder informarse del método anticonceptivo más idóneo según sus características personales, sociales y familiares.
Desde hace unos años, con respecto al DIU no sólo se ofrece una información detallada a las pacientes, sino que es ofertada su inserción sin necesidad de ser derivadas a otros niveles sanitarios superiores, integrándose en la consulta de planificación familiar del centro de salud.
En apoyo a esta corriente han aparecido diferentes estudios donde se compara el uso del DIU entre ginecólogos y médicos de familia, no encontrándose diferencias entre ambos con respecto a las complicaciones postinserción ni en el seguimiento. La OMS especifica que para el entrenamiento de cada profesional de la salud en la inserción del DIU, deberá al menos colocar 10 dispositivos de modo supervisado. Están también apareciendo estudios donde las enfermeras, con un entrenamiento previo, presentan una alta cualificación en la colocación del DIU.
Bibliografía general
Adán FM, Guillén MV, Moral S, Fondevilla MJ. Perfil de usuaria y tolerancia de los principales métodos anticonceptivos en atención primaria: anticonceptivos hormonales (ACH), dispositivo intrauterino (DIU) y diafragma. Aten Primaria 1995;15:102-4.
Alonso R. Planificación familiar. En: Alonso MR, Castro JA, Gras SJ, Ibáñez F, Lorenzo A, Martín-Carrillo P, et al, editores. Guía de actuación en atención primaria. 1.a ed. Barcelona: SEMFYC, 1998; p. 285-90.
Andrews GD, French K, Wilkinson CL. Appropiately trained nurses are competent at inserting intrauterine devices: an audit of critical practice. En: Van Lusen RHW, Unseitig V, Creatsas G, editors. Contraceptive choises and realities. Proceeding of the 5th Congress of the European Society of Contraception. Reino Unido, 2000; p. 160-3.
Batár I, Wildemeersch D, Delbarge W, Vrijens M. Postabortal insertion of Gynefix. En: Van Lusen RHW, Unseiting V, Creatsas G, editors. Contraceptive choises and realities. Proceeding of the 5th Congress of the European Society of Contraception. Reino Unido, 2000; p. 156-9.
Beerthuizen RJCM. Intrauterine devices. En: Van Lusen RHW, Unseitig V, Creatsas G, editors. Contraceptive choises and realities. Proceeding of the 5th Congress of the European Society of Contraception. Reino Unido, 2000; p. 150-5.
Dueñas JL. Dispositivo intrauterino. En: Calaf J, editor. Manual básico de contracepción. 2.a ed. Barcelona: Masson, 1997; p. 65-86.
Fallos de los DIU. Boletín SEC 2000;16:3.
Gray RH. Manual for the provision of intrauterine contraception device. Geneva: OMS, 1980.
Kubba A, Guillebaud J, Anderson AR, MacGregor EA. Contraception. Lancet 2000;356:1913-9.
Lorenzo A. Aplicaciones prácticas de la ecografía ginecológica. En: Alonso MR, Castro JA, Gras SJ, Ibáñez F, Lorenzo A, Martín-Carrillo P, et al, editores. Guía de actuación en atención primaria. 1.a ed. Barcelona: SEMFYC, 1998; p. 1213-6.
Menéndez C, Fernández MJ, Doval XL, Blanco S, García A, Gulín R. Comparación en el uso del dispositivo intrauterino (DIU)
entre médicos y ginecólogos. Aten Primaria 1998;22:622-6.
Oliveira da Silva M, Costa MM. Rehaznos, myths and fantasies: preliminary data and reflections about the Portuguese experience with the LNG-IUS-induced hypomenorrhea. En: Van Lusen RHW, Unseitig V, Creatsas G, editors. Contraceptive choises and realities. Proceeding of the 5th Congress of the European Society of Contraception. Reino Unido, 2000; p. 164-8.
Palma J, Daza JJ, Durante C, García de Torres MA, Gámez F, Pérez A. Videograbación sobre técnica de inserción de dispositivo intrauterino (DIU). Aten Primaria 1994;8:1039.
Ramírez A, Avecilla A. Planificación familiar. Esterilidad. En: Martín A, Cano JF, editores. Atención primaria: conceptos, organización y práctica clínica. 4.a ed. Barcelona: Harcourt, 1999; p. 558-71.
Walsh T, Grimes D, Frezieres R, Nelson A, Bernstein L, Coulson A, et al. Randomized controlled trial of prophilactic antibiotics before insertion of intrauterine devices. Lancet 1998:1005-8.