Recuerdo anatómico
Se trata de un nervio puramente sensorial formado por los receptores periféricos de la retina, las vías centrales y los centros corticales. El ojo es el órgano receptor periférico encargado de la presentación de los estímulos luminosos a la retina. La coroides pigmentaria forma la primera capa de la retina. Su función es absorber la luz y almacenar vitamina A. Le seguirá una capa formada por conos (responsables de la visión diurna y de color) y bastones (visión nocturna y detección del movimiento periférico). El origen del nervio óptico no tiene bastones ni conos y es la causa de la mancha ciega fisiológica de la visión normal. Los conos y bastones formarán sinapsis con las células bipolares, las cuales, a su vez, lo harán con las células ganglionares, de las que saldrán fibras no mielinizadas hacia la papila óptica, en donde se mielinizarán y formarán el nervio óptico. Éste abandona la órbita a través del foramen óptico, cerca de la arteria oftálmica y transcurre hacia atrás hasta unirse al nervio óptico contralateral en el quiasma óptico, donde se producirá una decusación parcial (los axones de las células ganglionares del lado nasal de la retina pasan al lado opuesto). El tracto óptico, formado por fibras nasales contralaterales y temporales homolaterales, abandona el quiasma y se extiende hasta el cuerpo geniculado lateral, aunque algunas fibras abandonan el tracto antes de llegar al cuerpo geniculado y pasan al colículo superior, encargándose del reflejo pupilar. Los axones de los cuerpos celulares del cuerpo geniculado lateral forman la radiación óptica, la cual entrará en el hemisferio en la parte más posterior de la cápsula interna, transcurren por las profundidades de los lóbulos parietal y temporal y terminan en la corteza calcarina del lóbulo occipital (fig. 1).
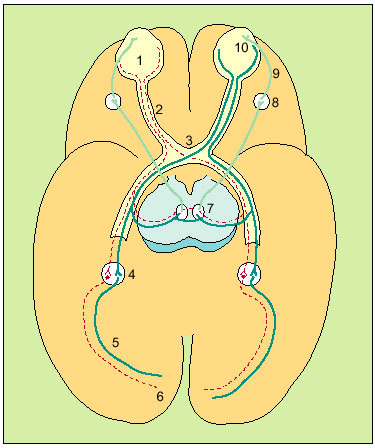
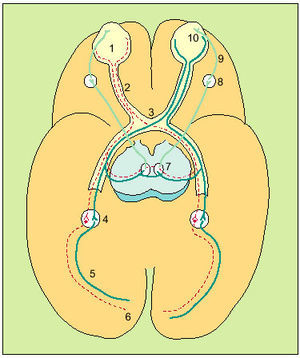
Fig. 1. Anatomía del II par. El ojo (1) posee un campo nasal y otro temporal. Debido a la inversión del rayo de luz en el cristalino, el campo visual temporal se proyectará sobre el campo nasal de la retina y el campo visual nasal sobre el temporal de la retina. Los nervios ópticos (2) de ambos ojos se unirán en el quiasma (3), donde se producirá una decusación parcial de fibras: los axones de los lados nasales de la retina se cruzarán para unirse en el tracto óptico con las fibras temporales homolaterales. El tracto óptico (4) se extenderá hasta el cuerpo geniculado lateral (4), de donde surgirán las radiaciones ópticas (5), que entrarán en la parte más inferior de la cápsula interna y transcurrirá por
la profundidad de los lóbulos parietal y temporal y terminará en la corteza calcarina del lóbulo occipital (6).Algunas fibras abandonarán el tracto óptico, antes de llegar al cuerpo geniculado, para llegar al núcleo de Edinger-Westphal (núcleo parasimpático del III par) (7), del mismo lado y del contralateral. Desde aquí, fibras eferentes del III par pasarán al ganglio ciliar (8) y de aquí, a través del nervio ciliar corto (9), a las fibras constrictoras del esfínter pupilar (10).
Exploración
Deberán examinarse las pupilas, la agudeza visual, los campos visuales y el fondo de ojo.
Pupilas
Examinaremos las pupilas con el paciente mirando a un objeto en una distancia intermedia. Se deben apreciar los siguientes aspectos:
Tamaño. En individuos sanos el tamaño pupilar es variable. Como regla general, las pupilas son de mayor diámetro en ojos oscuros y tiende a disminuir con la edad.
Simetría. Aproximadamente un 12% de individuos normales presentan pequeñas diferencias en el diámetro pupilar que carecen de significado clínico.
Forma. El contorno de la pupila es circular. Si existen irregularidades se deben, generalmente, a adhesiones del iris en el cristalino como resultado de una iritis antigua.
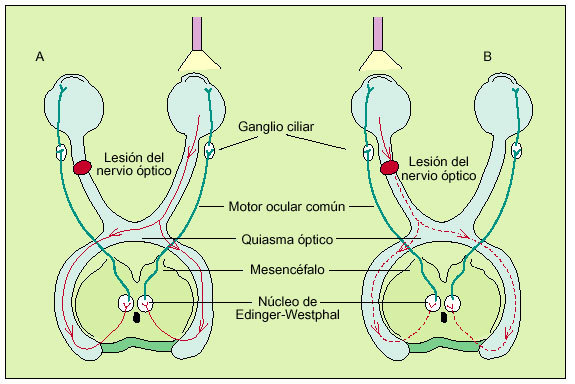
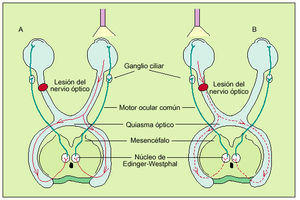
Reacción a la luz. Ambas pupilas deben contraerse cuando se ilumina uno de los ojos. Una lesión del nervio óptico causará una abolición de la respuesta pupilar a la luz en el mismo lado y también en el ojo contralateral (fig. 2).
Fig. 2. Reflejo pupilar a la luz. A) Cuando una fuente de luz es aplicada al ojo sano, el ojo opuesto, afectado por una lesión del nervio óptico, también responderá mediante constricción pupilar porque la ruta de este reflejo dependerá de la integridad del III par y no del II. B) Cuando una fuente de luz es aplicada al ojo que presenta una lesión del nervio óptico, la señal no podrá transmitirse apropiadamente al núcleo del III par en el mesencéfalo y la pupila no responderá mediante constricción.
Reacción a la acomodación. Cuando se enfoca la mirada en un objeto cercano, se contrae el músculo recto interno, produciendo una convergencia. Los músculos ciliares se contraen también y permiten que el cristalino adopte una forma más convexa. El resultado es la contracción de la pupila en la acomodación para la visión próxima.
Anatomía de la pupila
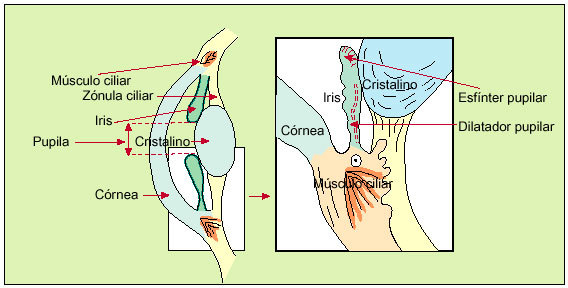
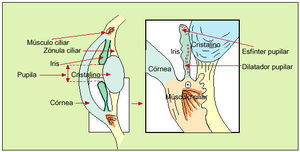
La pupila constituye la apertura central del iris, que presentará un diámetro variable según estímulos físicos (luz) o nerviosos (miedo, fármacos) (fig. 3).
Fig. 3. Anatomía de la pupila. El iris controla el tamaño de la pupila mediante dos grupos de fibras de músculo liso: el esfínter pupilar, un constrictor circular inervado por el sistema nervioso parasimpático del III par craneal (MOC) y el dilatador pupilar, un dilatador radial inervado por el sistema nervioso simpático. El músculo ciliar, de inervación parasimpática del III par, controla el grado de convexidad del cristalino (acomodación) mediante la zónula ciliar.
Patología pupilar
La exploración del reflejo pupilar diferenciará entre lesiones del nervio óptico (II) y lesiones del motor ocular común (III) (fig. 1). Deberá comprobarse la existencia de ptosis (el 70% del elevador palpebral está inervado por el III par) y de deterioro del movimiento ocular.
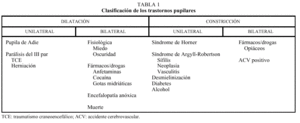
Distinguiremos los trastornos pupilares en dos grandes grupos, según el problema radique en una dilatación o una constricción anormales (tabla 1).
Causas de dilatación pupilar. La pupila de Adie es un trastorno benigno que afecta generalmente a mujeres jóvenes. Suele ser de inicio agudo y presentación unilateral en el 80% de los casos. La pupila, atónica, se dilata y el paciente refiere un nublamiento en el ojo afectado. A menudo está ausente la constricción pupilar tanto con la luz directa como con la consensuada, pero se produce una constricción pupilar muy lenta con la acomodación. Cuando ésta se relaja, se produce una dilatación lenta. Si se asocia a una reducción o una abolición de los reflejos de las extremidades, se denominará síndrome de Holmes-Adie. El diagnóstico se basará en la respuesta pupilar a la pilocarpina (0,1-0,5%), que dará lugar a la contracción de la pupila tónica. La causa es desconocida, aunque se especula que su lesión esté en el mesencéfalo o en el ganglio ciliar.
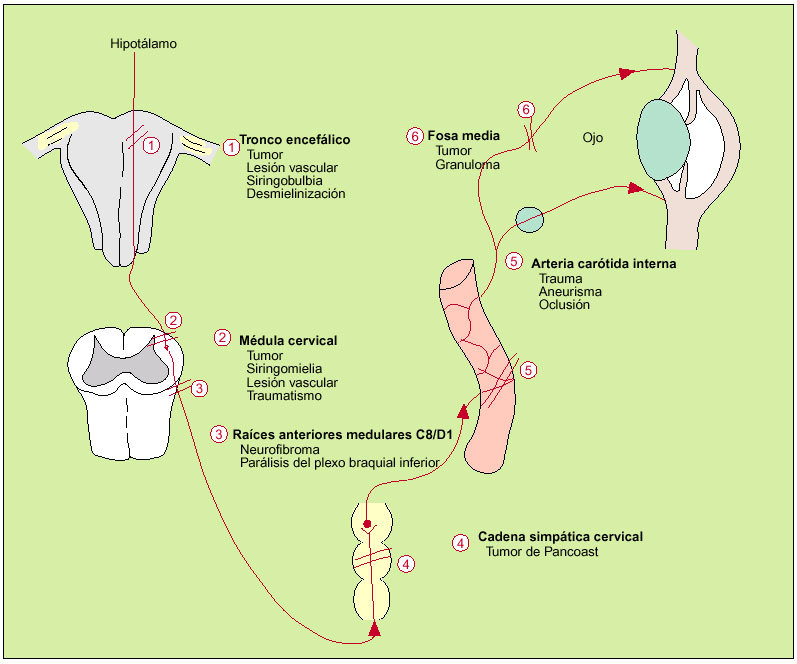
Causas de constricción pupilar. El síndrome de Horner está causado por una pérdida de la inervación simpática del ojo, que se manifestará por miosis ipsolateral a la lesión, ptosis, aunque menos intensa que la debida a parálisis del III par, y alteración de la sudación cuando la lesión es proximal a la separación de las fibras siguiendo las arterias carótida interna y externa.
El síndrome de Argyll-Robertson consiste en una pupila de pequeño tamaño e irregular que no reacciona a la luz, pero sí a la acomodación y de manera inadecuada a los dilatadores pupilares. Normalmente, es debida a una lesión luética, pero puede deberse a cualquier lesión mesencefálica (neoplasia, vascular, inflamatoria o desmielinizante).
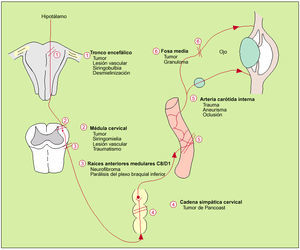
Los opiáceos darán lugar a pupilas pequeñas y arreactivas (fig. 4).
Fig. 4. Causas de constricción pupilar. Las fibras simpáticas descienden desde de la cara lateral del tronco encefálico hacia la médula espinal. Las fibras pupilares salen por las raíces anteriores del hipotálamo, a través de C8 y D1, entran en la cadena simpática y en el ganglio cervical superior y dan origen a fibras posganglionares que ascienden por la pared de la arteria carótida interna hasta entrar en el cráneo. Estas fibras abandonan, finalmente, la parte intracraneal de la carótida interna y pasan, a través del ganglio ciliar, directamente al iris o se unen a los pares craneales III, IV y VI, que transcurren también hacia el ojo y el iris. Las fibras sudomotoras ascienden por la carótida externa hasta la dermis de la cara.La interrupción de la inervación sináptica afectará a la dilatación pupilar, al músculo elevador del párpado y a las fibras vasoconstrictoras de la órbita, el párpado y la cara, constituyendo el síndrome de Horner.
Otros trastornos pupilares. El deterioro de la acomodación y de la convergencia tienen un valor limitado puesto que otras manifestaciones clínicas pueden ser más prominentes (enfermedad de Parkinson, tumores de la zona pineal, etc.).
Pupila de Marcus Gunn (fuga pupilar). La iluminación de un ojo produce normalmente una constricción pupilar con un cierto grado de oscilación (hippus). Cuando existe una alteración en la transmisión aferente del nervio óptico, esta «fuga» pasa a ser más evidente. Si la fuente de luz se va alternando de un ojo a otro, 4 s en cada uno, paradójicamente, la pupila afectada puede acabar dilatándose (pupila de Marcus Gunn). La prueba de la iluminación alterna constituye un indicador sensible de la lesión del nervio óptico.
Agudeza visual. Se examinará con el paciente llevando sus gafas habituales, ya que los errores de la refracción no son anormalidades de los pares craneales. Habitualmente, la agudeza visual se examina mediante el panel de Snellen, caja megatoscópica colocada en la pared de la consulta donde se representan letras de distintos tamaños en las que la línea superior es visible, en un ojo normal, a una distancia de 60 metros, y las líneas subsecuentes a 36, 24, 18, 12, 9, 6 y 5 m, respectivamente. La agudeza visual corresponderá al cociente entre la distancia a la que se sitúa el paciente y la distancia a la cual debería ser leída. El paciente se sitúa, generalmente, a una distancia de 6 m (d = 6) y se examina la agudeza de cada ojo. El paciente irá leyendo secuencialmente todas las líneas hasta donde pueda llegar. Si sólo visualiza la línea superior la agudeza será de 6/60. Una persona con una agudeza normal deberá leer hasta la séptima línea (agudeza visual 6/6) con cada ojo. A un paciente que no puede leer correctamente las letras más grandes, debería hacérsele contar los dedos de una mano puestos delante de cada ojo, y si esto tampoco es posible deberían realizarse movimientos rápidos de la mano delante de cada ojo para verificar la percepción del movimiento. Si esto también falla, puede que tan sólo la percepción de la luz esté presente.
Pérdida de visión
Cualquier anormalidad estructural del ojo y de la cámara puede inducir una reducción de la agudeza visual. Antes de iniciar un estudio de la pérdida de visión deberán descartarse los trastornos de la refracción:
Presbiopía: pérdida fisiológica de la acomodación del ojo con la edad.
Hipermetropía: globo ocular corto.
Miopía: globo ocular largo.
Astigmatismo: variación de la curvatura corneal.
Si esta exploración es normal, la anomalía se encontrará en la retina, las vías visuales o la corteza visual.
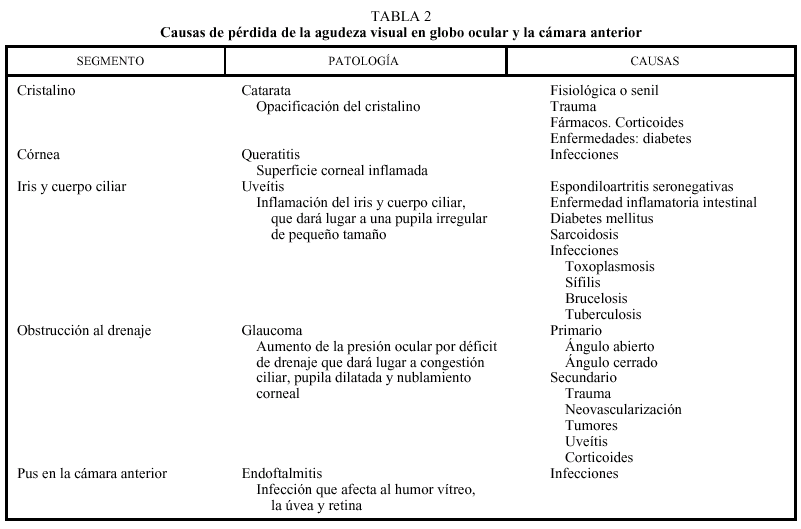
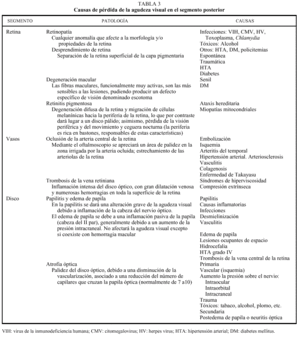
Clasificaremos la pérdida de la agudeza visual según la alteración se sitúe en la cámara anterior (tabla 2), segmento posterior (tabla 3) y causas centrales (tabla 4).
Campos visuales
Se definen como la porción de un espacio en el que los objetos son visibles durante la fijación de la mirada en una dirección. Existen tres partes en el campo visual: campo central (se extenderá 20o alrededor del punto de fijación), campo medio (entre 20 y 40°) y campo periférico (> 40°). El campo se explora mediante la confrontación, en la que se comparan los campos visuales del enfermo con los del propio examinador. El paciente cierra un ojo, o lo tapa la mano del examinador, mientras que el examinador cierra el ojo correspondiente, y mediante el dedo de la otra mano explorará los cuatro cuadrantes del campo visual.
Los campos centrales se analizan de forma más específica con el analizador de Humphrey o la rejilla de Amsler, mientras que los periféricos se explorarán mediante el perímetro de Goldman.
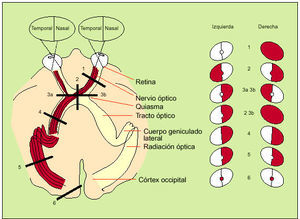
Los trastornos de los campos visuales obedecerán al lugar anatómico de la lesión y se manifestarán por pérdidas visuales localizadas totales o segmentarias (fig. 5).
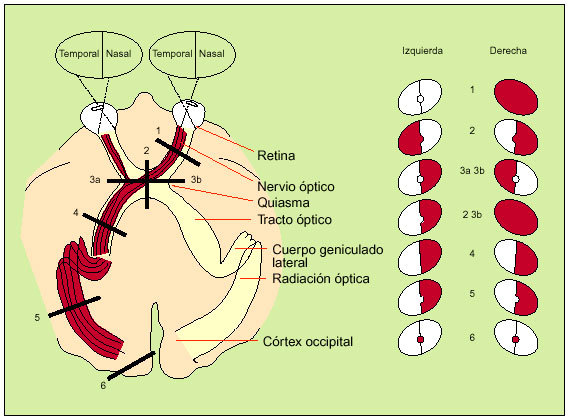
Fig. 5. Campos visuales y vías ópticas. Los números indican los lugares de las lesiones y su correspondiente traducción en defectos del campo visual (rojo). 1. Ceguera en el ojo derecho con pérdida del reflejo fotomotor. 2. Hemianopsia bitemporal (tumores, hipofisarios, craneofaringioma, meningioma) 3 a y b. Hemianopsia binasal (infrecuente). 2 y 3b. Ceguera del ojo derecho asociada a hemianopsia temporal del campo visual izquierdo. 4. Hemianopsia homónima derecha con afección de la mácula (causa vascular, tumor) 5. Hemianopsia homónima derecha que respeta la visión macular. 6. Hemiescotoma central (macular) homónimo derecho.
Fondo de ojo
El examen del fondo del ojo comienza por la superficie. Examinaremos antes la córnea, el iris y el cristalino, visualizaremos el reflejo fotomotor y el estado de las pupilas. El examen se llevará a cabo en una habitación con luz tenue o sin luz. El ojo derecho del examinador explorará el ojo derecho del paciente, y viceversa, lo cual evitará el contacto entre las narices de ambos. El oftalmoscopio se situará a unos centímetros del ojo del paciente y, una vez hallado el reflejo rojo (excluirá la opacidad del cristalino), se llevará tan cerca como sea posible del ojo, dirigiendo el haz de luz hacia la parte nasal para localizar la papila y evitar que la luz incida en la mácula, que hará contraer las pupilas (si no se han empleado midriáticos) y dificultar la visión. La dilatación de la pupila mediante midráticos no se realizará de forma rutinaria. En aquellos pacientes con predisposición a glaucoma de ángulo cerrado pueden precipitar un ataque agudo, por lo que antes de instilar las gotas deberemos preguntar sobre este antecedente en particular, o si ha observado la visión de halos o anillos de colores alrededor de luces, lo que contraindicará su uso. En el examen del fondo de ojo valoraremos de forma sistemática las siguientes partes:
Papila
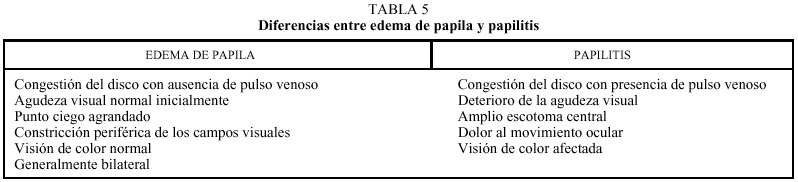
Es la región en la que convergen las fibras nerviosas que dan origen al nervio óptico. Se trata de un disco de un diámetro medio de 1,5 mm. Con frecuencia presenta un creciente temporal o un anillo completo blanquecino por visualizarse la esclera. En otras ocasiones el creciente es oscuro y corresponde al epitelio pigmentario. Nos fijaremos en su color y su forma, la nitidez de bordes y la profundidad de la fóvea o la excavación central, y el embudo vascular, por el cual emergen del nervio óptico la arteria y la vena centrales de la retina. La pérdida de esta depresión y la consiguiente borrosidad de los márgenes del disco ocurrirá en el edema de papila. En condiciones normales se puede visualizar un pulso venoso espontáneo.
El aspecto oftalmoscópico del edema de papila es prácticamente indiferenciable de la papilitis, aunque hay otros criterios diferenciales (tabla 5).
En el edema de papila se darán de forma secuencial los siguientes acontecimientos, en relación directa con el grado de hipertensión endocraneal:
1) Congestión venosa (> 1/3 de las arterias). 2) Cese de la pulsación venosa (por definición las venas no laten. El llamado pulso venoso de las venas retinianas son un reflejo de la pulsación arterial). 3) Pérdida de la fóvea central. 4) Borramiento del disco (inicialmente medial y posteriormente temporal).
El color del disco es generalmente amarillento, lo cual contrasta con el del resto de la retina, que es rojizo. Cuando el disco adquiere un color pálido, generalmente es debido a una atrofia óptica. Deberán examinarse los cuatro cuadrantes de la retina de forma sistemática.
Mácula
Se sitúa en la misma localización horizontal que la papila y a unos 15 º hacia la zona temporal. Anatómicamente, se define como el área de la retina posterior que contiene pigmento (mácula lútea) y dos o más capas de células ganglionares. Es un área avascular pero cuya periferia se halla profusamente irrigada por ramas de las arteriolas temporales. En su centro se sitúa la fóvea, exenta de vasos.
Se buscarán cambios degenerativos, pigmentaciones, vascularizaciones anómalas y hemorragias. La afección de la mácula por cualquier proceso patológico dará lugar a una disminución de la agudeza visual muy superior a la que se daría en cualquier otra parte del fondo de ojo con cambios similares.
Vasos sanguíneos
Las arteriolas retinianas se distinguirán de las vénulas por presentar una coloración más clara y un calibre menor (la relación arteria/vena es de 2:3). Las paredes vasculares son normalmente transparentes, por lo que se visualiza la columna hemática que discurre por su interior.
Se valorarán su calibre y su coloración, así como su tortuosidad y la presencia o ausencia del pulso venoso. La oclusión de la arteria central de la retina dará lugar a una retina pálida, lechosa, debido al edema, mientras que las arterias estarán reducidas de tamaño. En la oclusión de la vena central de la retina se observarán tortuosidades venosas y hemorragias dispersas por la retina, especialmente a lo largo de los trayectos venosos. La neoformación vascular adopta el aspecto de ramilletes de vasos finos y tortuosos, generalmente relacionados con focos de hemorragia o exudación. Es una complicación avanzada de la retinopatía diabética. Los cruces arteriovenosos serán normales cuando puedan establecerse los límites de los contornos de la arteriola y la vénula. Sin embargo, cuando desaparece el contorno de la vénula o presenta el aspecto de estar «pinzada», los cruces son patológicos.
Retina
El parénquima retiniano presenta una coloración que varía desde un amarillo pálido en las razas nórdicas hasta un negro azulado en las razas africanas. Puede tener una distribución uniforme o presentar el aspecto de una malla rojiza (vasos coroideos) con áreas intercaladas parduscas (pigmento): fundus tabulatus.
Buscaremos cualquier anomalía o degeneración, hemorragias, pigmentaciones y exudados. Hay cuatro tipos morfológicos de hemorragias: a) en forma de llama, de bordes nítidos y localización intrarretiniana; b) manchas equimóticas (bordes irregulares); c) petequias (diferenciar de microaneurismas), y d) hemorragias subhialoideas (derrame importante con forma de media luna bien delimitada en la que puede apreciarse una localización superior y una convexidad inferior). Las dos primeras son características de pacientes hipertensos y diabéticos, aunque pueden presentarse en otros trastornos. El tercer tipo ocurre en diabéticos y el cuarto en la hemorragia subaracnoidea.
También se pueden hallar signos de desprendimiento de retina y signos de retinitis pigmentosa, que dará lugar a una pigmentación dispersa en la periferia de la retina.
Bibliografía general
Hunter Maclean. Smart handles in visual loss. Johanesburgo: Update, 1995; 42-46.
Hunter Maclean. Visual loss. Johanesburgo: Update, 1996; 100-108.
Lazarus PA, Rosenthal AR. Update, 1993.
Swash M. Hutchison's clinical methods. Bailliere Tindal (20.a ed.). Eye examination 1989; 438-466.
Talley N, O'Connor. Craneal nerves. Clinical examination. Blackwell Science edition, 1995; 320-341.