Los queloides y las cicatrices hipertróficas (CH) representan alteraciones en la reparación de las heridas en individuos predispuestos. Estas alteraciones se caracterizan básicamente por una síntesis desmesurada de tejido conectivo en respuesta al trauma, la cirugía, las quemaduras y las inflamaciones, aunque ocasionalmente pueden producirse de manera espontánea. Los queloides se distinguen de las cicatrices hipertróficas en que se extienden más allá de la herida original y rara vez remiten mientras que las cicatrices hipertróficas se limitan al lugar de la herida y tienden a desaparecer con el tiempo, por lo que en general no requieren tratamiento. En el presente artículo repasaremos las medidas profilácticas que reducirán la posibilidad de su aparición y los tratamientos que han demostrado ser más eficaces.
Etiopatogenia
Nuestro organismo presenta un sistema de reparación cutánea natural como respuesta a lesiones de cualquier tipo, con el objetivo de restaurar la integridad y la firmeza del tejido dañado. Este mecanismo de restauración cutánea se puede dividir en tres fases: a) fase inflamatoria, necesaria para la eliminación de restos del tejido dañado y para evitar la infección, al mismo tiempo es el inicio de la cicatrización; b) fase proliferativa o fibroblástica, que consiste en la proliferación de fibroblastos que sintetizan gran cantidad de colágeno y sustancia fundamental, y c) fase madurativa o de remodelación, en la que el colágeno sufre una serie de transformaciones que le darán mayor fuerza de tensión.
Los queloides y las CH son grados patológicos de un mismo proceso fisiológico y corresponden a tumores fibrosos que proceden de un depósito exagerado de colágeno y sustancia fundamental. Existen estudios que demuestran un aumento en el número de fibroblastos y en su producción de colágeno inmaduro; otros estudios destacan el daño endotelial como causa fundamental, con un aumento en la producción de factores de crecimiento y transformación que estimularán la síntesis del colágeno; finalmente, otras investigaciones han objetivado una alteración funcional de las colagenasas o un aumento de los inhibidores de éstas que favorecerían la acumulación del colágeno.
Además de estos estudios, y aunque la etiopatogenia no está aclarada, se han asociado una serie de factores favorecedores:
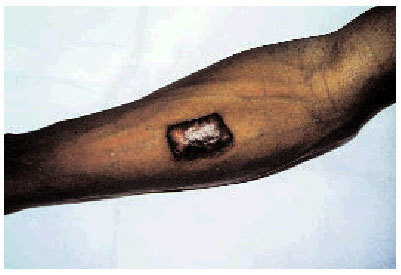
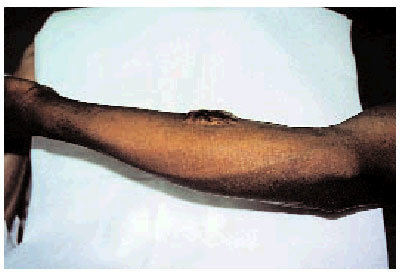
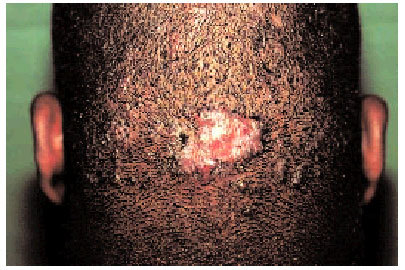
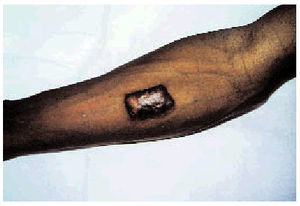
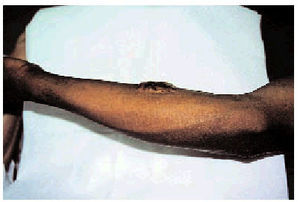
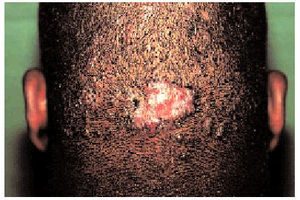
Factor genético. La tendencia a su presentación podría heredarse, incluso algunos autores han descrito patrones de herencia autosómica dominante o recesiva; además, algunas razas, especialmente la negra, tienen mayor susceptibilidad a padecerlos (figs. 1 y 2).
Fig. 1. Queloide de aparición tardía sobre un injerto cutáneo en el antebrazo de un paciente de raza negra (visión frontal).
Fig. 2. Queloide de aparición tardía sobre un injerto cutáneo en el antebrazo de un paciente de raza negra (visión lateral).
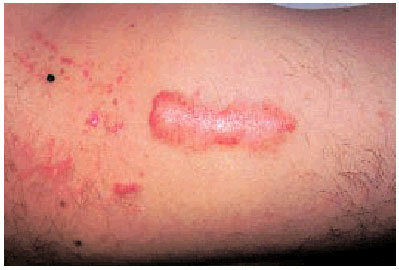
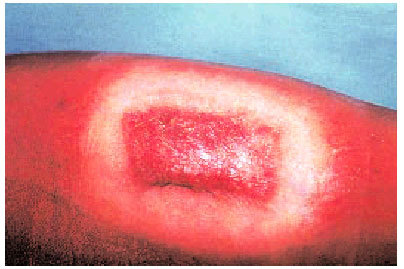
Factor traumático. Es el factor más determinante (fig. 3). La tensión de la piel o de la herida es el factor crítico para el desarrollo de queloides y CH. Existen regiones cutáneas que soportan grandes tensiones; el área esternal (por la expansión torácica con los movimientos respiratorios y el peso de las mamas) y el área delto-acromio-clavicular (por el peso de la extremidad superior) son regiones que soportan mucha tensión y, por ello, tienen tendencia a desarrollar queloides y CH. Otras áreas conflictivas son: submandibular, braquial, antebraquial, glútea y femoral.
Fig. 3. Queloide sobre una vacunación antigua.
Factor endocrino. Los queloides y las CH aparecen con mayor frecuencia en la pubertad; además, pueden experimentar un aumento durante el embarazo.
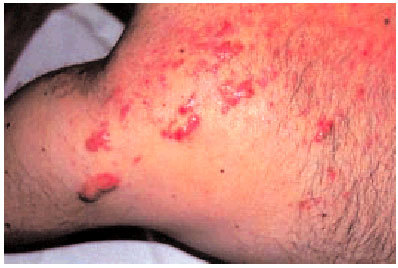
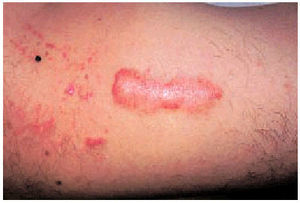
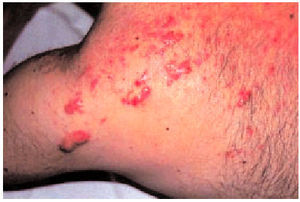
Existe asociación con otras enfermedades dermatológicas que pueden favorecer su aparición, como la varicela, el acné (fig. 4), las foliculitis (fig. 5) y múltiples lesiones inflamatorias.
Fig. 4. Queloides sobre lesiones antiguas de acné.
Fig. 5. Queloides tras el padecimiento de una foliculitis en un paciente de raza negra.
Clínica
Los queloides se presentan con formas clínicas muy variadas: pequeñas pápulas, placas, nódulos o tumores de gran tamaño, con contornos bien delimitados, superficie lisa, coloración variable (desde roja congestiva a violácea) y muy duros al tacto. Pueden ser pruriginosos y excepcionalmente dolorosos, aunque suelen ser asintomáticos. La mayoría presentan una fase de crecimiento, posteriormente se estabilizan durante largos períodos de tiempo para, por último, aplanarse, ablandarse e hiperpigmentarse. No existen casos de malignización.
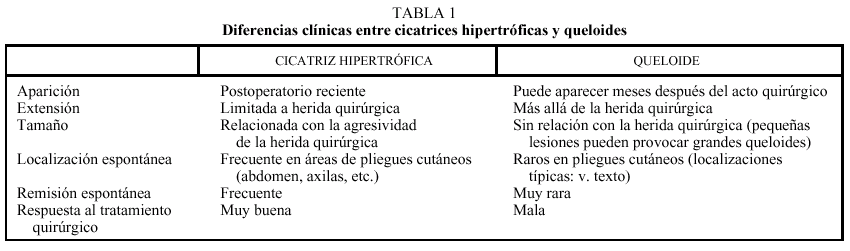
Las CH se distinguen de los anteriores porque se hallan limitadas al lugar de la herida original (sin traspasar sus límites) y porque remiten, la mayoría de ellas, en un período de 6 a 12 meses. Las diferencias entre ambos se exponen en la tabla 1.
Tratamiento y profilaxis
En el caso de las CH, debido a su natural tendencia a la resolución espontánea, no suele requerirse la intervención terapéutica. En cualquier caso, suelen responder a medidas tópicas del tipo vendajes compresivos, ácido retinoico tópico o corticoides intralesionales, tratamientos que serán abordados con mayor extensión más adelante.
En general, el tratamiento de los queloides es tarea del especialista, por ser éste difícil y decepcionante en muchos casos. Por ello, son importantes las consideraciones preventivas. En aquellos pacientes con predispo sición personal a desarrollar queloides es preferible
evitar los procedimientos quirúrgicos en la medida de lo posible, sobre todo si la cirugía es requerida por motivos estéticos y en localizaciones con tendencia a la producción de queloides. Si fuera necesaria la intervención quirúrgica, ésta debe realizarse con material adecuado y en estricta asepsia; asimismo, se debe mini mizar el trauma, evitar materiales extraños, espacios muertos, hematomas, infección y toda causa de tensión en la herida. La incisión debe seguir siempre las «líneas de tensión» que son aquellas que se manifiestan (p. ej. en la región facial) con las distintas formas de expresión (sonrisas, parpadeo, etc.), siendo perpendiculares a los músculos de la zona. La electro y la quimiocirugía también pueden ser origen de CH y queloides, mientras que la crioterapia no suele ocasionarlas.
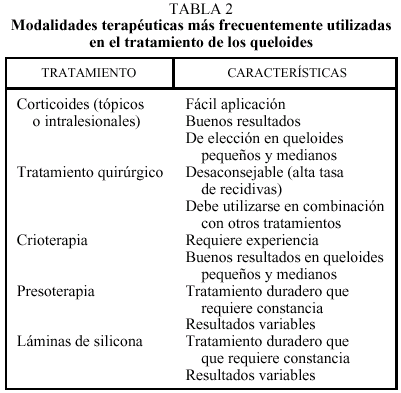
En el tratamiento específico de los queloides se han empleado, con diferente éxito, varias modalidades.
Corticoides tópicos
Al principio, puede intentarse una administración tópica con un corticoide potente (furoato de mometasona o acetónida de triamcinolona al 0,1%) o muy potente (propionato de clobetasol), en cura oclusiva o sin ella, asegurándonos de que no lo aplicamos en piel sana; sin embargo, la vía de elección para el tratamiento de queloides es la inyección intralesional, que ha demostrado una tasa de recurrencia muy baja, del 10 al 50% (siendo la tasa de recurrencia tras escisión quirúrgica aislada del 50 al 80%). En pruebas de laboratorio se ha demostrado una reducción de la síntesis del colágeno por parte de los fibroblastos y un aumento de la degradación del colágeno queloideo.
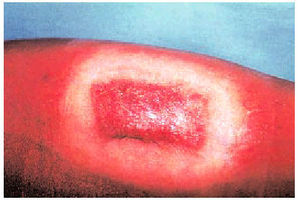
Por vía intralesional se suele utilizar el acetónido o el diacetato de triamcinolona a diferentes concentraciones (10, 25 o 40 mg/ml) según el tipo y ubicación de la lesión (p. ej., para una cicatriz de menos de 2 cm de longitud bastaría con 0,2-0,3 ml de triamcinolona). Las inyecciones pueden repetirse cada 3 o 4 semanas hasta obtener un resultado cosmético satisfactorio, que suele ser a los 3 o 4 meses. Es mejor errar por defecto que por exceso puesto que mayor cantidad o frecuencia de inoculación puede ocasionar necrosis, ulceración, hipopigmentación (fig. 6), telangiectasias o atrofia, que en algunos casos puede ser irreversible. Suele asociarse un anestésico local, como la lidocaína al 1-2%, para atenuar el dolor asociado a la inyección (habitualmente se introduce un 50% de anestésico tópico y un 50% de corticoide en la jeringuilla). Actualmente, la inyección intralesional del corticoide se considera el tratamiento de elección en los queloides de pequeño y mediano tamaño. Por último, un consejo práctico consiste en utilizar jeringuillas pequeñas con agujas grandes, o será prácticamente imposible introducir el corticoide dentro de la lesión debido a la presión intraqueloidea.
Fig. 6. Hipopigmentación residual tras el tratamiento del queloide de las figuras 1 y 2 con un corticoide tópico potente en cura oclusiva.
Cirugía
Como monoterapia, la extirpación quirúrgica del queloide tiene una alta tasa de recurrencia (50-80%), por lo que es muy desaconsejable. Se puede utilizar en aquellos queloides que no responden al tratamiento tópico y debe siempre combinarse con otras modalidades terapéuticas, como la infiltración corticoidea en la herida quirúrgica (repitiendo cada 3-4 semanas a criterio del especialista), la terapia compresiva (que supone la compresión constante de la herida durante un largo período de tiempo mayor o igual a 4-6 meses) y la radioterapia posquirúrgica (en forma de radiación beta o con agujas de iridio).
Crioterapia
Consiste en el tratamiento de lesiones mediante la aplicación de un agente criógeno, en la mayoría de los casos nitrógeno líquido a 196 °C. Existen diversos métodos para aplicar el nitrógeno líquido sobre la piel; desde una torunda de algodón hasta modernos pulverizadores. Actualmente, se dispone de instrumentos sofisticados (criosondas, etc.) que permiten regular de manera precisa la profundidad y la velocidad de avance del frente de congelación. La aplicación de nitrógeno líquido ha demostrado ser eficaz en aquellos queloides que son recientes y menores de 5 cm, así se ha demostrado una tasa de respuestas entre moderadas y positivas del 85%. Layton et al, en un estudio a doble ciego, llegan a la conclusión de que la crioterapia es una mejor alternativa terapéutica a los corticoides intralesionales en los queloides residuales recientes del acné. Su aplicación debe repetirse cada 3-4 semanas hasta la curación (varios meses), sin olvidar que podemos provocar una hipopigmentación residual con bastante frecuencia.
Presoterapia
La terapia compresiva mediante cintas aislantes y vendajes elásticos se ha descrito como método reductor de queloides y CH; sin embargo, para que sean útiles deben ejercer una presión mayor a 25-40 mmHg (con el fin de superar la presión intracapilar) durante largos períodos de tiempo (12-19 h al día durante muchos meses). Algunos estudios han aportado mejorías de un 50% en más de la mitad de los pacientes que recibieron durante 4 años diferentes tipos de compresión. Es una técnica actualmente superada por los procedimientos anteriormente comentados.
Láminas de gel de silicona
Suelen ser apósitos delgados y flexibles que están recubiertos por un gel de silicona. La lámina debe cortarse hasta un tamaño que recubra toda la cicatriz, dejando 1 cm centímetro de más, y debe aplicarse sobre el área limpia y seca. Puede llevarse las 24 h del día, aunque diferentes estudios creen suficiente su aplicación durante 12 h al día. El apósito debe retirarse una vez al día para inspeccionar y limpiar la piel, y puede volver a utilizarse el mismo hasta 3-10 días o hasta que sus propiedades adherentes sean insuficientes. Si aparece maceración o eritema, debe suspenderse su utilización hasta que los síntomas y signos desaparezcan; después puede continuarse el tratamiento aumentando de forma gradual el tiempo de contacto y, si los síntomas persistieran, debe interrumpirse su utilización. En diversos estudios se ha demostrado su utilidad en CH y queloides de menos de 3 meses de evolución. El modo de acción del gel de silicona es desconocido. No actúa por presión puesto que sólo ejerce de 1 a 12,8 mmHg. Se cree que afecta la hidratación de la cicatriz y en estudios experimentales en animales se ha comprobado su influencia en la remodelación y la maduración del colágeno, aunque no se ha demostrado el paso de la silicona a la dermis o la epidermis. Actualmente, existen láminas de silicona oclusiva (Sil-K) que no se deterioran como el gel y que pueden utilizarse durante un período de 2 a 9 meses, obteniéndose mejorías hasta en el 80% de los casos. Actúa mediante la creación de una electricidad estática por la fricción del material que inhibe el tejido cicatrizal. En varios estudios se ha demostrado que tanto los geles de silicona como las láminas de silicona oclusiva no han sido útiles para prevenir la aparición de queloides y CH. En algún trabajo se han probado láminas con gel de glicerina que han demostrado resultados similares a los geles de silicona, con la salvedad de que son más baratos.
Retinoides tópicos
Los retinoides son fármacos derivados de la vitamina A que han demostrado numerosos efectos beneficiosos en la piel (inducción de la diferenciación de células epidérmicas, disminución en la producción de sebo, modulación de la respuesta inmune, etc.), aunque su mecanismo de acción en las CH y los queloides sigue siendo desconocido. Se suele utilizar el ácido retinoico o la tretinoína a concentraciones del 0,025 hasta el 0,05% durante períodos prolongados de tiempo (no inferiores a 8-12 meses). Existen dos estudios que aplican una vez al día una dosis de ácido retinoico al 0,025% o 0,05%; y obtienen en la mayoría de los casos una disminución de los síntomas y del volumen total del queloide.
Otros tratamientos
Existen otros tratamientos que logran buenos resultados en manos expertas y bien entrenadas:
El láser de CO2 y el de neodiminio: YAG han demostrado resultados favorables en el tratamiento de los queloides, incluso en aquellos recalcitrantes y resistentes a otros tratamientos.
La radioterapia actúa al retardar la formación de colágeno y promover cambios microvasculares que reducen la producción de tejido cicatrizal. Se reserva en adultos para aquellos queloides muy sintomáticos o resistentes a otras terapias, por la posibilidad de carcinogénesis. Asociada a la cirugía, permite obtener tasas de mejoría del 70-90%. La braquiterapia intraoperatoria (aplicación de una fuente de iridio radiactivo bajo la cicatriz quirúrgica) también ha demostrado ser útil para el tratamiento de los queloides y como prevención de su recurrencia.
La inyección intralesional de bleomicina se ha utilizado con efectividad en pocas sesiones. Bodokh et al encontraron un 86% de respuestas positivas con más del 50% de remisiones completas en queloides y CH tratados con este método.
Otros tratamientos realizados in vitro que han demostrado una utilidad teórica en el tratamiento de CH y queloides no cuentan con estudios clínicos suficientes que evidencian su efectividad, aunque se han probado con éxito como terapias coadyuvantes de otras como la cirugía o los corticoides intralesionales: la pentoxifilina inhibe la proliferación de fibroblastos, la colchicina aumenta la actividad de la colagenasa y acelera la degradación del colágeno y la D-penicilamina inhibe la formación de enlaces cruzados de colágeno.
Recientemente, se están realizando estudios clínicos con interferones; Larrabe y Granstein consiguieron tasas de aplanamiento de los queloides de un 50 y un 30%, respectivamente, al inyectar intralesionalmente interferón gamma. Berman consiguió reducir las tasas de recurrencia de los queloides a un 18% con la inyección intralesional de interferón alfa-2b después de la escisión quirúrgica de los mismos. Sin embargo, faltan estudios que justifiquen el alto coste de estos tratamientos frente a otras terapias; además, existen trabajos recientes que destacan la existencia de fallos en el tratamiento con interferones.
Bibliografía general
Berman B, Bieley HC. Keloids. J Am Acad Dermatol 1995; 33: 117-123.
Berman B, Flores F. The treatment of hipertrophic scars and keloids. Eur J Dermatol 1998; 8: 591-596.
Burke M. Scars. Can they be minimised? Aust Fam Physician 1998; 27: 275-278.
Darzi MA, Chowdri NA, Kaul SK, Khan M. Evaluation of various methods of treating keloids and hypertrophic scars: a 10-year follow-up study. BR J Plast Surg 1992; 45: 374-379.
English RS, Shenefelt PD. Keloids and hypertrophic scars. Dermatol Surg 1999; 25: 631-638.
Hasson A, Bolte C. Queloides y cicatrices hipertróficas: avances terapéuticos. Actas Dermosifiliogr 1997; 88: 1-6.
Layton AM, Yip J, Cunliffe WJ. A comparison of intralesional triamcinolone and cryosurgery in the treatment of acne keloids. Br J Dermatol 1994; 130: 498-501.