Se exponen los criterios de derivación al especialista y se presentan las opciones terapéuticas agrupándolas en atención médica al paciente psiquiátrico, terapia psicológica y terapia farmacológica.
De esta última se exponen con mayor extensión los antidepresivos de última generación, que son los fármacos de primera elección en el manejo del paciente depresivo en Atención Primaria. Por último se propone un plan específico de tratamiento.
En primer término debe diferenciarse la tristeza como emoción fisiológica y adaptativa en diversas circunstancias vitales del síndrome depresivo, condición médica caracterizada por: bajo tono vital, disminución de intereses y actividades, incapacidad para disfrutar, apatía, abatimiento; tristeza, sentimientos de incapacidad y culpa, valoración negativa de sí mismo y del entorno, pesimismo, desesperanza; ideación tanática («más valdría estar muerto») o suicida; abandono personal, deterioro de la actividad laboral o doméstica, retraimiento social, tendencia al llanto; consumo de sustancias; conducta suicida; dificultades para atender y concentrarse, olvidos, inhibición psicomotora, disminución en la gesticulación, voz monótona; disminución del apetito y del impulso sexual; insomnio.
Pueden presentarse síndromes depresivos con síntomas psicóticos (ideación delirante de culpa, hipocondría y ruina, alucinaciones auditivas), requiriendo entonces tratamiento específico con neurolépticos o con terapia electro-convulsiva (TEC); en algunas presentaciones clínicas predominan las quejas físicas (dolores, cefaleas, alteraciones digestivas). En el niño tienden a predominar la irritabilidad y las alteraciones conductuales; en el anciano se puede presentar con agitación y aparente deterioro cognitivo. Los síntomas endógenos o de melancolía (gran inhibición, arreactividad emocional, despertar precoz, mejoría vespertina) y los atípicos (elevado apetito, hipersomnia, elevada sensibilidad al rechazo interpersonal) parecen definir subtipos diferenciados en cuanto a curso clínico y respuesta al tratamiento. Aparece sintomatología ansiosa en gran parte de los síndromes depresivos, tanto en forma de crisis como generalizada la mayor parte del día; la elevada frecuencia de comorbilidad clínica ansioso-depresiva aconseja realizar un abordaje en conjunto.
El síndrome depresivo aparece en los trastornos depresivos, en el curso de otras enfermedades psiquiátricas (esquizofrenia, trastornos de personalidad, trastornos de la alimentación), consumo de tóxicos, demencias y otras afecciones del SNC y en enfermedades médicas (tablas 1 y 2), en especial las crónicas e incapacitantes.
Entendemos por episodio depresivo el síndrome depresivo que aparece habiendo descartado otras enfermedades psiquátricas o médicas que puedan ser causantes del mismo. El trastorno depresivo mayor es una entidad que presenta episodios depresivos con tendencia a la recurrencia, presentando períodos intercríticos libres de síntomas. La distimia es el diagnóstico que se aplica a cuadros crónicos (más de 2 años), con una sintomatología de predominio cognitivo (tristeza, baja autoestima) y menor gravedad de los aspectos vegetativos (sueño, alimentación, concentración). Si existe una estrecha relación con un acontecimiento vital adverso se puede diagnosticar un trastorno adaptativo. El trastorno bipolar alterna episodios depresivos con otros maníacos y tiene características diferenciales así como un tratamiento específico.
Los trastornos depresivos mayores presentan una prevalencia en población general del 2-3% en varones y del 5-9% en mujeres; la prevalencia de sintomatología depresiva en la comunidad es del 10-20%, siendo el doble en las mujeres. En estudios sobre primeras consultas de atención primaria en nuestro medio se encontraron tasas de prevalencia de depresión del 4,7% para los varones y de 7% para las mujeres.
Los factores de riesgo para el trastorno depresivo mayor son el sexo femenino (con picos de incidencia en el posparto y la menopausia y que presenta además mayor tendencia a la cronicidad), antecedentes personales o familiares de trastorno afectivo, bajo nivel socioeconómico, escasa red de apoyo social, estado civil separado; no hay datos concluyentes acerca del papel de la personalidad y los acontecimientos vitales. Se presenta con mayor frecuencia en la tercera década en las mujeres y en la cuarta en los varones. Hay un patrón de presentación estacional y otro ligado al período perimenstrual.
Probablemente los trastornos depresivos sean un grupo heterogéneo de trastornos, con características etiopatogénicas, pronósticas y de respuesta terapéutica diferentes; se consideran los trastornos bipolares y la depresión endógena como entidades definidas, donde se han encontrado alteraciones en diversos marcadores biológicos, aunque en cualquier caso no se aplican en la clínica diaria. No se conocen los aspectos etiológicos de los trastornos depresivos; se conoce la agregabilidad familiar de estos trastornos, compartida con los trastornos de ansiedad y con el consumo de alcohol y otros tóxicos, heredabilidad que es importante en el caso del trastorno bipolar. Se postula que sean enfermedades multicausadas, incluyendo factores biológicos, psicológicos y sociales.
En este artículo se trata de la terapéutica del trastorno depresivo mayor, tanto del episodio único como del recidivante. Tales indicaciones se presuponen útiles para el tratamiento de otros síndromes depresivos, aunque la evidencia al respecto es débil.
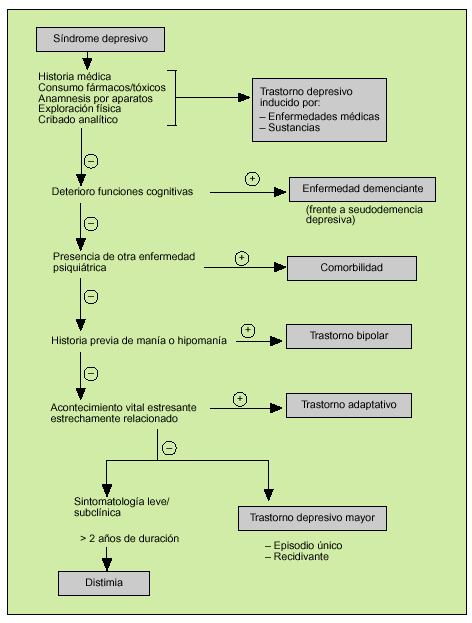
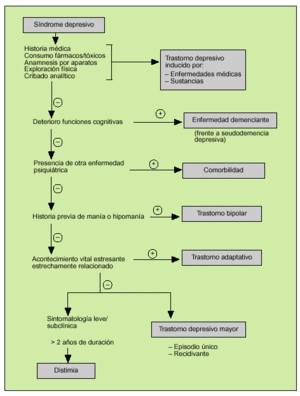
Algoritmo diagnóstico (fig. 1)
Fig. 1. Algoritmo diagnóstico del síndrome depresivo.
El primer paso ante un enfermo depresivo es descartar una enfermedad no psiquiátrica que pueda ser la causa del trastorno. Una analítica de rutina incluiría hemograma; VSG, electrólitos, bioquímica general, determinación de vitamina B12, perfil tiroideo y serologías de hepatitis, mononucleosis infecciosa y VIH; asimismo pueden ser útiles un ECG y una radiografía de tórax. Debería sospecharse organicidad en todo episodio de inicio más allá de los 40 años sin antecedentes personales o familiares previos, en cuadros de predominio de astenia y alteraciones neurovegetativas, con signos de deterioro cognitivo u otros signos de disfunción neurológica o alteraciones médicas. Asimismo la coincidencia en el tiempo de enfermedad médica o toma de fármacos y la remisión con el tratamiento etiológico de la enfermedad o la retirada del fármaco o tóxico indican la relación etiopatogénica. Si tras el tratamiento etiológico de la enfermedad primaria o la retirada del fármaco o tóxico, o si se trata de una enfermedad crónica o terminal, está justificado tratar el caso como un trastorno depresivo. Hay datos, por ejemplo, que indican un mejor pronóstico en la enfermedad coronaria si se trata la depresión, y en la mayoría de enfermedades la presencia de depresión ensombrece el pronóstico.
En los pacientes deprimidos que consumen drogas el primer paso debe ser lograr la abstinencia (parte importante de estados depresivos en bebedores crónicos remite con la abstinencia); es importante identificar la sintomatología depresiva que aparece en la «resaca» de cocaína o estimulantes y el síndrome amotivacional descrito en consumidores crónicos de cannabis. Son pacientes que pueden mostrar reticencias y es preferible un abordaje basado en el consejo y la colaboración, evitando la confrontación. Si no puede lograrse la abstinencia o presenta criterios de trastorno por dependencia es preferible remitirlos a la red de drogodependencias. Los síndromes depresivos que persisten con la abstinencia se deben tratar como un trastorno depresivo.
En los ancianos con demencia la depresión puede ser la forma de presentación clínica; asimismo un episodio depresivo en el anciano puede dar clínica de deterioro cognitivo (pseudodemencia depresiva). Los episodios de instauración brusca, sin déficit mnésico previos, con alteraciones en la atención y quejas subjetivas sobre la pérdida de memoria, exagerando a veces su déficit, orientan a una resolución de estos síntomas con el tratamiento antidepresivo. Debe en todo caso realizarse seguimiento posterior ya que parte de los pacientes evolucionarán a un deterioro cognitivo establecido.
Es necesario investigar la presencia de antecedentes de manía o hipomanía (estado caracterizado por un estado de ánimo exaltado, bien muy alegre o irritable, locuacidad, hiperactividad, conductas desinhibidas e inapropiadas, por ejemplo gastos excesivos, aumento de la libido, disminución de la necesidad de sueño...), así como monitorizar esta sintomatología al administrar antidepresivos o en el curso de la enfermedad (especialmente si hay antecedentes familiares), diagnosticándose un trastorno bipolar; debe remitirse al especialista, su tratamiento no se comenta en el artículo. Asimismo se deriva al especialista cuando la depresión aparece en el curso de una esquizofrenia, conductas de anorexia y/o bulimia, ludopatía, trastorno obsesivo-compulsivo (TOC), trastorno de somatización y otra afección psiquiátrica mayor.
Las características de personalidad desadaptativas advertidas en un paciente deprimido (impulsividad, dificultades interpersonales, rigidez, dependencia de otras personas, baja capacidad de introspección...), si se presentan en el paciente antes y después del trastorno, empeoran el pronóstico y, si son de suficiente entidad (trastorno de personalidad), debería remitirse al especialista. Cabe recordar que la alteración en el patrón de la personalidad puede ir ligada al propio estado depresivo, desapareciendo tales «rasgos» con la resolución de éste.
Los episodios depresivos relacionados con pérdidas o acontecimientos estresantes (divorcio, boda, mudanza, ascenso), siempre que sean proporcionales y limitados en el tiempo, pueden abordarse mediante el apoyo psicológico y una actitud expectante, pudiendo utilizarse ansiolíticos como tratamiento sintomático. Los cuadros moderados-severos, los que presentan alteraciones de las funciones neurovegetativas (insomnio, anorexia con pérdida ponderal y déficit en la concentración y memoria) y los que persisten más allá de 3-6 meses, deben tratarse como un trastorno depresivo.
Criterios de derivación al especialista
Actualmente la mayoría de episodios depresivos deben tratarse inicialmente en asistencia primaria, derivándose al especialista en las siguientes circunstancias:
1. Riesgo suicida (tabla 3). Se debe buscar en todo paciente deprimido; preguntar por ello no aumenta el riesgo y, en cambio, la mayoría de pacientes suicidas lo refieren previamente. De todos modos la fiabilidad de la evaluación del riesgo es baja.
2. Sintomatología psicótica.
3. Cuadro grave que comporte riesgo vital (desnutrición, dificultad en el cuidado personal) o incapacidad para seguir el tratamiento y siempre que se plantee la necesidad de ingreso.
4. Trastorno bipolar.
5. Comorbilidad con otro trastorno psiquiátrico o consumo de tóxicos (patología dual).
6. Falta de respuesta a la terapéutica (p. ej., dos antidepresivos a tiempo y dosis adecuadas).
7. Necesidad de diagnóstico diferencial con otros trastornos psiquiátricos (p. ej., sospecha de pródromos de esquizofrenia).
Los casos concretos que presenten riesgo importante de suicidio o agresión a terceros, conductas negativistas que impliquen riesgo vital (p. ej., no realizar ingestación de alimentos o líquidos), o la existencia de sintomatología psicótica, deben ser remitidos a un servicio de urgencias psiquiatricas.
Terapéutica del trastorno depresivo mayor en atención primaria
Atención médica general
Alianza terapéutica. Debe generarse una relación de confianza con el paciente, atendiendo a sus preocupaciones, demandas y expectativas.
Evaluar el deterioro en el funcionamiento sociolaboral. Es importante conocer disfunciones en las condiciones de vida, en el trabajo y en las relaciones interpersonales. Debe asegurarse la capacidad del paciente para procurarse cuidados personales y salud, promoviendo la intervención de las ayudas sociales si fuese necesario; el contar con un buen soporte social es uno de los mejores indicadores de buen pronóstico. Hay que gestionar las ausencias del trabajo y tramitar la baja si no puede desarrollar su actividad. Es prudente desaconsejar grandes cambios en su vida.
Informar al paciente y, si es pertinente, a la familia. Es útil presentar la enfermedad según el modelo médico, tanto para desculpabilizar al paciente como para implicar a la familia en el tratamiento. Es necesario incidir en el tiempo de latencia de respuesta (3-4 semanas) y en la efectividad (65%) de los tratamientos antidepresivos.
Mejorar el cumplimiento. Deben pautarse las medicaciones de la forma más sencilla posible; deben explicarse los efectos secundarios de los fármacos pues se aumenta la tolerancia y se evitan los abandonos. Más importante si cabe es recordar la necesidad de proseguir con la medicación una vez el paciente se ha recuperado para evitar recaídas precoces. En pacientes malos cumplidores puede buscarse el apoyo de la familia o utilizar, si se dispone, de terapia psicoeducativa.
Monitorizar el proceso terapéutico, evaluando periódicamente el estado psicopatológico, el riesgo suicida, los efectos secundarios de fármacos, el funcionamiento sociolaboral, etc.
Detectar y tratar síntomas precoces de recaída. Dada la condición crónica o recidivante de gran parte de los trastornos depresivos se debería informar sobre los riesgos de recaída e instruir a los pacientes para que soliciten ayuda ante cuadros incipientes.
Tratamiento psicofarmacológico
Antidepresivos
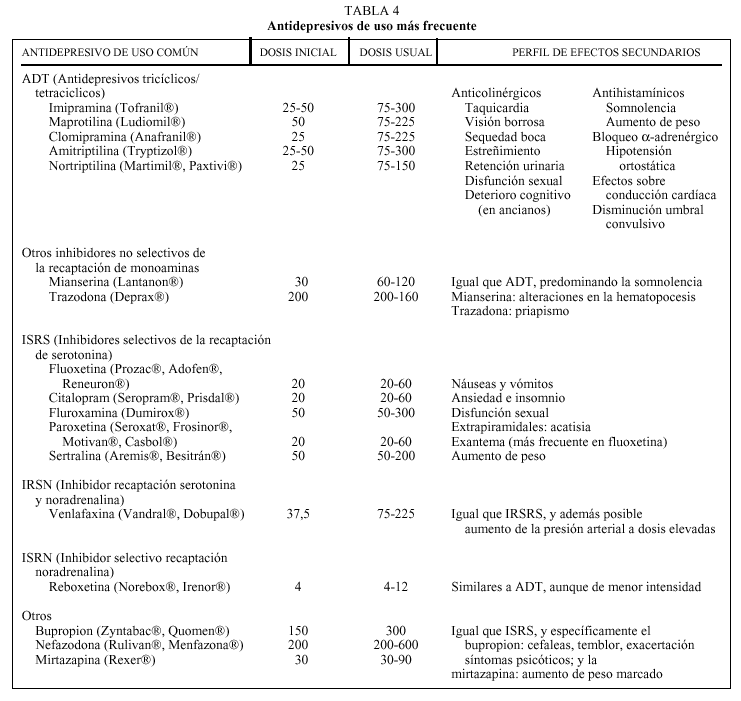
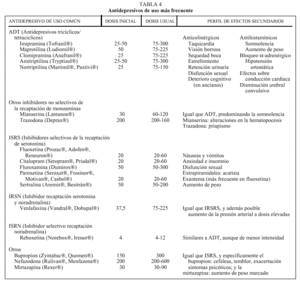
Todos los antidepresivos (AD) presentan una tasa de respuesta similar en el trastorno depresivo mayor, superior al placebo, y situada en torno al 65% de remisiones totales o parciales (frente al 30% del placebo, en estudios de respuesta en fase aguda). De todas formas no se ha demostrado que los AD de segunda generación sean tan eficaces como los antidepresivos tricíclicos (ADT) en la depresión melancólica o los inhibidores de la monoaminooxidasa (IMAO) en la depresión atípica. En la tabla 4 se expone una lista con los AD de uso más frecuente.
Dada la similar tasa de respuesta, la elección del AD se guía en la clínica por: el perfil de efectos adversos y la seguridad y tolerabilidad en un paciente en concreto, pudiendo utilizar algún efecto secundario (sedación, aumento de peso) de forma terapéutica; historia personal o familiar de respuesta previa a un AD concreto; preferencia del paciente; coste económico; experiencia personal y en el medio en el manejo de algunas medicaciones AD, así como mayor cantidad y calidad de ensayos clínicos y mayor experiencia de uso en la comunidad médica.
Elección de un AD. Se prefiere la monoterapia de forma inicial ya que permite un mejor control sobre los efectos adversos y se reduce el riesgo de interacciones, a la vez que simplifica el proceso terapéutico.
Como primera elección de tratamiento se prefieren los inhibidores selectivos de la recaptación de serotonina (ISRS) o los inhibidores de la recaptación de serotonina y noradrenalina (IRSN), por la mayor tolerabilidad de los efectos secundarios, carecer de efecto cardiotóxico a dosis terapéuticas y resultar más seguros en caso de intoxicación o sobredosis.
Los ISRS son los fármacos AD indicados con más frecuencia por la extensa experiencia clínica con su uso y por su sencilla posología. Sus efectos adversos más comunes (alteraciones gastrointestinales y cefalea) son dependientes de las dosis y disminuyen con el tratamiento continuado; dado que la respuesta antidepresiva no parece guardar relación directa con la dosis, debe administrarse inicialmente la mínima (20 o 50 mg/día e incluso a la mitad de dosis durante una semana para minimizar los efectos secundarios) y aumentar posteriormente la dosis si no hay respuesta. Se considera, aunque no existe evidencia al respecto, que la paroxetina, fluvoxamina y citalopram presentan mayor sedación a la vez que fluoxetina y sertralina son más activadores; estas características podrían inclinar nuestra elección según cómo apareciera la depresión, con mayor ansiedad o con inhibición psicomotora. El citalopram suele preferirse en pacientes polimedicados dado su menor grado de interacción en el metabolismo de otros fármacos (incluyendo otros psicofármacos).
El síndrome serotoninérgico es un efecto adverso que se observa en pacientes que realizan sobreingesta de medicación potenciadora de la neurotransmisión serotoninérgica (ISRS, IRSN, clomipramina, amitriptilina), en combinaciones a dosis elevadas de estos fármacos o al administrarlos conjuntamente a un IMAO. Está causado por el efecto de la serotonina sobre los receptores periféricos y centrales y consiste en taquicardia con hipertensión arterial, diarreas con distensión y espasmos abdominales, sudación profusa, hipertermia, alteraciones del nivel de conciencia y, eventualmente, shock y muerte. Es una urgencia médica que necesita medidas de soporte y monitorización.
La venlafaxina (ISNR) presenta, a dosis terapéuticas bajas (75 mg/día), un perfil de ES similar a los ISRS, tiene una eficacia similar y una latencia de respuesta más breve (1-3 semanas); a dosis más elevadas se ha notificado un posible aumento de la tensión arterial. Se considera un fármaco similar a un ADT pero sin los efectos secundarios de éstos, siendo también de elección en cualquier depresión y en especial en aquéllas de características graves y/o melancólicas a las que se les atribuye clásicamente una mejor respuesta a los ADT.
La nefazodona y la mirtazapina no presentan el efecto ansiógeno inicial, agitación o insomnio que pueden causar en algunos pacientes los ISRS (en especial la fluoxetina); el primero no causa disfunción sexual, siendo éste un aspecto que debe siempre explorarse pues es causa frecuente de baja satisfacción e incumplimiento del tratamiento. La mirtazapina causa sedación y aumento de peso, por lo que es usada a menudo por su función inductora del sueño y en situaciones de pérdida ponderal asociada. Otros fármacos de los que se tiene menor experiencia clínica en el ámbito de la asistencia primaria son reboxetina, que tampoco causa disfunción sexual y tiene una eficacia comparable a los ISRS, y bupropion, un AD de uso frecuente en los EE.UU. y que en nuestro medio está aprobado para el tratamiento de la deshabituación en el tabaquismo.
Los ADT deben administrarse a dosis suficientes (mínimo de 100 mg/día), con lo que muestran más efectos secundarios, su posología es más complicada y resultan peor tolerados que los anteriores, suelen ser fármacos de segunda línea en asistencia primaria. Están contraindicados en pacientes con hipertrofia prostática, glaucoma de ángulo cerrado y alteraciones en la conducción cardíaca, debe tenerse en cuenta su mayor toxicidad y letalidad en caso de sobreingesta en pacientes con riesgo suicida. Es preferible no utilizar ADT tras un AVC ni en patología comicial, ya que disminuye el umbral convulsivo. La trazodona y la mianserina son más utilizados por sus efectos sedantes.
Los IMAO (fenelcina, retirada actualmente del mercado español, y tranilcipromina) ni otros fármacos utilizados en estrategias de potenciación (litio, hormonas tiroideas, estimulantes...) se encuentran en la lista por ser fármacos de segunda línea que maneja el especialista en depresiones atípicas resistentes.
Los IMAO tienen un uso restringido por el inconveniente de la restricción dietética (la ingestión de quesos, conservas, vino, etc. puede ser causa de una crisis hipertensiva) y porque pueden interaccionar con otros antidepresivos (especialmente ISRS y clomipramina) provocando un síndrome serotoninérgico grave; se recomienda un período de lavado de dos semanas al cambiar de AD cuando uno de ellos es un IMAO, período que debe ser de cinco semanas si el otro es fluoxetina (AD de vida media larga). Se considera un AD indicado para las depresiones atípicas, pero debería usarse tras haber ensayado previamente ISRS.
Uso de AD en poblaciones especiales. En ancianos y niños se debe dosificar el AD en función del peso; dada su mayor rapidez en el metabolismo, posiblemente se necesita administrar una mayor dosis/kg que en el adulto para conseguir dosis plasmáticas similares.
En ancianos encontramos un volumen de distribución menor, una mayor fracción libre del fármaco en plasma y una menor capacidad de metabolizar y excretar los fármacos por lo que se necesitan dosis menores, recomendándose habitualmente la mitad que en el adulto. Hay tendencia a la retención del fármaco y se deben monitorizar los efectos secundarios y eventuales síntomas de intoxicación crónica (sedación excesiva, deterioro cognitivo, temblores y otros signos neurológicos), ajustando la medicación en consecuencia. En ancianos y en pacientes con deterioro cognitivo previo los fármacos con marcado efecto anticolinérgico (ADT, exceptuando nortriptilina), especialmente si se administran conjuntamente con neurolépticos o antiparkinsonianos, pueden empeorar el deterioro cognitivo, brusco o subagudo, que se recupera con la retirada del fármaco.
En mujeres en edad fértil que toman medicación antidepresiva es preciso informar de los riesgos de quedar embarazada tomando medicaciones psicotrópicas; siempre que sea posible se planeará la concepción, en período de remisión clínica y suspendiendo la medicación previamente. En mujeres embarazadas que siguen tratamiento AD debe valorarse el potencial teratógeno (no hay pruebas concluyentes de mayor tasa de alteraciones fetales en pacientes que tomen ADH, ISRS o venlafaxina) en relación al riesgo de una recaída que puede comportar riesgo suicida, dificultad para ganar peso por parte de la madre, dificultades para realizar un seguimiento y mantener hábitos saludables durante el embarazo y cualquier otro problema intercurrente. Hay que ajustar al alza las dosis de fármaco durante el embarazo y suspenderlo dos semanas antes del parto, reintroduciéndolo justo después. No se recomienda la lactancia durante la toma de psicofármacos. El período posparto es de elevado riesgo para el inicio o la recidiva depresiva; existe un cuadro con sintomatología psicótica (psicosis puerperal) y elevado riesgo homicida hacia el neonato.
La mayoría de AD presentan metabolismo hepático; en los pacientes con insuficiencia hepática debe iniciarse la terapéutica a dosis mínimas, vigilando la tolerabilidad y monitorizando los valores plasmáticos si fuera posible. Los ISRS, la clomipramina y la imipramina no parecen sufrir modificación en su velocidad de eliminación en pacientes con insuficiencia renal leve o moderada; en formas severas se procede igual que para la IH.
Ansiolíticos-hipnóticos
Un porcentaje muy elevado de pacientes con un episodio depresivo mayor presentan sintomatología ansiosa asociada, bien en forma de crisis de ansiedad esporádicas o bien de forma generalizada en diversos momentos del día. Las medicaciones AD usuales se utilizan también en el tratamiento de fondo de la patología de ansiedad, por lo que la primera opción es intentar tratar ambos problemas con la misma monoterapia, incidiendo en el hecho que se deberá esperar alguna semana hasta la mejoría clínica.
De todos modos, el tiempo de latencia de la respuesta AD, la posibilidad de que los ISRS/IRSN sean ansiógenos al inicio del tratamiento y la urgencia subjetiva de la demanda pueden hacer plantear un tratamiento coadyuvante con benzodiacepinas (BZD). Se puede pautar a demanda en casos de crisis de angustia aisladas, pero se prefiere una pauta fija en caso de ansiedad basal; debe plantearse como tanda breve de medicación. Al actuar de forma inmediata, facilita el seguimiento de las indicaciones médicas y puede ser de ayuda en las fases iniciales del tratamiento. En todo paciente al que se administre BZD se ha de explorar antecedentes de consumo de alcohol, psicofármacos u otras sustancias así como antecedentes familiares, debiéndose evitar en pacientes con historia de abuso o dependencia de sustancias. En cualquier caso se preferirán las BZD de vida media larga o media (diacepam, loracepam, cloracepato dipotásico) por desarrollar menor tolerancia y ser más fácil su retirada (siempre de forma gradual).
Un grupo de pacientes presentan, en relación con la clínica depresiva, sintomatología obsesivoide (rumiaciones acerca de un mismo tema, repetición de ciertas conductas, dudas); en tales casos la elección de un AD con acción antiobsesiva demostrada como ISRS o clomipramina parece aconsejable.
En los pacientes con insomnio hay que valorar los factores que pueden interferir con una correcta higiene del sueño: hábitos horarios irregulares, toma de estimulantes (cafeína), somnolencia diurna... siendo susceptibles de ser corregidos. Algunos AD causan sedación importante pudiendo administrarse por la noche aprovechando un cierto efecto inductor del sueño; la mirtazapina y la trazodona a veces se utilizan por su componente sedativo como complemento de otra medicación AD. Otra estrategia es utilizar hipnóticos específicos como zolpidem o zopiclona, que pueden incluso prescribirse a demanda o reforzar una pauta de BZD dando una mayor dosis previa al acostarse. Una pauta de medicación hipnótica debe plantearse a corto plazo y revaluar el caso o derivar a un especialista si la necesidad de medicación persiste; hay que tener en cuenta la existencia de un síndrome de discontinuación con estos fármacos, por lo que hay que retirarlos progresivamente.
Psicoterapia
Aunque existen problemas metodológicos para valorar su eficacia, las técnicas psicoterapéuticas parecen presentar una respuesta clínica en fase aguda de la depresión leve comparable a los AD, especialmente en aquellos pacientes que presentan conflictividad actual, dificultades interpersonales o características de personalidad desadaptativas. Además se considera que la terapéutica combinada de AD y PT obtiene mejores resultados que cualquiera de ellas por separado en todo tipo de depresiones, así como en la prevención de recaídas.
Se expone en más detalle la psicoterapia de apoyo, que se puede poner en práctica por el médico que trata la depresión dependiendo de la formación y experiencia previa. El resto de terapias las llevan a cabo especialistas y su aplicación depende de la disponibilidad de tales dispositivos en asistencia primaria y puede ser motivo para remitir al paciente al centro de salud mental. En la práctica clínica la mayoría de terapeutas emplean diversos enfoques terapéuticos dependiendo del paciente, por lo que la división es, hasta cierto punto, a efectos teóricos. La terapia sistémica trabaja con el grupo de apoyo más cercano (en general las familias) y puede resultar de utilidad cuando se da conflictividad en la relación de pareja o con los hijos, o dinámicas de relación perjudiciales para el paciente.
Psicoterapia de apoyo
Consiste en el manejo psicoterapéutico general que presta el médico al paciente, e incluye tanto la asistencia médica general, ya comentada, como una ayuda específica a las estrategias de afrontamiento del paciente orientada a la resolución de problemas. Los objetivos por parte del terapeuta deben ser:
Detectar problemas en cualquier área de funcionamiento (de pareja, familiares, laborales, económicos...) que puedan estar en relación con la clínica depresiva, siendo factores de mantenimiento, agravamiento o consecuencia de la misma.
Ayudar a definir y clarificar los problemas, a la vez que se generan posibles soluciones.
Valorar conjuntamente los pros y los contras y ayudar a la elección, favoreciendo el intentar fijar metas asequibles que serán a su vez un refuerzo positivo.
Promover a la acción para conseguir los objetivos, facilitando los pasos intermedios mediante la asignación de tareas concretas.
Evaluar el proceso.
Se intenta que el paciente pueda solucionar por sí mismo conflictos particulares, haciéndole partícipe del proceso terapéutico que debe percibir como un esfuerzo conjunto a la vez que se fomenta su capacidad para afrontar por él mismo nuevas situaciones de estrés vital.
Psicoterapia cognitivo-conductual
Psicoterapia interpersonal
Psicoterapias de orientación psicodinámicas
Terapia familiar y sistémica
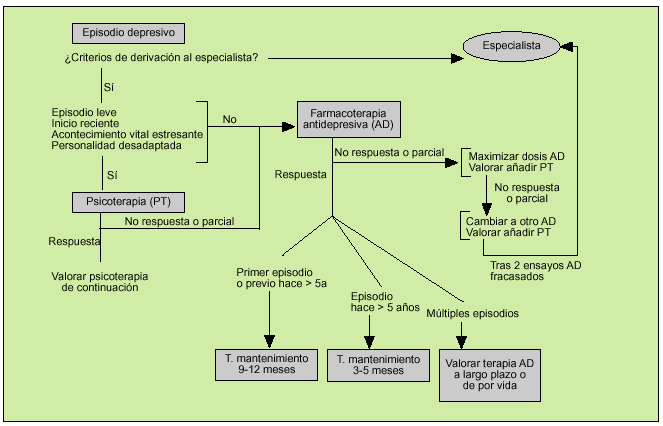
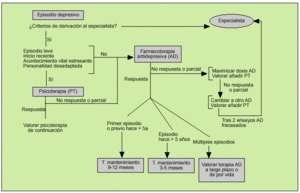
Puesta en marcha de un plan específico de tratamiento en Asistencia Primaria (fig. 2)
Fig. 2. Plan específico de tratamiento en Atención Primaria.
Si el paciente no presenta criterios de derivación al especialista se debe valorar poner en marcha un tratamiento para el episodio depresivo ya que, aunque la mayoría se resuelven con el tiempo, el objetivo del mismo es reducir el sufrimiento del paciente así como el impacto familiar, social y socioeconómico. Se sabe que cuanto menor sea el tiempo de evolución de un episodio mayores son las posibilidades de recuperación.
En el caso de un episodio leve, sin antecedentes de trastorno afectivo recidivante y donde se considera que existe relación en su aparición o mantenimiento con la presencia de acontecimientos vitales estresantes o características de la personalidad del paciente que resultan desadaptativas, así como su preferencia personal, puede estar indicado, si existe esta posibilidad, un abordaje únicamente psicoterapéutico.
En el resto de pacientes está indicado un ensayo terapéutico con un AD. Debe tenerse en cuenta la latencia de respuesta de estos fármacos (ISRS entre 2 a 4 semanas, IRSN entre 1 a 3 semanas); un ensayo debe durar al menos 6 semanas a dosis adecuadas para considerar que no hay respuesta. El objetivo del tratamiento debe ser la remisión completa y la recuperación del funcionamiento global previo del sujeto. La persistencia de sintomatología incluso subsindrómicas está asociada a una mayor tasa de recaídas, peor funcionamiento global y peor evolución.
Los efectos adversos pueden aparecer de forma inmediata, previos al efecto terapéutico. En el caso de los ISRS y IRSN suelen ser de carácter leve (alteraciones gastrointestinales y disfunción sexual) y remiten al mantener el tratamiento, por lo que el informar correctamente puede ser suficiente y mantener una conducta expectante, especialmente si el AD está mostrándose eficaz, es lo más prudente. Ciertos efectos adversos pueden tratarse de forma sintomática (p. ej., laxantes, betanecol en retención urinaria, sildenafilo en disfunción sexual). En el caso en que los efectos adversos sean graves o no sean tolerados por el paciente se procederá a sustituir el fármaco por otro con un perfil de efectos secundarios diferente.
Si el ensayo con AD no ha resultado satisfactorio debe plantearse, especialmente si ha habido una respuesta parcial, aumentar la dosis del fármaco (esperando 1-2 semanas tras la subida de dosis), y valorar añadir una psicoterapia si el paciente presenta características, ya comentadas, de posible respuesta a la misma. En cualquier caso es importante siempre asegurar el correcto cumplimiento de la medicación, ya que suelen ser pacientes con dificultades para seguir las indicaciones o que muestran ciertas reticencias al tratamiento, realizando a veces tratamientos irregulares que resultan inefectivos; dependiendo de la disponibilidad de las pruebas, la monitorización plasmática del fármaco puede ayudar en el seguimiento de estos pacientes.
Tras realizar un ensayo completo con un fármaco sin obtener la respuesta deseada se debería cambiar a otro AD, preferiblemente de perfil de acción diferente (p. ej., si se ha utilizado un ISRS se puede utilizar un IRSN o, si no hay contraindicaciones, un ADT). Tras haber realizado dos ensayos terapéuticos fracasados, se debe revaluar la posible existencia de enfermedad no psiquiátrica u otros factores intercurrentes que impidan la resolución del cuadro y, eventualmente, remitir al especialista.
En el caso que haya habido una respuesta satisfactoria al tratamiento, debe insistirse al paciente en la necesidad de mantener el tratamiento para prevenir la recaída tras la retirada del fármaco. Debe mantenerse la medicación a las mismas dosis que lograron la remisión, durante un período no determinado, que varía en función del riesgo que supondría una recaída para el paciente en cuestión (tabla 5); en cualquier caso, en un primer episodio debe mantenerse entre 9 y 12 meses y en pacientes que han presentado múltiples recaídas o éstas son de especial gravedad, especialmente en pacientes de edad avanzada, debe plantearse mantener el tratamiento, con finalidad profiláctica, de por vida. Si el paciente está recibiendo una psicoterapia debe asegurarse la asistencia y el cumplimiento del programa planificado para consolidar la mejoría sintomática, así como los cambios en el funcionamiento del sujeto.
La retirada de un fármaco AD debe realizarse paulatinamente para evitar en lo posible la aparición de sintomatología ansiosa, inquietud e insomnio de rebote (síndrome de discontinuación). Un seguimiento de cerca nos permitirá identificar síntomas de recurrencia precoces, ante lo cual debe reinstaurarse el tratamiento a las dosis que se demostraron efectivas en el episodio índice.
El uso en estos pacientes, de forma coadyuvante, de ansiolíticos e hipnóticos se debe realizar únicamente en forma de pautas limitadas en el tiempo y como tratamiento sintomático; la normalización de las funciones vegetativas alteradas pasa por la resolución del episodio depresivo.
Bibliografía general
Akiskal H, et al. Trastornos del estado de ánimo. En: Kaplan H, Sadock B, editores. Tratado de Psiquiatria, 6.ª ed. Williams & Wilkins, 1995. Trad: Perriard D, Jure A. Revisión médica: Tencari JC. Buenos Aires: Editorial Intermédica, 1997.
American Psychiatric Association. Directrices para la práctica clínica del trastorno depresivo mayor. En: Psychiatry Self-Assesment and Review (PSA-R). Trad: P. Álvarez. Revisión médica: Parellada E, Gabilondo A. Editorial Medical Trends, Barcelona 2000.
Herrán A, Cuesta MJ, Vázquez-Barquero JL. Trastornos del estado de ánimo. En: Vázquez-Barquero JL, editor. Psiquiatria en Atención Primaria. Madrid: Biblioteca Aula Médica, 1998.
Thakore JH, Leonard BE. Psicofarmacología de los antidepresivos. Trad: Pawlowsky C. Madrid: Jarpyo Editores, 2000.
Vallejo J, Gastó C. Trastornos afectivos: ansiedad y depresión, 2ª ed. Barcelona: Masson, 2000.