La insuficiencia cardíaca (IC) constituye un problema creciente de salud pública en los países desarrollados, con una prevalencia muy elevada, que varía del 1 al 15% según los rangos de edad. La gravedad del problema se refleja en la corta supervivencia de los pacientes, con una mortalidad superior al 50% a los 5 años en pacientes con IC avanzada1.
El progresivo envejecimiento de la población y el aumento en la supervivencia de los enfermos con cardiopatía isquémica y/o hipertensión arterial han provocado este incremento en el número de pacientes con IC en las últimas décadas. Además, al contrario que en la cardiopatía isquémica y el infarto cerebral, el número de hospitalizaciones por IC está creciendo y se prevé que este aumento continúe2. En España se produjo un aumento del 71% en el número de ingresos hospitalarios por IC entre los años 1980 y 1993, y las tasas de hospitalización se incrementaron en un 47%. El aumento en las hospitalizaciones se limitaba al grupo de pacientes con más de 65 años3. Las enfermedades cardiovasculares constituyen el motivo más frecuente de hospitalización en la población española entre los adultos de más de 65 años, y la IC es la principal causa de hospitalización entre las enfermedades cardiovasculares en las mujeres en este grupo de edad, y la segunda tras la enfermedad coronaria en los varones. Este problema se agrava con la edad, pues las tres cuartas partes de los individuos hopitalizados por IC tienen más de 65 años y más de la mitad 75 años, y la edad media está en torno a los 77 años3,4.
El aumento de los ingresos hospitalarios se ha hecho a expensas de las primeras hospitalizaciones y principalmente de los reingresos3. Muchos estudios han demostrado la particular vulnerabilidad de los ancianos que sufren un ingreso por IC a volver a ingresar. Por ello, el porcentaje de reingreso hospitalario en pacientes con IC es muy elevado (causa más frecuente de hospitalizaciones repetidas) con cifras de readmisión del 22 al 47% en los 6 meses siguientes al alta hospitalaria5-7. Un elevado porcentaje de reingresos se produce de forma temprana (entendiéndose como el reingreso entre las 2 y 4 semanas tras el alta hospitalaria) y hasta un 21% de los reingresos que en los mayores de 70 años alcanza el 57%, se produce durante los primeros 90 días tras el alta hospitalaria8.
Este número creciente de ingresos y reingresos tiene un gran impacto económico y social. De hecho, el principal componente de la carga sanitaria de la IC son los ingresos y reingresos hospitalarios que representan el 1-2% del gasto sanitario total9. En España el coste de los ingresos hospitalarios por IC en el año 1993 fue de entre 300 y 480 millones de euros (según la tasa de prevalencia considerada)10.
Por todo ello, parece lógico que el conocimiento y control de los determinantes de las hospitalizaciones por IC puede contribuir a reducir el enorme impacto de este problema de salud.
Intervenciones para reducir las hospitalizaciones por insuficiencia cardíaca
En los últimos años el tratamiento de los pacientes con IC está siendo objeto de múltiples variaciones e innovaciones para mejorar el pronóstico y la calidad de vida de estos pacientes, así como para reducir su carga económica y social. Las modificaciones en la actuación se han desarrollado en distintos ámbitos, tanto en lo referente a farmacoterapia como en el tratamiento clínico. Esta mayor efectividad de la actuación clínica repercute sobre el descenso de la mortalidad11,12, del número de hospitalizaciones y mejoría del estado funcional del enfermo13.
La devastadora evolución de esta enfermedad condujo a la búsqueda de nuevos modelos fisiopatológicos en las últimas dos décadas que llevaran a nuevos tratamientos que mejoraran dicho pronóstico. Así, con el desarrollo de la teoría neurohormonal, se aceptó el tratamiento con inhibidores de la enzima conversiva de la angiotensina (IECA) como eje de la terapia en pacientes con IC en todas sus fases, dado el impacto positivo de estos fármacos en términos de morbimortalidad en grandes estudios. El estudio CONSENSUS (Cooperative North Scandinavian Enalapril Survival Study)14 en el año 1987 fue el primer ensayo que demostró este aumento de supervivencia frente a placebo. Posteriormente, más de 30 ensayos aleatorizados con más de 7.000 pacientes demostraron también una disminución de la mortalidad, así como de los ingresos hospitalarios en pacientes con disfunción sistólica. De forma más reciente la espironolactona15 y los bloqueadores beta16-18 han demostrado beneficios importantes en estos términos en dichos pacientes.
También es posible reducir las hospitalizaciones por IC y mejorar la calidad de vida de los enfermos con una mejora de la atención sanitaria y el seguimiento mediante una intervención multicomponente, al igual que sucede en pacientes con otro tipo de enfermedades crónicas19. Se calcula que entre un 15 y un 38% de las readmisiones probablemente se podría evitar8. Así, Rich et al consiguieron una reducción significativa de los reingresos de un grupo de pacientes mayores de 70 años a los que se sometió a un seguimiento especial frente a un grupo control (fig. 1). El grupo motivo del estudio fue sometido a una intervención intensiva dirigida por enfermeras que incluía una labor educativa del paciente y su familia, prescripción y control de dieta, seguimiento intensivo y revisión de la medicación. Con este programa conseguían (a pesar del seguimiento más intensivo que el grupo control) un ahorro de 460 dólares por paciente en el grupo de estudio debido a la disminución de los reingresos, además de la mejoría de la calidad de vida de los pacientes20. Estas intervenciones tienen un importante componente educativo que pretende aumentar su conocimiento de la enfermedad, incentivando al paciente a cuidarse más, cumpliendo con las medidas higiénico-dietéticas y la medicación. También incluían un seguimiento más estrecho por parte del personal médico y paramédico, lo que permitía detectar modificaciones en el estado clínico del paciente y así modificar de forma precoz el tratamiento ante situaciones de deterioro. Otros autores, además de Rich et al, con intervenciones similares conseguían también una reducción de los reingresos y una mejoría de la calidad de vida21,.22.
Fig. 1. Reducción de reingresos con la intervención.
Sin embargo, los estudios no son consistentes, porque alguna intervención realizada desde la atención primaria de salud, si bien mejoró la satisfacción de los pacientes, no mejoró su calidad de vida e incluso aumentó las hospitalizaciones23. Además, estas intervenciones presentan algunas limitaciones. En primer lugar, aun siendo coste-efectivas, los aumentos en los costes de personal que conllevan las intervenciones pueden no ser asumibles por muchas organizaciones sanitarias. En segundo lugar, su diseño se basa en los determinantes de las hospitalizaciones y reingresos hospitalarios obtenidos en estudios de países anglosajones, con organizaciones de atención sanitaria diferentes de la nuestra. Por último, los determinantes sobre los que se actúa son fundamentalmente biomédicos, y a veces se ignoran los condicionantes psicosociales, que varían especialmente entre países y culturas, y que son determinantes para establecer estos planes de actuación (es fácil comprender cómo el nivel cultural y el apoyo social pueden hacer fracasar estos programas si no se planifican teniendo en cuenta estos factores).
Los determinantes de las hospitalizaciones por insuficiencia cardíaca
Los factores que han influido en el aumento de los reingresos han sido varios. Por un lado, el progresivo envejecimiento de la población, explica en parte el aumento de la incidencia de esta patología. Por otro, los mayores medios asistenciales, la mejor accesibilidad a los servicios hospitalarios y la mejoría en los medios de transporte privados. Sin embargo, las diversas circunstancias adversas que pueden agravar o precipitar una IC, provocando la aparición de síntomas en pacientes previamente estables, suelen ser situaciones puntuales y recortadas en el tiempo, habiendo señalado algunos autores la importancia del reconocimiento y control temprano de estos factores que, con frecuencia, motivan repetidos ingresos hospitalarios. Sin embargo, existen pocos estudios recientes que contemplen aspectos novedosos sobre estos factores precipitantes.
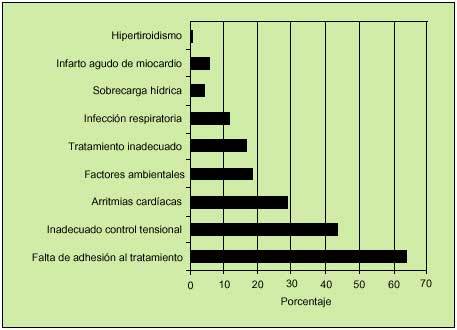
En un clásico artículo sobre este tema, Ghali et al en un estudio en 101 pacientes hospitalarios, ingresados por descompensación de su IC, identificaron un potencial factor descompensador en un 93% de los pacientes24. De ellos, la falta de adhesión al tratamiento fue la causa identificada con mayor frecuencia, presentándose el incumplimiento de la dieta también en un elevado porcentaje de casos (fig. 2). Opasich et al, en una cohorte seleccionada de pacientes con pretrasplante cardíaco, identificaron como principales factores de descompensación las arritmias y las infecciones respiratorias25, y, en tercer lugar, encontraron la falta de adhesión al tratamiento. Probablemente la diferencia radica en el tipo de población y en factores en parte independientes de la propia evolución de la enfermedad e, incluso, de factores propiamente biológicos. Además, en un porcentaje no desdeñable de casos no se llega a identificar el factor precipitante y, además, no hay información sobre las asociaciones más importantes entre cada factor determinante y cada precipitante de la hospitalización. Quizá en este sentido se orientan otros estudios que demuestran que factores como la contaminación ambiental determinan un aumento en los reingresos por IC26, y otros como los factores psicosociales (poco estudiados hasta ahora) pueden influir en la evolución y el pronóstico de la enfermedad.
Fig. 2. Factores precipitantes de descompensación en la insuficiencia cardíaca crónica.
Por eso, además de estos contribuyentes inmediatos existen factores que están presentes de forma permanente en los pacientes y que conducen a la hospitalización; algunos, como la atención sanitaria, son modificables; los biomédicos son difícilmente modificables y, por último, los psicosociales (de los que es responsable directamente el personal médico), si bien son difícilmente modificables, sí deben tenerse en cuenta. Una buena planificación del alta constituye un componente esencial del cuidado de los pacientes con IC. Este proceso es una de las causas más comunes de ingresos repetidos en los hospitales. Así Vinson et al encontraron que los factores asociados al reingreso hospitalario eran: sistemas inadecuados de apoyo social (21%), seguimiento incorrecto (20%) y planificación inadecuada del alta (15%)8. También hay que tener en cuenta la baja tasa de prescripción de fármacos que disminuyen la morbimortalidad y los reingresos hospitalarios, como los IECA o la espironolactona. McDonald et al describen, en una cohorte de pacientes seguidos tras el alta hospitalaria, cómo el uso de altas dosis de IECA previo al alta estaba asociado con una menor tasa de reingresos27.
Además de los factores desencadenantes de la descompensación se ha podido encontrar que algunos factores no modificables del propio paciente podían influir en dicho proceso. Entre estos determinantes de tipo biomédico parece (porque los hallazgos no son consistentes) que la edad1,28, la etiología cardioisquémica de la IC29-31, el grado funcional y la gravedad de la IC7, la fracción de eyección baja, la comorbilidad7,32, la hiponatremia20, la presión sistólica baja y los acontecimientos adversos relacionados con el tratamiento se asocian con las hospitalizaciones. Factores específicamente asociados con la readmisión, aunque tampoco de forma consistente, son las admisiones previas y su duración, y la inestabilidad clínica al alta.
Los factores psicosociales y la insuficiencia cardíaca
Se puede definir el factor psicosocial como una medida que potencialmente relaciona fenómenos psicológicos con el ambiente social y con cambios fisiopatológicos. La validez y fiabilidad de los cuestionarios usados para medir los factores psicosociales se han mejorado mediante el uso de técnicas psicométricas. Los factores psicosociales parecen impactar en el desarrollo y la progresión de enfermedades crónicas, como la enfermedad coronaria, el cáncer y el sida. De forma similar, las intervenciones psicosociales han demostrado que mejoran la calidad de vida de pacientes con enfermedades estables, además de influir en el proceso biológico y frenar la progresión de la enfermedad. Se han utilizado estudios a pequeña escala para determinar las condiciones en que estos factores pueden impactar en la calidad de vida, en los factores biológicos y en la progresión de la enfermedad33. También son útiles para informar sobre las condiciones en que la intervención psicosocial puede servir como adyuvante al tratamiento médico. Sin embargo, sólo estudios clínicos a gran escala pueden determinar qué intervenciones psicosociales pueden impactar en la morbimortalidad.
En la enfermedad cardiovascular se ha especulado mucho sobre el papel que los factores psicosociales desempeñan, no sólo en la descompensación de una enfermedad ya desarrollada sino en la etiológica. En primer lugar, estos factores pueden afectar a la salud por comportamientos relacionados, como fumar, el tipo de dieta, el consumo de alcohol o el grado de actividad física, que pueden influir en el riesgo de enfermedad coronaria (esto podría ser factor de confusión, y ser estos factores, y no los psicosociales, los determinantes de la enfermedad). En segundo lugar, el acceso a los cuidados médicos puede verse influido por el apoyo social34. En una revisión de los artículos publicados en torno a la influencia de la depresión, el tipo de trabajo y el apoyo social en pacientes con cardiopatía isquémica, se encontró que aquéllos eran factores etiológicos y pronósticos en la enfermedad coronaria34. Otros muchos artículos han establecido la posible relación entre este tipo de factores y el pronóstico de los pacientes con IC35-38, y en algunos casos se han intentado definir aquellos con una posible mayor influencia.
Depresión
La depresión (frecuente en la edad en que la IC tiene mayor prevalencia) se ha asociado con un sustancial incremento en el riesgo de IC entre ancianos con hipertensión sistólica aislada que, además, no parece deberse al aumento de infarto de miocardio (fig. 3)39; es también un factor de peor pronóstico. En un grupo de cerca de 400 pacientes con IC con una fracción de eyección inferior al 40% se encontró un 35,3% de pacientes con cierto grado de depresión y un 13,9% con criterios de depresión mayor. Entre los pacientes con depresión mayor existía un incremento de la mortalidad que era independiente de la edad, la clase funcional, la fracción de eyección y la etiología de la IC40. Otras alteraciones neuropsiquiátricas, como la enfermedad de Alzheimer y las complicaciones como el delirio, son también comunes entre los ancianos con IC. En un registro nacional entre pacientes con IC se detectó un 47,6% de sujetos con diversos grados de deterioro cognitivo (en su mayoría leve-moderado)41. Esto debe tenerse en cuenta para planificar el tratamiento y el seguimiento.
Fig. 3. Curvas de supervivencia ajustada que evidencian la probabilidad de supervivencia libre de insuficiencia cardíaca (IC) según la puntuación basal de la escala de depresión del Centro de Estudios Epidemiológicos.
Nivel socioeconómico
El nivel socioeconómico también se relaciona con los reingresos por IC, aunque posiblemente se debe a otros factores asociados. Previamente ya se ha comentado que la adhesión al tratamiento constituía una importante causa de rehospitalización en estos pacientes y que variaba de unas poblaciones a otras. Posiblemente esta adhesión al tratamiento esté en relación con este nivel sociocultural y económico. Al definir el perfil de los pacientes que ingresaban en un hospital americano clasificándolos según la zona en la que vivían, se apreció cómo los que procedían de los barrios más pobres eran más a menudo mujeres y afroamericanos, presentaban mayor comorbilidad, eran hospitalizados con mayor frecuencia en hospitales rurales y usaban con mayor frecuencia la red de beneficencia42. Estos pacientes reingresaban con mayor frecuencia que los de barrios de mayor nivel económico. Incluso tras ajustar los potenciales factores de confusión, éste seguía siendo un predictor positivo de riesgo de reingreso. Posiblemente la mejora en el nivel educativo y el más fácil acceso a un seguimiento y control más estrecho harían disminuir estos reingresos. No en vano, Vinson et al encontraron que uno de los principales factores de descompensación era el retraso en la consulta médica desde el inicio de los síntomas8. El nivel educativo debería registrarse en la historia de todo paciente, para tenerlo en cuenta al informar sobre hábitos de vida y tratamiento. Quizá serían útiles guías con abundante material gráfico, que sirvieran de explicación para el paciente y de ayuda para el médico, que a veces encuentra difícil proporcionar este tipo de información43.
Sexo
El sexo también es un factor psicosocial importante. Se ha citado previamente que los pacientes reingresados procedentes de las zonas económicamente más deprimidas eran mujeres. Éste es un elemento que se debe tener en cuenta por las diferencias sociales con los varones. En el registro español se encontró que el porcentaje de analfabetismo y nivel de estudios bajo era muy superior en las mujeres. Además, el porcentaje de viudas era superior al de viudos y, por tanto, vivían solas con más frecuencia41. Estos hechos podrían explicar por qué al estudiar los factores precipitantes de reingreso entre 2.700 pacientes, Opasich y Rapezzi encontraron que la falta de adhesión al tratamiento era más frecuente en las mujeres44.
Otros factores, como el desempleo en los grupos más jóvenes, el apoyo social (convivencia o no con familiares), el estado civil, la residencia rural y la baja calidad de vida relacionada con la salud, pueden asociarse con una mayor frecuencia de hospitalizaciones y reingresos hospitalarios.
Modificación de los factores psicosociales
Las principales implicaciones de estos hechos para la práctica clínica se resumen en la tabla 1. La posibilidad de intervenir sobre los factores psicosociales reside en muchos casos fuera de la capacidad de los médicos. Los factores psicosociales están determinados por factores económicos y políticos, aunque esto no exime al clínico de tomar medidas, como son, en primer lugar, detectar a los individuos de mayor riesgo para, así, realizar una adecuada planificación de su seguimiento, la adecuación de la información a pacientes y familiares, el tratamiento de la depresión y otros trastornos neuropsiquiátricos, y recomendar o facilitar ayuda social. Parece que la modificación y el control de estos factores se asocia con una disminución de la morbimortalidad, aunque no están completamente establecidos los principales factores sobre los que la actuación determina esta mejoría. Sin embargo, con los datos recogidos hasta ahora, la situación social de los pacientes debe ser recogida siempre en la historia clínica, y el médico puede tener cierto papel en la movilización del apoyo social cuando éste es precario.
Conclusiones
Existe un gran número de factores psicosociales que parecen haber mostrado una relación con la evolución de los pacientes con IC. Parece que estudios observacionales muestran un papel etiológico y pronóstico para algunos de ellos, aunque su estudio ha sido muy inferior al de factores biomédicos. Sin embargo, existen datos contradictorios sobre si la intervención sobre todos estos factores reduce la morbimortalidad. Por ello, se deberían desarrollar estudios observacionales en los que se estudiara: a) la interrelación entre los distintos factores psicosociales; b) efectos de la exposición acumulativa a los factores psicosociales; c) efectos a corto y largo plazo a lo largo de la vida de estos pacientes; d) diferencias según el sexo, país y grupo étnico; e) mecanismos de comportamiento y biológicos implicados, y f) medidas apropiadas de prevención primaria y secundaria. Buscar explicación a ese porcentaje desconocido de factores, que determina la descompensación de este tipo de pacientes, mejoraría su calidad de vida y redundaría en una actuación más eficiente por parte del personal sanitario.