La insuficiencia cardíaca (IC) es el síndrome final de algunas enfermedades muy prevalentes en atención primaria y puede traducir en cierto modo el fracaso en el control y tratamiento de éstas, ya sea por lo imparable de su evolución con las medidas disponibles o por un tratamiento subóptimo de dichas situaciones1. Sin embargo, la prevención primaria y secundaria son puntos a menudo olvidados en el campo de la IC, cuando la detección y actuación sobre los individuos de riesgo y las fases precoces de la enfermedad permitirían reducir la incidencia y modificar la historia natural de la enfermedad2.
El pronóstico de la IC sintomática sigue siendo sombrío, similar en términos de supervivencia al de algunas neoplasias y no menor en términos de impacto sobre la calidad de vida. Se hace necesario un planteamiento que intervenga en fases más tempranas del síndrome, probablemente antes de que se desarrollen síntomas evidentes, ya que una vez que comienzan las manifestaciones clínicas, el impacto sobre la supervivencia a través del tratamiento es limitado3.
La cardiopatía isquémica y la hipertensión arterial (HTA), de forma aislada o asociadas, son responsables del mayor porcentaje de casos de IC en el mundo desarrollado, mientras que la valvulopatía reumática ha cedido el paso a las degenerativas, en especial a la estenosis aórtica. En el estudio de Framingham4 se observó que la hipertensión era causante de forma aislada o asociada con otras afecciones en el 70% de los casos de IC. De todas formas, la importancia de la hipertensión y la enfermedad valvular como causas de IC ha disminuido progresivamente desde los años cincuenta (a lo largo de la cohorte de Framingham), con un incremento paralelo de la importancia de la enfermedad coronaria y la diabetes mellitus.
Definiciones: disfunción sistólica y diastólica. Disfunción ventricular asintomática
De forma clásica, la insuficiencia cardíaca se ha definido como aquella situación de fallo del corazón en su función de bomba en la que es incapaz de mantener un débito sanguíneo (gasto cardíaco) suficiente a los distintos órganos y tejidos, en función de sus necesidades metabólicas y en presencia de un retorno venoso adecuado5. Esta definición hemodinámica, de fácil comprensión conceptual, puede resultar algo imprecisa y no contempla alguno de los aspectos fundamentales de la IC. Más acertada, y en cualquier caso complementaria, resulta la definición de Packer como un síndrome clínico caracterizado por intolerancia al esfuerzo, retención hidrosalina y reducción de la longevidad secundarios a una disfunción del ventrículo izquierdo y a la activación crónica de distintos mecanismos neurohormonales. En ella existen dos elementos esenciales: a) la existencia de una disfunción ventricular (sistólica o diastólica), y b) la puesta en marcha de activación neurohormonal crónica, inicialmente compensadora, cuyo fracaso va a desencadenar las distintas manifestaciones de la IC clínica6.
Los conceptos IC izquierda o IC derecha aluden al predominio de manifestaciones clínicas de congestión pulmonar (disnea) o sistémica (edemas). El término IC congestiva hace referencia a los síntomas y signos predominantes en la IC, ya sean pulmonares o sistémicos5.
Los términos IC por disfunción sistólica (IC sistólica) o IC por disfunción diastólica (IC diastólica) hacen referencia al mecanismo fisiopatológico subyacente. Esta clasificación tiene implicaciones pronósticas y terapéuticas importantes. La disfunción sistólica hace referencia al fallo de la función contráctil del ventrículo izquierdo (fracción de eyección deprimida, por debajo de 0,45-0,50) y la disfunción diastólica se caracteriza por una dificultad en el llenado del ventrículo izquierdo (VI), en relación con una alteración en la relajación y en la distensibilidad ventricular7.
La presencia de una disfunción sistólica del VI, que puede documentarse mediante ecocardiografía (fracción de eyección [FE] < 0,45-0,50) en ausencia de signos o síntomas clínicos de IC, se conoce como disfunción ventricular izquierda (DVI) asintomática. Es lo que podríamos llamar IC «latente», ya que es el paso previo a la IC sintomática8. Su prevalencia es igual o superior que la IC clínica y su detección tiene gran interés, ya que estos pacientes pueden beneficiarse de tratamiento farmacológico que es capaz de enlentecer la progresión a IC y reducir la morbimortalidad a largo plazo.
Factores de riesgo de la insuficiencia cardíaca
El estudio de Framingham, diseñado hace más de 50 años para estudiar la incidencia, la prevalencia y los determinantes de la enfermedad cardiovascular, ha aportado datos de enorme relevancia no sólo sobre los factores de riesgo de la enfermedad cardiovascular de causa arteriosclerótica, introduciendo el concepto de factor de riesgo, sino también sobre aquellos hallazgos que se asociaban con una mayor probabilidad de desarrollar IC en la población estudiada, lo que se conoce como factores de riesgo de la IC9.
Se evaluaron periódicamente todos aquellos sujetos con ciertas condiciones patológicas predisponentes (factores etiológicos) como cardiopatía isquémica, hipertensión arterial y enfermedad valvular, si bien ninguno de ellos presentaba IC en la valoración inicial. Los pacientes fueron seguidos prospectivamente cada 2 años, mediante examen clínico, valoración de los síntomas, electrocardiograma (ECG) y analítica. Durante 38 años de seguimiento, se estableció el diagnóstico de IC en 252 varones y 234 mujeres, mediante unos criterios clínicos prestablecidos (tabla 1), de un total de 6.354 varones y 8.913 mujeres considerados inicialmente como población en riesgo (con factores etiológicos presentes). Los factores de riesgo encontrados se reflejan en la tabla 2, todos ellos independientes y aditivos. Destacan la edad (a partir de los 50 años, la incidencia se duplica en cada década), la HTA, la hipertrofia del VI (HVI), el tabaquismo, la obesidad y los antecedentes de infarto agudo de miocardio. En la mujer, la diabetes constituye un importante factor de riesgo de IC al multiplicar por 11 el riesgo de padecer IC, más del doble respecto al varón.
Prevención primaria de la insuficiencia cardíaca
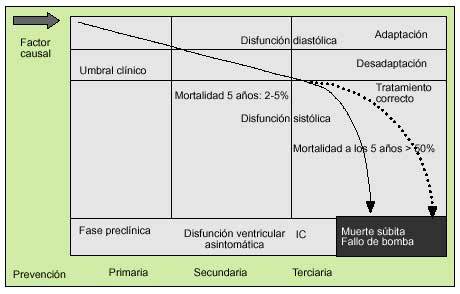
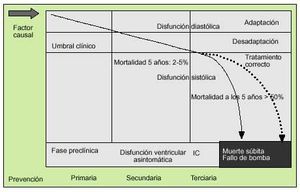
En la historia natural de la IC, la actuación sobre los factores de riesgo de la misma que pueden ser modificables permitiría obtener un impacto más coste-efectivo sobre este síndrome9. Cuanto antes se aborde esta condición patológica, mayor será la rentabilidad preventiva. Como puede observarse en la figura 1, la intervención en estadios más avanzados de la IC, ya clínicamente patentes, únicamente permite desplazar la parte de mayor pendiente de la curva a la derecha, mientras que intervenciones más tempranas podrían ofrecer sin duda mejores resultados en términos de supervivencia.
Fig. 1. Historia natural de la insuficiencia cardíaca.
Se ha documentado ampliamente que el tratamiento farmacológico de la HTA reduce la incidencia de IC (fig. 2); en el estudio SHEP10 el control de la HTA sistólica en personas mayores redujo el riesgo de IC en un 50%, y puso además de manifiesto que el control tensional en el paciente coronario redunda en un mayor beneficio (reducción del riesgo en un 80% en los pacientes con antecedentes de IAM).
Sin embargo, el insuficiente control de las cifras tensionales sigue siendo un problema demasiado común en nuestro medio. En el estudio Controlpres 9811, en el que participaron 401 médicos de atención primaria y 6.900 pacientes hipertensos, se puso de manifiesto que el 70% de los pacientes atendidos presentaba cifras superiores a 140/90 mmHg. Además, las cifras de presión arterial sistólica eran las peor controladas. A pesar de este control inadecuado, el 88% de los médicos no adoptó ninguna modificación terapéutica (sustitución del fármaco, aumento de dosis, combinación de fármacos, etc.) cara a mejorar el control.
Más recientemente, el estudio Cardiotens 9912, realizado por médicos de atención primaria y cardiólogos en pacientes con HTA y cardiopatía asociada, ha reflejado que el control de las cifras tensionales incluso en estos pacientes, ya con enfermedad establecida, es inapropiado. En concreto, en los pacientes con diagnóstico de insuficiencia cardíaca, en los que ya se recomienda como control óptimo cifras de presión arterial (PA) inferior a 130/8513, la mayoría de los pacientes presentaba cifras distantes de éstas. El 23% de ellos presentaba cifras de PA diastólica (PAD) iguales o superiores a 90 mmHg y en el 50% las cifras de PA sistólica PAS eran superiores a 140 mmHg. Curiosamente, los pacientes seguidos por cardiólogos presentaban cifras sensiblemente más elevadas que los seguidos por médicos de atención primaria, quizá en relación con una menor sensibilización de los primeros respecto a este factor de riesgo o porque éstos atienden a un diferente perfil de pacientes.
En general, el control insuficiente de la HTA es un problema de gran magnitud sobre el que cabe actuar de forma decidida para prevenir la IC, y el médico de familia tiene aquí una responsabilidad inequívoca y una posición óptima desde el ámbito de la atención primaria14.
La intervención frente a la cardiopatía isquémica es el otro gran campo donde cabe actuar para prevenir la IC. Aquí podríamos distinguir tres puntos de intervención:
1. Control de los factores de riesgo cardiovascular en el paciente sin enfermedad cardiovascular establecida (prevención primaria de la cardiopatía isquémica).
2. Atención temprana y adecuada al paciente con un síndrome coronario agudo (en especial, infarto de miocardio).
3. Control de los factores de riesgo cardiovascular (FRCV) en prevención secundaria.
Existe suficiente evidencia científica en relación con la eficacia de diferentes intervenciones sobre los principales FRCV (tabaco, HTA, hipercolesterolemia, diabetes mellitus, etc.) para reducir la morbimortalidad por enfermedad cardiovascular en general (cardiopatía isquémica, ictus, IC, etc.), debiendo centrarse las estrategias en prevención primaria en la selección de pacientes de alto riesgo cardiovascular, para lo que es de gran utilidad utilizar algún método cuantitativo (tablas de riesgo) que permita la estimación del riesgo global de cada sujeto y adoptar las intervenciones preventivas más agresivas en aquellos sujetos con un riesgo superior al 20% a los 10 años15.
En el paciente diabético en los últimos años se ha puesto de manifiesto que el riesgo de enfermedad cardiovascular es tan elevado como si se tratara de un paciente en prevención secundaria. El paciente diabético, más aún la mujer diabética, presenta un elevado riesgo de IC. Se recomienda un control estricto de los otros FRCV en pacientes con diabetes mellitus, lo que ya se ha plasmado en los últimos documentos de consenso y guías clínicas15,16. La HTA debe reducirse a unos valores de PA normal-alta (< 130/85 mmHg), para lo que suele ser necesaria en la gran mayoría de pacientes una combinación de fármacos antihipertensivos16. La hipercolesterolemia es también un grave problema para estos pacientes, en los que el reciente III National Cholesterol Education Program15 recomienda reducir los valores de colesterol unido a lipoproteínas de baja densidad (cLDL) hasta valores de 100 mg/dl, similares a los de prevención secundaria.
Respecto al punto 2), el tratamiento trombolítico administrado lo más temprano posible en los pacientes con IAM no sólo reduce la mortalidad de forma significativa, sino que al preservar mayor cantidad de músculo cardíaco, también reduce la posibilidad de desarrollar IC postinfarto, por lo que la identificación y tratamiento temprano en el IAM (reducción de los tiempos de demora en recibir tratamiento trombolítico) son también un aspecto crucial en la prevención de la IC17.
Respecto a la hipercolesterolemia, en el ensayo 4S, la reducción de los valores de colesterol con estatinas en pacientes con cardiopatía isquémica establecida disminuyó el riesgo de aparición de IC en un 20%, probablemente a través de una reducción de la tasa de reinfartos18. Se hace necesario para la prevención de la morbimortalidad (nuevos episodios coronarios, desarrollo de IC, muerte cardiovascular, etc.) un control estricto de los distintos FRCV en prevención secundaria y la utilización rutinaria de fármacos que mejoran el pronóstico en estos pacientes (antiagregación en todos los pacientes, bloqueadores beta en los pacientes postinfarto, especialmente en los de alto riesgo, IECA si existe disfunción ventricular sistólica, etc.).
Por todo ello, la identificación y el control adecuado de los distintos FRCV son elementos fundamentales para prevenir la IC en la población.
Prevención secundaria: detección de la disfunción ventricular
Una vez instaurada la disfunción ventricular, es de gran importancia detectar de forma temprana su presencia, incluso antes de que se manifieste clínicamente (prevención secundaria o detección temprana de la IC). También es importante en esta fase delimitar los distintos subgrupos basados en distintos mecanismos patogénicos (fallo sistólico o diastólico), lo que facilitará el posterior abordaje terapéutico y su valoración pronóstica. Es de nuevo el médico de familia el primero que suele encontrar pacientes con los factores de riesgo antes mencionados, como por ejemplo pacientes con una historia de HTA mal controlada o de largo tiempo de evolución, o bien pacientes con historia de cardiopatía isquémica, en los que con frecuencia la función ventricular puede resultar afectada. La importancia del diagnóstico temprano estriba en el control estricto de la enfermedad causal y en la posibilidad de instaurar un tratamiento con fármacos que han demostrado en pacientes asintomáticos con disfunción ventricular sistólica disminuir la mortalidad de la enfermedad y retrasar su progresión. Así, en todo paciente con disfunción ventricular sistólica, independientemente de la presencia o no de síntomas, se debe instaurar tratamiento con IECA si la FE es de 0,40 o menor.
La detección de la DVI asintomática está bien establecida en pacientes que han sufrido un IAM, en los que la realización de un ecocardiograma se hace de forma rutinaria, generalmente antes del alta hospitalaria, independientemente de la presencia o ausencia de manifestaciones clínicas de IC. Quizá este hecho, bien documentado en la cardiopatía isquémica, podría extenderse a otros pacientes de alto riesgo de desarrollar IC (hipertensos mal controlados o de largo tiempo de evolución, HTA con hipertrofia ventricular, diabéticos con algún factor de riesgo adicional, etc.).
Prevención y control de los factores precipitantes
En el control individualizado del paciente se incluye la prevención, el diagnóstico y el tratamiento de los distintos factores precipitantes o agravantes que pueden conducir a la desestabilización hemodinámica del paciente y que de hecho suelen ser causa de la mayor parte de los reingresos hospitalarios en el paciente con IC establecida19. No es infrecuente que el diagnóstico inicial de la IC se realice en el medio hospitalario tras un ingreso relacionado con algún factor precipitante (caída en fibrilación auricular, crisis hipertensiva, etc.).
Los factores precipitantes que con mayor frecuencia desestabilizan a los pacientes con IC se repiten en los distintos estudios; en la mayoría, la mala adhesión al tratamiento tanto que incluye las transgresiones dietéticas y el abandono de la medicación, constituye la causa más frecuente. En el estudio de Ghali et al20 ésta fue la causa de descompensación en el 65% de los pacientes, seguida de la HTA mal controlada (45%) y de la presencia de arritmias (28%), de factores ambientales diversos (19%) y de infecciones respiratorias (12%). En las ocasiones en que ningún factor precipitante es identificado como responsable de la desestabilización, el episodio presenta una mayor mortalidad.
Son múltiples los factores sobre los que se puede incidir con una labor preventiva (vacunación de la gripe y neumocócica, educación sanitaria para la correcta cumplimentación terapéutica) y otros muchos sobre los que un diagnóstico precoz y una actuación apropiada una vez aparecidos evitan la descompensación grave (fibrilación auricular no controlada, neumonía, TEP, hipertiroidismo, anemia, etc.). No es infrecuente que la administración inadecuada de algunos fármacos (AINE, algunos calcioantagonistas, betabloqueantes, antiarrítmicos, etc.) pueda desestabilizar por efectos adversos o interacciones farmacológicas importantes14,19. La realización de estas funciones preventivas o de detección por parte del médico especialista hospitalario resulta a menudo muy difícil ya que la accesibilidad suele encontrarse muy limitada. Por tanto, ésta es una tarea que debe realizar de forma ordinaria el médico de familia14.
Diagnóstico clínico de la insuficiencia cardíaca
A pesar de que la IC puede considerarse un síndrome clásico en la medicina clínica, su diagnóstico no deja de constituir un reto para el médico. Ya que la correcta aplicación de las medidas terapéuticas en los distintos estadios de la IC tiene efectos clínicos y pronósticos beneficiosos, la importancia de reconocer la IC lo antes posible es evidente.
El diagnóstico clínico de la IC puede plantear algunas dificultades, sobre todo en sus fases iniciales y en determinados grupos de pacientes (ancianos, obesos, pacientes con comorbilidad)21. Los síntomas y signos clásicos como la disnea, la presencia de edemas o la fatigabilidad son muy comunes en la población general y con frecuencia no son debidos a IC sino a otras enfermedades prevalentes (enfermedad pulmonar obstructiva crónica [EPOC], insuficiencia venosa crónica, mala condición física, etc.), por lo que su especificidad es muy baja22. En cambio, otros síntomas como la disnea paroxística nocturna (DPN) o la ortopnea, que presentan una aceptable especificidad, tienen una sensibilidad pobre. Algunos signos clínicos como la presencia de un tercer ruido o el aumento de la presión venosa yugular, que han demostrado una especificidad elevada, poseen sin embargo una variabilidad interobservador alta, y son de escasa utilidad en la práctica clínica, sobre todo en atención primaria22. Por tanto, hoy día se admite que en todo paciente con sospecha clínica fundada de IC debe realizarse una ecocardiografía en la valoración inicial14,21,22.
No obstante, aun conociendo las posibles limitaciones, desde la consulta de atención primaria y con las herramientas diagnósticas disponibles (exploración física, ECG, radiografía de tórax y analítica) se puede realizar una buena aproximación diagnóstica no sólo en el reconocimiento inicial del síndrome sino también de su etiología, de la presencia de factores agravantes o precipitantes, del grado de activación neurohormonal e, incluso, una valoración de la capacidad funcional. El ecocardiograma no debe sustituir en ningún caso a una buena anamnesis y al examen físico22.
La consideración de los distintos factores de riesgo para la IC puede aumentar el valor predictivo de las manifestaciones clínicas, de forma que ante la presencia de síntomas poco específicos se podría desestimar el diagnóstico de IC en ausencia de dichos factores21.
La disnea, sensación subjetiva de falta de aire, y la fatigabilidad son los síntomas cardinales de la IC, que traducen los dos episodios hemodinámicos principales, la retención de líquidos en el árbol vascular pulmonar y la disminución del gasto cardíaco con menor aporte de sangre a los músculos, entre otras causas. La intensidad de estos síntomas sirve, además, para evaluar de forma sencilla, aunque subjetiva, la capacidad funcional del paciente, así como el pronóstico (tabla 3).
Conforme empeora la función ventricular aumenta el grado de disnea y se añaden al cuadro clínico la ortopnea y la DPN. La reabsorción de los edemas con el decúbito incrementan la congestión vascular pulmonar y obligan al paciente a dormir con la cabeza elevada. Los episodios de DPN se presentan al cabo de una o dos h después de haberse acostado; el paciente se despierta con una sensación brusca de disnea grave, con frecuencia acompañada de sibilancias (asma cardial), que cede parcialmente al incorporarse. La tos seca durante la noche es un síntoma también frecuente, considerado como un equivalente de la disnea. A veces puede ser erróneamente atribuida al tratamiento con IECA19,21.
La presencia de determinados signos clínicos de IC también apoya el diagnóstico de IC. La auscultación en los campos pulmonares de estertores crepitantes refleja la congestión pulmonar. La extensión de éstos reflejará el grado de congestión pulmonar y por tanto de IC izquierda. En la auscultación cardíaca es frecuente la audición de un soplo de insuficiencia mitral que puede reflejar dilatación del VI, pero también podría corresponder a disfunción de los músculos papilares en un paciente con antecedentes de IAM. La auscultación de un soplo sistólico aórtico significativo debe hacer sospechar una estenosis aórtica, causa hoy día bastante común de IC en pacientes ancianos, que puede ser corregida quirúrgicamente. La auscultación de un cuarto ruido denota disfunción diastólica y se debe a la potente contracción auricular, que desaparece si el paciente cae en fibrilación auricular. La presencia de un tercer ruido refleja disfunción sistólica y dilatación del VI. El aumento de la presión venosa yugular, la hepatomegalia y la presencia de edemas en los miembros inferiores son signos que se relacionan con el incremento de la presión telediastólica en el ventrículo derecho y la congestión venosa en la circulación general. Los edemas suelen ir precedidos de oliguria y comienzan a ser perceptibles en la exploración únicamente tras retención de más de 4 l de agua19,22.
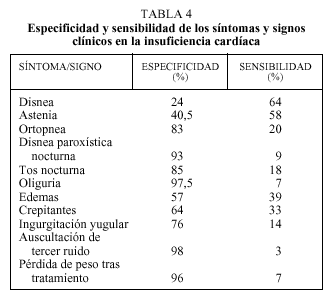
Las distintas manifestaciones clínicas de la IC, consideradas de forma aislada, tienen una baja sensibilidad. Hasta el 20% de los pacientes con disfunción sistólica documentada no presentan clínica de IC a pesar de tener una FE deprimida21. En un estudio reciente23 realizado en el ámbito de la atención primaria, se evaluaron las manifestaciones clínicas en un amplio grupo de pacientes con diagnóstico clínico de IC, y valoración posterior mediante ecocardiografía. En la tabla 4 se señalan los datos obtenidos en términos de sensibilidad y especificidad, que no difieren sustancialmente de otros previamente publicados. Con objeto de aumentar su valor predictivo, los síntomas y signos de la IC se han agrupado en forma de criterios clínicos; entre éstos los más conocidos y empleados son los criterios de Framingham (tabla 1), que se han utilizado en determinados estudios, aunque su aplicación en la práctica clínica diaria es limitada.
La radiografía de tórax y el ECG constituyen dos exploraciones accesibles en atención primaria para la valoración inicial y deben realizarse en todo paciente con sospecha clínica de IC. Ningún dato radiográfico ni electrocardiográfico resulta patognomónico de IC, pero ambas pruebas pueden apoyar el diagnóstico del síndrome y su gravedad, así como posibles factores agravantes. Además, pueden aportar información etiológica y permiten descartar otras afecciones de elevada prevalencia y clínica semejante.
Menos del 5% de los pacientes con IC presenta un ECG normal, por lo que el ECG es una prueba de alto valor predictivo negativo22. Dicho hallazgo debe hacer al clínico replantearse seriamente el diagnóstico de IC. Al contrario, no existe ninguna alteración específica de IC. Su utilidad se basa en que aporta información sobre la cardiopatía subyacente (hipertrofia ventricular izquierda relacionada con la HTA, ondas Q antiguas y/o isquemia subepicárdica en relación con cardiopatía isquémica, etc.) y permite reconocer algunos factores precipitantes (bloqueos, arritmias, nuevos eventos isquémicos, etc.). Aunque la presencia de bloqueo de rama izquierda puede relacionarse con cualquier cardiopatía subyacente, a menudo traduce dilatación ventricular, en cuyo caso suele coexistir con cardiomegalia radiológica, lo que sugiere fuertemente disfunción sistólica19.
La radiografía de tórax traduce los incrementos progresivos de presión capilar pulmonar que, de menor a mayor grado de congestión, incluyen: redistribución vascular (dilatación venosa en los campos pulmonares superiores), edema intersticial (líneas B de Kerley, engrosamiento de cisuras, edema perivascular y peribronquial, derrame pleural) y edema alveolar (infiltrados algodonosos bilaterales de contornos mal definidos). No obstante, una radiografía de tórax normal no excluye el diagnóstico de IC. La cardiomegalia puede ser consecuencia de la cardiopatía subyacente o bien reflejar dilatación del VI. Hasta una tercera parte de los pacientes con IC no presentan cardiomegalia significativa (disfunción diastólica)14,19.
Ecocardiograma en la valoración inicial
Existe consenso en la necesidad de realizar un ecocardiograma al menos en la valoración inicial de todo paciente con sospecha clínica fundada de IC, lo que tiene inequívocas implicaciones diagnósticas, pronósticas y terapéuticas24,25. El ecocardiograma es, además, una prueba barata, cómoda e incruenta, que tiene una buena correlación con el método de referencia (coeficiente de correlación 0,78) y tiene también una buena reproducibilidad (r = 0,89)21. Otra cuestión diferente son los problemas de accesibilidad de la prueba en algunos medios, para lo que habría que buscar soluciones conjuntas basadas en una utilización racional de los recursos. No es admisible que en nuestro medio únicamente la tercera parte de los pacientes con diagnóstico establecido de IC (basado en registros de atención primaria e informes hospitalarios) tenga realizado un ecocardiograma26. En este punto, es clave la necesidad de contar con el respaldo y el apoyo de la atención especializada (tanto en el ámbito ambulatorio como el hospitalario) para el establecimiento de protocolos conjuntos que permitan un adecuado diagnóstico de los pacientes24.
Los parámetros más importantes que valora la ecocardiografía son el tamaño de las cavidades, la función sistólica (fracción de eyección), la contracción segmentaria, la función diastólica (valoración del flujo a través de la válvula mitral) y la integridad y competencia del aparato valvular25. No es necesario repetir la eco posteriormente de una forma sistemática, salvo que exista un empeoramiento clínico no explicado, se sospeche la presencia de una nueva cardiopatía o cuando de sus resultados dependa un cambio en la actitud terapéutica. En definitiva, es prioritaria la realización de ecocardiogramas basales en todos los pacientes con sospecha de IC, así como puede obviarse la repetición periódica
de estudios que no aportan información relevante24,25.
Disfunción diastólica: implicaciones pronósticas
El principal elemento fisiopatológico que define a la IC es la disfunción del ventrículo izquierdo. La capacidad ventricular de contraerse y vaciarse constituye el componente sistólico, de forma que un ventrículo se considera normal cuando es capaz de expulsar en cada latido al menos el 50% del volumen contenido al final de la diástole (lo que sería igual a una FE del 50% o de 0,5). El componente diastólico refleja la capacidad de relajarse, tanto activa como pasivamente, permitiendo el llenado del VI desde la aurícula a través de la válvula mitral8.
Se ha identificado un amplio grupo de pacientes con manifestaciones clínicas de IC (fundamentalmente, con síntomas congestivos pulmonares y/o sistémicos y poca o nula cardiomegalia), que presentan una FE normal cuya base fisiopatológica se ha atribuido a una alteración del llenado (IC por disfunción diastólica). Constituyen al menos el 30% del total de las IC y su prevalencia se incrementa con la edad21,22. Su reconocimiento es más difícil ya que presentan una menor expresividad clínica así como parámetros ecocardiográficos más difícilmente cuantificables8. Su pronóstico es menos desfavorable, estimándose una mortalidad anual del 8%. La disfunción diastólica se debe a un defecto en la relajación o distensibilidad del VI, que precisa una mayor presión de llenado para alcanzar un determinado volumen telediastólico21,24. La disminución del gasto cardíaco responsable de la clínica obedece en este caso a la resistencia que ofrece el ventrículo al llenado, mientras que la capacidad de vaciamiento permanece normal. En los pacientes con IC diastólica la FE es por definición normal o superior a lo normal. Su diagnóstico se realiza de forma indirecta, valorando los registros del flujo diastólico a través de la válvula mitral, mediante la realización de un eco-Doppler. El patrón normal del flujo diastólico transmitral consta de una onda E de llenado rápido y una onda A de llenado telediastólico, asociada a la contracción auricular. En un primer estadio, aparece un patrón de alteración de la relajación con una onda E pequeña con una fase de deceleración alargada, seguida de una onda A grande; posteriormente, según evoluciona la enfermedad, la disminución de la distensibilidad produce un patrón restrictivo caracterizado por la presencia de una onda E grande de ascenso y descenso rápidos, seguidos de una pequeña onda A25.
Es muy probable que la disfunción diastólica represente un paso previo a la disfunción sistólica en las cardiopatías isquémica e hipertensiva, lo que explicaría su mejor pronóstico. La hipertrofia patológica del VI (remodelado) constituiría el sustrato anatómico de la disfunción diastólica, de igual forma que la dilatación ventricular constituye el de la disfunción sistólica. Las manifestaciones clínicas de la IC diastólica pueden limitarse en condiciones basales a una disnea de esfuerzo o intolerancia al ejercicio poco llamativas, pero que causan una importante sensación subjetiva al paciente21. El VI del corazón con IC diastólica suele ser hipertrófico, poco distensible y muy dependiente en su llenado de la contracción auricular. Cuando la taquicardia relacionada con estrés o ejercicio disminuye el tiempo de la diástole, la disnea sí se manifiesta claramente. Más aún, si se pierde la contracción auricular por caída en FA, el paciente observa un empeoramiento muy significativo, y puede llegar incluso al edema agudo de pulmón24.
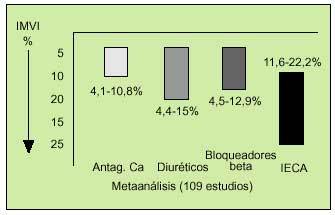
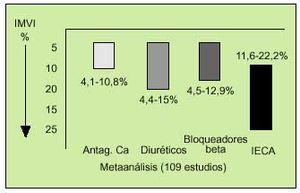
Si la disfunción diastólica está relacionada, como sucede a menudo, con una hipertrofia ventricular izquierda, generalmente consecuencia de una HTA de larga evolución no bien controlada, el estricto control de las cifras tensionales constituye el tratamiento de base. En estos casos los IECA son el grupo farmacológico que mayor impacto ha demostrado de cara a la reducción de la HVI (fig. 3)27, aunque debe tenerse en cuenta que para alcanzar estas cifras de PA prácticamente la norma será la combinación de distintos agentes antihipertensivos. La asociación de IECA y una dosis baja de diurético es muy apropiada, ya que existe una potenciación de su efecto y el IECA contrarresta el efecto activador neurohumoral que pudiera tener el diurético. Además, los diuréticos a dosis bajas están indicados en la disfunción diastólica, ya que una depleción excesiva de volumen puede causar hipovolemia y empeoramiento de la función renal, en estos pacientes a menudo mayores. Los betabloqueantes y los calcioantagonistas tipo verapamilo o diltiazem, que reducen la frecuencia cardíaca y enlentecen la conducción en el nodo auriculoventricular, mejorando el llenado diastólico, están también indicados en la disfunción diastólica. Debe elegirse uno u otro en función de la comorbilidad, ya que no deben asociarse nunca por su efecto depresor de la contractilidad y conducción auriculoventricular. Antes del uso de estos agentes conviene descartar una disfunción sistólica, que podrían empeorar significativamente16.
Fig. 3. Regresión de la hipertrofia ventricular con diferentes tratamientos antihipertensivos. IECA: inhibidores de la enzima conversiva de la angiotensina; Antag. Ca: antagonistas del calcio; IMVI: índice de masa ventricular. (Tomada de Dahlof V, et al. Am J Hypertens, 1992.)
Conclusiones
El control de la hipertensión arterial y la cardiopatía isquémica (y de sus factores de riesgo) constituye el eje fundamental sobre el que actuar, ya que ambas son los principales determinantes etiológicos hoy día de la IC. Se ha puesto de manifiesto desde hace años un control insuficiente de la HTA en la comunidad, que aún sigue siendo un importante problema sobre el que actuar. Incluso en pacientes con enfermedad cardiovascular establecida, el control de la HTA sigue siendo claramente insuficiente.
Los pacientes con cardiopatía isquémica, en especial los que han padecido un infarto de miocardio, deben ser evaluados de forma sistemática mediante ecocardiografía para detectar una posible disfunción ventricular izquierda. En ellos, existe la posibilidad de introducir un tratamiento farmacológico (IECA, bloqueadores beta) que puede modificar significativamente el pronóstico de estos pacientes. Probablemente otros grupos de alto riesgo para desarrollar IC clínica, como pacientes hipertensos con hipertrofia ventricular izquierda, diabéticos y otros factores de riesgo adicionales, podrían beneficiarse de una detección temprana de la disfunción ventricular izquierda en fase asintomática.