En muchas ocasiones, el primer médico al que la mujer acudirá para consultar acerca de síntomas mamarios o en busca de una primera orientación, será precisamente el médico de cabecera. También buscará su consejo en otras circunstancias, habiendo recibido ya atención por el especialista, pero buscando el apoyo y las explicaciones de su médico más próximo. La intención de este artículo es repasar los principales motivos de consulta que pueden presentarse en relación a la patología mamaria.
Aunque el cáncer de mama es por su frecuencia y gravedad la patología a descartar, no por ello debe dejarse sin diagnosticar y tratar a la paciente que sufre un proceso mamario benigno. La patología benigna es mucho más frecuente que la maligna en la mujer y normalmente se maneja mal, se diagnostica peor y raras veces se trata adecuadamente. Dicha patología puede causar grandes trastornos y malestar a quien la sufre. Además, establecer el diagnóstico del cáncer de mama es difícil desde el punto de vista clínico, pues una mujer con sintomatología benigna puede ser portadora de un carcinoma oculto y, al contrario, una mujer con clínica de sospecha puede no tener un cáncer. La exploración clínica es, pues, una herramienta limitada, pero no prescindible, puesto que las exploraciones complementarias también tienen sus límites, por ello, la exploración mamaria es una combinación de clínica y anamnesis con estudios complementarios. Así pues, ya desde el nivel de la asistencia primaria, el médico debe ser consciente de estos hechos y de las limitaciones que encontrará en su medio: además de descartar patología maligna, debe diagnosticar y tratar los procesos benignos o referirlos a la unidad de patología mamaria o al senólogo de referencia en su área si procede, intentando en lo posible no sobresaturar el sistema innecesariamente.
Antes de entrar en materia haremos un recordatorio práctico de la anamnesis y exploración física de la mama.
El interrogatorio debe incluir los antecedentes familiares de cáncer mamario y de ovario, especificando cuando sea posible la edad a la que se diagnosticó y si existe confirmación anatomopatológica; la historia menstrual: menarquia, fórmula menstrual, menopausia; antecedentes de tratamientos hormonales y otros, como algunos psicofármacos que producen hiperploractinemia; la historia reproductiva: número de embarazos, edad al tener el primer parto, lactancia materna o artificial y cuanto tiempo; antecedentes personales de patología mamaria benigna o maligna y de otras patologías, especialmente las que pueden ocasionar dolores referidos o puedan tener trascendencia senológica; finalmente, es muy importante en la anamnesis la duración del síntoma, su evolución y la respuesta frente a posibles tratamientos o en diferentes momentos del ciclo menstrual.
Seguro que en cualquier tratado encontrarán esquemas más completos y complejos de la exploración física de la mama, pero éstos son los conceptos que aceptamos como básicos: la mama se explorará siempre con la paciente con el torso desnudo (aunque no se lo crean hay facultativos que exploran la mama «arremangando» camisa, camiseta, sujetador y cualquier otra prenda que la paciente lleve, dificultando enormemente la exploración de la parte superior del seno y de las axilas). Idealmente, se explorará a la paciente primero incorporada y después en decúbito, siempre con los brazos en posición de «manos arriba», para «repartir» la glándula sobre la parrilla costal y facilitar la palpación. Primero se procede a la inspección de piel y anejos cutáneos, buscando anomalías, retracciones, lesiones o manchas. Después se procede a la palpación, con el pulpejo de los dedos contra la parrilla costal, haciéndola de manera sistemática para no olvidar ningún cuadrante. También hay que explorar siempre también la zona retroareolar, la fosa axilar y la fosa supraclavicular (si la axila es sospechosa o hay indicios de malignidad). En ocasiones, es útil una somera exploración de la musculatura cervical y paracervical para descartar dolores referidos, así como «apartar» la glándula para palpar el plano costal profundo y dilucidar si el origen de un dolor es mamario o extramamario. Debemos verificar si existe secreción a la expresión de ambos pezones y «levantar» los senos voluminosos para no pasar por alto la patología del surco submamario. Es importante anotar todos los hallazgos en un esquema sistematizado y tener en cuenta en qué momento del ciclo menstrual nos encontramos, así como las medicaciones susceptibles de provocar cambios mamarios que pueda estar tomando la paciente. Si descubrimos una formación palpable en el período premenstrual la paciente debe ser reevaluada tras la menstruación, pues en muchos casos se trata de formaciones funcionales que desaparecen en la primera fase del ciclo.
También hablaremos de la sintomatología subjetiva o psicológica, que origina muchas consultas y no pocos trastornos: los dolores sin causa aparente pueden ser la única expresión de un cuadro ansioso o depresivo, pues el seno, por sus especiales características, es una diana perfecta para la somatización. También debe poderse dar respuesta a la cancerofobia: la paciente permanentemente en alerta, angustiada por la posibilidad de padecer un cáncer cada vez que percibe un mínimo cambio en su pecho, sea real o no. Las pacientes que pertenecen a familias de alto riesgo también requieren un enfoque personalizado que les ofrezca información veraz, perspectivas razonables basadas en la evidencia médica y un adecuado apoyo psicológico. Las mujeres catalogadas de alto riesgo, ya sea de manera correcta por presentar lesiones mamarias de alto riesgo o bien porque se incluyan en el numeroso grupo que se han autocatalogado como de alto riesgo o han sido pobre o deficientemente informadas por el personal sanitario o alguien de su entorno y viven con el temor infundado de ser portadoras de auténticas «bombas de relojería» en sus senos sin que exista evidencia real de ello, todas ellas son mujeres sintomáticas que sufren y pueden aparecer en la consulta de atención primaria buscando ayuda, y el médico debe estar preparado para atenderlas adecuadamente él mismo y no sólo remitiéndolas, si lo juzga adecuado, a niveles más especializados en la atención senológica.
Dolor mamario
Las mujeres secularmente han creído, o más bien han sido inducidas a creer, que el dolor de diversa índole era necesariamente inherente a su condición de sexo débil e impuro, según la opinión de los ideólogos e intérpretes de las creencias más extendidas en este planeta: la cristiana, la judaica y la musulmana (a pesar de que en ninguno de los textos sagrados, salvando quizás los judaicos [viejo testamento], se aborde directamente el tema con indicaciones concretas como «parirás con dolor»). Este pensamiento persiste actualmente con fuerza (a pesar del cambio de siglo y de milenio, del teórico nivel cultural superior en la población y de la «liberación de la mujer» en la segunda mitad del siglo xx) y se considera que el dolor mamario es normal e inevitable, una molestia con la que la mujer debe aprender a convivir, como el dolor menstrual. Como veremos, el dolor mamario es frecuente, pero puede ser tratado o al menos aliviado.
El dolor mamario es el motivo de consulta más frecuente en la mujer que acude al médico (20-25%), con una prevalencia en la población de mujeres trabajadoras que puede llegar al 66% según algunos estudios. Se trata, pues, de un problema muy frecuente, al que habitualmente se le da poca importancia. Tanto los médicos como la gente «de a pie» acostumbran a considerarlo «normal» y una vez determinado que no existe una neoplasia concurrente no se preocupan más del tema. De hecho, es habitual, que un médico despida a su paciente con un «tranquila, el pecho te duele, pero es normal, así que acéptalo y no te preocupes; ser mujer tiene inconvenientes y éste es uno de ellos». Lógicamente, y como desarrollaremos a continuación, esta concepción del problema es claramente anticuada, antisenológica y antiética en este momento.
Si bien se relaciona el dolor mamario con un sustrato anatómico concreto (los cambios fibroquísticos de la mama o mastopatías cíclicas, que pueden afectar en mayor o menor proporción hasta al 85% de las mujeres, por lo que técnicamente deberíamos considerarlo «normal»), este binomio no siempre se encuentra asociado en los dolores mamarios.
Por ello, ante la consulta de una mujer por dolor mamario es conveniente un interrogatorio minucioso, ordenado, categorizado y completo para, a partir de él, poder orientar la exploración y las posibles pruebas complementarias que se precisan para identificar los diferentes procesos susceptibles de causarlo.
La cantidad y variedad de procesos que pueden ser responsables del dolor mamario, o manifestarse de esta forma, es tal que es útil agruparlos de manera esquemática:
Exógenos. Iatrogenia por diferentes fármacos (especialmente hormonales), ingesta de algunos alimentos o compuestos, mal uso o mala adaptación del sujetador, hábitos deportivos incorrrectos, etc.
Psicológicos. Variaciones en la imagen corporal o en su percepción, alteraciones de la función erótica, trastornos afectivos, estrés, etc.
Procesos radiculares. La escoliosis, la cifosis, contracturas cervicales o cervicodorsales o cualquier proceso que altere las raíces sensitivas que recogen la señal de la zona anterosuperior del tórax y, por tanto, del seno.
Referidos. De origen pleural, cardíaco, esofágico, biliar, hernia hiatal, etc.
Inflamatorios. Mastitis puerperales y no puerperales.
Orgánico-funcionales. Mastopatía cíclica o cambios fibroquísticos. Alteraciones intrínsecas de la proporción estrógeno/progestágeno por alteraciones en el eje hipotálamo-hipófisis-ovario. Retención láctea en la mama lactante o subida de la leche.
Orgánicos no funcionales. Enfermedad de Mondor, síndrome de Tietze, infarto de un fibroadenoma, algunos cánceres excepcionales como el inflamarorio.
A efectos prácticos, se suele denominar «mastodinia» al dolor cíclico, mientras que el término «mastalgia», más general, se aplica a cualquier dolor mamario.
Una buena y completa anamnesis mamaria correctamente orientada hacia el dolor mamario y sus causas puede permitir, en el 80% de las ocasiones, llegar al diagnóstico sin necesidad de exploraciones y tratamientos innecesarios, como demostró, y por ello recomienda, el grupo de Cardiff.
Por ello, recordando la clasificación antes expuesta, se valorará el estado emocional de la paciente en relación al síntoma (cancerofobia, hipocondriasis), su relación con el entorno personal y situación afectiva (ansiedad, neuroticismo, depresión, etc.) e incluso su relación con sí misma (rechazo de la propia imagen, sentimientos de inferioridad, inseguridad, etc.). También es necesario valorar circunstancias en el entorno personal-afectivo-laboral de la paciente que puedan justificar un deseo consciente o incosciente de llamar la atención.
El interrogatorio sobre hábitos dietéticos e ingesta de fármacos u otros compuestos puede facilitar la identificación de agentes causales que, de otro modo, pasarían desapercibidos y son susceptibles de, aumentar, por ejemplo, los valores relativos de estrógenos mamarios, o elevar la prolactinemia. Valores altos de prolactina pueden provocar dolor mamario con o sin la concurrencia de galactorrea.
Muchos psicofármacos, como antidepresivos, hipotensores, anovulatorios y otros tratamientos hormonales, así como la ingesta excesiva o desproporcionada de alimentos y sustancias ricos en metilxantinas (chocolate, plátano, queso curado, cafeína, teína, etc.) pueden inducir cuadros de algias mamarias. Incluso una ingestión sódica excesiva facilita que en la segunda fase del ciclo menstrual sea mayor la acumulación de líquido en los tejidos y, por tanto, puede aparecer un síndrome premenstrual más acusado, siendo la mastalgia uno de sus componentes principales. Obviamente, la supresión o racionalización de la ingesta de estas sustancias supondrá la desaparición del síntoma, en estos casos, no se precisa otro tratamiento para solventar el problema.
Anamnesis
El interrogatorio sobre los hábitos de vestuario y ejercicio de la paciente nos pondrá en la pista de mastalgias relacionadas con ellos que, de otro modo, no serían diagnosticadas: el jogging pain o jogging nipple (dolor de la corredora o pezón de la corredora) aparece debido al movimiento incontrolado del seno durante el ejercicio, que tracciona de los ligamentos de Cooper y la glándula, especialmente en la base de la mama, causando dolor por elongación, y estimula (elevando la prolactinemia) o traumatiza el pezón por roce con la ropa o un sujetador excesivamente laxo. El sujetador en la práctica del deporte es importantísimo, especialmente en cualquier seno que tenga una mínima proyección y supere la copa AA. El sujetador debe recoger el seno con comodidad, sin oprimirlo, pero evitando que quede excesivamente suelto: idealmente la copa se adapta al seno «como un guante». Cuantas menos costuras y más transpirable y menos sintético sea el tejido, mejor será el sujetador para la práctica deportiva, e incluso para el día a día. Simplemente, proporcionar un adecuado consejo y orientación sobre la correcta elección y uso de esta prenda permite aliviar y «curar» estos senos.
La Breast Mastalgia Clinic de Cardiff recomienda, en sus criterios de valoración del dolor mamario, intentar objetivar, dentro de lo posible, la frecuencia, la intensidad, la variabilidad y la ciclicidad del dolor. La paciente es animada a recoger en un calendario la intensidad y la variación diaria del síntoma, así como los episodios del ciclo menstrual para poder relacionar ciclo y dolor si es posible. Esta escala se convierte en una útil herramienta para concretar el cuadro, orientar el tratamiento y realizar el seguimiento y la valoración de la efectividad de los tratamientos propuestos.
Exploración
Tras la anamnesis, la exploración precisa un orden concreto. En primer lugar, inspeccionaremos los senos con el sujetador puesto. Esta maniobra permite identificar problemas relacionados con la mala adaptación de esta prenda. Así, la comprobación de una mama péndula y tal vez voluminosa que «sufre» por el peso que la gravedad impone sobre el hombro, o que «rezuma» de unas copas insuficientes, o la presión punzante de los extremos de una varilla o un aro, que en ocasiones llegan a producir lesiones crónicas sobre la piel, heridas e irritaciones, así como necrosis grasas subyacentes, orienta hacia un grupo de patologías por presión y roce. El seno que «baila» dentro de la copa puede sugerir hiperprolactinemias inducidas por estimulación del pezón y dolores del pezón por roce.
La inspección de la columna dorsal y cervical orienta sobre la existencia de escoliosis y cifosis; su combinación con la exploración y el interrogatorio nos pueden indicar la presencia de contracturas, una posible patología vertebral y otras causas de radiculalgia con manifestaciones mamarias, que pueden asociarse a parestesias y dolor en el brazo, el hombro y la mano homolateral. La palpación de la pared costal, desplazando el seno para palpar únicamente el plano muscular y óseo subyacente, ayuda a catalogar el dolor y diagnosticar procesos radiculares o musculares intercostales y pectorales, así como la patología de la articulación condrocostal o síndrome de Tietze, localizada en la zona extramamaria-parasternal, pero que la mujer puede percibir como mamario en ocasiones. Identificar este grupo de procesos es importante, pues no sólo orienta el tratamiento, sino las interconsultas con otros especialistas, como traumatólogos, para, en ocasiones, descartar discopatías o completar diagnóstico y tratamiento.
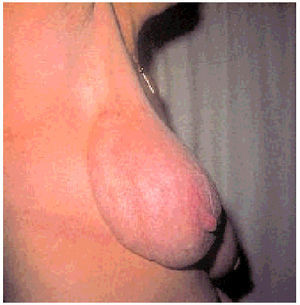
En la enfermedad de Mondor, el aspecto de la mama es muy característico, con el clásico cordón fibroso cruzando la glándula en dirección a la axila y cerca de la piel, correspondiéndose al trayecto de la vena toracoepigástrica, como se describe en el apartado de las inflamaciones (fig. 1).
Fig. 1. Enfermedad de Mondor. Obsérvese la retracción que crea el cordón fibroso en los cuadrantes externos.
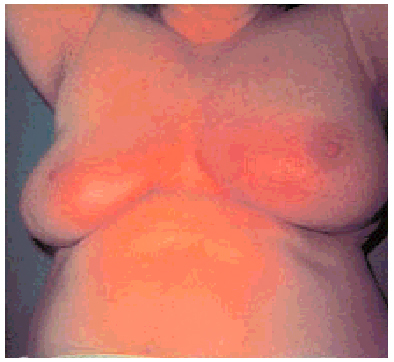
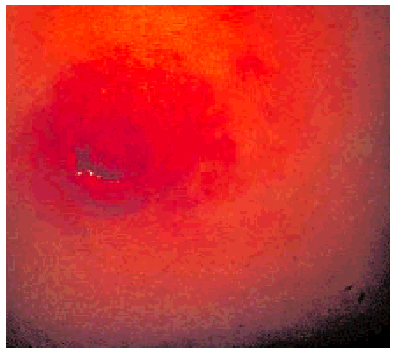
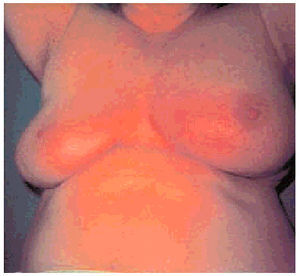
Si el dolor se acompaña de eritema localizado, habitualmente de forma triangular y con vértice en el pezón, orientaremos el proceso hacia una mastitis. Sólo cuando el rubor afecta a la totalidad de la mama, especialmente si se acompaña de edema con la típica imagen en "piel de naranja", debemos descartar la existencia de un carcinoma inflamatorio (fig. 2).
Fig 2. Carcinoma inflamatorio. Mama izquierda indurada, aumentada de tamaño, enrojecida y con piel de naranja.
Si el dolor acompaña a una deformación de la mama, total o parcial, en la mujer portadora de implantes mamarios debemos pensar en la contractura de la cápsula periprotésica. Existen dos factores a tener en cuenta: en primer lugar, no siempre la mujer reconoce ser portadora de prótesis y, en segundo lugar, en ocasiones la rotura de la prótesis, cuando también se rompe la cápsula fibrosa y permite la migración de silicona libre al paránquima mamario, puede ocasionar, en un pequeño porcentaje de estos casos, un cuadro general aparatoso con fiebre, inflamación local y poliartritis que, con tratamiento, revierte sin secuelas, aunque puede alarmar mucho a la persona que lo sufre. En este último caso siempre debe procederse a la extracció de la prótesis dañada, asícomo de toda la silicona libre que se pueda, cosa que compete al cirujano plástico, muchas veces ayudado por un cirujano senólogo.
Conducta a seguir
Cuando la palpación mamaria pone de manifiesto un patrón mamario nodular, abigarrado, que es fácilmente reconocible con la adecuada experiencia y se suma a un dolor cíclico, podemos estar frente a un seno con cam bios fibroquísticos. La ecografía demostrará la existencia o no de quistes que, si duelen, se palpan, superan los 2 cm o tienen alguna proliferación interna, deben ser evacuados, con estudio histológico en el último caso. Cuando existe un nódulo único, doloroso, de crecimiento rápido y la sensación es punzante-urente en un punto concreto, trigger spot o punto "gatillo", debemos pensar en un quiste de crecimiento rápido, probablemente un quiste inflamatorio, que se resuelve del modo anteriormente descrito, por ecografía y punción. En estos casos, las dietas libres de metilxantinas, controlar el exceso de sodio y evitar tratamientos que puedan producir desequilibrio hormonal es una primera medida. Si las pacientes no responden a estas medidas, pueden beneficiarse de tratamientos típicos con progesterona a tandas de 2-3 meses o incluso continuados. También suele ser efectivo modular el ciclo con anticonceptivos, o mejor con métodos naturales, como el aceite de onagra o prímula. Si no, es mejor remitir a la paciente a una unidad especializada donde se instaurarán terapias más complejas.
Un tipo de dolor mamario que es motivo relativamente frecuente de consulta durante el puerperio es la retención láctea. La mama duele por estar los conductos llenos de leche, puede acompañarse de un discreto aumento de la temperatura y puede ser unilateral o bilateral, por lo que en ocasiones el diagnóstico diferencial con la mastitis puede ser complicado para el clínico no habituado. Es típico cuando existe algœn tipo de problema anatómico o defecto técnico por parte de la criatura o de la madre que impide que el primero vacíe correctamente uno o los dos pechos. Su solución es sencillísima: vaciar el seno. Parece elemental, pero muchos médicos lo desconocen y recomiendan variados tratamientos más o menos inofensivos, pero inútiles, e incluso suspender la lactancia. Si no hay fiebre alta ni una zona eritematosa clara y si sospechamos de algún problema de vaciado (pezón plano o umbilicado, niño de bajo peso o prematuro, técnica deficiente, etc.), y más aún si es bilateral (una mastitis bilateral sin fiebres superiores a 38,5 oC es rarísima), podemos recomendar vaciar manualmente, con sacaleches o de preferencia con el neonato, el pecho; si tras esta sencilla maniobra el cuadro remite, ya tenemos diagnóstico y tratamiento y hemos evitado la posible iatrogenia e inutilidad de un tratamiento no indicado. En ocasiones pueden existir "tapones"a la salida de los conductos en el pezón que impiden la salida de la leche llenando un segmento mamario. Como esto suele cursar con un "granito" blanquecino y doloroso en el pezón, es de sencillo diagnóstico y solución. A veces el bisel de una aguja intramuscular será el mejor bisturípara cortar la capa córnea y avascular que cubre la salida del conducto. Al hacerlo, alguna vez hemos dado salida a auténticos cálculos intraductales galactolitos.
La necrosis del fibroadenoma normalmente coincide con cambios hormonales como el embarazo o los tratamientos hormonales, y representa un dolor agudo e intenso en un fibroadenoma previamente conocido o diagnosticado en ese momento, que suele tener una consistencia heterogénea y aumentar discretamente de tamaño. Debe controlarse, pues muchas veces el tratamiento es quirœrgico.
Ha quedado suficientemente demostrada en la bibliografía médica que la asociación de cáncer y dolor no es más que una asociación circunstancial debida a la estructura de la mama sana y no al tumor, por lo que el dolor no es un síntoma del cáncer de mama, aunque el carcinoma inflamatorio es doloroso, de cualquier modo, a toda mujer no controlada que acuda a la consulta por dolor, especialmente si es mayor de 35 años, se le deberá realizar una exploración mamográfica y ecográfica si procede, que será obligatoria en caso de palpar un nódulo.
Complementar los datos obtenidos en la anamnesis y la exploración clínica aquí descritas con algunos exámenes complementarios sencillos puede ser de utilidad en atención primaria para descartar dolores referidos de origen extramamario, como los torácicos, los cardíacos y los digestivos: una placa de tórax, un electrocardiograma u otros exámenes cardíacos y del aparato digestivo pueden permitir el diagnóstico de un dolor mamario con origen en otra patología que debe ser correctamente diagnosticada y tratada. La solicitud de una ecografía mamaria y una mamografía nos permitirá asegurar la ausencia de malignidad y tratar el dolor mamario sin temor a errar un diagnóstico de cáncer oculto. La determinación de la prolactinemia es igualmente útil, y junto con una analítica hormonal básica, en ocasiones puede orientar el problema.
Aunque derivar a la paciente a una unidad de patología mamaria de referencia es la actitud más prudente en caso de duda, queda claro que el médico de atención primaria bien entrenado y con interés y motivación en la patología mamaria puede, en un gran nœmero de casos, dirigir el estudio y diagnosticar y solucionar los problemas mamarios de una forma correctísima sin necesidad de grandes alardes tecnológicos ni solicitar excesivas pruebas complementarias, evitando al mismo tiempo retrasos diagnósticos graves y, por tanto, problemas medicolegales que, como todos sabemos, son cada vez má‡s frecuentes, así como saturar servicios especializados en los que en ocasiones la atención no es tan personalizada como la que puede ofrecer el médico de cabecera.
Tumoración mamaria
Cuando una paciente consulta por una tumoración palpable debe realizarse un minucioso interrogatorio pues su tiempo de evolució, su relación con el ciclo menstrual, la evolución de su tamaño en el tiempo, el hecho de que la mujer practique habitualmente y de una manera adecuada la autoexploración mamaria, la edad de la paciente, la concurrencia de diversos fármacos y la asociación o no a otros síntomas permitirán al clínico avezado establecer una primera orientación que, complementada con la adecuada exploración física permitirán utilizar los métodos de estudio complementarios œnicamente para confirmar la impresión diagnóstica. El no respetar esta secuencia e indicar directamente estudios complementarios puede llevar a importantes y graves errores, como el retraso diagnóstico en tumoraciones malignas, sobre todo en los grupos de edad más jóvenes, donde la densidad del paránquima mamario puede enmascarar tumoraciones que son ya palpables. Así pues, lo primero que debe hacerse ante una paciente que refiere un nódulo mamario es una adecuada anamnesis dirigida, sin olvidar posibles factores de riesgo, como los antecedentes familiares y personales, para proceder inmediatamente a la exploración mamaria siguiendo una técnica correcta y sistematizada. Nunca se debe olvidar que, si se trata de una mujer en edad fértil y refiere que la tumoración tiene una evolución en el tiempo inferior a 3 o 4 semanas y se encuentra en período premenstrual, debe ser revaluada en período posmenstrual para establecer que no se trata de una formación funcional. En estos casos, es importante tener en cuenta si la paciente tiene ciclos menstruales regulares, si ha iniciado recientemente la toma de una medicación hormonal, etc.
¿ Qué entendemos por nódulo palpable? Nódulo palpable puede ser palpable por el médico, por la paciente o por ambos, aunque lo más frecuente y lo que más se ajusta a esta situación es el nódulo descubierto por la paciente y que motiva una consulta al facultativo. Debe tenerse en cuenta que la exploración de la mama varía con la edad: en la mujer joven (< 45 años) los tumores de mama malignos suelen ser menos definidos y más difíciles de palpar, pese a su tamaño, ya que su diferenciación del tejido mamario circundante, más denso y consistente presenta más dificultad. Por el contrario, en senos más diferenciados y lipoideos es difícil que una tumoración pe;’nicamente. El tamaño del seno es otro factor limitante, pues los senos voluminosos suelen ser más difíciles de explorar. Es importante, por ello, prestar atención a la paciente. Si una mujer que conoce bien su pecho (practica regularmente la autoexploración mamaria con una técnica adecuada) refiere un nódulo de nueva aparición y no relacionado con el ciclo menstrual y nosotros no somos capaces de palparlo, no debemos caer en el error de quitarle importancia: probablemente la mujer tiene razón y debe investigarse má‡s a fondo o bien ser explorada por un clínico con suficiente experiencia.
Clásicamente, en la semiología del nódulo mamario se dice que un nódulo duro, adherido a los planos circundantes, al plano profundo o al plano superficial, originando retracción cutánea y que tiende a aumentar de tamaño con el tiempo es muy probablemente un carcinoma. Al contrario, el nódulo liso, fácilmente delimitable, que no está adherido a los planos circundantes y que es de consistencia más bien elástica suele ser benigno. Aunque en una sociedad moderna de nivel cultural medio-elevado como la nuestra es difícil de creer, siguen diagnosticándose casos de tumores mamarios en estadios avanzados con ulceración de piel y mama en coraza. No debemos pues despreciar la semiología clásica y siempre fundamentaremos nuestras decisiones en certezas razonables.
En las pacientes menores de 34 años se ha estimado que la incidencia de cáncer cuando hay un nódulo mamario dominante es de un 2,5%. Esto da una idea de la cantidad de patología benigna presente en este grupo de edad, pero también debe alertarnos para no descartar directamente malignidad por la edad. Por debajo de los 40 años aparecen alrededor del 10% de los cánceres de mama. Se ha calculado que un médico general inglés detectará un cáncer de mama en mujeres de menos de 40 años una vez cada 15 años. Morrow describe en su trabajo que mientras el cirujano especializado de la unidad de patología mamaria detecta una masa dominante en el 36% de mujeres menores de 40 años autorreferidas por nódulo mamario, en las referidas por atención primaria (ginecólogo, internista, médico de familia, cirujano general, etc.) se detecta un 29% (esta diferencia no fue significativa). Tras el estudio anatomopatológico, el 29% de los nódulos detectados por la paciente presentaban nódulo dominante físicamente demostrable como entidad tridimensional diferenciada del paránquima circundante, frente al 19% en los detectados por el médico. La incidencia de cáncer fue del 5% en todo el grupo (en este grupo de edad, en el mismo período de tiempo, se diagnosticó el 6,5% de todos los cánceres de mama).
En la mujer joven (entre 18 y 35 años) la tumoración mamaria palpable más frecuente es el fibroadenoma. Suelen ser tumoraciones únicas pero hasta en el 20% de los casos puede tratarse de fibroadenomas múltiples, uni o bilaterales. El fibroadenoma es una tumoración benigna cuyo potencial de malignización es discutido (hay autores que afirman que aunque con bajísima frecuencia pueden malignizarse (< 0,1%), mientras que otros sostienen que en los casos de cancerificación el fibroadenoma ha sido invadido por un carcinoma vecino). únicamente se reconoce que en algunos casos pueden aparecer cambios de carcinoma lobulillar in situ en su interior, que como sabemos no es una lesión preinvasiva sino un marcador de riesgo.
Entre los 35 y 45 años de edad la tumoración mamaria más frecuente es el quiste mamario. Los quistes son formaciones líquidas de origen funcional y su presencia se engloba en el grupo de los senos con cambios fibroquísticos. El seno con cambios fibroquísticos no se considera, hoy en día, una entidad patológica, dada su alta frecuencia (podría superar el 50% de las mujeres entre 40 y 45 años). La variante con quistes palpables es la que origina estas tumoraciones, únicas o múltiples. Suele asociarse a dolor mamario cíclico y en ocasiones se presenta como una tumoración dolorosa de rápido crecimiento que angustia mucho a la mujer (quiste inflamatorio). Su diagnóstico se fundamenta principalmente en la clínica y en la ecografía ya que ésta permite aseverar su naturaleza liquida y proceder a su evacuación mediante punción ecoguiada si procede, por el dolor o por el tamaño. En este grupo de edad la frecuencia de cáncer empieza a ser más importante, por lo que el diagnóstico debe asegurarse con certeza.
A partir de la menopausia la tumoración mamaria palpable más frecuente es el cá‡ncer de mama en cualquiera de sus formas, por lo que debe descartarse dicha patología por los medios necesarios hasta obtener una evidencia razonable de no malignidad.
En la mama, aparte del cáncer, el fibroadenoma y los quistes, pueden aparecer muchas otras tumoraciones menos frecuentes pero no por ello menos importantes: el hamartoma mamario o fibroadenolipoma, cuyo diagnóstico orientará especialmente la mamografía, los adenomas mamarios, el tumor phyllodes en sus variantes benigna y maligna (sólo distinguibles en el estudio histológico), los tumores de origen mesenquimatoso, muy infrecuentes salvo el lipoma, los tumores de origen cut‡neo, los nódulos de fibrosis diabética, los procesos papilares que suelen acompañarse de derrame por el pezón y las metástasis de otros tumores, principalmente de linfomas. Recordemos también que la necrosis grasa puede dar origen a tumoraciones palpables que clínica y radiológicamente pueden asemejarse a un carcinoma.
En la niña y adolescente pensaremos, aparte de en el fibroadenoma, en la hipertrofia virginal, que a veces puede ser unilateral, y en el botín mamario normal, que puede desarrollarse de una manera asimétrica y metacrónica, creando preocupación especialmente en las madres.
Finalmente, no debemos olvidar la mama masculina: el hombre también tiene mamas y nadie sabe para qué escribe Dominique Gros. La tumoración más frecuente en el varón es la ginecomastia, especialmente en las primeras décadas de la vida. Pero la ginecomastia no es una tumoración pura, es un abultamientoque sólo cuando es unilateral y nodular puede realmente ser confundida con un tumor verdadero. Debemos recordar que de cada 100 cánceres de mama uno lo padece un varón. Por ello, el primer diagnóstico a descartar ante un nódulo mamario de nueva aparición es una neoplasia. Afortunadamente, también aparecen tumoraciones benignas en el varón, similares a las que presenta la mujer. La excepción es el miofibroblastoma, que es el único tumor mamario más frecuente en el varón que en la mujer.
Cerramos este subíndice con una anotación importante: el médico de atención primaria debe tener una unidad de patología mamaria o senólogo de referencia al que remitir la patología que él juzgue conveniente derivar. Y debe existir un diálogo fluido entre ambos para agilizar y perfeccionar el funcionamiento de las mismas. Es muy importante el papel del médico general en patología mamaria como referidor y orientador de primera línea, seleccionando casos para unas unidades que acostumbran a funcionar de forma sobresaturada y que agradecen una buena colaboración de los niveles básicos que filtren las consultas que allíllegan.
Inflamación mamaria
Una consulta relativamente frecuente es la inflamación mamaria en sus diferentes formas y presentaciones. Los cuadros inflamatorios de la mama pueden ser desde muy circunscritos hasta afectar a toda la mama. Pueden ser agudos o crónicos y como comentaremos más adelante, siempre debe plantearse el diagnóstico diferencial con la mastitis carcinomatosa o carcinoma inflamatorio.
Mastitis
Las mastitis agudas que se presentan en la mujer lactante (mastitis puerperales) son las más frecuentes, su etiología se encuentra en pequeñas heridas o erosiones provocadas por la boca del neonato sobre el pezón de la madre que permiten la entrada de gérmenes cutáneos o de la cavidad oral del niño favoreciendo la aparición de un proceso infeccioso agudo o bien de obstrucciones de los ductos mamarios. El cuadro es aparatoso, con fiebre, dolor, rubor, calor e induración. Su tratamiento es antibiótico y no debe suspenderse la lactancia sino que, por el contrario, es importante mantener el seno vacío. En los casos más avanzados se producen abscesos mamarios que se pueden intentar drenar con punción ecoguiada, repetida si es necesario. En los abscesos mayores de 2,5 cm suele requerirse un drenaje quirúrgico abierto con desbridamiento de los tabiques internos. Una buena preparación del pezón y una adecuada técnica de lactancia son las mejores herramientas de prevención.
Otra mastitis aguda menos frecuente es la del neonato, que puede originar un cuadro séptico en el recién nacido. Se tratará con antibióticos y drenaje del absceso, si lo hay.
Existen episodios de mastitis agudas no puerperales en la mujer adulta que pueden ser de etiología infecciosa o no. Debe establecerse el diagnóstico con punción y cultivo si procede, aunque en la mayoría de los casos el cultivo es negativo o demuestra contaminación de flora saprófita. Con ello se descarta la mastitis carcinomatosa. El tratamiento combinado de antibióticos y antiinflamatorios suele a dar buenos resultados en la mayoría de los casos. La formación de abscesos es infrecuente y se tratan como en las mastitis puerperales. Cabe señalar que, en ocasiones, es imposible dilucidar la génesis de algunas inflamaciones agudas no puerperales que no tienen origen bacteriano. De todos modos, la observación clínica de una buena respuesta al tratamiento médico en una o dos semanas establece claramente el diagnóstico de benignidad, ya que los procesos inflamatorios malignos no responden a estos tratamientos.
Una variedad excepcional pero de interés es la necrosis cutánea por dicumarínicos. Aparece un dolor mamario intenso en una paciente (normalmente de edad avanzada y con tromboflebitis en las extremidades inferiores) sometida a tratamiento anticoagulante entre el tercer y octavo días de tratamiento. Más adelante aparecen edema, hipersensibilidad y un cuadro de necrosis cutánea con mácula oscura-azulada seca con halo eritematoso difuso. Se debe realizar un desbridamiento extenso de todo el tejido necrótico y sustituir el dicumarol por heparina.
En el cap’tulo de las mastitis crónicas se suele incluir el galactocele o quiste de retención láctea. Se origina por la oclusión de un galactóforo y aparece una tumoración consistente y no dolorosa en la mama. Típicamente, la paciente refiere un nódulo que aparece al suspender la lactancia. La mamografía, y sobre todo la ecografía, aportan información iconográfica que puede ser patognomónica, como la concentración de agua-grasa en el interior de un quiste. La punción ecoguiada suele ser, al mismo tiempo, la confirmación diagnóstica y el tratamiento. En algunos casos, si la formación persiste y forma un absceso, debe extirparse quirœrgicamente.
La mastitis esclerosante se presenta como una zona fibrosa, firma e irregular. Debe establecerse el diagnóstico diferencial con un carcinoma escirro, lo que obliga a punción para citología y cultivo. Si no responde a antibióticos y antiinflamatorios, debe ser extirpada.
Se considera como mastitis crónica residual una zona indurada y dolorosa que pueda estar fijada a la piel y que suele deberse a una mastitis aguda previa o a un absceso no drenado. Puede desarrollar fístulas y adenopatías regionales. Puede persistir con crisis de exacerbación y períodos de remisión. Puede originar un seno duro e inflamado con piel de naranja, sin que aparezcan manifestaciones generales, como la fiebre o la leucocitosis. Por ello, es necesario el diagnóstico diferencial con un carcinoma que puede requerir biopsia en ocasiones. Es importante obtener un cultivo y un antibiograma para orientar el tratamiento, y debe desbridarse la zona del absceso si se precisa.
La necrosis grasa se incluye también en el capítulo de las inflamaciones crónicas. Suele aparecer en senos con un elevado componente adiposo y el factor causal casi siempre es un traumatismo o una intervención quirœrgica. Puede aparecer una zona dolorosa que se asocia a equimosis y, con el tiempo, aparece la típica induración nodular mal delimitada y desplazable que, en ocasiones, se asociaráuna retracción o un engrosamiento cutáneo. El diagnóstico debe confirmarse con punción, pues la mamografía y la ecografía, asícomo la clínica, plantean dudas diagnósticas con el cáncer de mama. Una vez asegurado el diagnóstico no debe hacerse nada más, ya que la lesión tiende a involucionar con el tiempo. En ocasiones debe llegarse a la biopsia quirúrgica para obtener la certeza de que nos encontramos ante esta entidad.
En el grupo de las mastitis granulomatosas se incluyen las inespecíficas o idiopáticas y las específicas (con agente etiológico conocido). Las idiopáticas se suelen presentar en mujeres jóvenes con antecedentes de embarazo, a veces reciente. Son raras, y clínica y mamográficamente se asemejan a un carcinoma. Será la ecografía, que describirá un patrón con múltiples lesiones hipoecogénicas agrupadas, contiguas y a veces asociadas a una imagen mayor central la que puede sugerir el diagnóstico. El diagnóstico definitivo se obtiene con punción citológica y biopsia escisional que describe granulomas no caseificantes y microabscesos. Debe hacerse un seguimiento, pues hay recurrencias hasta en el 40% de los casos. En el grupo de las mastitis granulomatosas específicas se halla la tuberculosis mamaria, que puede ser primaria de la mama o, con más frecuencia, secundaria. Es un diagnóstico raro hoy en día, y puede presentar múltiples formas que en muchos casos harán que se deba descartar un carcinoma. También encontraremos sarcoidosis mamaria, sífilis mamaria, actinomicosis mamaria y lesiones por parásitos y a cuerpo extraño. Todo este grupo es de aparición infrecuente y suele ser diagnosticado en el estudio histológico, aunque a veces se puede sospechar previamente.
La mastopatía diabética es una forma infrecuente de mastitis linfocítica y fibrosis estromal que suele aparecer en pacientes con diabetes mellitus de tipo 1 de larga evolución. Clínicamente, se manifiesta por una masa palpable o nodularidad difusa, con frecuencia retroareolar. El diagnóstico será también citológico o histológico y se puede manejar de forma conservadora.
Finalmente, entramos en un grupo de miscelánea en el que destaca la galactoforitis o mastitis periductal, con todo su espectro de manifestación, hasta llegar a la fistulización periareolar recidivante. Aquí también incluiremos algunas entidades raras que cursan con inflamación.
Galactoforitis
Mucho se ha escrito sobre las galactoforitis y otras entidades de nombres variados pero, en esencia, se corresponden con el mismo proceso. Se han dado muchas clasificaciones, diferentes tratamientos y se han propuesto múltiples etiologías. Sin embargo, la evidencia actual es que todo formaría parte del mismo proceso, en diferentes estadios evolutivos. El papel del tabaco en esta patología está bien documentado y es más frecuente en grandes fumadoras. Los componentes tóxicos del tabaco se excretan por los ductos mamarios produciendo en esta zona fenómenos irritativos e inflamatorios locales; además, el aumento de estrógenos, con el consiguiente edema tisular, y los problemas de microcirculación que se observan en las fumadoras, favorecen la aparición de necrosis y cuadros inflamatorios. En la mayoría de las ocasiones, el papel de los agentes infecciosos sería puramente oportunista, ya que el origen del proceso es una reacción inflamatoria abacteriana. Habitualmente, la metaplasia escamosa del epitelio ductal en diferentes áreas del árbol galactofórico, aunque frecuentemente en la zona retroareolar, es la responsable inicial del cuadro. Sean los hidrocarburos del tabaco u otros los agentes irritantes, la aparición de un epitelio escamoso intraductal produce dilatación de los conductos y estancamiento de secreciones en esta zona. Cuando se produce un auténtico comedón o tapón escamoso (que junto con otros detritus celulares locales y restos lipídicos es un irritante local), aparece la reacción inflamatoria que puede originar un cuadro inflamatorio más o menos autolimitado, la galactoforitis. Cuando esta inflamación progresa hasta producir un absceso, aparece un cuadro inflamatorio completo con absceso retroareolar, que normalmente drenará de forma espontánea en la interfase piel-areola, originando la fístula periareolar. Habitualmente, el absceso se inflama, se llena y produce un cuadro inflamatorio que remite después de drenarse por la fístula. Estos episodios tienden a repetirse con el tiempo e incomodan notablemente a la mujer que los padece. Cuando el absceso está frío, se observa la salida de una secreción espesa, como sebo, por el galactóforo enfermo y por la fístula. El tratamiento de la fistulización periareolar recidivante consiste en antiinflamatorios, calor local y antibióticos profilácticos para evitar la infección bacteriana. Una vez enfriado el proceso y hecho el diagnóstico en firme, descartando como se comentó anteriormente un carcinoma inflamatorio, debe procederse al tratamiento quirúrgico definitivo, que consiste en la exúresis en bloque de la fístula, el trayecto fistuloso, el absceso y el conducto afectado, hasta llegar al pezón y evertir el pezón restante. Este último punto es importantísimo ya que, de no eliminar el conducto enfermo y hacer profilaxis normalizando la forma del pezón, aparecerán recidivas. Es importante no drenar demasiado estos abscesos y dejarlos fistulizar para evitar un exceso de reacción cicatrizal que luego complicará la cirugía definitiva. Hemos llegado a intervenir a mujeres que habían sido sometidas hasta a 10 intervenciones fallidas por este proceso, y en algún caso más, con éxito y curación en todos los casos al aplicarse la técnica anteriormente descrita, que es la indicada. Por ello, este cuadro merece la atención de un especialista que lo conozca, sepa cómo tratarlo y tenga la adecuada experiencia.
Eritema espontáneo
Es un proceso relativamente frecuente en el que aparece una zona enrojecida en la mama, sin causa aparente, a veces coincidiendo con la menstruación y que se resuelve espontáneamente. En estos casos un tratamiento antiinflamatorio y antibiótico típico tranquiliza a la paciente. Es útil por si la etiología es otra y, si en un plazo de 10 días no desaparece, justifica investigar y descartar un carcinoma inflamatorio. Aunque, dada la baja incidencia del carcinoma inflamatorio, no debemos nunca alarmar innecesariamente a las pacientes con síntomas inflamatorios, pues incurriríamos en franca mala praxis, al menos desde el punto de vista ético.
Mastitis acténica
Es una rara entidad que clínicamente se parece a una mastitis crónica. Se trata de una vasodilatación patológica en relación a la exposicin a los rayos solares y puede afectar al tejido graso y al tejido glandular. Es autolimitada. Se recomienda poder realizar un diagnóstico etiológico, ya que a estas pacientes se las debe desaconsejar la exposición solar directa y sin protección.
Radiodermitis mamaria
Cada vez se observa con menos frecuencia gracias a la mayor calidad de las nuevas técnicas de radioterapia y al mejor conocimiento y planteamiento de los campos a irradiar. De todos modos, aún se pueden observar estigmas posrradiación tras la radioterapia mamaria, que hoy se circunscribe a los casos de tratamiento conservador del cáncer de mama o tratamiento adyuvante de algunos tipos de carcinoma in situ.
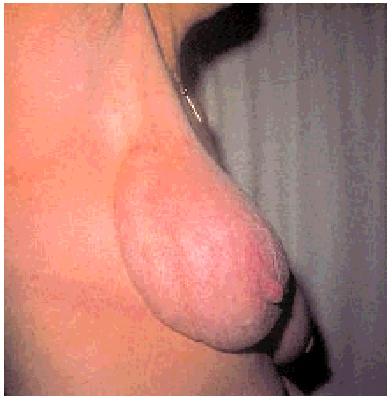
La enfermedad de Mondor
Es una entidad rara. Se trata de la tromboflebitis de la vena superficial toracoepig‡strica. Inicialmente, aparece un cordón doloroso, la vena trombosada, que evoluciona hacia un cordón fibroso indoloro que puede desaparecer con el tiempo. Aparece en mujeres entre 21 y 55 años y, aunque su causa es desconocida, se han sugerido los traumatismos, la distensión muscular, los antecedentes de cirugía, los carcinomas y los procesos febriles como posibles desencadenantes (fig. 1).
Procesos malignos
Capítulo aparte merecen los procesos malignos. El carcinoma inflamatorio representa entre el 1,5 y el 4% de los cánceres mamarios y tiene peor pronóstico, asociándose a una mortalidad elevada. Se presenta como un eritema y un edema difusos que aparecen en la mama, generalmente sin que exista una masa palpable. No responde a los tratamientos médicos y su diagnóstico es fundamentalmente clínico y anatomopatológico con punción y biopsia cutánea, aunque pueden aparecer signos radiológicos indirectos. Debe realizarse siempre una biopsia. También puede asemejarse clínicamente a una mastitis el linfoma primario no hodgkiniano de la mama (0,14% de los cánceres mamarios y 0,7% de los linfomas nohodgkiniano). Suelen ser linfomas B de grado intermedio y alto. En ocasiones, también el linfoma de Hodgkin mamario puede presentarse simulando una mastitis. Todo ello lleva a un sencillo y elemental axioma: todo cuadro inflamatorio en la mama que no se resuelva en un plazo de una o dos semanas debe ser revaluado para descartar patología neoplásica. Si las pruebas de imagen no relevan hallazgos, deberemos proceder a una biopsia cutánea.
Cerramos el capítulo de las inflamaciones mamarias con las que se presentan en la axila, normalmente furœnculos e hidrosadenitis que se relacionan de forma habitual con los diversos métodos de depilación o desodorantes inapropiados (que obturan el drenaje de las glándulas sudoríparas cutáneas), asociados a problemas de sudación e incluso de higiene local; en ocasiones, deben ser tratados quirœrgicamente con desbridamiento y exúresis en los casos recidivantes.
Alteraciones de la piel
En la cubierta cutánea del seno puede aparecer cualquiera de las lesiones cutáneas que se observan en otras localizaciones. Su importancia radica en que, dado el grado de sensibilización de la población femenina respecto al cáncer de mama, cualquier proceso cutáneo, por anodino que sea, si asienta en la piel de la mama, es causa de angustia y preocupación. En ocasiones, un simple furúnculo puede generar un distrés totalmente impensable si asentase en cualquier otro lugar. Lo que debemos hacer en estos casos es atender a la paciente teniendo en consideración no el valor médico de las lesiones, sino el hecho de que necesita ser tranquilizada. A pesar de ello, existen algunos procesos cutáneos más característicos y que deben ser tenidos en cuenta.
Por las consecuencias de una actuación precipitada, que no por su frecuencia, destacamos el angioma en las niñas, que debe tratarse de manera conservadora para evitar lesionar el botín mamario. La radioterapia está formalmente descartada por su potencial carcinogénico demostrado en la mama infantil.
Probablemente, los procesos pruriginosos tipo eccema sean los más frecuentes. Es importante identificar los eccemas de contacto y sus causas, colorantes, tejidos, cremas e incluso el detergente para la ropa. Debe señalarse que en ocasiones pueden confundirnos con la enfermedad de Paget de la mama, que se reseña en el capí’tulo dedicado al pezón.
En la mama podemos observar verrugas de cualquier tipo y en cualquier localización. Una vez tranquilizada la paciente, asegurándole que se trata de una patología absolutamente banal, estas verrugas requieren el mismo manejo que en cualquier otra zona de la piel. El léntigo seborreico y la verruga seborreica son frecuentes, especialmente a partir de la menopausia.
También aparecen nevus, manchas cutáneas, pecas, etc., como en cualquier otra localización. No tienen ni más ni menos trascendencia que en otras localizaciones, únicamente cabe destacar que su frecuencia aumenta con la edad y que cualquier cambio en una de ellas justifica una interconsulta con el dermatólogo. La enfermedad de Von Reckglinghausen, las mastocitosis y la esclerodermia también aparecen con cierta frecuencia. Un capítulo aparte merece el nevus de Becker, una mancha melánica que puede cursar con una cierta hipertricosis y se asocia con asimetría mamaria por hipoplasia homolateral. Es una entidad de muy baja incidencia, pero que merece ser destacada por su asociación con la hipoplasia unilateral y las consecuencias de ello para la paciente que consulta durante el desarrollo por asimetría y presenta esta patología.
El molluscum contagiosum y el herpes zoster son las infecciones virales con afección cutánea más frecuentes en la mama. únicamente cabe recordar que el zoster puede originar consultas por dolor mamario unilateral, especialmente en estadios iniciales, cuando las lesiones cutáneas no están aún bien desarrolladas.
El la piel de la mama aparecen con relativa frecuencia quistes de retención y quistes sebáceos, principalmente en relación con zonas de roce con la ropa o por traumatismos repetidos. Tienen el mismo aspecto que en otras zonas y, en ocasiones, los cuadros inflamatorios recidivantes, los problemas estéticos o las molestias justifican su exúresis.
El intértrigo en el surco submamario es una lesión típica de mamas péndulas e hipertróficas, especialmente en pacientes diabéticas o de edad avanzada. Puede sobreinfectarse con hongos, como la Candida, generando auténticos problemas en esta zona, con grietas, dolor, supuración, etc. El mal uso del sujetador, especialmente los sujetadores mal adaptados al tamaño del pecho y de fibras sintéticas en los meses de más calor pueden originar este cuadro. A veces la paciente desconoce estar padeciendo un intértrigo, ya que no se levanta el pecho y no repara en ello. Por eso es importante que el médico explore esta zona de forma sistemática en todas las pacientes. Normalmente, un tratamiento antifœngico local con medidas de soporte para evitar el exceso de humedad y rehidratar la piel suelen ser suficientes. En pacientes con problemas sistŽmicos o en los que la Candida invade el tejido en profundidad, es œtil la medicaci—n por v’a oral, aunque son casos raros.
En riores lesiones por roce, por sobrepresión e incluso auténticas heridas, fruto de una mala adaptación del sujetador al contorno de la mama. A veces esto genera quistes de inclusión que pueden infectarse, como los quistes sebáceos, o bien auténticas necrosis grasas en el parénquima subyacente que pueden dar lugar a induraciones palpables e imágenes de sospecha.
Finalmente, en la piel podemos observar hematomas en diversos estadios de evolución, ya sea por traumatismos, iatrogénicos o secundarios a una punción o una intervención.
Asimetrías y alteraciones de la forma
No es infrecuente que la mujer consulte por alteraciones de la forma o simetría de sus mamas, porque le preocupa, o bien para averiguar si pueden tener consecuencias negativas e incluso para solicitar consejo sobre indicaciones terapéuticas para corregirlas.
Los problemas morfológicos de la mama pueden ser congénitos o adquiridos. Entre los congénitos destacamos los siguientes:
-Síndrome de Poland. Es una anomalía que se caracteriza por diversas alteraciones en la pared torácica, la columna vertebral y la extremidad superior. Puede presentar agenesia o insuficiencia del pectoral mayor, anomalías de los cartílagos costales y parte anterior de la segunda, tercera y cuarta costillas, dorsal ancho, deltoides, supraspinoso e infraespinoso deficientes, pectum excavatum, escoliosis, sindactilia, braquidactilia, aplasia o hipoplasia mamaria (glandular y del complejo areola-pezón) y otras anomalías asociadas, como hipoplasia renal y deformidad de Sprengel. Suele ser unilateral. Se presenta en 1/25.000 recién nacidos, predomina en el varón (3/1) y es más frecuente en el lado derecho (75%). El grado de expresión es variable y puede pasar inadvertido hasta que se aprecia la asimetría en el desarrollo mamario.
-Asimetría mamaria. El volumen mamario viene determinado por factores genéticos y ambientales. El número de células del botín mamario y su capacidad de respuesta a la estimulación hormonal son determinantes. Hipotéticamente, las asimetrías en el aporte vascular pueden justificar el desarrollo asimétrico. En el 60% de las mujeres el seno izquierdo es mayor que el derecho, lo que apoya la teoría vascular, y también otras más poético-evolucionistas que postulan un mayor volumen mamario izquierdo por ser éste el seno preferido del lactante, al oír el reconfortante sonido cardíaco materno. El caso es que la diferencia volumétrica entre ambos senos normalmente es poco perceptible pero en ocasiones es tan clara como para producir preocupación estética a la mujer, que llega a acomplejarse y a la inhibición social para disimular el defecto. Normalmente, la asimetría es congénita, pero puede ser adquirida tras traumatismos y quemaduras, neoplasias, infecciones (la mastitis del neonato puede eliminar prácticamente a todas las células del botón mamario), cirugía sobre una mama, irradiación, contractura de una prótesis mamaria, etc. Es importante, una vez determinado que no hay problema mamario, tranquilizar a la paciente, valorar el grado de asimetría y su repercusión sobre ella y, si se trata de una mujer cuyo desarrollo ya es completo y está afectada por el defecto, se debe remitir a la unidad de cirugía plástica para tratamiento. Debe resaltarse que en la pubertad la telarquia puede ser asimétrica; por ello, aunque se observen asimetrías notorias, a menos que se objetive una auténtica hipoplasia glandular unilateral, debe esperarse un tiempo prudencial para asegurar que nos encontramos ante una verdadera asimetría, con lo cual se evitarán intervenciones precipitadas que pueden ser contraproducentes. Un adecuado soporte psicológico, acompañado de las pertinentes explicaciones sobre el proceso, son imperativos en estas adolescentes.
-Mama tuberosa. La mama tuberosa o mama caprina es la consecuencia de una herniación del complejo areolar que le da al seno una característica forma tubular. Es importante diagnosticarla, pues al asociarse frecuentemente con asimetrías e hipoplasia, el no tenerla en cuenta abocará al fracaso de la cirugía correctora, ya que en estos casos las técnicas a aplicar son distintas. Parece ser que su origen es congénito y se debe a un desarrollo inadecuado de la porción central e inferior de la mama.
-Polimastia y politelia. Durante la vida embrionaria, la anormal persistencia y evolución de un exceso de células de la cresta mamaria que no involucionaron, conduce a la aparición de mamas y/o pezones supernumerarios. Los pezones supernumerarios son muy frecuentes y muchas veces pasan inadvertidos, confundidos con nevus pigmentarios. La politelia o presencia de dichos pezones supernumerarios ocurre aproximadamente en el 5% de la población y es más frecuente en varones y en el hemicuerpo izquierdo. Pueden aparecer en cualquier punto de la línea inguinoaxilar, donde asentaba la cresta mamaria, aunque el 90% se encuentran en la porción inframamaria del tórax. Se puede asociar o no a tejido mamario (polimastia) y en rarísimas ocasiones puede aparecer tejido extramamario no asociado al pezón. Puede asentar en este tejido cualquiera de las patologías de la mama normal; de hecho, se han descrito todas. No presentan mayor riesgo de cancerificación por el hecho de su localización extramamaria.
-Mama axilar o tejido axilar accesorio. En la axila pueden existir auténticas acumulaciones de tejido glandular, que suelen drenar en el pezón aunque, en ocasiones, tienen su propio drenaje. Se observan con relativa frecuencia y suelen diagnosticarse con ocasión del período premenstrual, los tratamientos hormonales y, sobre todo, con el embarazo y la lactancia, apareciendo auténticos nódulos axilares dolorosos que impiden a veces la completa adbucción del brazo. El diagnóstico es sencillo. Debe tranquilizarse a la paciente. Debemos recalcar que no supone ningœn riesgo especial. En ocasiones la mujer solicita la exéresis de estas auténticas "bolsas"por problemas estéticos. Esta intervención debe ser realizada por un experto, pues a pesar de su aparente sencillez puede ser bastante laboriosa y a veces de resultados estéticos no muy satisfactorios, especialmente por la retracción de las cicatrices.
A veces, las asimetrías son debidas a tumoraciones mamarias. Este aspecto debe ser tenido en cuenta antes de plantear alternativas y soluciones, por lo que siempre debe realizarse un adecuado estudio mamario.
Cada vez hay más mujeres que están insatisfechas con sus mamas. Especialmente gracias a los estereotipos estéticos que imponen la moda y los medios de comunicación sociales, este hecho se estáconvirtiendo en habitual. La proliferación de profesionales de dudosa cualificación y ética no ayuda en absoluto. Por tanto, tenemos cada vez más complicaciones debidas a intervenciones mal realizadas pero sobre todo mal indicadas, sin olvidar las desagradables "sorpresas" debidas a la insuficiente valoración preoperatoria del seno (p. ej. cánceres no diagnosticados).
Hoy en día, con frecuencia la mujer cree o es llevada a creer que su pecho es grande o pequeño, demasiado caído, o plano. Pocos de los que se dedican a la estética tienen la sensatez de discutir con la mujer los auténticos motivos de su consulta, no se detienen a valorar nada más que la demanda de cambio de volumen o forma mamaria, y sus repercusiones positivas en la marcha de sus lucrativos negocios, sin atender al aspecto médico-senológico de la consulta. En el capítulo dedicado a la cirugía comentaremos el tema con amplitud. Pero el intrusismo y el afán de lucro, unidos muchas veces a la imprudencia y la falta de formación, son un problema en aumento del que nosotros como médicos somos en parte responsables, al no fomentar un uso maduro y responsable de los servicios sanitarios. Debemos incidir más en la adecuada acreditación y formación de los profesionales y en el derecho y deber del paciente de asegurarse de ello.
También hay otras alteraciones, como la hipertrofia mamaria, que en algunos casos puede aparecer a expensas del tejido glandular œnicamente (hipertrofia virginal) y recidivar tras el tratamiento quirúrgico sin el adecuado apoyo farmacológico. Por ello, siempre es importante incluir el estudio mamario con valoración senológica en el preoperatorio de cualquier plastia mamaria. Todo el grupo de las hiper e hipotrofias mamarias, salvando casos extremos, es muy subjetivo. Debe escucharse a la mujer pero también es muy importante una valoración psicológica y de las expectativas puestas en la corrección, pues hay mujeres que piensan que conseguirán solucionar sus problemas vitales con un nuevo seno, y la solicitud de implantes mamarios, reducción o mastopexia es œnicamente el síntoma de un trastorno vital cuyo tratamiento evidentemente no es quirúrgico.
Toda retracción cutánea de nueva aparición no relacionada con un antecedente quirúrgico reciente debe ser investigada, pues aunque hay entidades benignas, como la esteatonecrosis, que pueden producirla, debe descartarse la patología maligna.
Por último, hay que prestar especial atención a la mujer portadora de implantes mamarios que consulta por alteraciones de la forma: lo más frecuente es que se trate de modificaciones debidas a diferentes estadios de contractura capsular, que es la complicación más frecuente de las prótesis mamarias, apareciendo en alrededor del 3-4% de las pacientes. La contractura suele cursar con cambios de volumen y endurecimiento de la prótesis por lo que clínicamente es fácil de sospechar. Debemos remitir a la paciente a su cirujano para que valore una capsulólisis externa o quirœrgica. A estas pacientes se les debe prestar una especial atención pues habitualmente han sido poco informadas de las consecuencias del implante y los riesgos que puede presentar. La presencia de prótesis mamarias dificulta el estudio por mamografía de la glándula. Obliga habitualmente a proyecciones mamográficas especiales y, a pesar de ellas, en ocasiones la prótesis sigue ocultando una cantidad significativa de tejido glandular. Por ello, la mama con prótesis debe ser estudiada concienzudamente y puede requerir técnicas complementarias a la mamografía: habitualmente la ecografía mamaria y en ocasiones la resonancia magnética. No respetar estas premisas puede comportar la falta de un diagnóstico precoz de una lesión que quede oculta por la prótesis; el consiguiente retraso diagnóstico, que aunque hoy en día no queda muy claro en la evidencia publicada si tiene una incidencia real y valorable sobre la supervivencia (al menos si no supera los 6-12 meses) sí se relaciona con un menor porcentaje de tratamientos conservadores del seno y mayor probabilidad de tratamientos adyuvantes, lo que incide negativamente en la calidad de vida. Por ello, el tratamiento y el control de estos senos debe ponerse en manos de personal suficientemente especializado y motivado, y las mujeres deben ser conscientes de que, pese a que su riesgo de cáncer de mama permanece inalterado, es vital realizar los controles mamarios puntualmente y asegurándose de que se realizan con la adecuada calidad. De nuevo, el papel del médico de atención primaria como consejero es fundamental en este aspecto.
Alteraciones del pezón
El pezón y la areola son dos puntos de localización a veces olvidados en la patología mamaria clásica, pero a pesar de su papel de segundones pueden presentar síntomas diversos y algunas patologías graves que requieren atención, pues también pueden motivar consultas.
El tamaño, forma y proyección del pezón y la areola son de lo más variado y es realmente difícil delimitar lo que se puede definir como normal. En promedio, el pezón suele medir alrededor 1x1 cm de largo y ancho y la areola unos 3 cm de diámetro.
Pezón invertido o deprimido
Un primer grupo de motivos de consulta en este apartado es el pezón invertido o deprimido. En la inmensa mayoría de las ocasiones se tratará de variaciones de la normalidad sin ningún tipo de patología asociada. Parece ser que durante el desarrollo embrionario se produce un crecimiento hipoplásico del sistema ductal, creando tensión en el pezón. Además, el pezón y la areola quedan unidos no por fibras musculares como en el pezón «normal», sino por un cuello blando de tejido laxo, que al contraerse la musculatura areolar hace que se acentúe el hundimiento del pezón. El tejido fibroconectivo subyacente al pezón tiene el mismo grosor que bajo la areola, mientras que en el pezón «normal» lo dobla. En ocasiones el pezón se invierte o deprime durante la vida de la mujer, normalmente relacionado con mastitis periductales que producen una fibrosis ductal residual, antecedentes quirúrgicos que dejen como secuela un tejido inelástico que traccione del sistema ductal, sobrecrecimiento mamario a expensas del componente graso (lógicamente la capacidad de elongación del sistema ductal es limitada), cambios gestacionales, cambios tróficos ductales tras la menopausia, antecedentes inflamatorios y, por supuesto, aunque con muy poca frecuencia,carcinomas subyacentes que traccionan el sistema ductal. Es interesante reseñar que los pezones con un cierto grado de umbilicación se asocian casi siempre con un cierto grado de ectasia ductal; por ello,
son más frecuentes las secreciones. Tienen también más riesgo de mastitis. Aparte de esto, el único problema de estos pezones es que pueden dificultar la lactancia y, en ocasiones, si no es posible evertirlos, impedirla totalmente. Los masajes previos, la estimulación, el uso de pezoneras y una buena técnica hacen que esto raramente suceda.
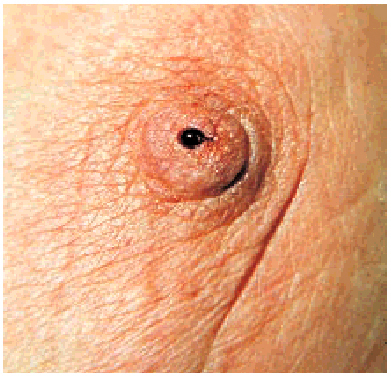
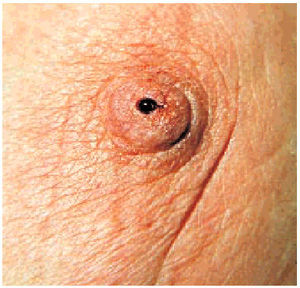
Eczema del pezón
Cuando una mujer consulta por un eccema en el pezón debemos siempre pensar en descartar la enfermedad de Paget de la mama que, aunque infrecuente es importante por su asociación casi constante con un carcinoma de mama subyacente (fig. 3). Típicamente ocurre en mujeres de edad media o avanzada, suele ser unilateral y se caracteriza por una fase de molestia subjetiva inicial y una pequeña erosión. Es habitual una secreción serosa o serohemorrágica que mancha el sujetador. Las lesiones son muy inespecíficas; por ello, si se sospecha la
entidad, debe realizarse una biopsia. Con la evolución, la lesión se va haciendo característica, llegando al cuadro clásico: dermatosis eccematiforme o psoriasiforme del pezón que acompaña a un carcinoma de mama. Es una placa de bordes precisos, algo sinuosos, de superficie eritematoscamosa. Si sigue evolucionando puede llegar a extenderse y alcanzar la piel de la mama, apa-reciendo lesiones erosivas, cambios de pigmentación e incluso úlceras. Por ello, la presencia de una úlcera en el pezón obliga a la exploración mamaria. La mamografía
es importante siempre pero la no existencia de lesión mamográfica con lesión sugestiva en el pezón obligará a realizar una biopsia igualmente. El carcinoma suele ser retroareolar pero puede estar a distancia. Suele tratarse de carcinomas intraductales del tipo «comedo», es decir, de alto grado, pero también se asocia a carcinomas infiltrantes. Debe diferenciarse del melanoma maligno y de la adenomatosis erosiva del pezón, un raro proceso clínicamente parecido pero sin afección glandular. Por supuesto, estas lesiones es mejor que sean evaluadas en la unidad de patología mamaria o, en su defecto, por el dermatólogo.
Fig. 3. Enfermedad de Paget de la mama. Importante erosión del pezón con exudado.
Secreción del pezón
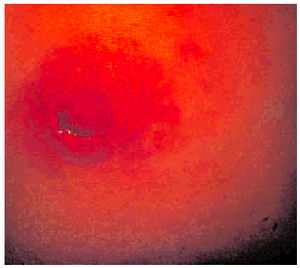
Otra incidencia frecuente y que es motivo de consulta es la aparición de derrames o secreciones por el pezón. Los derrames mamarios pueden ser debidos a causas generales o locales. Los debidos a causas generales son habitualmente bilaterales, pluriorificiales y de aspecto seroso o lácteo. Pueden ser debidos a una elevación de la prolactina, por estimulación del pezón o la pared torácica, por estrés o por un problema hipofisario. No debe olvidarse su causa más frecuente que es la iatrogénica, ya que numerosos psicofármacos elevan los valores de prolactina. Los problemas locales son debidos principalmente a la ectasia ductal o dilatación de conductos mamarios y suelen ser también pluiriorificiales, aunque no necesariamente bilaterales, y su aspecto y color son de lo más variado. Carecen de importancia. Existen secreciones espesas tipo sebo o "comedón", relacionadas con inflamaciones crónicas y procesos irritativos y metaplasia escamosa del epitelio ductal. Las secreciones que deben originar una interconsulta á‡gil son las uniorificiales y unilaterales de tipo hemorrágico (telorragia) ya que pueden ser debidas a un carcinoma o cualquier otro proceso intraductal y deben ser convenientemente estudiadas (fig. 4). Una secreción uniorificial y unilateral debe ser estudiada por citología para descartar un proceso intraductal, pues existe un porcentaje bajo de ellos que son malignos (carcinoma papilar).
Fig. 4. Telorragia. Secreción hemática uniorificial y unilateral: debe descartarse un proceso papilar y un carcinoma intraductal o invasor.
Dolor
También puede consultar la mujer por un dolor selectivo y muy intenso en ambos pezones. Es el telotismo. Se da con frecuencia en la perimenopausia y suele tener relación con problemas hormonales, aunque en raras ocasiones su origen es una lesión selectiva de los filetes nerviosos de esta zona a la altura cervical. Normalmente, los tratamientos hormonales o el reequilibrar el sistema hormonal solucionan el cuadro.
Debe valorarse también en el caso del telotismo o dolor en el pezón, el dolor por irritación -por ejemplo, con el roce de la ropa, el sudor o por microtraumatismos (con el bolígrafo o la cartera, en el lado izquierdo, en el caso de los varones) que pueden originar auténticas mastitis. Tampoco olvidaremos la patología del pezón en los deportistas: el pezón del corredor o jogging nipple por roce, microtraumas y maceración con el sudor que puede originar un cuadro erosivo-irritativo muy llamativo (por eso los y las deportistas suelen aplicarse vaselina en los pezones antes de competiciones o pruebas que se prevén largas y duras), el pezón de la ciclista, que puede extrapolarse a el/la motorista en nuestro medio urbano y, dada la exposición repetida a bajas temperaturas por una inadecuada protección del aire y el viento, puede producir hipersensibilidad e hipercontracturas, a veces muy dolorosas.
Mama masculina
Como comentábamos al inicio del artículo, parafraseando a Dominique Gros: "el hombre tiene mamas y nadie sabe por qué". No se suele pensar en que un hombre pueda tener problemas mamarios pero, como hemos visto al hablar de los nódulos mamarios, los varones también padecen problemas mamarios: cáncer (de cada 100 cánceres de mama uno lo padece un varón), patología benigna, inflamaciones incluidas, y ginecomastia que es con diferencia el motivo de consulta mamaria más frecuente en el varón.
Literalmente, "ginecomastia" significa "mama de mujer". Por supuesto, es un trastorno exclusivamente masculino y se define por un concepto puramente morfológico de volumen mamario aumentado en el varón, que a veces puede ser muy subjetivo. Su origen es un incremento del volumen mamario a expensas del tejido glandular, estromal o adiposo. Su incidencia está alrededor del 35% de los adultos normales si se calcula como tejido subareolar mayor de 2 cm de diámetro, asintomático y palpable. Su incidencia aumenta con la edad y puede ser unilateral o bilateral. En la pubertad es normal un cierto desarrollo mamario que normalmente involuciona en 6-12 meses. Su persistencia normalmente acarrea problemas de autoimagen que pueden llevar a una total inhibición social para ocultar el defecto feminizante. Por ello, es muy importante reconocer la repercusión psicológica que tiene, pues en la mayoría de los casos el paciente tarda bastante en decidirse a consultar para corregir lo que él considera una deformidad vergonzante, que a veces impide actos tan habituales como ir a la playa o acudir al gimnasio.
Sus causas son diversas, casi siempre se relaciona con un exceso de estrógenos relativo o absoluto y déficit de andrógenos o de sus receptores. En el caso de la fisiológica de la pubertad la causa es un exceso de andrógenos y por ello revierte. Hay un importante grupo de causas idiopáticas familiares o constitucionales en el que todos o la mayoría de los varones de la familia tienen un cierto grado de ginecomastia sin que se evidencien trastornos hormonales. Finalmente, cabría mencionar un tipo de causas iatrogénicas y farmacológicas, y el consumo de drogas.
Por aumento de estrógenos debemos reseñar: hermafroditismo, tumores testiculares, carcinoma de pulmón, malnutrición, hipertiroidismo, hepatopatías. Por déficit de la producción o de la acción de la testosterona: anorquia congénita o adquirida, síndrome de Klinefelter, resistencia periférica a los andrógenos (feminización testicular, síndrome de Morris), alteraciones en la síntesis de andrógenos, fallo testicular secundario.
Las sustancias exógenas que dan ginecomastia son muchas; las más conocidas son: estrógenos, alcohol, heroína, marihuana, andrógenos, gonadotropinas, anfetaminas, diazepam, cimetidina, etc.)
Por todo ello, la anamnesis del varón con ginecomastia debe ser completa y cuidadosa: antecedentes de ingestión de fármacos o consumo de drogas, antecedentes familiares, patologías concurrentes, problemas en la infancia, etc.
El estudio debe incluir una mamografía para diferenciar la ginecomastia verdadera (con tejido fibroglandular) de la seudoginecomastia, que se debe a tejido adiposo. También es importante descartar las neoplasias y otras patologías, como lipomas, hemangioma y neurofibromas.
El tratamiento farmacológico es poco útil y discutido por sus efectos secundarios, aunque existen nuevos fármacos prometedores en este momento. La alternativa de tratamiento es la cirugía que, en caso de no haber tejido glandular, puede ser únicamente una liposucción o bien una exéresis del tejido glandular.
El cáncer de mama masculino tiene el mismo pronóstico por estadios que en la mujer, aunque normalmente el tratamiento quirœrgico es la mastectomía, no contemplándose opciones conservadoras por el pequeño tamaño del seno masculino. Los tipos histológicos son los mismos, aunque el lobulillar suele a ser más frecuente. Representa entre el 0,2 y el 1,5% de todos los cánceres masculinos y el 20-25% de todos los procesos de la mama masculina. Esto œltimo obliga siempre a descartar la malignidad ante una tumoración palpable en la mama masculina. Es importante destacar que la presencia de telorragia (derrame hemático por el pezón) en el varón es casi diagnóstica de carcinoma in situ, por lo que obliga a un estudio histopatológico.
Los factores psicológicos son muy importantes en estos pacientes, pues además del distrés producido por el proceso oncológico aparece una sensación de "vergüenza"por padecer una enfermedad "de mujeres"que puede sumirlos en estados depresivos superiores a lo habitual tras una enfermedad oncológica.
La patología benigna es porcentualmente menos frecuente que en la mujer pero aparecen todos los tipos de procesos y tumoraciones benignas posibles en la mujer, incluidas las mastitis. La excepción es el miofibroblastoma, que es el único tumor mamario más frecuente en el varón que en la mujer, donde el miofibroblastoma es una auténtica rareza.
Miscelánea
Hay un grupo diverso de consultas de mujeres con síntomas en la esfera afectiva o cognitiva relacionados directamente con la senología. La mujer que se preocupa por el riesgo, la cancerófoba, la mujer sensibilizada por una historia familiar de cáncer mamario, todas ellas sufren y expresan verbalmente un síntoma de preocupación o distrés afectivo. Por ello, son también mujeres sintomáticas y a las que hacemos mención brevemente en este apartado. Aquí incluiremos las mujeres con historia familiar por sus peculiares características de tratamiento.
El síntoma puede ser detectado únicamente por el médico: identificar a una mujer de posible alto riesgo por su historia familiar es fácil en el contexto de atención primaria. Más difícil es lo que cabe hacer con una paciente que es posible que hasta el momento ni se lo plantease. Consideramos cáncer de mama familiar el que aparece en varios miembros de una familia, parientes en primer o segundo grado (aproximadamente el 28% de los c‡nceres de mama). No implica un mayor riesgo de cáncer en esta familia. El auténtico cáncer de mama hereditario afecta del 4-10% de las mujeres con esta neoplasia. Tiene una alta incidencia familiar, relacionándose a veces con tumores de otras localizaciones y aparece en edades más precoces (en el 50% antes de los 45 años). Es de transmisión autosómica dominante pero de gran heterogeneidad clínica y genética. El 90% de los cánceres hereditarios tienen mutaciones conocidas, que se agrupan en: mutación del BRCA1 (45-75%), mutación del BRCA2 (18-35%) y mutaciones de la p53 10%.
El grupo francés "Genetique et Cancer" propone varios criterios de selección, que indican estudio genético de la familia:
-Tres o más casos de cáncer de mama invasor en parientes de primer o segundo grado pertenecientes a la misma rama parental.
-Dos o más casos de cáncer de mama y uno de ovario en parientes de primer o segundo grado pertenecientes a la misma rama parental.
-Dos o más caso de primer grado, al menos uno de ellos bilateral y diagnosticado antes de los 40 años.
-Todos los cánceres deben haber sido confirmados por anatomía patológica.
¿Qué debemos hacer con una paciente que cumple estos criterios? Pues debe ser remitida a la unidad de patología mamaria o a la de genética para ser evaluada y proceder a la identificación de posibles mutaciones en ella y en la familia. Una vez diagnosticadas como portadoras de una lesión genética que implica alto riesgo de cáncer de mama, lo importante es que las pacientes pasen por una unidad especializada donde se les dé una información completa y el necesario apoyo. Tras el consejo genético hoy en día existen varias alternativas terapéuticas: control periódico-cribado, tratamiento profiláctico con antiestrógenos (su utilidad para disminuir la incidencia en mujeres de alto riesgo está soportada por una sólida evidencia), y alternativas quirœrgicas, como la mastectomía profiláctica bilateral o la ooforectomía bilateral. Tras un test genético negativo, no debemos olvidar que existe un 10% de mutaciones no filiadas y que los tests utilizados no detectan en absoluto el 100% de las posibles mutaciones de los genes conocidos, por lo que al menos debe recomendarse un cribado periódico en mujeres de familias con alta incidencia, que además se sentirán confortadas por el hecho de estar controladas. Sin embargo, las no portadoras tienen un riesgo igual al de la población general.
Existe otro grupo de mujeres de alto riesgo que son las portadoras de alguna de las lesiones que sabemos que se asocian a una mayor incidencia de cáncer de mama. Como estos diagnósticos son histológicos, a la mujer se le informa ya en la unidad de mama del riesgo y de qué alternativas existen para controlarlo. Los factores de riesgo histológico más conocidos son: cáncer de mama previamente diagnosticado, carcinoma lobulillar in situ e hiperplasia atípica. Normalmente, las mujeres han sido bien informadas y orientadas en la unidad terapéutica, por lo que aquí únicamente se procederá a reforzar estas informaciones y fomentar el seguimiento de los programas de control.
Además de estas mujeres, existen muchas otras que tienen dudas sobre su riesgo al haber tomado anovulatorios o tratamiento hormonal sustitutivo. A estas mujeres debemos tranquilizarlas e informarlas correctamente, pues existen muchos bulos e informaciones falsas, algunos propagados por profesionales de la salud mal informados. No existen datos comprobados con los anticonceptivos, pero en este momento no hay evidencia de aumento de riesgo claro. Lo que síse ha observado es que en estas mujeres los tumores se desarrollan más rápidamente debido al efecto promotor de los estrógenos. En relación al tratamiento sustitutivo, la única evidencia es que si se prolonga más allá de los 10 años, el riesgo puede aumentar hasta en un 30%. Por ello, los expertos recomiendan no prolongarlos más de 5-8 años.
También debemos mencionar el tipo de mujer cancerófoba, que no por ello debe ser ignorada, ya que una cancerófoba puede finalmente tener un cáncer de mama. Con estas pacientes debemos utilizar nuestra habilidad de comunicación para contener sus emociones y conseguir que se sientan razonablemente seguras con el protocolo de control habitual. Debemos escuchar primero sus síntomas y únicamente después de ello decidir qué procede: investigar un síntoma real o tranquilizar.
No debe olvidarse a las pacientes que han sido catalogadas, por un profesional de la salud, por ellas mismas o por las vías más inverosímiles como portadoras de senos de "alto riesgo". Puede ser una frase suelta y sin ninguna intencionalidad en ese sentido, que una mujer predispuesta, o a la que no se le explica suficientemente, interpreta de manera errónea incorporando ese concepto. A veces es un error conceptual directo del médico que se lo transmite a la paciente con conceptos no basados en ninguna evidencia científica demostrable "tocar de oído"o falta de formación continuada); por ejemplo, asustar innecesariamente a una mujer con una mastopatía fibroquística grave ("cambios fibroquísticos" debería ser el término más extendido para evitar confusiones), afirmando que son senos "peligrosos"u otras aseveraciones gratuitas y alarmantes, o ante una mama mamográficamente densa decir que se trata de un seno muy difícil y, por tanto, peligroso (peligroso no es sinónimo de difícil, el seno denso es de estudio más laborioso y en ocasiones requiere técnicas complementarias a la mamografía, pero no existe evidencia de que en estos senos la incidencia de cáncer de mama sea mayor), o bien el sabiobienintencionado que previene en contra de la mamografía por ser peligrosa: ningún estudio ha evidenciado efectos negativos de la mamografía periódica, ni siquiera en las mujeres seguidas durante años con los primeros equipos de mamografía que irradiaban mucho más que los actuales.
Existen múltiples preguntas que la mujer puede formular: desde si es bueno tomar el sol en el pecho o puede producir cáncer (responderemos que con la adecuada protección es tan bueno o malo como en cualquier otra zona del cuerpo y que el único cáncer con que se relaciona el sol es el cutáneo, aunque lógicamente el sol envejece prematuramente la piel, por lo que la caída del seno podría verse acelerada; esto es válido para el sol artificial también). Preguntas también sobre cremas y otros productos cosméticos, sobre la lactancia, sobre el sujetador. Es clásica la pregunta ¿son malos los aros? Debemos responder que su única función es disminuir la cantidad de tela en la parte interna de la copa para conseguir escotes más amplios, que de por síel aro no es malo si está bien adaptado al contorno del pecho y no se clava en él, pero que los sujetadores más cómodos son los de tejidos transpirables como el algodón, con copas preformadas y sin costuras), en fin, si tuviésemos que recoger todas las posibles consultas escribiríamos un libro. Basten éstas de ejemplo.
Por último, en el seno, como en cualquier otra zona del organismo, pueden producirse heridas y traumatismos de diversa consideración y que pueden generar consultas. Lo más importante es tranquilizar a la mujer explicándole que no existe relación causal alguna entre un traumatismo mamario y el cáncer. Después, evaluar y curar las heridas, como en cualquier parte del cuerpo, intentando poner los medios para obtener el mejor resultado cosmético posible. No hay que seguir ningún tipo especial de cuidados para las heridas, laceraciones y contusiones de la mama.
Las œnicas heridas que merecen atención especial son las grietas del pezón en la mama lactante. En primer lugar, recordemos que su etiología es una mala técnica de lactancia, especialmente en los dos momentos más críticos, que son al inicio y al final de la toma: debe intentar evitarse cualquier tirón o mordisco por parte de la criatura. La higiene del pezón lactante se basa en mantenerlo limpio y seco, evitando friccionarlo, y secándolo al aire. Existen varios métodos ecológicospara tratar y prevenir las grietas, como untar el pezón con la propia leche y dejarla secar o bien hacerlo con aceite de oliva. La luz solar es beneficiosa en pequeñas dosis. Si no debe instaurarse un tratamiento con pomada hidratante-cicatrizante, a ser posible sin corticoides ni antibióticos. Normalmente, esto es suficiente para solucionarlas. Si no, debe recurrirse a otros tratamientos más complejos. Las grietas, igual que la mastitis, no impiden continuar con la lactancia.
Bibliografía general
Prats Esteve M. Máster de Senología-Patología Mamaria Universidad de Barcelona, 1999-2001.
Bland KI, Copeland EM. The breast. Filadelfia: W.B. Saunders, 1998.
Uriburu J. En: López, editor. La mama. Buenos Aires: 1977.
Fernández-Cid A et al. Mastología. Barcelona: Masson, 2000.
Winchester DJ, Winchester DP (ed. esp). C‡ncer de mama. Atlas de oncología clínica. Ediciones Harcourt S. A., Madrid: 2001.
Silva OE, Zurrida S. Breast Cancer. A guide for fellows. Amsterdam: Elsevier Science B. V., 1999.
Hughes LE, Mansel RE, Webster DJT. Benign disorders and diseases of the breast (2.a ed.). Londres: W.B. Saunders, 2000.