Clásicamente se considera a la pancreatitis aguda (PA) un proceso inflamatorio agudo y difuso del páncreas producido por la activación intraparenquimatosa de las enzimas digestivas. En 1992 se acordó, en el Simposium Internacional de Atlanta, una ampliación del concepto anterior, al considerar a la pancreatitis aguda como una enfermedad que no sólo se limita al páncreas, sino que afecta de manera variable a otros tejidos, ya sea de forma regional o sistémica y cuya etiopatogenia todavía no está perfectamente establecida.
En la actualidad, la pancreatitis aguda representa una de las causas más frecuentes de dolor abdominal agudo de consulta urgente. El espectro clínico varía desde formas leves (edematosas) a formas muy graves (necroticohemorrágicas) que desembocan en shock y que presentan un alto índice de mortalidad pese a los tratamientos intensivos, ya que el 80% de los fallecimientos se producen en fase tardía por complicaciones infecciosas.
Epidemiología
La incidencia de esta enfermedad es diferente según criterios diagnósticos o geográficos, aunque en general, en los países occidentales, la prevalencia oscila entre 0,5 y 1 caso/1.000 habitantes/año. Esta prevalencia no se relaciona con la raza ni predomina un sexo sobre otro, aunque sí existen diferencias en relación a la causa que origina la pancreatitis; en las mujeres es más frecuente la litiasis biliar y en varones la etiología alcohólica. La edad más frecuente de presentación se sitúa alrededor de los 50 años.
Clasificación
En la actualidad existen diferentes clasificaciones de la PA, basándose en criterios clínicos, radiológicos, anatomopatológicos, etc. En el presente artículo describimos la clasificación de Atlanta, que engloba 5 tipos de PA:
Pancreatitis intersticial edematosa. Con edema intersticial y necrosis del tejido graso intra y peripancreático.
Pancreatitis necrotizante (PN). Existencia de áreas necróticas de parénquima pancreático de forma local o difusa. Estas zonas pueden estar infectadas o no y se subdividen en 2 tipos: PN estéril y PN infectada (30-70% de las PN).
Absceso pancreático. Colección purulenta con o sin necrosis pancreática, delimitada por un área capsular de colágeno o de tejido de granulación.
Seudoquiste pancreático. Colección de líquido con una pared de colágeno y de tejido de granulación que lo delimita. Habitualmente no contiene pus ni necrosis. Es una complicación tardía de la PN.
Infección pancreática. Esta definición incluye la PN infectada, y corresponde a la presencia de bacterias en el páncreas o en el espacio peripancreático con alteraciones patológicas.
Etiología
Existen múltiples factores etiológicos de la PA (tabla 1), si bien el más frecuente es la litiasis biliar (50%), seguida de la ingesta alcohólica (35%), aunque realmente se desconozcan los mecanismos a través de los cuales estos factores desencadenan el proceso de inflamación pancreática.
La impactación de cálculos a nivel de papila, aunque sea de forma temporal, es el mecanismo que se ha implicado tradicionalmente en esta enfermedad, si bien el mecanismo íntimo de la PA sigue sin aclararse. Existe la creencia de que el reflujo del contenido del Wirsung, al no poder drenar por la ampolla de Vater, pondría en marcha la autólisis pancreática.
El alcohol es la segunda causa etiológica en frecuencia, y típicamente produce la enfermedad después de varios años de abuso, aunque una sola ingesta es suficiente para desencadenar un episodio de PA. Los mecanismos no se conocen con exactitud, aunque hay varias teorías que se basan en la acción directa tóxica, alteraciones en el jugo pancreático o en la alteración de las lipoproteínas plasmáticas.
Existen otras causas menos frecuentes, como la ingesta de fármacos, las alteraciones posquirúrgicas, las infecciones víricas, la hipercalcemia, secundaria a hiperparatiroidismo, las alteraciones vasculares, las hiperlipidemias, etc. Pese a todo, se considera que en un 10-15% de los casos no se identifica ninguna causa subyacente y se consideran PA idiopáticas.
Clínica
La PA es un proceso inflamatorio que se caracteriza por diferentes etapas, en relación con la evolución clínica, en función de la gravedad del cuadro clínico, pero de entrada deberemos sospechar que estamos ante una PA cuando valoremos a un paciente que presente dolor en hemiabdomen superior irradiado hacia la espalda y hacia ambos hipocondrios (dolor en cinturón), y se acompañe de náuseas y vómitos, sobre todo si presenta antecedentes de patología biliar o tras la ingesta copiosa de alimentos y alcohol. Este dolor alcanza su máxima intensidad a los 20-30 min y persiste durante 2-3 días. En estos primeros días, un 20% de los enfermos presentan una evolución desfavorable y pueden llegar al shock, generalmente hipovolémico secundario al secuestro de líquidos peripancreáticos y en la cavidad abdominal. Si el líquido abdominal presenta gran cantidad de componentes hemáticos, aparecen equimosis en los flancos (signo de Gray-Turner) o periumbilicales (signo de Cullen).
Es frecuente que el paciente presente disnea secundaria a derrame pleural, atelectasias o por la presencia del shock. A su vez puede existir ictericia causada por el aumento de la cabeza del páncreas que comprime la vía biliar y produce un déficit en la eliminación de bilis.
La exploración abdominal puede ser anodina en los casos leves, con escaso dolor epigástrico dada la localización retroperitoneal del páncreas, o mostrar un abdomen peritonítico en los casos más graves, asociando clínica de shock y gravedad extrema con febrícula, taquicardia e hipotensión.
La mayor frecuencia de complicaciones tras una PA se da a partir de la segunda semana, con complicaciones sépticas que pueden ser locales o sistémicas.
Diagnóstico
El médico de atención primaria debe sospechar una PA, con una historia adecuada que incluya los antecedentes del paciente y una correcta exploración abdominal. El diagnóstico definitivo debe realizarse a nivel hospitalario, ya que la PA se incluye dentro de los cuadros de abdomen agudo y, como tal, constituye una urgencia médica cuyo diagnóstico y tratamiento se llevará a cabo en el centro hospitalario de referencia.
Analítica
Tras una correcta historia clínica, se determinarán las concentraciones séricas de enzimas pancreáticas: amilasa y lipasa (no siempre disponible de urgencia en todos los hospitales), así como de amilasas en orina. La elevación de estas enzimas determinará con gran fiabilidad el diagnóstico, si bien existen causas de hiperamilasemia que pueden confundir el diagnóstico final (tabla 2).
Los valores de amilasas en sangre se elevan en las primeras 12 h y tienden a normalizarse a los 2-3 días, aunque pueden no elevarse en la PA por hiperlipemias o exacerbaciones de la PA subyacentes. La elevación de 3 o 4 veces las cifras normales de amilasas resultan, en general, diagnósticas, si bien la cifra de amilasemia es independiente de la gravedad del proceso.
La medición de la lipasa plasmática tiene la misma sensibilidad que la amilasa, pero es más específica.
Además, en la PA existen otras alteraciones menos específicas tales como leucocitosis, hiperglucemia, elevación del hematócrito, hipoxemia y otros secundarios a obstrucción de la vía biliar como la elevación de las transaminasas y de la bilirrubina.
Radiología
Debe incluir radiografías de tórax, abdomen en bipedestación y decúbito. A nivel torácico es frecuente encontrar derrame pleural, con elevación de diafragma. La radiología abdominal puede mostrar la existencia de un asa centinela por íleo paralítico parcial, o bien signos de íleo generalizado, además del borramiento de la línea del psoas izquierdo que traduce la localización retroperitoneal del proceso.
Ecografía
De elección en el diagnóstico inicial, ya que permite valorar la vía biliar; si bien la exploración pancreática se ve dificultada por el gas de las asas intestinales, los hallazgos habituales son de un páncreas aumentado de tamaño con hipoecogenicidad en las formas edematosas y con hiperecogenicidad en las formas necróticas.
TC
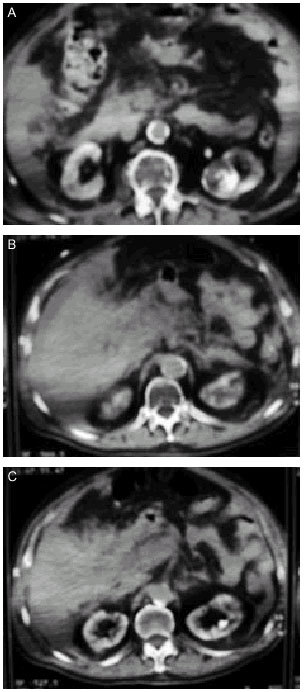
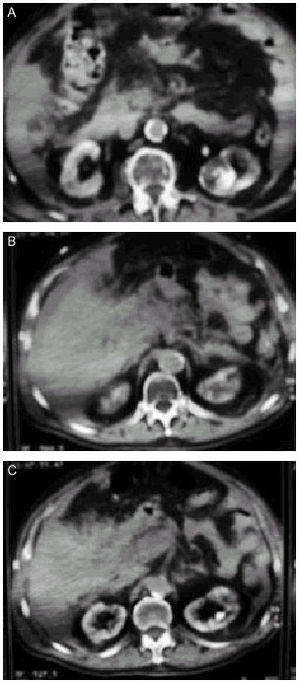
Permite un diagnóstico morfológico, sobre todo realizado con contraste, que no depende de la subjetividad del explorador como en la ecografía. Valora perfectamente las complicaciones secundarias a PA y de sus imágenes se derivan unas clasificaciones radiológicas de la PA (tabla 3) (figs. 1-3).
Fig. 1. Diversas imágenes de TC: pancreatitis aguda tipo E (clasificación de Balthazar).
Punción-aspiración con aguja fina (PAAF)
Permite valorar la presencia de infección a nivel pancreático.
Pronóstico
El mayor número de casos de PA presentan un curso evolutivo favorable (80-90%), y el cuadro se resuelve en 6-7 días, si bien los casos que evolucionan tórpidamente corresponden a PA necrotizantes.
La gravedad de la PA se valora habitualmente según los criterios de Ramson, que permiten detectar como PA graves aquellas que presentan 3 o más de estos factores en las primeras 24-48 h; la mortalidad puede llegar a ser del 50% en las peores series (tabla 4).
Existen otros scores para valorar la gravedad del paciente como el APACHE II, si bien son más generales y se emplean fundamentalmente en unidades de cuidados intensivos.
Las complicaciones más frecuentes suelen aparecer a partir de la segunda semana; y la causa fundamental es la infección de tejidos necróticos y se puede sospechar por la persistencia de leucocitosis, fiebre y del dolor abdominal. El diagnóstico definitivo lo ofrece la PAAF dirigida por ecografía o TC.
Los abscesos pancreáticos son complicaciones que se presentan entre la cuarta y sexta semanas de evolución, y su diagnóstico generalmente es también terapéutico, al proceder a drenar por punción percutánea.
Los seudoquistes pancreáticos son colecciones estériles con contenido procedente de las necrosis, sangre y otras sustancias procedentes del páncreas. Suelen aparecer entre la primera y cuarta semanas de enfermedad y aparecen en el 15% de las pancreatitis, localizándose, sobre todo, en la cola o cuerpo del páncreas. Su diagnóstico se sospecha por la presencia de una masa abdominal palpable y la persistencia de la elevación de las amilasas. El diagnóstico definitivo se realiza mediante ecografía o TC.
Conducta a seguir
En caso de sospecha de pancreatitis, el médico de atención primaria debe realizar lo siguiente:
1. Canalizar la vía periférica, para administrar analgésicos si existe dolor muy intenso, y prevenir el shock neurogénico. Si no se dispone de ella, utilizar la vía subcutánea o la intramuscular, evitando la vía oral, ya que el paciente precisa reposo digestivo absoluto.
2. Administrar un antiH2 por vía sublingual, tipo famotidina, para inhibir en lo posible la secreción gástrica.
3. Trasladar al paciente al centro hospitalario de referencia. Este traslado puede precisar UVI móvil si el estado del paciente así lo aconseja por su gravedad.
Tratamiento hospitalario
Tratamiento médico
Una vez realizado el diagnóstico, deben adoptarse las siguientes medidas:
Reposo digestivo absoluto con sonda nasogástrica con aspiración continua si existieran náuseas o vómitos de repetición.
Fluidoterapia y nutrición parenteral periférica, valorando adecuadamente las pérdidas al tercer espacio y realizando una correcta reposición hidroelectrolítica. En los casos más graves, con persistencia de la sintomatología o empeoramiento, se deberá emplear la nutrición parenteral total.
Analgesia: se emplea habitualmente el metamizol o la meperidina, evitando los derivados morfínicos, ya que producen espasmos a nivel del esfínter de Oddi.
Inhibidores de la secreción gástrica: para reducir el riesgo de úlceras agudas en la mucosa gástrica.
Antibióticos: en casos leves no son necesarios; en casos graves, se deben utilizar de forma precoz por la frecuencia de infección de los restos necróticos.
Corrección del equilibrio acidobásico.
Oxigenoterapia y tratamiento del shock si el paciente lo presentara.
Tratamiento quirúrgico
En términos generales toda PA de origen biliar debe ser intervenida en el momento del ingreso, si bien pueden existir muchos matices en esta afirmación.
Las indicaciones generales del tratamiento quirúrgico son:
La duda diagnóstica con otra causa de abdomen agudo que sea corregible quirúrgicamente.
Las PA de origen biliar acompañadas de deterioro general a pesar del tratamiento médico, así como la sospecha de sepsis de procedencia biliar.
Las complicaciones locales no susceptibles de tratamiento percutáneo: abscesos, seudoquistes, etc.
Las técnicas quirúrgicas oscilan entre colecistectomías laparoscópicas con CPRE previa, laparostomías con sistemas de lavado y esfacelectomías de repetición en los casos más graves.
Bibliografía general
Bradley E. A clinically based classification system for acute pancreatitis: summary of the Atlanta symposium. Archives of Surgery 1993; 128 (5): 586-590.
Calabrese S, Laguna P, Moya MS, Salgado R, Marrero J, Sanz J. Pancreatitis aguda. Medicine 2000; 8 (14): 742-748.
Del Río F, Fernández P, Galván J, Jiménez A. Pancreatitis aguda. En: Capitán L, Cano A, Jiménez R, editores. Guía práctica de urgencias quirúrgicas. Sevilla: Ediciones Marsay, 2000; 233-239.
Pérez MA, Santolaria S. Pancreatitis aguda. En: Manual de Urgencias. Zaragoza: Ed. Laguéns, 1998: 231-234.