El síndrome de las piernas inquietas (SPI) era hasta hace algunos años una mera curiosidad clínica. En la actualidad se diagnostica con frecuencia creciente, pero todavía de forma insuficiente. Es una entidad clínica tratable con éxito en la mayoría de los casos, con resolución satisfactoria del trastorno de sueño asociado.
El SPI se caracteriza por una sensación desagradable en las extremidades inferiores, que provoca la necesidad imperiosa de mover las piernas, por lo que se considera un trastorno del movimiento. La sensación desagradable se presenta, generalmente, aunque no de forma exclusiva, en momentos de inactividad y en períodos vespertinos.
En consecuencia, interfiere en la instauración del sueño y debilita la calidad de vida del paciente al provocar sensaciones desagradables, déficit del sueño y estrés.
Etiología y fisiopatología
El SPI es una afección frecuente con una prevalencia del 2-15% entre la población general, que aumenta con la edad. Raramente aparece en la infancia y la edad de comienzo es variable. Los casos graves suelen comenzar antes de los 20 años.
La etiología es desconocida. En muchos casos es familiar, lo que sugiere un trasfondo genético, aunque no se conoce exactamente el mecanismo de la herencia.
El déficit de hierro sérico, incluso sin anemia, es una alteración asociada, observada con cierta frecuencia en pacientes con SPI. La sintomatología se agrava cuando los valores de la ferritina sérica descienden por debajo de 50 µg, cifra que indica una depleción del contenido de hierro en el organismo, lo que ha suscitado diversas hipótesis patogénicas.
El hierro es un componente de los receptores dopaminérgicos (D2) que pueblan densamente los ganglios basales. Su carencia podría interferir con la función de los receptores dopaminérgicos y provocar el trastorno del movimiento que conocemos como SPI. Esta hipótesis viene apoyada por la observación clínica de que el SPI mejora con la administración de dopamina y de agonistas dopaminérgicos.
El SPI también se observa en pacientes con lesiones de la médula espinal y con neuropatías periféricas. En algunas ocasiones se ha observado en casos de osteoartrosis vertebral sin lesión neurológica conocida.
El SPI afecta al 19% de las mujeres durante el embarazo y desaparece espontáneamente en el puerperio.
También se observa en el 50% de los pacientes con insuficiencia renal y uremia, si bien tiende a mejorar tras el trasplante renal.
Algunos casos de SPI, o al menos la agravación de los síntomas del mismo, están relacionados con la administración de fármacos: antidepresivos tricíclicos, inhibidores de la serotonina, litio y antagonistas dopaminérgicos. La cafeína también agrava las manifestaciones.
Diagnóstico
El diagnóstico del SPI se basa principalmente en la anamnesis sobre la clínica del paciente. Frecuentemente, los pacientes no relatan los síntomas del SPI cuando van a la consulta del médico, esto puede evitarse incluyendo un cuestionario de sueño en las revisiones del paciente (tabla 1).
Cuando se sospecha el SPI, hay una serie de preguntas más específicas que se deben realizar (tabla 2).
Los síntomas son descritos por los pacientes de muchas maneras que van desde un rango de medio a intolerable.
Las sensaciones desagradables disestésicas afectan fundamentalmente a las espinillas y los gemelos de las piernas, con frecuencia decreciente alcanzan los muslos, la masa glútea y la región lumbar, aunque con menos frecuencia también pueden aparecer en los brazos o en cualquier zona corporal. Las disestesias son bilaterales, asimétricas y menos frecuentemente unilaterales. Los pacientes las describen como hormigueos con quemazón, tensión y dolor en las regiones musculares profundas. Los síntomas empeoran al atardecer y por la noche, y son más leves por la mañana. Las molestias ceden con la deambulación y mejoran al frotar las piernas o tomando baños fríos y calientes.
Criterios clínicos
Los criterios para el diagnóstico del SPI están basados y desarrollados por el Grupo Internacional para el estudio del Síndrome de Piernas Inquietas (tabla 3).
Los movimientos periódicos de las piernas aparecen en un porcentaje muy alto de pacientes con SPI, también llamados mioclonías nocturnas; se caracterizan por movimientos de flexión de las extremidades inferiores a la altura de la rodilla y el tobillo, con extensión del dedo grueso y relajación lenta. El movimiento tiene una duración de 0,5 a 5 s y aparecen a intervalos de 20 a 40 s. Estos movimientos ocurren de manera organizada y repetitiva, al unísono o individualmente en ciclos de muchos minutos de duración. Aparecen predominantemente durante el sueño no REM ligero y disminuyen durante el sueño no REM profundo, desapareciendo durante el sueño REM.
Examen físico
La exploración física generalmente es normal en pacientes con SPI y está destinada a identificar las causas secundarias y descartar otros trastornos. Los aspectos siguientes son de particular importancia: exploración neurológica, centrada en la médula espinal y nervios periféricos, y exploración vascular para descartar trastornos circulatorios.
Pruebas de laboratorio
La ferritina sérica, las pruebas de función renal y la glucemia son pruebas de laboratorio que deben ser solicitadas cuando hemos diagnosticado SPI, con ellas se podrán encontrar posibles causas secundarias del SPI.
La polisomnografía no es necesaria, pues el diagnóstico se basa en la anamnesis del enfermo.
Diagnóstico diferencial
Deben incluirse:
Calambres nocturnos de las piernas que se caracterizan por contracciones dolorosas involuntarias de las mismas.
Acatisia. Se distingue por la inquietud motora sin sensación desagradable acompañante, no tiene variaciones a lo largo del día. Suele aparecer en sujetos tratados con neurolépticos o sustancias antidopaminérgicas.
Neuropatías periféricas. Puede haber disestesias que se diferencian del SPI por no causar una necesidad imperiosa de mover las piernas y no ceden con la actividad motora; tampoco empeoran al anochecer o antes de acostarse. Hay que tener en cuenta que los pacientes con neuropatía periférica pueden sufrir SPI asociado.
Tratamiento
La gravedad del SPI varía de un paciente a otro. El tratamiento farmacológico deberá reservarse para pacientes con síntomas de intensidad moderada o grave. El éxito del tratamiento es muy variable de un enfermo a otro y frecuentemente es necesario realizar varios ensayos, incluso asociando diversos medicamentos antes de encontrar el régimen apropiado. La selección del fármaco adecuado está influida por varios factores entre los que se incluyen:
Edad del paciente. Por ejemplo, las benzodiacepinas pueden causar trastornos cognitivos en el anciano.
Severidad de los síntomas. Algunos pacientes con síntomas moderados pueden elegir no usar medicación, otros pueden beneficiarse de la levodopa o de los agonistas. Pacientes con síntomas graves pueden requerir opioides fuertes.
Frecuencia y regularidad de los síntomas: los pacientes con síntomas infrecuentes pueden beneficiarse de una única dosis efectiva, como una benzodiacepina, o levodopa cuando lo necesiten.
Presencia de embarazo u otras enfermedades concomitantes. No hay estudios clínicos controlados que demuestren la seguridad y la eficacia de la medicación para el SPI y los movimientos periódicos de las piernas durante el embarazo.
Insuficiencia renal. En pacientes con insuficiencia renal, los fármacos son seguros, aunque pueden ser necesarias dosis menos frecuentes de aquellos que son excretados por el riñón. En pacientes dializados, alguna medicación (p. ej., gabapentina) es dializable y otras no (p. ej., propoxifeno).
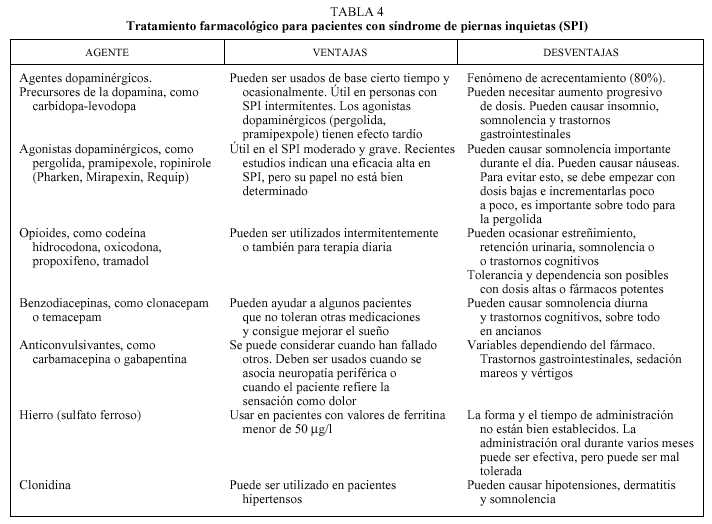
Los medicamentos de primera línea son las sustancias dopaminérgicas, ya sea en forma de carbidopa/levodopa o agonistas dopaminérgicos, comenzando con dosis bajas que se administran media hora antes del comienzo habitual de los síntomas.
La carbidopa/levodopa puede provocar el fenómeno de acrecentamiento que se caracteriza por la necesidad de incrementar progresivamente la dosis para obtener el mismo beneficio clínico, con lo que se alcanzan requerimientos excesivos.
Las sustancias dopaminérgicas, como la pergolida, el pramipexol y el ropirinol, pueden producir sueño inapropiado cuando se administran en dosis relativamente altas.
Los opioides (codeína, ludiocodona, oxicodona, propoxifeno y tramadol) son eficaces en casos graves de SPI, y pueden administrarse en régimen diario, pero el riesgo de habituación siempre existe cuando se administran en dosis elevadas sostenidas.
Las benzodiacepinas (clonazepam, temazepam) son útiles en pacientes con insomnio y cuando fallan las anteriores medicaciones. En el anciano puede causar sueño diurno excesivo y trastornos cognitivos.
Los anticonvulsivantes (carbamacepina, gabapentina) son una alternativa terapéutica aceptable cuando los medicamentos dopaminérgicos fallan o cuando existe dolor neuropático por coexistencia de una neuropatía periférica.
En general, se deberá administrar un suplemento y hierro por vía oral si el valor de ferritina sérica es inferior a 50 µg/l. La clonidina puede ser útil en pacientes hipertensos.
La medicación utilizada en el SPI también está indicada en otras enfermedades. En muchos casos las dosis terapéuticas para tratar el SPI son mucho más bajas que las requeridas para su uso original.
En la tabla 4 se expone una lista de medicamentos apropiados para el SPI, con sus ventajas y sus desventajas. Otros agentes como la vitamina E, el ácido fólico y el magnesio pueden ser usados como terapia complementaria.
Bibliografía general
Allen RP, Early CJ. Restless legs syndrome: a review of clinical and pathophysiologic features. J Clin Neurophisiol 2001;18:128-47.
Clark MM. Restless legs syndrome. J Am Board Fam Pract 2001; 14:368-74.
Culebras A. Iron and restless legs syndrome increasingly in the collusion path. Neurol Network Comm 1999;3:72-4.
Culebras A. Síndrome de las piernas inquietas: diagnóstico y tratamiento. Rev Neurol 2001;32:281-3.
George W, Paulson MD. Restless legs syndrome: how to provide symptom relief with drug and nondrug therapies. Geriatrics 55:35-48.
National Heart, Lung and Blood Institute Working Group on Restless Legs Syndrome. Restless legs syndrome: detection and management in primary care. Am Fam Phys 2000;62:108-14.
Tan EK, Ondo W. Restless legs syndrome: clinical features and treatment. Am J Sci 2000;319:397-403.