Se define el término hipertransaminasemia prolongada como la elevación de los valores de transaminasas séricas durante un período no inferior a seis meses. Las transaminasas son enzimas que intervienen en las reacciones de transferencia de grupos amínicos de un aminoácido a un cetoácido, permitiendo la síntesis de aminoácidos y cetoácidos distintos a los originales. En el cuerpo humano existen fundamentalmente dos tipos de transaminasas: la aspartato-amino-transferasa (AST) y la alanin-amino-transferasa (ALT). Estas enzimas se encuentran en elevadas concentraciones en el hígado si bien pueden hallarse también en el músculo (sobre todo en el cardíaco, pero también en el músculo esquelético) y en el riñón. La presencia de transaminasas en el suero de los sujetos sanos se debe a su liberación de los hepatocitos tras los procesos apoptóticos naturales, viéndose incrementada su presencia de forma patológica por mecanismos de necrosis hepatocelular o por un aumento de la permeabilidad de las membranas hepatocelulares.
A menudo la elevación de las transaminasas se descubre de forma incidental en una donación de sangre, en el curso de una revisión médica o en un examen preoperatorio durante la exploración de alguna enfermedad no hepática, en el seguimiento de un tratamiento farmacológico, en la exploración de un paciente alcohólico o en la analítica realizada a un paciente que consulta por una sintomatología inespecífica. En muchas ocasiones es el único signo de enfermedad y es en esos casos en los cuales se plantea el diagnóstico diferencial entre diversas causas hepáticas y no hepáticas de hipertransaminasemia. En la presente revisión pretendemos definir qué enfermedades pueden cursar con una hipertransaminasemia prolongada y establecer cuáles deben ser los pasos diagnósticos a seguir. Los casos de hipertransaminasemia de corta duración y elevación de AST y ALT por encima de las 1.000 UI/l se asocian habitualmente con un proceso agudo y se acompañan de una serie de características (consumo de tóxicos, signos y síntomas de colangitis o hepatitis vírica aguda, hepatitis isquémica en el contexto de una enfermedad grave, etc.) que difieren del concepto de hipertransaminasemia prolongada motivo de la presente revisión. Del mismo modo tampoco se considerarán aquí las hipertransaminasemias moderadas de corta duración o transitorias como las que pueden observarse tras el ejercicio físico intenso, traumatismos y masajes, o asociadas a enfermedades agudas no hepáticas como el infarto de miocardio o el tromboembolismo pulmonar.
Diagnóstico de la hipertransaminasemia prolongada
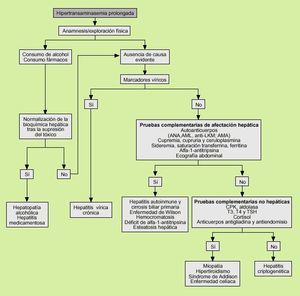
Los pasos diagnósticos a seguir se esquematizan en la figura 1 y deben iniciarse con una exhaustiva anamnesis y una cuidadosa exploración física. En la anamnesis es importante investigar la existencia de algún factor de riesgo de enfermedad hepática: consumo excesivo de alcohol, tratamientos farmacológicos o tratamientos basados en medicinas populares, exposición a los virus de la hepatitis (transfusión de hemoderivados, antecedentes de uso de drogas por vía parenteral, promiscuidad sexual, viaje reciente, etc.) o la existencia de algún familiar (padres o hermanos) con enfermedad hepática. En la exploración física se incidirá en la existencia de hepato y esplenomegalia, así como en la presencia de estigmas de hepatopatía crónica (ausencia de lúnulas, arañas vasculares, telangiectasias, eritema palmar, etc.). Del mismo modo no deben pasar inadvertidos signos que orienten hacia la probable etiología del proceso como la presencia del anillo de Keyser-Flescher en la enfermedad de Wilson, signos de rascado en la cirrosis biliar primaria u obesidad en el hígado graso.
Fig. 1. Algoritmo de actuación frente a una hipertransaminasemia prolongada. ANA: anticuerpos antinucleares; AMA: anticuerpos antimitocondriales; CPK: creatinfosfoquinasa; TSH: hormona estimulante del tiroides.
Ante el hallazgo de una hipertransaminasemia conviene confirmar su naturaleza prolongada, bien sea solicitando al paciente que aporte analíticas previas donde la alteración fuera ya evidente o mediante la práctica de una nueva analítica a los dos o tres meses de realizada la determinación motivo de consulta, especialmente si el paciente se encontraba en tratamiento farmacológico por cualquier otra patología o consumía una cantidad de alcohol excesiva. Esta analítica diferida en el tiempo se solicitará si el paciente se encuentra asintomático y, a ser posible, después de la supresión del presunto agente tóxico (alcohol o fármacos), en caso de existir. Si se confirma la hipertransaminasemia en una analítica previa o el paciente presenta algún signo o síntoma indicativo de la posible etiología, podemos seguir el algoritmo de la figura 1 sin esperar una nueva analítica.
La causa más frecuente de hipertransaminasemia es la hepatitis crónica de etiología vírica, por lo que en un primer momento deben examinarse los marcadores de infección vírica. Para comenzar será suficiente la determinación del antígeno de superficie del virus de la hepatitis B (HBsAg) y de los anticuerpos contra el virus de la hepatitis C (anti-VHC). Con ello se conseguirá diagnosticar un número muy elevado de hipertransaminasemias prolongadas. Si la serología vírica es negativa debemos investigar causas más infrecuentes de elevación persistente de las transaminasas. En primer lugar solicitaremos marcadores de otras enfermedades hepáticas como enfermedades autoinmunes (hepatitis autoinmune, cirrosis biliar primaria), enfermedades metabólicas (enfermedad de Wilson, hemocromatosis, déficit de alfa-1-antitripsina) o trastornos que se asocien con esteatosis hepática (diabetes, dislipidemia, etc.). Si los resultados de estos estudios son negativos pensaremos en las causas no hepáticas de hipertransaminasemia como algunas enfermedades musculares, el hipertiroidismo, la hipofunción corticosuprarrenal o síndrome de Addison y la enfermedad celíaca del adulto.
En ocasiones no será posible establecer el diagnóstico y presumiblemente nos hallaremos ante un caso de hepatitis crónica criptogenética; sin embargo, su excepcionalidad hace que no deba plantearse esta posibilidad hasta agotar realmente todos los pasos diagnósticos a nuestro alcance.
Hipertransaminasemia de causa hepática
Hepatitis crónica por virus de la hepatitis B
El diagnóstico de la hepatitis crónica por virus de la hepatitis B (VHB) se sustenta en la positividad del HBsAg. La determinación de los anticuerpos anti-HBc y anti-HBs para el diagnóstico de la hepatitis crónica por VHB carecen de valor. Estos marcadores víricos (anti-HBc y anti-HBs) tienen utilidad en la indicación y seguimiento de la vacuna contra el VHB. Es importante conocer que la hepatitis crónica por VHB puede estar causada tanto por el tipo salvaje del virus como por la mutante e minus y que ambos tipos de virus pueden encontrarse en proporción variable en un mismo individuo. Si bien los diferentes marcadores de infección por VHB no sirven de forma inequívoca para asegurar cuál es el virus predominante, en general en los pacientes con HBeAg la infección está causada mayoritariamente por el tipo salvaje mientras que en aquéllos con anticuerpos anti-HBe es el tipo mutado el más predominante. Sin embargo, en muchos pacientes puede ser nece-sario un seguimiento prolongado de los distintos marcadores víricos para conocer cuál de los dos tipos de VHB causa la infección crónica. Otras situaciones, como la de portador del VHB, cursan siempre con transaminasas normales y no se consideran en la presente revisión.
Hepatitis crónica por virus de la hepatitis C
La existencia de valores elevados de transaminasas junto a la positividad de los anticuerpos anti-VHC establece de forma sencilla y prácticamente segura el diagnóstico de hepatitis crónica por virus C. Si bien existen algunas raras excepciones a esta regla, la existencia de técnicas de confirmación como el RIBA y la PCR permiten afirmar con certeza el diagnóstico. El RIBA es una prueba basada en la inclusión en bandas de nitrocelulosa de los mismos péptidos que configuran el ensayo inmunoenzimático (ELISA) mediante el cual se determina la existencia de anticuerpos anti-VHC. En los casos donde puede sospecharse una inespecificidad en la reacción de la prueba de ELISA, la positividad de dos o más de las bandas del RIBA confirma la positividad del ELISA. Por su parte, la PCR permite determinar la presencia de ARN del VHC en suero y, por tanto, la existencia de replicación vírica activa. No obstante, es importante no solicitar una determinación del ARN vírico en suero por reacción en cadena de la polimerasa (PCR) cuando el diagnóstico es claro y reservar esta prueba, de mayor coste económico, para casos de duda, como sucede en los casos de positividad simultánea de anti-VHC y autoanticuerpos. Lo mismo podemos decir de la cuantificación de la carga vírica, prueba únicamente útil si la realizamos antes de deci-dir la duración del tratamiento de la enfermedad con interferón.
Hepatitis crónica por virus de la hepatitis D
La infección por el virus de la hepatitis D (VHD) se identifica mediante la determinación de anticuerpos anti-VHD en suero en un paciente con infección activa por VHB (es decir, HBsAg positivo). Aunque también es posible determinar la presencia de ARN del VHD en suero mediante técnicas de PCR y la existencia mediante inmunohistoquímica del antígeno delta en los hepatocitos, estas técnicas sólo serán necesarias en casos muy concretos en los cuales existan dudas diagnósticas.
Hepatitis autoinmune
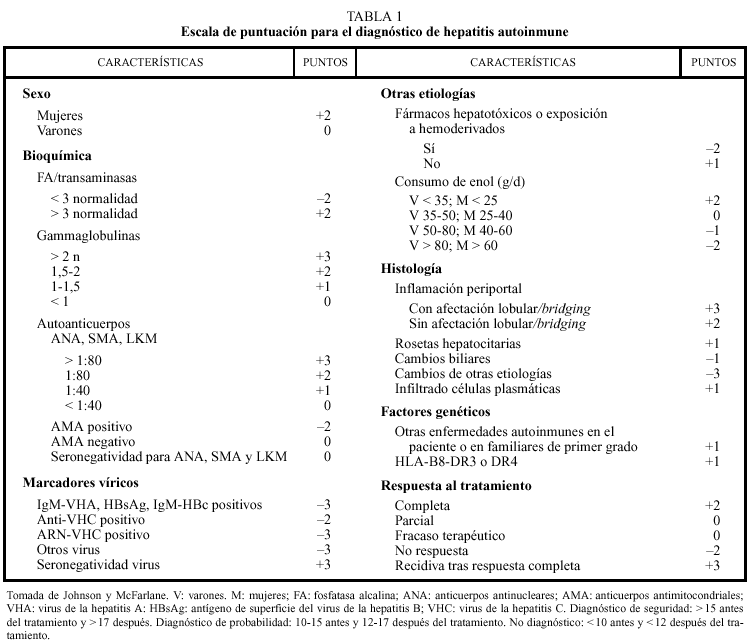
El diagnóstico de la hepatitis crónica autoinmune ha sido siempre difícil de establecer con seguridad. Desde 1992, y gracias a una Reunión de Consenso celebrada en Inglaterra, existen una serie de criterios diagnósticos aceptados de forma mayoritaria. Así pues, se considerará hepatitis autoinmune aquella hepatitis crónica caracterizada por seropositividad para anticuerpos antitisulares (bien sean anticuerpos antinucleares [ANA], anti-LKM y/o anticuerpos antimúsculo liso [SMA]) a títulos superiores a 1:80; niveles de gammaglobulinas 1,5 veces superiores a la normalidad; elevación de transaminasas y presencia de necrosis erosiva periportal en el tejido hepático, en ausencia de marcadores de replicación vírica activa; ausencia de alcohol, fármacos u otras etiologías, así como la ausencia de lesiones histológicas hepáticas sugestivas de otras causas de daño hepático. Se estableció también que no existen signos ni síntomas patognomónicos de hepatitis autoinmune, así como la posibilidad de que no puedan hallarse autoanticuerpos en la fase inicial de la enfermedad. Con estos criterios se estableció un sistema de puntuación que nos permite alcanzar un diagnóstico de seguridad o de probabilidad ante la sospecha diagnóstica de hepatitis autoinmune (tabla 1).
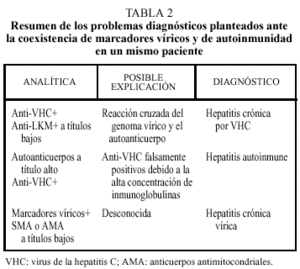
Merece mención aparte la coexistencia de autoanticuerpos antitisulares en un paciente con positividad de alguno de los marcadores serológicos de infección vírica. Ésta es una situación relativamente frecuente. El problema diagnóstico radica en distinguir entre una hepatitis autoinmune coincidente o desencadenada por la infección vírica y una hepatitis crónica vírica con presencia inespecífica de autoanticuerpos. En la hepatitis crónica C es relativamente frecuente el hallazgo de autoanticuerpos a títulos bajos como ANA, SMA e incluso anti-LKM. Además durante la infección crónica por VHC pueden producirse episodios de crioglobulinemia, vasculitis, liquen plano, tiroiditis de base autoinmune y en ocasiones sintomatología propia del síndrome de Sjögren. Tal vez los virus de la hepatitis son capaces de facilitar la expresión de trastornos autoinmunes en pacientes genéticamente predispuestos. Un dato a favor de esta observación es la aparición de una hepatitis autoinmune desencadenada por una infección aguda por virus de la hepatitis A (VHA), VHB o VHC. En la práctica podemos encontrarnos con las dificultades diagnósticas que se resumen en la tabla 2.
Hepatitis crónica medicamentosa
La rápida mejoría de las alteraciones bioquímicas observada tras la supresión del fármaco sospechoso de causar la lesión hepática es la forma más simple de llegar al diagnóstico. Sin embargo, en algunas ocasiones el diagnóstico de hepatitis crónica causada por fármacos debe basarse en la exclusión de otras causas de inflamación crónica del hígado, ya que no existen pruebas específicas que prueben la implicación de un medicamento en el proceso lesional. Los fármacos capaces de producir hepatitis crónica se detallan en la tabla 3.
Hepatopatía alcohólica
La historia clínica debe descartar el consumo excesivo de alcohol como causa de hipertransaminasemia. Algunos datos indirectos pueden ayudar en el diagnóstico de una hepatopatía alcohólica como son el predominio de la elevación de la AST por encima de la ALT, la eleva-
ción marcada de la gamma-glutamiltranspeptidasa o un aumento en el volumen corpuscular medio de los hematíes. Ninguna de estas alteraciones, sin embargo, nos permite asegurar el consumo abusivo de alcohol en un paciente que niegue la ingesta, como tampoco debemos atribuir siempre al alcohol la hipertransaminasemia de un paciente que reconozca un consumo leve o moderado.
Hemocromatosis
Una elevación de la sideremia y la ferritina junto a un aumento en el índice de saturación de la transferrina por encima del 50% es una situación altamente sugestiva de hemocromatosis. Más del 82% de los pacientes con hemocromatosis son homocigotos para la mutación Cys 282 Tyr del gen HFE. Una pequeña proporción de pacientes (5%) son heterocigotos compuestos por dos mutaciones (Cys 282 Tyr e His 64 Asp). Si no se detecta ninguna de estas dos mutaciones el diagnóstico de hemocromatosis sólo se podrá establecer con seguridad si se detecta en la biopsia hepática una concentración intrahepática de hierro elevada. Un índice hepático de hierro (concentración de hierro en µmol/g dividido por la edad) superior a 1,9 se considera de valor diagnóstico. Índices inferiores deben hacernos considerar una sobrecarga de hierro distinta a la hemocromatosis.
Enfermedad de Wilson
Se trata de un trastorno hereditario del metabolismo del cobre que ocasiona la acumulación de dicho metal en el hígado por un déficit de su excreción biliar. Se acompaña en el 90% de los casos de un déficit sérico de ceruloplasmina, la proteína transportadora del cobre.
La disminución de la ceruloplasmina por debajo de los 20 mg/dl sugiere el diagnóstico, si bien esta alteración por sí sola no permite confirmarlo ya que también está descendido en el 10% de los heterocigotos para el defecto de la enfermedad de Wilson que no presentan lesión hepática, en los malnutridos y en los pacientes con insuficiencia hepática. Para el diagnóstico de enfermedad de Wilson es necesario constatar que la concentración hepática de cobre sea superior a 4 µmol (250 µg)/g de hígado seco o que podamos observar a nivel ocular el anillo de Kayser-Fleischer. Un signo de sospecha de enfermedad de Wilson es una excreción urinaria de cobre (cupruria) superior a los 1,6 µmol (100 µg) /24 h.
Debe tenerse en cuenta que algunas enfermedades como la cirrosis biliar primaria y demás colestasis crónicas pueden tener concentraciones de cobre en hígado seco similares a la enfermedad de Wilson, pero se distinguen de esta última por la elevación de las enzimas de colestasis en el suero.
Déficit de alfa-1-antitripsina
El déficit de alfa-1-antitripsina debe considerarse en todos los casos de hipertransaminasemia prolongada de etiología poco clara en niños o adultos jóvenes de raza blanca. Se trata de un trastorno hereditario en que los niveles circulantes de esta proteína alcanzan sólo el 10% o 15% de los normales. Para el diagnóstico debemos determinar los valores de alfa-1-antitripsina séricos, claramente disminuidos en esta enfermedad (valores normales de 1,35 g/l). La biopsia hepática puede también ayudarnos si observamos las inclusiones globulares de esta proteína localizadas sobre todo en los hepatocitos periportales. Dichas inclusiones son, característicamente, PAS positivas.
Cirrosis biliar primaria
Se trata de una enfermedad de probable etiología auto-inmune en la cual las pequeñas vías biliares intrahepáticas son progresivamente destruidas. Como todas las enfermedades de base autoinmunitaria predomina fundamentalmente en mujeres. Analíticamente cursa casi siempre (90% de los casos) con positividad de los anticuerpos antimitocondriales (AMA) y en la mayoría de casos con una elevación considerable (> 3 veces la normalidad) de las enzimas de colestasis (gamma-glu tamil-transpeptidasa y fosfatasa alcalina). La biopsia hepática muestra alteraciones compatibles con el diagnóstico incluso en pacientes asintomáticos con mínima alteración bioquímica.
Esteatosis
Existen muy diversas causas de esteatosis hepática o hígado graso. Hay que considerar entre las más frecuentes el efecto de ciertos fármacos y toxinas (el más común es el alcohol), causas metabólicas adquiridas (como la diabetes mellitus, la obesidad, etc.) y causas metabólicas hereditarias. En el tema que nos ocupa, la obesidad y las dislipidemias pueden ser causa de hipertransaminasemia y deberá pensarse en estos procesos cuando todas las demás pruebas diagnósticas no sean concluyentes. Elevaciones modestas de la ALT pueden traducir un aumento de la grasa a nivel del parénquima hepático y pueden observarse en pacientes con un sobrepeso superior al 15%-20% del peso ideal. Del mismo modo, la hipocolesterolemia, ya sea debida a una alfa o betahipolipoproteinemia, puede también causar un aumento de la grasa hepática. En estos casos la ecografía abdominal muestra una hiperecogenicidad hepática, si bien este «hígado brillante» puede observarse también en otras enfermedades del hígado asociadas a cúmulos de grasa (como la hepatitis crónica por virus C).
Hipertransaminasemia de causa no hepática
Cuando la única alteración bioquímica es el aumento de las transaminasas, la anamnesis no es orientativa y se han descartado las causas hepáticas antes de solicitar una punción-biopsia es preciso descartar una serie de causas no hepáticas susceptibles de presentar alteraciones de la bioquímica hepática. Es evidente que las hipertransaminasemias prolongadas atribuibles a enfermedades no hepáticas son situaciones extremadamente infrecuentes, ya que se trata de procesos patológicos queacostumbran a presentarse con signos y síntomas que de entrada sugieren el diagnóstico. Solamente algunos casos incipientes o de presentación atípica nos pueden plantear dudas en el diagnóstico diferencial de la hipertransaminasemia.
Así debemos excluir la patología muscular mediante la determinación de la creatinfosfoquinasa (CPK) y la aldolasa en suero. El hipertiroidismo puede en ocasiones causar hipertransaminasemia. Bastará una determinación de T3, T4 y hormona estimulante del tiroides (TSH) para confirmar el diagnóstico. También pueden hallarse hipertransaminasemias prolongadas en pacientes afectos de una insuficiencia suprarrenal, y la determinación del cortisol plasmático nos será útil para confirmar o descartar el diagnóstico de síndrome de Addison.
En algunos pacientes se ha observado una elevación modesta de transaminasas acompañando un cuadro clínico caracterizado por anemia ferropénica (también moderada) y astenia. Son casos compatibles con enfermedad celíaca del adulto y la determinación de anticuerpos antigliadina y antiendomisio pueden darnos el diagnóstico etiológico de la hipertransaminasemia.
Por último, una situación excepcional es el aumento aislado y de magnitud considerable de la AST con normalidad de la ALT. Este patrón analítico corresponde a una macrotransaminasemia, complejo formado entre la AST y una inmunoglobulina, y no tiene relación alguna con una disfunción hepática.
Biopsia hepática. ¿Cuándo y por qué?
Durante la descripción de los procesos diagnósticos de las diferentes causas de hipertransaminasemia se ha mencionado el papel que tiene la histología en alguno de ellos. A pesar de que en ocasiones la información que nos presenta es limitada, también es cierto que en muchos casos complementa el diagnóstico. Así, el estudio anatomopatológico del hígado es sugestivo de hepatitis crónica por VHB si constata en los hepatocitos un citoplasma en vidrio esmerilado; en la hepatitis crónica por VHC podemos observar típicamente folículos linfoides portales con un aumento de la celularidad sinusoidal; en la hepatitis autoinmune la histología puede ser orientativa si muestra presencia de rosetas y abundantes células plasmáticas en el infiltrado inflamatorio. Sin embargo, en algunas ocasiones los hallazgos son completamente inespecíficos. Por todo ello parece obvio que la biopsia hepática, como prueba cruenta, debe reservarse hasta fases avanzadas del diagnóstico.
Si se ha conseguido establecer el diagnóstico etiológico de la hipertransaminasemia las indicaciones de la biopsia hepática pueden resumirse en dos: evaluar el estadio de la lesión hepática y en función de éste decidir si es necesario tratamiento, cuál y la pauta de administración del mismo. Un ejemplo es el hallazgo de lesiones hepáticas leves en pacientes diagnosticados de hepatitis crónica vírica y mayores de 60 años en los cuales la evo-lución natural de la enfermedad probablemente no comprometerá la esperanza ni la calidad de vida del enfermo. En estos pacientes, además, la frecuencia e intensidad de los efectos adversos relacionados con los distintos tratamientos es mucho mayor. Por otra parte es fundamental conocer si el paciente presenta una lesión hepática avanzada o una cirrosis establecida. En ocasiones la información que aporta la analítica de la función hepática junto a un estudio ultrasonográfico puede sustituir a la biopsia en el diagnóstico de cirrosis, pero en otras ocasiones es necesario basarse en el estudio anatomopatológico. Si el paciente muestra cambios histológicos sugestivos de cirrosis hepática los controles a realizar durante el seguimiento clínico de su enfermedad incluirán con más frecuencia analíticas que evalúen el grado de insuficiencia hepática y ecografías abdominales seriadas que descarten la aparición de carcinoma hepatocelular o ascitis libre en la cavidad peritoneal. Del mismo modo en estos pacientes serán precisos estudios endoscópicos que descarten o establezcan el grado de las posibles varices esofágicas y la necesidad de realizar tratamiento profiláctico de la hemorragia digestiva alta.
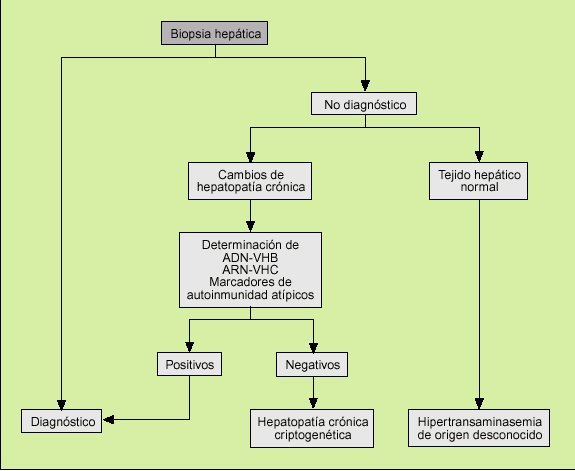
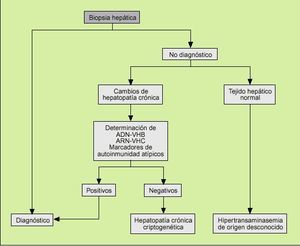
Si, por el contrario, tras realizar las pruebas diagnósticas hasta ahora mencionadas no está clara la etiología de la hipertransaminasemia, debemos realizar una biopsia hepática siguiendo el algoritmo propuesto en la figura 2 antes de etiquetar definitivamente la elevación prolongada de las enzimas hepáticas como hepatitis criptogenética. La biopsia puede establecer definitivamente el diagnóstico, mostrar cambios inespecíficos (lo que nos lleva definitivamente a considerar la hipertransaminasemina como una hepatopatía criptogenética) e incluso objetivar la existencia de un hígado completamente normal.
Fig. 2. Indicaciones de biopsia hepática en un paciente con elevación persistente de las transaminasas. VHB: virus de la hepatitis B; VHC: virus de la hepatitis C.
Hepatopatía crónica criptogenética
Con el descubrimiento en 1989 del VHC el porcentaje de hepatopatías crónicas de etiología desconocida se vio reducido de forma drástica. Ante un paciente diagnosticado de hepatopatía crónica criptogenética debemos pensar, desde un punto de vista teórico, en una
infección oculta por uno de los virus hepatotropos conocidos, en una infección crónica por virus todavía no caracterizados o en una hepatitis autoinmune que no exprese los marcadores habituales de esta enfermedad.
La sospecha de infección críptica por un virus conocido puede intentar confirmarse mediante la búsqueda de ADN del VHB y ARN del VHC en suero por técnicas de PCR, si bien la positividad de dichas pruebas en ausencia de los anticuerpos correspondientes son situaciones extremadamente infrecuentes.
El impacto científico y económico que tiene el descubrimiento de un nuevo virus causante de hepatitis crónica hace que muchos laboratorios dediquen mucho tiempo y dinero a esta labor. Esta búsqueda ha llevado al aislamiento de diversos agentes infecciosos procedentes de la sangre de pacientes con hepatitis criptogenética. Se han caracterizado virus como el G, el virus TT y el más reciente y efímero, el virus SEN. Hasta la fecha no se ha podido demostrar en ningún caso la participación de estos virus en la lesión hepática existente en los pacientes con hepatopatías de etiología desconocida.
Por último, la caracterización de un tipo de hepatitis autoinmune asociada a la positividad de anticuerpos frente al antígeno soluble hepático (LSA) en ausencia de los marcadores convencionales ha abierto la posibilidad de que algunos pacientes con enfermedad hepática crónica criptogenética puedan sufrir este tipo de hepatitis, cuyo diagnóstico no puede hacerse en la práctica al no disponerse en la actualidad de los reactivos comerciales necesarios.
En un reciente estudio realizado en Estados Unidos por Daniel et al se investigó la prevalencia de hepatopatías de etiología desconocida en un grupo de 1.124 pacientes consecutivos a los que se practicó una biopsia por presentar una alteración en las pruebas de función hepática. En 1.043 casos las pruebas diagnósticas realizadas previamente a la biopsia hepática establecieron el diagnóstico etiológico. Esto no fue posible en 81 pacientes, la biopsia de los cuales tampoco sugirió en ningún caso la posible etiología mostrando en 73 pacientes (82%) cambios sugestivos de esteatosis o esteatohepatitis y en 6 casos (8%) fibrosis o cirrosis. En 8 casos (10%) la biopsia hepática fue estrictamente normal. Uno de los datos más interesantes del estudio fue la constatación de que el 90% de los pacientes presentaba alguna enfermedad asociada como obesidad, hiperlipidemia o diabetes mellitus.
Bibliografía recomendada
Ampurdanès S, Rodés J. Hepatitis crónica en Atención Primaria. En: Práctica gastroenterológica en Atención Primaria. Laboratorios Vita, 1997.
Capron JP. Augmentation modérée et prolongée de l'activité sérique des transaminases. La Presse Médicale 1989: 18; 913-916.
Craxi A, Almasio P. Diagnostic approach to liver enzyme elevation. J Hepatol 1996: 25 (suppl. 1); 47-51.
Daniel S, Ben-Menachem T, Vasudevan G, Ma ChK, Blumenkehl M. Prospective evaluation of unexplained chronic liver transaminase abnormalities in asymptomatic and symptomatic patients. Am J Gastroenterol 1999; 94:3.010-3.014.
Giménez-Barcons M, Forns X, Ampurdanès S, Guilera M, Soler M, Soguero C, et al. Infection with a novel DNA virus (TTV) has no pathogenic significance in patients with liver disease. J Hepatol 1999; 30:1.028-1.034.
González-Abraldes J, Sánchez-Fueyo A, Bessa X, Moitinho E, Feu F, Mas A, et al. Persistent hypertransaminasemia as the presenting feature of celiac disease. Am J Gastroenterol 1999; 94:1.095-1.097.
Guilera M, Saiz JC, López-Labrador FX, Olmedo E, Ampurdanès S, Forns X, et al. Hepatitis G virus infection in chronic liver diseases. Gut 1998; 42:107-111.
Hay JE, Czaja AJ, Rakela J, Ludwig J. The nature of unexplained chronic aminotransferase elevations of a mild to moderate degree in asymptomatic patients. Hepatology 1989; 9:193-197.
Hultcrantz R, Glanmann H, Lindberg G, Nilsson L. Liver investigation in 149 asymptomatic patients with moderately elevated activities of serum aminotransferase. Scand J Gastroenterol 1986; 21:109-113.
Montoro MA, Sánchez Tapias JM. El paciente con hipertransaminasemia: interpretación y actitud a seguir. En: Montoro MA, ed. Principios básicos de gastroenterología para médicos de familia. Barcelona: Laboratorios Almirall, 1997.
Sherman KE. Alanine aminotransferase in clinical practice. Arch Intern Med 1991; 151:260-265.