Afección faringolaríngea
Faringoamigdalitis (FA) aguda
Es una de las principales causas de consulta en Atención Primaria y Pediatría. Los síntomas de una FA bacteriana (la más frecuente es la estreptocócica)1 y viral son ampliamente superponibles: dolor faríngeo, odinofagia, síntomas constitucionales, linfadenopatía cervical, petequias faringopalatales. Clínicamente su distinción es muy complicada por lo que, si queremos realizar un diagnóstico etiológico hay que recurrir a la realización de test de laboratorio, como son el cultivo faríngeo y el test de detección rápida de antígenos. Este último tiene una sensibilidad que oscila entre el 60-100% y una especificidad > 95%2.
El tratamiento óptimo, antibiótico y analgésico-antipirético, de la faringoamigdalitis aguda estreptocócica conseguirá prevenir la aparición de complicaciones supurativas, (flemón periamigdalino y linfadenitis cervical) y de fiebre reumática. La amigdalectomía se reserva para las situaciones que se enumeran en la tabla 1.
Criterios de derivación. Tres o más episodios de FA aguda en un período de seis meses3, estado de portador crónico con o sin episodios de amigdalitis; sospecha de flemón periamigdalino; persistencia de sintomatología más allá de 2 semanas (mononucleosis infecciosa); hipertrofia amigdalar unilateral, si el crecimiento es progresivo, sospecha de neoplasia amigdalar; si la hipertrofia es aguda, angina de Vincent (angina ulceromembranosa, por asociación fusoespiralar)4.
Obstrucción de la vía aérea superior. Hipertrofia adenoidea
Es una afección que se presenta frecuentemente en niños entre los dos y los once años de edad (fig. 1). Las manifestaciones clínicas son dificultad respiratoria nasal con respiración oral, ronquido nocturno a diario con o sin pausas de apnea (sospechar hipertrofia amigdalar asociada), astenia diurna, rinolalia, retraso estatoponderal, mal desarrollo dentario, facies adenoidea, afección otológica de repetición (otitis seromucosas). La radiografía lateral de cavum confirmará el diagnóstico de hipertrofia adenoidea.
Fig. 1. Radiografía lateral de cavum. Hipertrofia adenoidea.
Criterios de derivación. Ante persistencia de la sintomatología, con la intención de someter al paciente a cirugía, adenoidectomía con o sin colocación de drenajes transtimpánicos. La tabla 2 señala las principales indicaciones de la adenoidectomía.
Disfonía
Una voz es disfónica cuando difiere de las voces de otras personas del mismo género, y similar edad y grupo cultural en timbre, tono, volumen y flexibilidad en la dicción, es decir «cuando suena como no se espera»5. Puede estar asociada a:
Infección respiratoria de la vía aérea superior. Junto a la disfonía aparece dolor faríngeo, disfagia y síntomas constitucionales.
Traumatismo cervical. Podemos encontrarnos con disfonía, disnea, disfagia, dolor, equimosis, enfisema subcutáneo y/o laceración de la piel prelaríngea.
Obstrucción de la vía aérea superior (estridor). Sospecha de epiglotitis aguda, angioedema.
Etiología no filiada. Indagar consumo de alcohol y tabaco. Descartar procesos sistémicos causantes de disfonía como: hipotiroidismo, diabetes mellitus, enfermedad de Parkinson6, reflujo gastroesofágico, enfermedad reumatoide, neoplasia pulmonar, esofágica o faríngea en estadio precoz.
Criterios de derivación. Ante disfonía de más de dos semanas de evolución para establecer en consulta ORL su origen o bien funcional (disfonía por tensión muscular) o bien orgánico (neoplasia laríngea); ante la presencia de estridor o de disfagia importante. Cuando la disfonía se ha presentado tras traumatismo laríngeo la derivación debe ser inmediata.
Disfagia
Debemos diferenciar la disfagia bucofaríngea de la esofágica. La primera es causada por lesiones del centro de la deglución, los pares craneales o los músculos bucofaríngeos, la mucosa (neoplasias) o los dientes. Estos pacientes refieren dificultad para iniciar la deglución o para hacer pasar el alimento hacia el esófago. La disfagia esofágica puede estar causada por enfermedades del músculo liso o esquelético, del sistema nervioso parasimpático, de la mucosa del esófago (neoplasias) o por una combinación de todos éstos7.
En el paciente con disfagia descartaremos siempre la ingestión o enclavamiento de cuerpos extraños, la presencia de reflujo gastroesofágico y de tiromegalia.
Criterios de derivación. Ante la sospecha de cuerpo extraño, disfagia asociada a disfonía, disfagia persistente a pesar de exploración clínica negativa, disfagia tras PAAF tiroideo, ante disfagia en niños.
Masa cervical
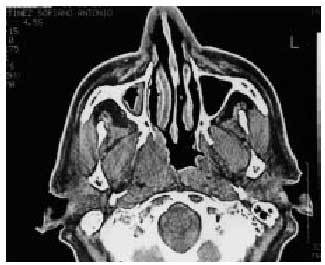
Inflamatoria. Exploración completa de cabeza y cuello buscando foco. Sistemático de sangre y cultivo. Test cutáneo de tuberculosis. Virus de inmunodeficiencia humana. ¿Arañazo de gato? Pensar en la posibilidad de malformaciones congénitas infectadas, quiste del conducto tirogloso (línea media), quiste branquial, laringocele (fig. 2). Si la masa se encuentra en la proximidad, por debajo, de la rama horizontal de la mandíbula posible submaxilitis, palpamos en este caso el suelo de la boca, buscando cálculos y/o la expulsión de material purulento por el orificio de salida del conducto de Warton (carúncula sublingual).
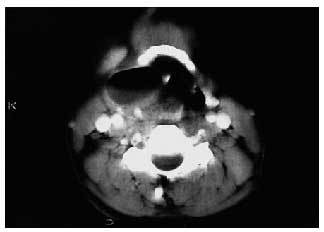
Fig. 2. TAC corte axial a nivel supraglótico. Piolaringocele.
Criterios de derivación. Ante masa de rápido crecimiento; masa persistente de más de dos semanas de evolución sin mejoría al tratamiento antibiótico y antiinflamatorio; ante la presencia de cálculo de glándula salivar por radiología, ante la sospecha de formación de abceso, laterocervical, glandular, etc. En todos los casos de masa cervical sospechosa de neoplasia, generalmente se trata de adenopatías metastásicas cervicales con tumor primario faringo-laríngeo (cavum, seno piriforme, epiglotis...), tumores de glándulas salivares (el 20% de los tumores parotídeos y el 50% de los submaxilares son malignos), de suelo de boca, de senos paranasales (seno maxilar) o adenopatías metastásicas cervicales con tumor primario desconocido.
Patología nasal
Roncopatía y apnea del sueño
El diagnóstico de síndrome de apnea obstructiva del sueño está basado en la historia clínica que debe recoger: ronquidos, sueño no reparador, pausas de apnea documentadas (polisomnografía), astenia y debilidad, hipersomnia diurna, disminución de la libido, cefalea matutina. Siempre debe realizarse la anamnesis en presencia de las personas que convivan con el paciente, ya que éstos suelen infravalorar las manifestaciones o no ser conscientes de ellas.
Criterios de derivación. Se trata de una afección con importantes repercusiones familiares (de pareja), laborales y médicas (manifestaciones cardiopulmonares asociadas a obstrucción crónica de la vía aérea superior, cor pulmonale, hipertensión pulmonar, hipertrofia ventricular primaria). La derivación a la consulta de ORL, una vez confirmado el diagnóstico de síndrome de apnea obstructiva del sueño (SAOS) periférico mediante estudio polisomnográfico, tendrá como finalidad corregir deformidades del septo nasal (mejorando la entrada de aire a través de las fosas nasales) y disminuir resistencias en el istmo de las fauces (úvula, paladar blando, pilares amigdalares). Septoplastia y uvulopalatofaringoplastia U3P8.
Epistaxis recurrente
Es importante determinar el origen anterior o posterior del sangrado de cara a su taponamiento. Descartar la presencia de hipertensión arterial, y de trastornos de la coagulación y agregación plaquetaria.
Criterios de derivación. Ante epistaxis posterior, que requiera de taponamiento posterior uni o bilateral; ante epistaxis persistente o recurrente; ante la constatación de un descenso en las cifras de hemoglobina y del hematócrito. Puede ser incluso necesario transfundir.
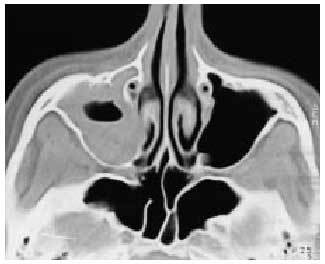
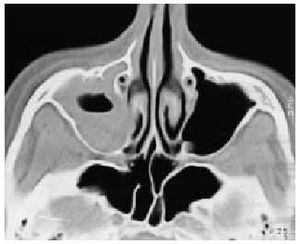
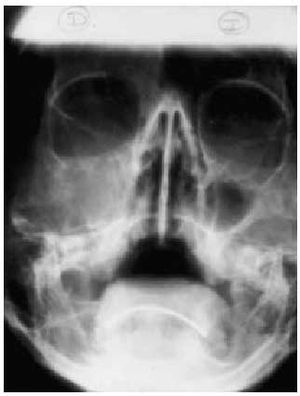
Sinusitis aguda. Diagnóstico clínico, no radiológico (la prueba de imagen más fiable es TAC de senos paranasales, cortes coronales). Manifestaciones clínicas: rinorrea mucopurulenta, dolor facial, periorbitario, frontal, o en arcada dentaria superior, afectación del estado general, fiebre (figs. 3 y 4).
Fig. 3. TAC corte axial. Ocupación de seno maxilar derecho en una sinusitis aguda.
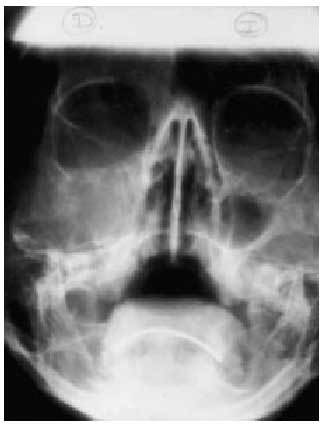
Fig. 4. Proyección de Waters. Ocupación de seno maxilar derecho en una sinusitis aguda.
Criterios de derivación. Persistencia de sintomatología clínica tras tratamiento antibiótico durante 7 días (amo xi-clavulánico o cefalosporinas de segunda generación)2,9 aparición de edema periorbitario, palpebral, peligro de celulitis orbitaria; ante la falta de resolución de los hallazgos radiológicos; ante la cronificación del proceso.
Poliposis nasosinusal
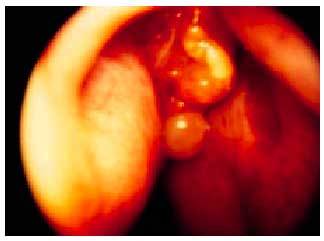
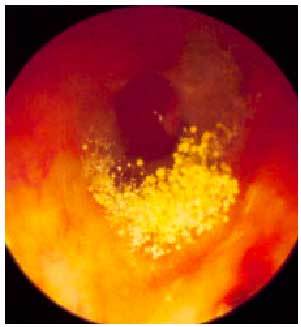
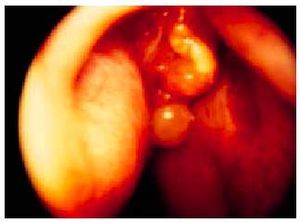
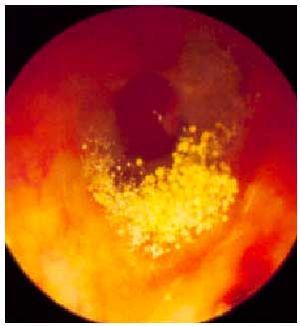
Se manifiesta clínicamente con congestión nasal recurrente o persistente uni o bilateral. Puede existir rinorrea posterior, epistaxis, rinolalia, anosmia, disgeusia y cefalea (fig. 5).
Fig. 5. Endoscopia nasal. Pólipos en fosa nasal.
Criterios de derivación. El tratamiento de elección para el control sintomático de la enfermedad reside en el empleo de corticoides tópicos10 (budesonida, fluticasona, mometasona). Una vez diagnosticado e iniciado el tratamiento de la poliposis nasosinusal está indicada su derivación a consulta de ORL con la finalidad de valorar tratamiento quirúrgico (polipectomía externa, polipectomía endonasal, Cadwell-Luc, cirugía endoscópica nasosinusal).
Fractura de huesos propios. Desviación septal
El diagnóstico es clínico y radiológico (huesos propios). A la exploración puede existir laterorrinia, hundimiento del dorso nasal y crepitación ósea a la palpación. Inmediatamente tras la contusión aparecen edema, equimosis y epistaxis. Es importante en las primeras 48-72 h descartar la presencia de hematoma septal, que podría originar a la larga la presencia de un foramen en el septo nasal. Las deformidades estéticas asociadas a la fractura pueden ser corregidas durante los cinco días siguientes al traumatismo.
Criterios de derivación. Ante la presencia de epistaxis persistente, si bien en la inmensa mayoría de las fracturas de huesos propios el sangrado es autolimitado; ante la presencia de hematoma septal. Confirmada la existencia de fractura de huesos propios se remitirá al paciente a ORL en el plazo máximo de cinco días para reducir la fractura y corregir las deformidades estéticas asociadas a dicha fractura. Puede ser necesaria la intervencion quirúrgica para corregir desviaciones septales (septoplastia) o deformidades esteticas residuales (rinoseptoplastia).
Afección otológica
Otitis media aguda
Cursa con otalgia, exudación, otorrea, hipoacusia y fiebre. Por otoscopia observamos una membrana timpánica hiperémica, abombada, a punto de drenar espontáneamente.
Ante un conducto auditivo externo (CAE) inflamado, estenosado, el diagnóstico más probable es el de otitis externa. Es imprescindible el empleo de antibióticos tópicos (gotas) además de sistémicos para tratar esta afección. La perforación de la membrana timpánica no contraindica el empleo de las gotas. Conviene recordar al paciente que no puede mojarse los oídos hasta que estén completamente curados.
Criterios de derivación. Si no existe respuesta al tratamiento antibiótico comentado (tópico y sistémico); ante la sospecha de aparición de las siguientes complicaciones: mastoiditis, debilidad de la musculatura facial del lado afecto (paresia facial), vértigo, meningismo; ante viaje inminente en avión (problemas de compensación de presiones entre la caja timpánica y la nasofaringe, ante cambios bruscos de altura, presión). La presencia de vértigo más otorrea es indicación de ingreso urgente ORL.
Otitis seromucosa
El diagnóstico es otoscópico, la membrana timpánica está retraída, hay ausencia de reflejo luminoso, presencia de burbujas o nivel hidroaéreo de color ambarino en la caja timpánica. Esta patología frecuente en edad pediátrica suele acompañar a la hipertrofia adenoidea, por el efecto obstructivo que las vegetaciones ejercen sobre el orificio de salida faríngeo de la Trompa de Eustaquio.
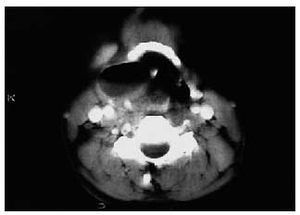
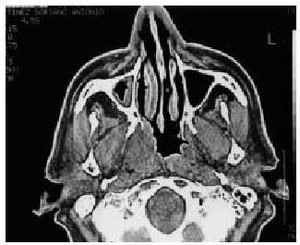
Criterios de derivación. Para evaluar y tratar una posible hipertrofia adenoidea; recurrencia y persistencia de los episodios (indicación de drenajes transtimpánicos); ante la existencia de una otitis serosa unilateral en el adulto de más de tres semanas de evolución (sospecha de neoplasia en cavum)11 (fig. 6).
Fig. 6. TAC corte axial. Tumor de cavum.
Otitis media crónica supurada
Provoca otalgia leve (otodinia), hipoacusia y otorrea persistente. A la exploración mediante otoscopia suele observarse una perforación más o menos amplia de la membrana timpánica. Paciente con historia de otorrea de larga evolución, en muchos casos desde la infancia, reiteradamente tratada (antibióticos tópicos)12.
Criterios de derivación. Otalgia y otorrea persistentes; hipoacusia progresiva; aparición de vértigo; ante perforación de la membrana timpánica. En consulta se valorará la corrección quirúrgica de la secuela otorreica (miringoplastia).
Otitis externa
Cursa con otalgia, hipersensibilidad del pabellón auricular, signo del trago positivo, edema del CAE, hipoacusia. A la exploración el CAE se encuentra estenosado, edematoso, siendo imposible visualizar la membrana timpánica. La presencia de esporas nos indicará la existencia de una otomicosis. El tratamiento antibiótico debe realizarse fundamentalmente con gotas13. El uso exclusivo de antibióticos sistémicos suele ser insuficiente. Ante una otitis micótica (fig. 7) realizaremos aspiraciones frecuentes del CAE y tratamiento tópico antifúngico.
Fig. 7. Otomicosis.
Criterios de derivación. Ante la presencia de un tapón de cerumen o de un conducto tan estenosado que impide la entrada de las gotas, falta de respuesta al tratamiento tópico antibacteriano; otitis externa en pacientes diabéticos, peligro de «otitis externa maligna»; ante la presencia de una otomicosis que necesite de aspiraciones frecuentes del CAE.
Hipoacusia bilateral y simétrica
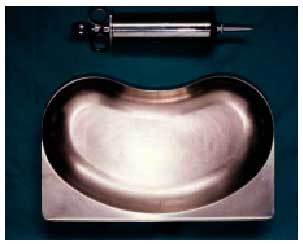
Las causas más frecuentes de hipoacusia bilateral y simétrica son: la presencia de tapones de cera, la otitis serosa bilateral y la presbiacusia en personas mayores. En el primer supuesto, una vez extraídos los tapones, el paciente volverá a sus niveles normales de audición (irrigación con agua y jeringa de Guyón, es recomendable el uso durante 5 días previos a la extracción de gotas anticerumen) (fig. 8). En el caso de una otitis serosa o seromucosa bilateral (que generalmente acompañan a procesos catarrales o a reacciones alérgicas de vías altas) una vez restablecida la normalidad en la otoscopia, debe también restablecerse la normalidad en la audición.
Fig. 8. Batea arriñonada y jeringa de Guyón.
Criterios de derivación. Ante la persistencia de disminución de la audición una vez extraídos los tapones de cera o resuelta la otitis serosa; ante hipoacusia en ancianos que refieren una disminución en la discriminación del lenguaje; ante la imposibilidad de extraer los tapones de cera (no debe emplearse agua en los pacientes con antecedentes de cirugía otológica, siendo en este caso necesaria su derivación a ORL); ante la persistencia en el tiempo de una otitis serosa bilateral correctamente tratada; en cualquier caso en el que sea necesario evaluar de forma objetiva el nivel de audición del paciente (audiometría, acumetría, otoemisiones acústicas, potenciales evocados auditivos de tronco cerebral).
Hipoacusia unilateral
Provoca hipoacusia y dificultad para localizar la procedencia de sonidos, sobre todo en ambiente ruidoso. Puede tratarse de un tapón de cerumen unilateral, en cuyo caso se intentará la extracción según lo indicado en el párrafo anterior.
Criterios de derivación. Ante hipoacusia unilateral, sin relación alguna con tapón de cera; la presencia de hipoacusia unilateral, acufenos en el oído hipoacúsico, inestabilidad a la marcha y/o vértigo, parestesias hemifaciales, con una otoscopia normal debe hacernos sospechar la presencia de un proceso expansivo del conducto auditivo interno-ángulo pontocerebeloso.
Acufenos
Es la percepción de sonido o ruido sin estímulo externo. Las causas más frecuentes de acufenos son: la presencia de tapones de cera, la exposición al ruido, la presbiacusia, la hipertensión arterial, la ingesta de determinados fármacos (enalapril, aztreonam, ciprofloxacino, eritromicina, gentamicina, vancomicina, alprazolam, amitriptilina, prometacina-pseudoefedrina, cloroquina, diltiazem, nicardipino, nimodipino, acetazolamida, amiloride, etc.), y los trastornos de la articulación temporomandibular.
Criterios de derivación. Ante la persistencia de acufenos tras la extracción de tapones; ante cualquier alteración de la membrana timpánica por otoscopia (hemotímpano), sospecha de glomus timpánico o de un bulbo de la yugular procidente. Asimismo la asociación acufenos e hipoacusia y acufenos más vértigo debe ser evaluado por ORL.
Vértigo
Se define como la sensación de giro de objetos de uno mismo o de su entorno, habitualmente acompañada de cortejo vegetativo claro. Podríamos clasificar el vértigo en función de la duración de esta sensación de movimiento. El vértigo más frecuente en el primer grupo, que sería aquél en el que el giro de objetos dura segundos, es el vértigo posicional paroxístico benigno (VPPB), desencadenado por cambios bruscos en la posición de la cabeza, movimientos de rotación y/o de hiperextensión cefálica14. El vértigo más frecuente de minutos-horas de duración lo constituye la enfermedad de Mèniére, que cursa además con acufenos e hipoacusia progresivos. El tercer grupo, que cursa con una sensación de giro de horas-días de duración, lo constituye la neuritis vestibular.
Criterios de derivación. Ante la persistencia de sintomatología más allá del tercer día a pesar del tratamiento con sedantes vestibulares (el más empleado es el sulpiride, derivado benzamínico con función antidopaminérgica que no debe emplearse durante más de tres a cinco días, ya que retrasa la recuperación funcional del paciente, al obstaculizar los mecanismos de compensación central, ante una situación de asimetría en las
aferencias procedentes de los sistemas vestibulares izquierdo/derecho); ante la presencia de vértigo más otorrea; ante la sospecha por el grado de afectación del paciente y por su evolución, de una neuritis vestibular (que precisa de tratamiento médico hospitalario por vía parenteral asociando varios fármacos: antidopaminérgicos, gabaérgicos, antieméticos).
Parálisis facial
Se presenta de forma brusca de debilidad o parálisis en el movimiento de todos o algunos músculos de la cara. Puede asociar otalgia, otorrea, vesículas, masa parotídea o alteraciones de la membrana timpánica. Lo más importante es definir su origen central frente al perifé-
rico.
Una vez establecido el diagnostico de parálisis facial periférica, se puede iniciar tratamiento con corticoides, en pauta descendente, por vía oral o parenteral, si no existen contraindicaciones para su uso (diabetes mellitus, ulcus gástrico). Al tratamiento con corticoides
debe añadirse protección gástrica y es importantísima la oclusión ocular nocturna mientras dure la simetría
facial.
Criterios de derivación. Sería ante la persistencia de parálisis facial 2 meses después de su inicio. A descartar como posible causa los procesos expansivos de conducto auditivo interno CAI- ángulo pontocerebeloso.