El dolor articular agudo puede ser debido a una patología localizada en la propia articulación, en las estructuras que la rodean o ser la manifestación de una enfermedad sistémica. Una historia clínica detallada, con una anamnesis y exploración física adecuadas, facilitará la orientación diagnóstica y la solicitud de las pruebas complementarias más pertinentes.
No es raro que la causa del dolor articular no pueda ser determinada en las primeras semanas siendo necesario un control de la evolución. En algunos casos, incluso puede producirse la resolución espontánea del cuadro clínico sin haberse llegado a un diagnóstico.
Historia clínica
Anamnesis
En la anamnesis es importante recoger datos sobre edad, sexo, hábitos tóxicos (ingestión de alcohol y drogas), enfermedades padecidas y medicación que toma el paciente, antecedentes familiares (psoriasis, enfermedades reumatológicas...), ocupación, contactos con animales o ingestión de productos lácteos sin higienizar y enfermedades de transmisión sexual.
Asimismo es importante recoger datos sobre el dolor. Formas de inicio: agudo en minutos en el caso de fractura o cuerpo libre, o en días como es el caso de las artritis de origen séptico o microcristalinas; características: mecánico, cuando se produce con el movimiento y calma con el reposo, o inflamatorio, cuando no se alivia con la inactividad; localización y número de articulaciones afectadas (monoarticular cuando se afecta una, oligoarticular cuando lo hacen cuatro o menos, o poliarticular cuando la afectación es de más de cuatro articulaciones) y patrón cronológico.
También es importante realizar un interrogatorio exahustivo por órganos y aparatos con la finalidad de reconocer datos de enfermedad a otros niveles que nos pueden orientar hacia el diagnóstico.
Exploracion física
La exploración física se debe iniciar por un examen del aparato locomotor, tanto del esqueleto axial como de las articulaciones periféricas.
El examen de las articulaciones nos permite diferenciar si nos encontramos ante un dolor periarticular o articular y en este último caso es importante valorar si existen datos de inflamación como eritema, calor y tumefacción en la articulación explorada.
Aunque nos centremos en la exploración del aparato locomotor no debemos olvidarnos de la exploración general. Puede haber datos en otros lugares como en la piel (exantema malar en el lupus), mucosas (aftas orales en el Bechet), auscultación cardíaca (endocarditis infecciosa), etc, que pueden facilitar el diagnóstico.
Aproximación diagnóstica
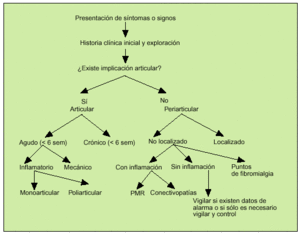
Tras la anamnesis y la exploración física, dependiendo de los datos obtenidos, deberemos estar en condiciones de diferenciar si el paciente presenta un dolor periarticular o intraarticular y si es de tipo mecánico o inflamatorio.
Afección periarticular
Afecta a tendones, bolsas sinoviales, ligamentos extraarticulares, músculo, fascia, hueso, nervios y piel.
Típicamente se trata de un dolor localizado, superficial, que se manifiesta con los movimientos activos de la articulación. Aunque puede haber derrame, no hay limitación de la movilidad de la articulación y no suele presentarse crepitación ni inestabilidad articular.
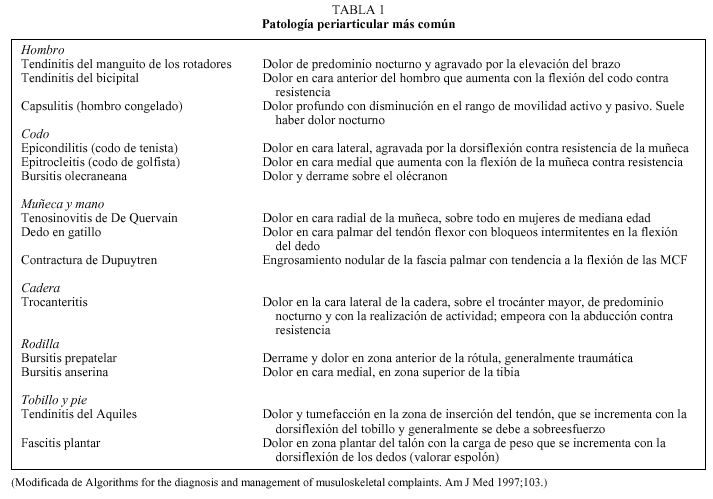
Las causas más frecuentes de dolor periarticular están reflejadas en la tabla 1.
Patología articular
Puede estar producida por afectación del hueso yuxtaarticular, cartílago, ligamentos intraarticulares, meniscos, líquido sinovial, membrana sinovial y distensión de la cápsula articular.
El dolor suele ser articular, profundo, manifestándose con los movimientos activos y pasivos de la articulación, suele haber derrame y tumefacción (difícil de detectar en articulaciones profundas como sacroilíacas) y puede presentarse crepitación así como deformidad articular.
Las causas más frecuentes de afección monoarticular y poliarticular se muestran en las tablas 2 y 3, respectivamente.
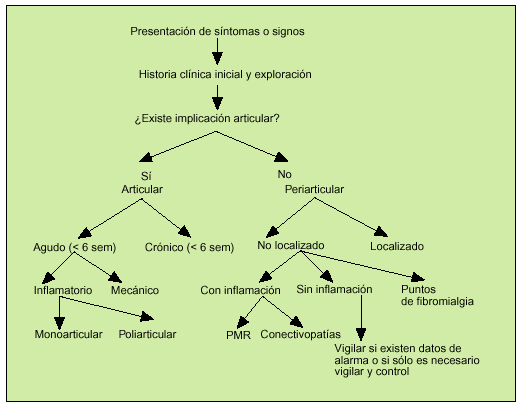
Una vez determinadas las características del dolor podemos realizar una primera aproximación diagnóstica (fig. 1).
Fig. 1. Manejo inicial del dolor articular agudo.
Paciente con afección periarticular
Para llegar al diagnóstico, suele ser suficiente con la exploración física, tan sólo cuando hay persistencia de la sintomatología puede ser necesaria la realización
de técnicas complementarias como radiología, ecografía o resonancia magnética.
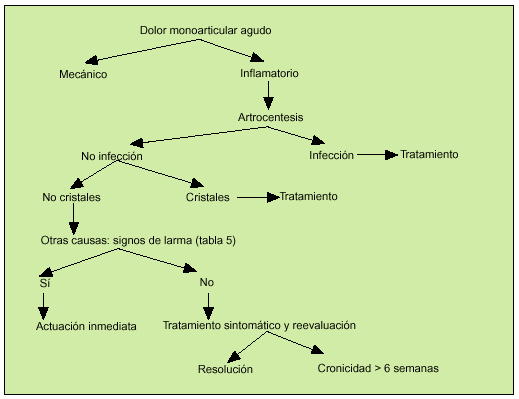
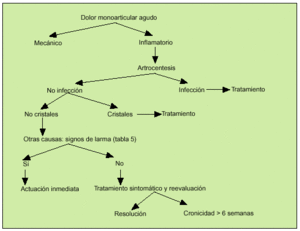
Paciente con patología monoarticular (fig. 2)
Fig. 2. Algoritmo diagnóstico del dolor monoarticular agudo.
Ante un paciente con dolor mecánico se puede valorar la realización de técnicas de imagen para determinar el origen de la lesión y descartar una afección de origen óseo o traumático. La causa más frecuente de dolor articular mecánico es la artrosis, que puede cursar con derrame articular por sobrecarga o pequeños traumatismos. El líquido articular es mecánico.
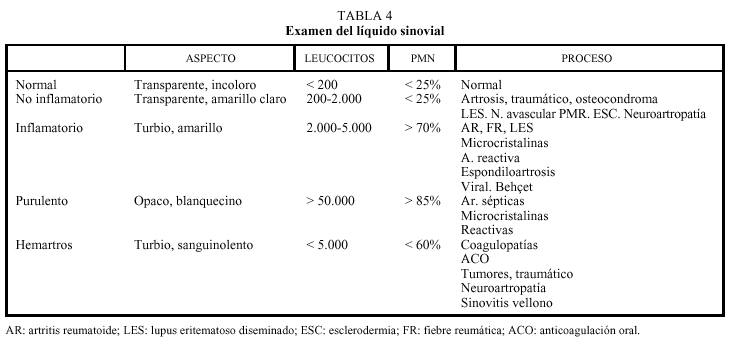
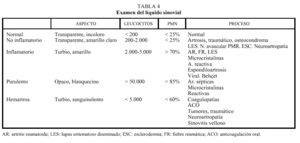
Ante un dolor inflamatorio se debe realizar artrocentesis diagnóstica y procesar las muestras para tinción de Gram y cultivo, celularidad y glucosa y para microscopia con luz polarizada para poder detectar cristales de urato monosódico y pirofosfato cálcico o rojo de alizarina para cristales de hidroxiapatita. El estudio de líquido articular nos puede orientar hacia el diagnóstico (tabla 4).
En caso de no llegar a determinar la causa, se deben de detectar aquellos síntomas o signos de alarma (tabla 5). La presencia de cualquiera de éstos nos debe hacer sospechar la existencia de una afección más grave, en la que es más importante insistir en el estudio para llegar al diagnóstico.
Monoartritis
Las causas más frecuentes de monoartritis son:
Séptica. Destacan las bacterianas no gonocócicas, las localizaciones más frecuentes son la rodilla y la cadera. El germen causal que aparece con mayor frecuencia es Staphylococcus aureus y en caso de prótesis articular S. epidermidis. Suele haber factores predisponentes como la existencia de afección articular previa, diabetes, inmunodepresión, infecciones cutánea y adicción a drogas por vía parenteral. El líquido suele ser infeccioso y con cultivo positivo. En pacientes con infección por el virus de la inmunodeficiencia humana (VIH) el líquido de una artritis séptica puede presentar escasa celularidad.
Gonocócicas. Las mujeres se afectan con más frecuencia que los hombres, precediendo a la monoartritis pueden aparecer una tendinitis o artritis migratoria. El cultivo es positivo en menos del 40% de los casos, por lo que se debe de buscar el germen en las posible puertas de entrada con cultivo de cérvix, vagina o uretra. Es menos destructiva que la artritis por estafilococo.
Artritis tuberculosa (TBC). Generalmente es crónica aunque también se han descrito casos de afectación aguda. La afectación pulmonar se produce en un 50% de los casos, el Mantoux puede ser negativo.
Microcristalinas: la gota. Se debe al depósito de cristales de urato monosódico en articulaciones. Las que con más frecuencia se ven afectadas son la primera metatarsofalángica, tobillos, antepie y rodilla. La mayoría de los ataques iniciales son monoarticulares y no se suelen acompañar de fiebre. El examen con luz polarizada del líquido sinovial da el diagnóstico, pero puede no ser necesario en aquellos casos en los que el cuadro clínico es típico con ataques de podagra y aumento de ácido úrico en la analítica de sangre. Es importante recordar que la presencia de artritis gotosa no descarta infección de la articulación que debe de ser descartada si el paciente presenta aumento de la temperatura corporal o gran afectación del estado general.
Seudogota. Se debe al depósito de cristales de pirofosfato cálcico. Las localizaciones más frecuentes son la rodilla y la muñeca. El examen con luz polarizada del liquido sinovial puede dar el diagnóstico.
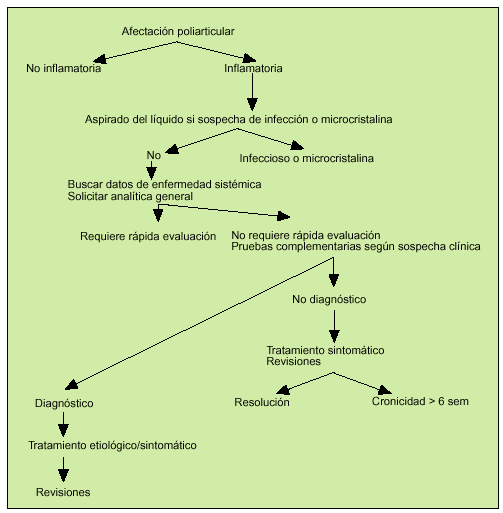
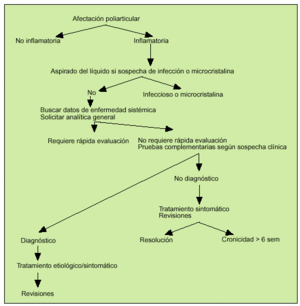
Paciente con afectación poliarticular (fig. 3)
Fig. 3. Conducta a seguir ante una afección poliarticular.
El enfoque diagnóstico es algo diferente que en las monoartritis. En los primeros días o semanas el diagnóstico puede ser difícil, debido a la inespecificidad de la clínica articular, ausencia de datos radiológicos y falta de sensibilidad y especificidad de los datos de laboratorio.
Poliartralgias sin datos inflamatorios
Por la anamnesis y exploración física practicada en la mayoría de los casos podemos llegar al diagnóstico de enfermedad degenerativa y/o fibromialgia. En pacientes ancianos si hay dolor e impotencia funcional en cintura escapular y/o pelviana, aunque no existan datos de inflamación articular, hay que descartar la existencia de polimialgia reumática.
Poliartritis
Los pacientes con poliartritis deben ser remitidos al especialista para su diagnóstico y tratamiento. Si presentan sintomatología visceral clínicamente relevante, como puede ocurrir en las vasculitis o tumores, deberemos remitirlos a un centro hospitalario para una rápida evaluación y cribado de dichas enfermedades que de no ser tratadas de manera precoz pueden comprometer la vida del paciente. El número de articulaciones afectadas y su distribución orientarán al diagnóstico.
Las pruebas de laboratorio pueden ayudar y en algunos casos confirmar la sospecha clínica.
Pruebas complementarias
Una vez realizada una aproximación diagnóstica, solicitaremos aquellas pruebas que nos ayuden a confirmar la sospecha clínica inicial o, en su defecto, a descartar procesos graves que comprometan la funcionalidad de la articulación o incluso la vida del paciente.
Artrocentesis
Se debe realizar en todos los casos de monoartritis aguda y en aquellos casos de poliartritis en los que se sospeche patología séptica o microcristalina.
El líquido sinovial debe ser examinado:
1. Visión macroscópica. Viscosidad y aspecto del líquido.
2. Recuento celular y fórmula leucocitaria. Así una cifra inferior a 2.000 células se considera mecánico. Si la cifra oscila entre 2.000-50.000 es antiinflamatorio, y superior a 50.000 es sospechoso de una infección.
En casos como TBC, brucela, gonococia y fungemias el líquido articular puede tener < 50.000 células. En el síndrome de Reiter, artritis microcristalina, artritis reumatoide y artritis psoriásica puede tener > 50.000.
3. Cristales. La microscopia con luz polarizada sirve para detectar cristales de urato monosódico y de pirofosfato cálcico, el rojo de alazarina puede mostrar cristales de hidroxiapatita.
4. Cultivo. Para aerobios y anaerobios junto a tinciones especiales. Löwenstein para TBC, Thayer-Martin para gonococo, Ruiz Castañeda para brucela y Saboureaud para hongos.
5. Glucosa. Si difiere en la del suero en 40 o 50 mg se debe pensar en infección.
Los tipos de líquido y la patología con la que se asocian quedan reflejados en la tabla 4.
Analítica
Ante la presencia de inflamación articular, tanto monoarticular como poliarticular, se debe realizar una analítica general que incluya hemograma, bioquímica con ácido úrico y CPK, orina elemental y dependiendo de la sospecha clínica:
Pruebas de inmunología. Factor reumatoide (FR), anticuerpos antinucleares (AAN), EEF e inmunoglobulinas, anti-DNA y anticuerpos anticitoplasma del neutrófilo (ANCA) si existe la posibilidad de que se trate de una enfermedad del tejido conectivo o bien de una vasculitis.
Serologías si se sospecha artritis reactiva, fiebre reumática, enfermedad de Lyme, infección por virus de hepatitis B o C o parvovirus B 19.
HLA B27 si nos encontramos ante una espondiloartropatía.
Técnicas de imagen
Radiología de las articulaciones afectadas. En algunas ocasiones nos puede dar el diagnóstico como ocurre con las lesiones traumáticas, tumores óseos o condrocalcinosis.
Radiografía de tórax. En el caso de que sospechemos afección sistémica.
Ecografía que puede ser de ayuda sobre todo en la afección de partes blandas y para diferenciar la afectación articular de la periarticular.
Resonancia magnética y tomografía axial computarizada en los casos persistentes y de etiología no filiada o ante la sospecha de algunas enfermedades como osteonecrosis aséptica.
Gammagrafía ósea, para detectar la inflamación de aquellas articulaciones que por su profundidad son de difícil accesibilidad a la exploración física. También puede servir para diferenciar artritis de celulitis y para detectar infección.
Actitud terapéutica
El adecuado tratamiento del dolor articular agudo requiere un abordaje etiopatogénico del mismo. Dado el elevado número de causas subyacentes y la diversidad de sus tratamientos, hecho que excede los objetivos del presente artículo, centraremos nuestra atención sobre el tratamiento sintomático de estos procesos.
En el tratamiento de la afección periarticular son fundamentales las medidas conservadoras que incluyen reposo, frío local y antiinflamatorios no esteroides (AINE) por vía oral. En ocasiones son necesarias las infiltraciones locales con corticooides y anestésicos.
En las afecciones monoarticular y poliarticular es donde cobra mayor importancia el factor causal. Como medidas generales utilizaremos analgésicos para los dolores de caracteristicas mecánicas usando la escala analgésica de la OMS y AINE por vía oral o rectal para los dolores de carácter inflamatorio, precisando en algunas ocasiones el uso de corticoides por vía oral.
Ante la sospecha de una artritis séptica se debe de iniciar el tratamiento incluso antes de recibir el resultado de los cultivos cubriendo S. aureus y Streptococcus y en el caso de pacientes inmunocomprometidos se deben cubrir también gramnegativos y anaerobios; en el caso de sospecha de artritis gonocócica iniciar tratamiento con ceftriaxona.
En el caso de artritis gotosa, en el ataque agudo se usa indometacina hasta 150 mg al día, repartida en tres dosis, hasta que se resuelvan los síntomas, o colchicina 0,5 mg cada hora hasta una dosis máxima de 4 mg o la aparición de efectos secundarios. No se comenzará
el tratamiento con hipourecimiantes hasta transcurridas 2 o 3 semanas del ataque agudo.
Las poliartritis pueden deberse a múltiples causas y es importante detectar aquellos casos en los que un diagnóstico precoz es fundamental para reducir la morbimortalidad de los sujetos. La mayoría requieren tratamiento con AINE de forma mantenida y algunas otras enfermedades pueden requerir además corticoides por vía oral e inmunosupresores.
Bibliografía general
Algorithm for the diagnosis and management of musculoskeletal complaints. Am J Med; 1997;103:52(s)-80(s).
Baker DG, Schumacher HR Jr. Acute monoathritis. N Engl J Med 1993; 329: 1013-20.
Dubost JJ, Fis I, Denis P, Lopitaux R, et al. Polyarticular Septic Arthritis. Medicine 1993;72:296-309.
Helfgott SM. Approach to the patient with monoarticular joint pain. Up to Date. Aug 24, 2000.
McCune WJ, Golbus J. Monoarticular arthritis. En: Ruddy S, Harris ED, Sledgr CB, editors. Textbook of Reumathology. Panamericana. 2001; p. 367-77.
Pérez Ruiz, Vagal de Espiñeira J. Hiperuricemia y gota. En: Ruiz A, Gracia Alvaro A, Sánchez A, editores. Manual SER de las enfermedades reumáticas, Madrid: 3.a ed, Ed. Panamericana 2000; p. 555-8.
Pinals RS. Polyathritis and fever. N Engl J Med 1994;330:769-74.
Reginato Molin AJ. Evaluación del paciente con monoartritis aguda (MAA). En: Pascual Gómez E, Rodríguez Valverde V, Carbonell Abelló J, Gómez Reino JJ, editores. Tratado de Reumatología. Madrid: Arán. 1998; p. 359-71.
Roig Escofet D. Evaluación del paciente con poliatritis aguda. En: Pascual Gómez E, Rodríguez Valverde V, Carbonell Abelló J, Gómez Reino JJ, editores. Tratado de Reumatología. Arán. 1998; p. 379-89.
Sack K. Monoathritis: differencial diagnosis. Am J Med 1997; 102 (Suppl 1A): 30S-4S.
Sergen JSt. Polyarticular Arthritis. En: Ruddy S, Harris ED, Sledgr CB, editors. Textbook of Reumathology. Panamericana 2001; p. 379-85.