La insuficiencia cardiaca constituye un proceso cuya atención, especialmente al final de la vida, asocia una gran complejidad ética. Este trabajo tiene por objetivo explorar algunas de las cuestiones éticas propias de los cuidados paliativos que reciben las personas con insuficiencia cardiaca avanzada.
MétodoRealizamos una búsqueda en MEDLINE® database publicados hasta marzo de 2015, y recopilamos los artículos relacionados con las cuestiones éticas en el cuidado de pacientes con insuficiencia cardiaca.
ResultadosExisten varios aspectos fundamentales que permiten asegurar que los cuidados paliativos se realicen de forma apropiada en los pacientes con insuficiencia cardiaca, empezando por una planificación anticipada de la asistencia sanitaria. Son esenciales una adecuada comunicación e información, así como la participación del paciente y los familiares en la toma de decisiones en relación con la aceptación o rechazo de distintas opciones terapéuticas. Los pacientes con dispositivos implantados requieren especial atención, siendo importante identificar aquellas situaciones en las que estos dispositivos puedan necesitar ser desactivados. Asimismo, debe prestarse especial atención a aspectos sociales y espirituales.
ConclusionesLa insuficiencia cardiaca es una entidad compleja que asocia elevada morbimortalidad. Dado el curso incierto que presenta, es importante considerar y llevar a cabo, y de forma precoz, una adecuada planificación de eventos adversos, incluyendo también cuidados al final de la vida.
Heart failure is a process which, especially at the end of life, entails great ethical complexity in the care provided by physicians. This paper aims to explore some of the characteristics of the ethical issues and palliative care provided to people with advanced heart failure.
MethodsWe searched MEDLINE® database for articles published until March 2015, and collected those related to ethical issues in the care of patients with heart failure
ResultsThere are several fundamental aspects which ensure that palliative care is properly provided in patients with heart failure, starting with advance planning of healthcare. Proper communication and information are essential, as well as patient and family participation in the decision-making process, and regarding acceptance or rejection of treatment options. Patients with implanted devices deserve special attention and it is important to identify situations in which these devices may need to be disabled. Moreover, special attention to social and spiritual aspects must be given.
ConclusionsHeart failure is a complex entity which associates high morbidity and mortality. Given its prognostic uncertainty, planning of adverse events and end- of- life care should be integrated from the early stages of the disease.
La insuficiencia cardiaca (IC) es una entidad compleja que asocia elevada morbimortalidad, cuyo curso y evolución son frecuentemente impredecibles. En consecuencia, la planificación de los eventos adversos y el final de la vida deben ser abordados desde el principio de la enfermedad. Nuestro objetivo fue revisar la información referente a las cuestiones éticas en los cuidados paliativos (CP) de pacientes con IC y abordarla desde una perspectiva integradora y centrada en el paciente, sus familiares y cuidadores, así como en todas las personas involucradas en su atención.
Material y métodosRealizamos una búsqueda en MEDLINE® database hasta marzo de 2015 que incluía aquellos artículos que abordasen las cuestiones éticas y referentes a los CP relacionados con la atención de los pacientes con IC.
ResultadosLa IC es un síndrome complejo, con una evolución clínica difícil de predecir en muchos casos, por lo que el pronóstico varía de unos pacientes a otros1. Algunos aspectos, como la edad avanzada, la disfunción ventricular izquierda, la presencia de deterioro funcional importante o elevada comorbilidad y fragilidad asocian peor pronóstico2,3, al igual que la percepción de empeoramiento del propio paciente4. Sin embargo, no disponemos de modelos predictivos de supervivencia adecuados5 por lo que esta, de forma subjetiva, se sobreestima con frecuencia por parte de médicos y pacientes.
Los distintos trabajos publicados en la literatura resaltan la importancia de la comunicación con el paciente y sus cuidadores. Una comunicación adecuada y fluida resulta fundamental, debiendo involucrar a paciente y familiares, y también a los profesionales sanitarios implicados en el cuidado del paciente. Las discusiones sobre el pronóstico y evolución de la enfermedad, así como de las posibles opciones terapéuticas, se deben realizar a lo largo de todo el proceso, y tantas veces como sea necesario, también coincidiendo con ingresos hospitalarios por descompensación o agravamiento de la enfermedad. En ellas, es importante preservar y asegurar la autonomía del paciente y su capacidad para la toma de decisiones6,7. El abordaje de la discusión debe ser cuidadoso, explicándose adecuadamente las opciones de tratamiento y los riesgos asociados8. Deben contemplarse e incluirse también los aspectos emocionales, sociales y espirituales de paciente y familiares9, siendo fundamental la participación de expertos en CP10.
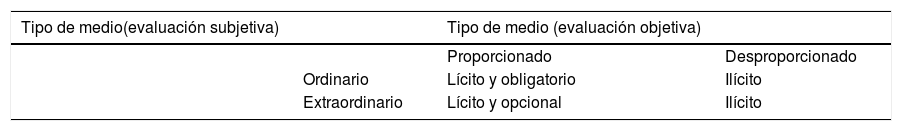
De este modo, se pueden adecuar los cuidados futuros teniendo en cuenta las preferencias, los valores y los objetivos del paciente, lo cual permite desarrollar y planificar de forma anticipada la asistencia sanitaria, incluyendo y haciendo referencia también a aspectos como los cuidos que se pueden proporcionar en caso de ingreso en unidades de cuidados intensivos, la sedación paliativa o la retirada o suspensión de ciertos tratamientos o terapias, siempre en base a un juicio de proporcionalidad. Es importante señalar que pueden distinguirse 2 ámbitos de decisión: uno que corresponde al médico, de carácter objetivo, y que define si una medida es proporcionada o desproporcionada; y otro, que corresponde al paciente, subjetivo, y que nos permite conocer si la medida es ordinaria o extraordinaria (tabla 1). En la toma de decisiones deben considerarse también los principios de racionamiento y la equidad, especialmente a la hora de contemplar ciertas terapias. Estos puntos deben, como se ha mencionado previamente, revisarse con frecuencia, involucrando a todos los profesionales implicados en el tratamiento del paciente.
En etapas avanzadas de la enfermedad debe considerarse también la discusión acerca de la desactivación de las terapias de dispositivos como el desfibrilador automático implantable en pacientes portadores de los mismos, con lo que se evitaría un gran sufrimiento. En sentido estricto, esta discusión debería realizarse antes del implante del dispositivo y durante el seguimiento, y también en caso de hospitalización por descompensación de IC o por una descarga del desfibrilador automático implantable11. También debe considerarse la desactivación del desfibrilador automático implantable en pacientes con mala calidad de vida, a punto de morir, o cuando está en vigor una orden-de-no-reanimar12; también si está recogido en las decisiones anticipadas del paciente. Muchos pacientes no conocen esta posibilidad, e incluso reciben múltiples choques al final de la vida.
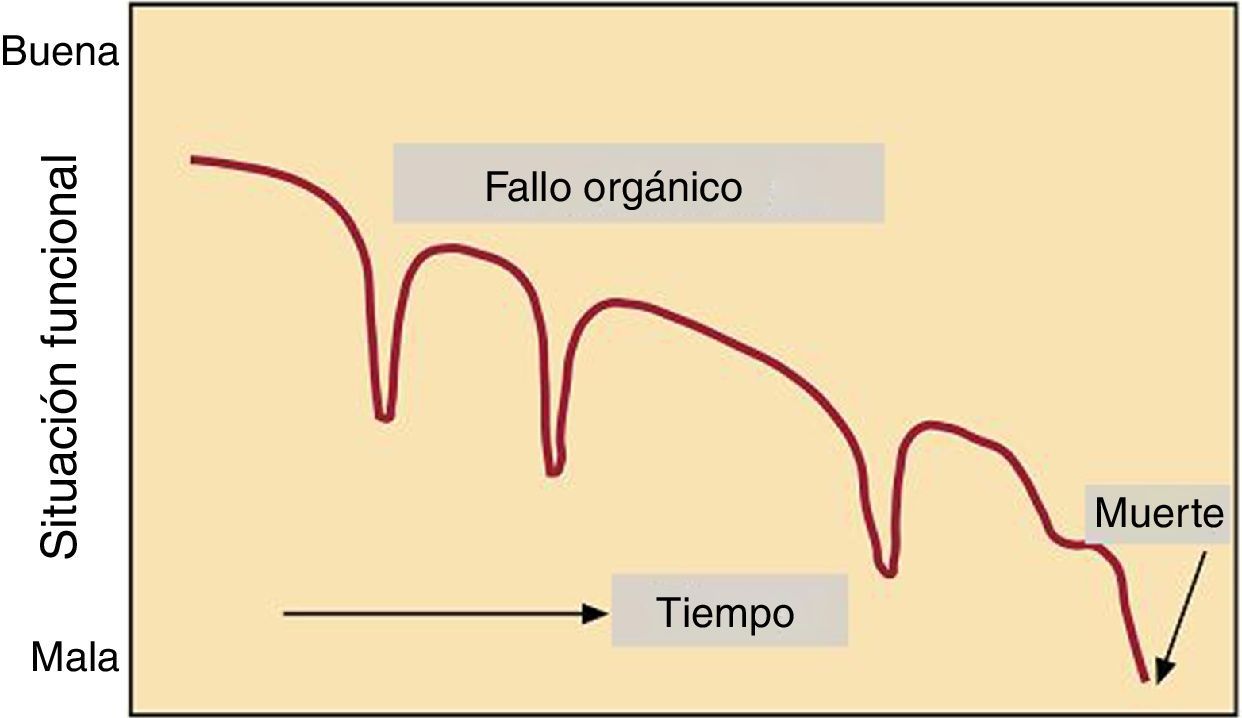
DiscusiónLa IC tiene un pronóstico incierto, caracterizado por frecuentes reagudizaciones (fig. 113) y sin embargo, a menudo, no se abordan cuestiones referentes al final de la vida hasta fases avanzadas de la enfermedad. En consecuencia, los pacientes en las etapas finales de la enfermedad reciben con frecuencia terapias médicas agresivas destinadas a prolongar la vida en unos pocos días o incluso horas antes de la muerte. En este sentido, una adecuada comunicación aumenta el conocimiento de la enfermedad por parte de paciente y familiares14, mejorando la participación de estos en el proceso de toma de decisiones, en el que deben estar involucrados desde el principio. De este modo, la atención que recibe el paciente al final de la vida será tanto mejor y mejor planificada si se ha abordado y discutido de forma adecuada y precoz15. Existen recomendaciones específicas para mejorar la comunicación, como hacer uso de un lenguaje claro, utilizando términos sencillos. Se recomienda dar la oportunidad para continuar el debate, identificando aquello que a los pacientes les gustaría saber, así como su comprensión y sentimientos, asegurando que se proporciona la información correcta (tabla 2)16. Es esencial un enfoque centrado en la persona, escuchar y explorar puntos de vista y preocupaciones del paciente, junto con un «pregunte, cuente, pregunte»17, resaltando que la información debe darse, pero al ritmo en que sea fácilmente comprensible por paciente y familiares.
Objetivo del tratamiento en relación con la progresión de la enfermedad. Modificada de Martínez-Sellés et al.13.
SPIKES (por sus iniciales en inglés): protocolo de 6 pasos para transmitir malas noticias
| Ajuste | Intimidad. Involucrar a las personas importantes para nuestro paciente |
| Siéntate. Mira atento y tranquilo. Escucha | |
| Percepción | Antes de que usted hable, pregunte |
| Evaluar la posible brecha entre las expectativas del paciente y la situación médica actual | |
| Invitación | No dar por sentado que todos los pacientes quieren saber todo |
| Preguntar acerca de las preferencias en materia de información | |
| Conocimiento | Dar una advertencia de que las malas noticias se acercan. Dar la información poco a poco |
| Utilizar un lenguaje claro y sencillo | |
| Empatía | Reconocer las emociones de los pacientes y hacerles frente |
| Que el paciente sepa que mostrar sus emociones es normal | |
| Estrategia y resumen | Asegurarse de que el paciente entiende la información |
| Resumir y dar al paciente la oportunidad de expresar sus inquietudes |
Fuente: Baile et al.16.
La planificación anticipada de la asistencia sanitaria aporta un enfoque centrado en el paciente, basado en la comunicación y la participación de todos los implicados en la asistencia a lo largo de todo el proceso de enfermedad del paciente, respetando su autonomía en la toma de decisiones (o de un representante en caso de que el paciente no pueda hacerlo él mismo18). Mejora la relación con el paciente, los cuidados que se le proporcionan, y la optimización de los recursos. Incluye la planificación de cuidados o tratamientos que el paciente no puede o no desea recibir, o incluso una orden para Permitir la Muerte Natural19, o también la orden de no reanimar20. La inclusión de estas órdenes en la historia del paciente no debe asociar reducción de otras terapias, especialmente aquellas destinadas al manejo y tratamiento de los síntomas del paciente21. Los pacientes deben saber también que, en caso de parada cardiaca, la tasa de éxito de la reanimación es baja22. La comunicación efectiva es crucial, y se recomienda informar con honestidad y sensibilidad a familiares acerca de la idoneidad de determinadas decisiones y tratamientos. Los CP de calidad se deben aplicar de forma precoz, garantizando el alivio de los síntomas y buscando mantener proporcionalidad entre los fines y los medios23, y preservando la dignidad e integridad moral del paciente24. Los profesionales involucrados en la atención al paciente siempre deben mostrar respeto, accesibilidad y gran capacidad de comunicación. En cuanto a la dignidad, Chochinov25 propuso algunos enfoques para atender con dignidad como la cuestión fundamental, basado en el hecho de que la percepción del paciente de la dignidad depende significativamente de su médico (actitud, comportamiento, compasión y diálogo). Los proveedores de salud deben comportarse con amabilidad y respeto la autonomía del paciente. Es fundamental tener en cuenta que el paciente es digno de toda atención, con el diálogo (la verdad asegurando contar y comunicación efectiva) como elemento fundamental.
Deben evitarse aquellos tratamientos que no aportan beneficio al paciente y, en caso de estados avanzados de la enfermedad, aquellos que alarguen la vida a expensas de un mayor sufrimiento para el paciente. Los fármacos inotrópicos no mejoran la supervivencia, aunque pueden mejorar síntomas y calidad de vida26.
La sedación paliativa se considera cuando todos los demás medios de control de los síntomas han sido evaluados y se ha consultado con especialistas en CP; no busca reducir la esperanza de vida, y el beneficio positivo se considera superior a los efectos potencialmente negativos de hipotensión adicional y posterior caída en el gasto cardiaco27. Familiares y cuidadores responsables deben estar informados acerca de la justificación de la sedación paliativa y estar de acuerdo con su uso.
ConclusionesLa IC es una enfermedad grave, con pronóstico incierto y variable. La planificación de cuidados y el final de la vida deben ser integrados desde el principio de la enfermedad. La comunicación con paciente y familiares es fundamental y facilita la toma de decisiones con relación a la retirada o aplicación de ciertas terapias. Deben contemplarse e incluirse los aspectos sociales y espirituales. Es importante identificar los cuidados apropiados para cada paciente, incluyendo la eventual retirada del tratamiento o desactivación de dispositivos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses