Los días 17 y 18 de febrero de 2009, en Pasadena (California, Estados Unidos), se celebró una Conferencia de Consenso patrocinada por la Fundación Archstone de Long Beach (California). La conferencia se basó en el convencimiento de que el cuidado espiritual es un componente fundamental de los cuidados paliativos. Este documento, así como las recomendaciones que incluye de la conferencia, se basa en documentación previa, las directrices del Proyecto Nacional de Consenso, la Guía de Buenas Prácticas del Foro Nacional de Calidad y en presentaciones de la propia conferencia.
A Consensus Conference sponsored by the Archstone Foundation of Long Beach, California, was held February 17–18, 2009, in Pasadena, California. The conference was based on the belief that spiritual care is a fundamental component of quality palliative care. This document and the conference recommendations it includes builds upon prior literature, the National Consensus Project Guidelines, and the National Quality Forum Preferred Practices and Conference proceedings.
Al principio de la década de los noventa, los centros universitarios médicos, universidades de medicina y enfermería, programas de residentes internos y hospitales comenzaron a reconocer el papel de los cuidados espirituales como una dimensión de los cuidados paliativos. El volumen cada vez mayor de bibliografía especializada1–5, así como la creciente atención de la prensa6–8, aumentó la conciencia sobre el papel de la espiritualidad en los cuidados sanitarios y los interrogantes sobre esta.
Los estudios han demostrado que la espiritualidad es una necesidad del paciente9,10, que afecta a las decisiones sobre el cuidado de la salud11,12, así como los resultados de este cuidado, incluida la calidad de vida13–18. Las convicciones espirituales y religiosas también pueden producir una angustia que incremente las cargas de la enfermedad19,20.
Algunos estudios han puesto de relieve asuntos de vital importancia, incluidos la necesidad de una definición ampliamente aceptada de la espiritualidad, la aplicación apropiada de los cuidados espirituales dentro del marco de cuidados paliativos, aclaraciones sobre quién puede proveer cuidados espirituales, el papel de los profesionales de la sanidad en los cuidados espirituales y la forma de incrementar el rigor científico en la investigación y la práctica de cuidados espirituales y espiritualidad.
Estos asuntos, así como la actual diversidad en la práctica de cuidados espirituales dentro de los cuidados paliativos, subrayaron la necesidad de directrices que aseguren unos cuidados de calidad. Con este objetivo, los días 17 y 18 de febrero de 2009, en Pasadena (California, Estados Unidos), se celebró una Conferencia de Consenso patrocinada por la Fundación Archstone de Long Beach (California). La conferencia se basó en el convencimiento de que el cuidado espiritual es un componente clave de los cuidados paliativos. Según el Proyecto Nacional de Consenso (NCP, en sus siglas en inglés) para la Calidad en los Cuidados Paliativos21: “El objetivo de los cuidados paliativos es prevenir y aliviar el sufrimiento y promover la mejor calidad de vida posible en los pacientes y sus familias, independientemente de la etapa de la enfermedad o de la necesidad de otros tratamientos”. Los cuidados paliativos a los pacientes se contemplan desde el momento del diagnóstico de una enfermedad seria hasta el momento de su muerte. De esta manera, los principios de los cuidados espirituales son aplicables a los pacientes graves durante todas las fases y contextos, independientemente de la cultura, las tradiciones religiosas o los marcos de referencia espiritual.
El objetivo de la Conferencia de Consenso fue identificar puntos de acuerdo sobre la espiritualidad en su aplicación a los cuidados de salud y hacer recomendaciones para aumentar la aplicación de los cuidados espirituales en los cuidados paliativos. En la bibliografía existente se identificaron cinco categorías de cuidados espirituales (valoración espiritual, modelos y planes de cuidados, entrenamiento de equipos interprofesionales, mejora de la cualidad y desarrollo personal y profesional), que proveyeron el marco para la Conferencia de Consenso. El documento resultante y las recomendaciones de la conferencia se basan en bibliografía previa, como las directrices del NCP21 y la Guía de Buenas Prácticas del NQP22 (Foro Nacional de Calidad en sus siglas en inglés), así como las presentaciones de la conferencia. Este artículo representa el Informe final de Consenso. Se está preparando actualmente una descripción extendida de los contenidos de la conferencia y de cada sección de este artículo, que se publicarán en forma de libro.
Directrices de cuidados paliativos y guía de buenas prácticasLas primeras directrices en cuidados paliativos fueron publicadas por la NCP23 en 2004, las directrices fueron revisadas y en 200921 se publicó una segunda edición. Estas directrices son aplicables a los especialistas en cuidados paliativos (p. ej., equipos de cuidados paliativos), que trabajan en un amplio espectro de situaciones, así como al nivel del trabajo de los proveedores de atención sanitaria primaria, donde las aproximaciones paliativas se pueden integrar en la práctica clínica diaria (p. ej., oncología, cuidados intensivos, cuidados crónicos). Estas directrices de práctica clínica son específicas para:
- 1.
Facilitar el desarrollo y la mejora de los programas de cuidados paliativos clínicos, proveyendo cuidados a diversos pacientes con enfermedades debilitadoras o limitadoras de vida y a sus familias.
- 2.
Establecer definiciones aceptadas uniformemente de los elementos esenciales en los cuidados paliativos que promuevan la calidad, la consistencia y la fiabilidad de estos servicios.
- 3.
Establecer objetivos nacionales para el acceso a los cuidados paliativos.
- 4.
Promover iniciativas de medición de las prestaciones y mejora de la calidad en los servicios de cuidados paliativos.
Las directrices se refieren a ocho áreas de cuidados: estructura y procesos; aspectos físicos; aspectos psicológicos y psiquiátricos; aspectos sociales; aspectos religiosos, espirituales y existenciales; aspectos culturales; muerte inminente, y, finalmente, aspectos éticos y legales.
El éxito de la diseminación de las directrices de la NCP llevó a la colaboración con la NQF. En 200622, la NQF publicó una guía de buenas prácticas en los cuidados paliativos, basadas en las directrices de la NCP. Dado el estatus de la NQF como la mayor sociedad mixta pública y privada —responsable de la identificación y, en su caso, aprobación de medidas de calidad ligadas al reembolso en todas las áreas del sistema sanitario—, esto supuso un avance muy significativo en el campo de los cuidados paliativos. (El reembolso se refiere a la aprobación y posterior reembolso de gastos sanitarios por parte de los seguros médicos [N. del T.]). La implicación de la NQF también fue crucial para atraer el interés de los legisladores a este ámbito. A partir de las 8 áreas del NCP para su infraestructura, el NQF identificó 38 prácticas preferentes para poner en marcha las directrices de la NCP y para poner los cimientos de futuras medidas de los resultados de los cuidados. Estas prácticas o bien se basan en la evidencia o bien han sido refrendadas por opiniones expertas y se aplican tanto a los hospicios, como a cuidados paliativos.
Las directrices de 2009 de la NCP21 y la Guía de Buenas Prácticas22 de la NQF (tabla 1) sirvieron como base para las recomendaciones de la Conferencia de Consenso.
| Directrices del Proyecto de Consenso |
| Directriz 5.1. Las dimensiones espiritual y existencial son valoradas y atendidas a partir de la mejor evidencia disponible, que se aplica de manera sistemática y entrenada. |
| Criterios |
|
| Prácticas recomendadas por el Foro Nacional de Calidad |
| Área 5. Aspectos espirituales, religiosos y existenciales de los cuidados |
| Práctica recomendada 20 |
| Desarrollar y documentar un plan cimentado en la valoración de las inquietudes religiosas, espirituales y existenciales, utilizando una instrumentación estructurada, e integrar la información obtenida de la valoración en el plan de cuidados paliativos. |
| Práctica recomendada 21 |
| Proveer información sobre la disponibilidad de servicios espirituales, así como hacerlos accesibles, bien a través de asesoramiento espiritual organizado, bien a través de las propias relaciones religiosas del paciente. |
| Práctica recomendada 22 |
| Los equipos de especialistas en cuidados paliativos y hospicios deberán incluir profesionales de los cuidados espirituales debidamente entrenados y certificados en cuidados paliativos. |
| Práctica recomendada 23 |
| Los profesionales especialistas en cuidados espirituales paliativos y de hospicios establecerán vínculos con los clérigos de la comunidad y proveerán educación y asesoramiento sobre cuidados terminales. |
NQP: Foro Nacional de Calidad en sus siglas en inglés.
La consecución de un consenso en cuidados espirituales —tanto en lo conceptual como en lo pragmático— requiere compromiso, deliberaciones y diálogo entre las partes principales. La participación en la conferencia fue por invitación previa. Entre los invitados se encontraba una muestra representativa de 40 líderes nacionales, incluidos médicos, personal de enfermería, psicólogos, asistentes sociales, clérigos, otros proveedores de cuidados espirituales y administradores ejecutivos de la sanidad. Los participantes se comprometieron a desarrollar una definición de la espiritualidad basada en el consenso, hacer recomendaciones para mejorar los cuidados espirituales en el contexto de cuidados paliativos, identificar recursos para mejorar la cualidad de los cuidados espirituales, que pudieran estar disponibles a través del sitio web de Health SOERCE24 y el Instituto George Washington para la Espiritualidad, así como ayudar en la distribución y la diseminación de los documentos finales. Con anterioridad a la conferencia, los participantes recibieron una presentación escrita sobre los cuidados espirituales como una dimensión de los cuidados paliativos, esbozada por Cristina Puchalski, M.D., y Betty Ferrell, Ph.D, R.N., principales investigadoras. De hecho, este documento fue el primer borrador de este Informe de Consenso e incorporaba retroalimentación de un comité de consejeros y asistentes a la conferencia. Proveía una base común desde la que el grupo pudiera apuntar recomendaciones para la mejora de los cuidados espirituales.
La conferencia comenzó con una presentación sobre su propósito, su estructura y su relación con las directrices existentes de la NCP y la Guía de Buenas Prácticas de la NQF. A esto le siguió una presentación del desarrollo del Informe de Consenso, su estructura y áreas de acuerdo y desacuerdo, basadas en los informes de los asistentes. La conferencia fue facilitada por una consultora que estableció “reglas básicas” para crear un entorno seguro para la discusión y el desacuerdo, para intercambiar ideas, para el respeto y para la oportunidad de exponer, sin miedo a enjuiciamientos, las diversas opiniones.
Al concluir la primera sesión plenaria, cada participante se asignó a uno de los cinco grupos de trabajo creados, cada uno con un facilitador. Cada grupo de trabajo desarrolló una definición de espiritualidad e identificó los componentes clave de esta. Después de la primera sesión de grupos de trabajo, los asistentes repasaron cada una de las definiciones y componentes y, usando un método de consenso, alcanzaron un acuerdo inicial sobre la definición y sus componentes más importantes.
La segunda sesión plenaria comenzó con una breve presentación de la bibliografía sobre espiritualidad y cuidados espirituales. A esto le siguió una segunda sesión de grupos de trabajo, en la que a los participantes, asignados de nuevo en los mismos grupos, se les pidió que se centraran en una de las cinco áreas clave de los cuidados espirituales (planes y modelos de tratamiento, valoración, entrenamiento de equipos interprofesionales, mejora de la calidad y desarrollo personal y profesional). Los facilitadores pidieron en cada grupo que consideraran las preguntas siguientes sobre su área particular asignada:
- 1.
Qué problemas se identifican al abordar el área asignada de cuidados espirituales.
- 2.
Qué barreras surgen al intentar ponerla en práctica.
- 3.
Cuáles son las recomendaciones para el área al aplicar los cuidados espirituales como una dimensión de los cuidados paliativos.
- 4.
Qué recursos o estrategias de desarrollo están disponibles para el área.
- 5.
El facilitador de la conferencia, tras reunir todas las notas escritas de los grupos de trabajo, sintetizó los comentarios y preparó un borrador para discutir con los participantes el día siguiente.
El día 2, utilizando un proceso de consenso, los asistentes a la conferencia ultimaron una definición de espiritualidad dentro del contexto de los servicios de salud y sanidad.
Los elementos clave en la definición incluyeron el significado, la conexión con la espiritualidad como un aspecto de la condición humana y la búsqueda de lo significativo o sagrado. Además, se definió la espiritualidad como aglutinadora de cuestiones filosóficas, religiosas, espirituales y existenciales que surgen en el entorno clínico. Estos elementos se sustentaron en la bibliografía filosófica, racional, empírica y clínica25,26. La definición acordada es la siguiente: “La espiritualidad es el aspecto de la condición humana que se refiere a la manera en que los individuos buscan y expresan significado y propósito, así como la manera en que expresan un estado de conexión con el momento, con uno mismo (self), con otros, con la naturaleza y con lo significativo o sagrado”.
Seguidamente, los asistentes repasaron el Documento de Consenso, considerando su trabajo del día anterior. Se les pidió a los participantes que identificaran las áreas que estaban ausentes en el documento o bien requerían mayor elaboración o clarificación y, una vez más, que comentaran sobre todos los aspectos del documento. Se recopilaron comentarios verbales y escritos.
Durante los 2 meses siguientes, se revisó de nuevo el Documento de Consenso para incorporar la retroalimentación de los asistentes a la conferencia. Esta versión del documento fue enviada a un panel de 150 expertos para que la revisaran y añadieran comentarios. Todos los participantes en la Conferencia de Consenso, así como los 6 consejeros de proyecto, revisaron el Informe de Consenso y dieron su conformidad a los contenidos.
Recomendaciones de la conferenciaLas recomendaciones para mejorar el cuidado espiritual se dividen en siete áreas clave, que se desarrollaron desde los cinco grupos de enfoque de la Conferencia de Consenso. Las siete áreas son:
- –
Modelos de cuidados espirituales.
- –
Valoración espiritual.
- –
Planes de tratamientos/cuidados espirituales.
- –
Equipo interprofesional.
- –
Certificación de entrenamiento.
- –
Desarrollo personal y profesional.
- –
Mejora de calidad.
Los modelos de cuidados espirituales ofrecen un marco de referencia para que los profesionales de la sanidad puedan conectar con sus pacientes, escuchar sus miedos, sueños y dolores, colaborar con sus pacientes como aliados en su cuidado y proveer, a través de la relación terapéutica, una oportunidad de sanación. La sanación se distingue de la cura en este contexto. Se refiere a la habilidad de una persona para encontrar solaz, consuelo, conexión, significado y propósito en medio del sufrimiento, la desazón y el dolor. El cuidado está enraizado en la espiritualidad al utilizar la compasión, la esperanza y el reconocimiento de que, aunque la vida de una persona pueda estar limitada o ya no sea productiva socialmente, continúa llena de posibilidades27. Los cuidados espirituales están cimentados en marcos teóricos importantes, uno de los cuales es el modelo biopsicosocialespiritual de cuidados28,29. Otro es un modelo de cuidados centrado en el paciente, en el que el enfoque de cuidados se centra en él y en su experiencia de la enfermedad, en vez de centrarse en exclusivamente en la enfermedad30. Es consustancial en ambos modelos el reconocimiento de que hay más en el cuidado del paciente que lo meramente físico.
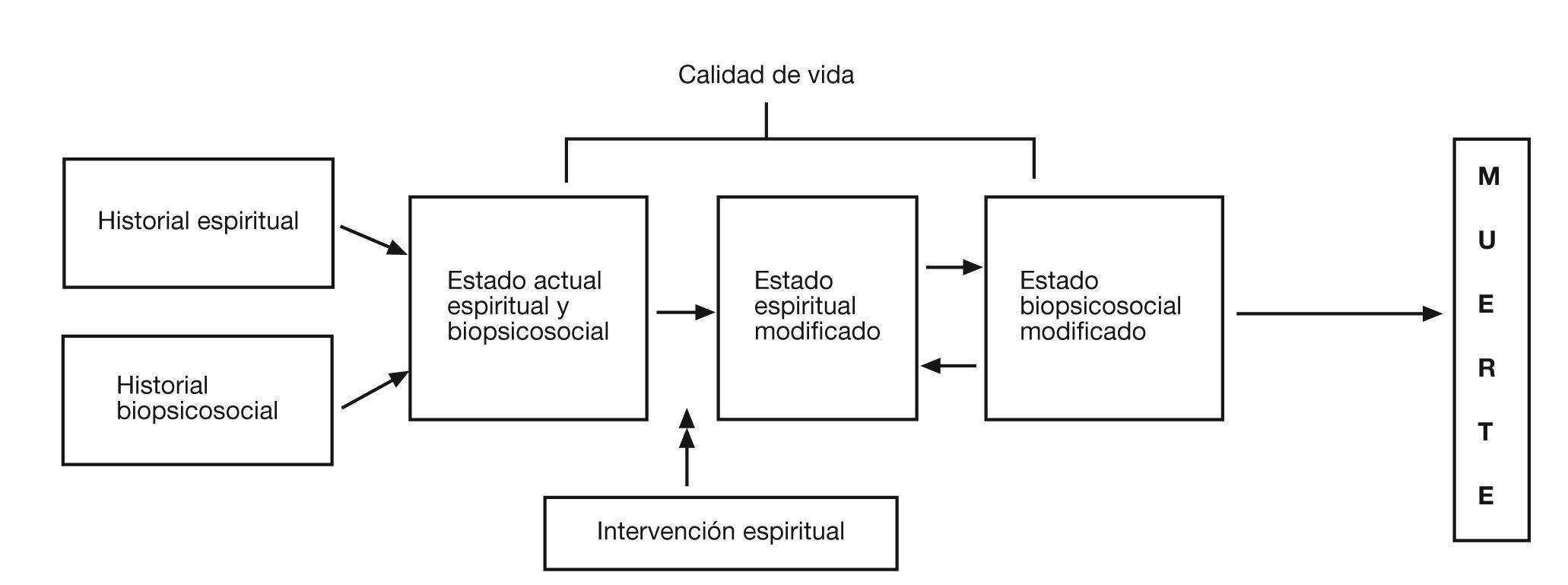
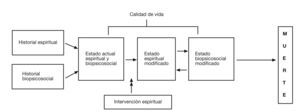
Modelo biopsicosocialespiritual de cuidadosLos trabajos de Engel31 y White et al32 propusieron un modelo biopsicosocial de los cuidados que puede ser fácilmente extensible a lo espiritual29 (fig. 1). Esta aproximación se basa en la antropología filosófica, de la cual la piedra angular es el concepto de la persona como “ser-en-relación”. Jonas33 dijo: “La vida es esencialmente relaciones, y relación como tal implica trascendencia, ir más allá de sí mismo por parte de aquello involucrado en la relación”. La enfermedad puede comprenderse como una interrupción en las relaciones adecuadas que constituyen la unidad e integridad de lo que conocemos como ser humano. Los humanos somos intrínsecamente espirituales, ya que toda persona está en relación consigo misma, con otras personas, la naturaleza y lo significativo o sagrado.
Conocer algo implica comprender la compleja red de relaciones que lo definen, tanto si hablamos de un quark como de un ser humano34. Esto es especialmente cierto en el caso de los seres animados.
La sanación científica contemporánea retiene la misma estructura formal que sostuvieron las culturas precientíficas: la sanación se refiere todavía a la restauración de las relaciones adecuadas. La enfermedad afecta a algo más que las relaciones dentro del organismos humano: afecta a las familias y el entorno laboral, hace añicos los patrones previos de afrontamiento y genera preguntas sobre la relación propia con lo esencial o sagrado29. Según el modelo biopsicosocialespiritual, todo el mundo tiene una historia espiritual. Para muchas personas, esta historia espiritual se desarrolla dentro del contexto de una tradición religiosa explícita; para otros, se desarrolla como un conjunto de principios filosóficos o de experiencias significativas. En cualquier caso, esta historia espiritual ayuda a dar forma a quién es cada paciente como persona completa. Cuando una enfermedad que amenaza la vida golpea, lo hace a cada persona en su totalidad35. Esta totalidad incluye no solamente los aspectos biológicos, psicológicos y sociales de cada individuo36, sino los aspectos espirituales también37,38. Biología, psicología, sociedad y espiritualidad son dimensiones distintivas de cada persona. Ningún aspecto se puede desglosar del total. Cada aspecto puede verse afectado de diferente manera por la historia y por la enfermedad de una persona, y cada aspecto también puede interactuar y afectar a otros aspectos del individuo.
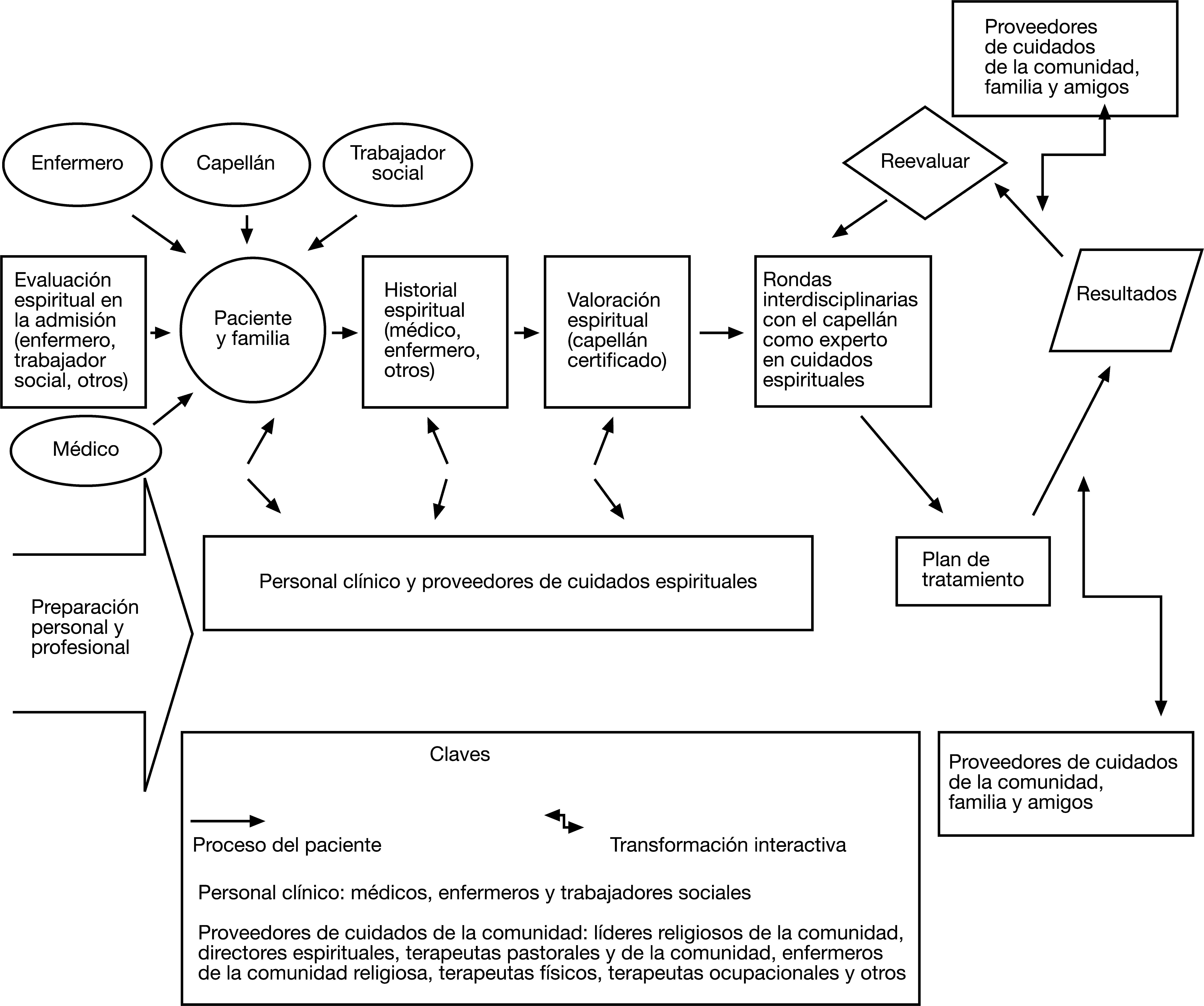
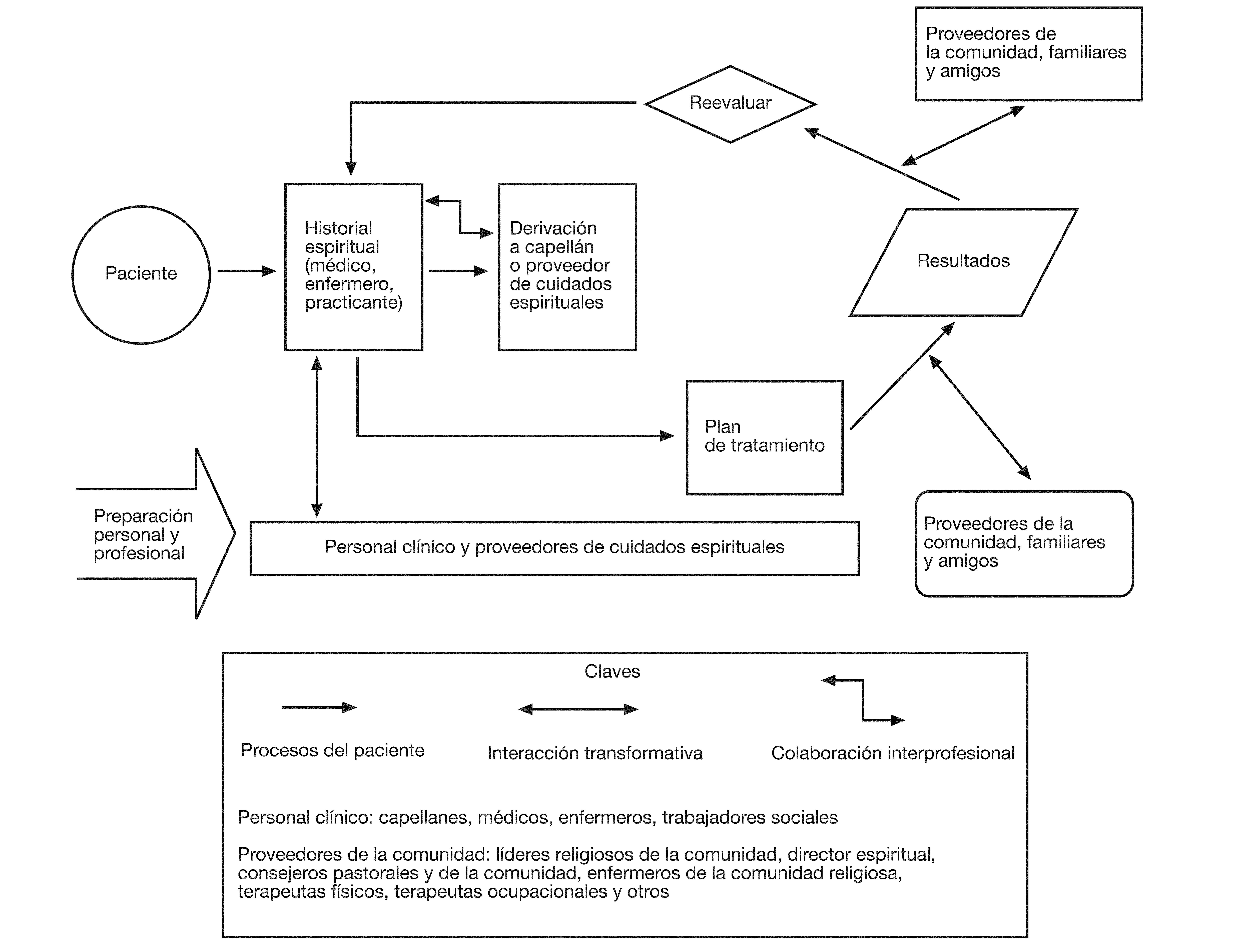
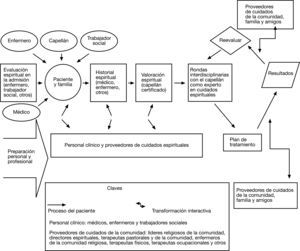
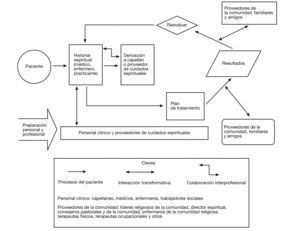
Modelo interprofesional de cuidados espiritualesEl modelo de cuidados espirituales que subyacía al trabajo de la Conferencia del Consenso es un modelo relacional, en el cual el paciente y el profesional trabajan juntos en un proceso de descubrimiento, diálogo de colaboración, tratamiento y su evaluación, así como seguimiento posterior. El modelo, desarrollado previamente a la conferencia —y presentado y discutido en ella, y posteriormente modificado—, es diferente en el caso de pacientes internos (fig. 2) y ambulatorios (fig. 3), pero los objetivos generales son los mismos. Todas las partes en el modelo de cuidados espirituales tienen el potencial de ser transformadas por la interacción entre ellas. A partir de los ejemplos de la bibliografía existente39–41 y las aportaciones de los participantes y consejeros del Consenso, se desarrolló un modelo para poner en funcionamiento los cuidados espirituales. Los profesionales del cuidado de la salud deberían anotar el historial espiritual del paciente al admitirlo en el entorno clínico. Si se toma la información de la historia espiritual, los profesionales sanitarios pueden identificar la presencia de problemas espirituales (incluidos angustia espiritual o recursos de fuerza espirituales) y realizar las derivaciones apropiadas a capellanes, en el ámbito interno, o a otros proveedores de cuidados espirituales en el ámbito ambulatorio. Los profesionales sanitarios deberían discernir cuándo el paciente presenta problemas de tipo espiritual, psicosocial-emocional, o ambos, y realizar las derivaciones correspondientes. Este modelo se basa en uno de cuidados generalista-especialista, en el cual hay capellanes aprobados por el consejo directivo, que son considerados los especialistas entrenados en cuidados espirituales. Estos capellanes certificados por el consejo sirven como recurso para identificar a otros proveedores de cuidados espirituales que pudieran ser apropiados para el paciente.
El modelo de cuidados biopsicosociales y espirituales. Tomada de Sulmasy29. Con autorización para su uso.
- 1.
Los cuidados espirituales deberían ser parte integral de cualquier modelo de cuidados de la salud centrados en el paciente y ser compasivos.
- 2.
Los modelos de cuidados espirituales deberían basarse en el respeto a la dignidad de todas las personas, así como en la prestación de cuidados compasivos.
- 3.
La angustia espiritual o las inquietudes religiosas deberían tratarse con la misma atención y celeridad que el tratamiento para el dolor o cualquier otro problema social o médico.
- 4.
La espiritualidad debería considerarse como una constante vital del paciente. Los problemas espirituales deberían ser una parte de los cuidados habituales, de la misma manera que se controla el dolor de forma sistemática. Las directrices institucionales sobre el historial espiritual y su seguimiento deben integrarse en los protocolos de admisión, así como en el control y la evaluación de los cuidados.
- 5.
Los modelos de cuidados espirituales deberían ser interdisciplinarios y los entornos clínicos deberían contar con un capellán, formado y certificado por el Consejo de Educación Clínica Pastoral, como parte del equipo interprofesional.
La negligencia en la valoración de las necesidades espirituales puede ser causa potencial de la desatención a una necesidad importante del paciente. Asimismo, revela una falta de consideración hacia el paciente como una persona en su totalidad.
La comunicación con los pacientes y sus familias sobre asuntos espirituales abarca desde la valoración preliminar, con el objeto de identificar áreas potencialmente problemáticas, hasta una valoración por un capellán certificado por el consejo directivo42,43, pasando por la toma del historial espiritual por parte de los profesionales de la salud.
Evaluación espiritualLa evaluación espiritual es una determinación rápida sobre si una persona está experimentando una crisis espiritual profunda y está necesitada, por tanto, de derivación inmediata a un capellán certificado. La evaluación espiritual ayuda a determinar qué pacientes pueden beneficiarse de una valoración espiritual en profundidad. Los buenos modelos de evaluación espiritual utilizan unas cuantas preguntas sencillas que pueden formularse en el transcurso de una evaluación general de paciente y familia. Algunos ejemplos serían: ¿son la espiritualidad o la religión importantes en su vida? o ¿cómo le ayudan esos recursos en estos momentos?
Historial espiritualLa toma del historial espiritual consiste en el proceso de entrevista a un paciente, encaminada a un conocimiento mejor de sus necesidades y recursos espirituales. El historial espiritual puede ser integrado en formatos ya existentes, como la sección de historial social o la base de datos clínicos. Cuando se compara con la evaluación, la toma del historial utiliza un abanico más amplio de preguntas, con el objeto de recopilar la información relevante sobre necesidades, esperanzas y recursos. Las preguntas del historial se formulan en el contexto de una evaluación general por parte del profesional sanitario responsable de los cuidados directos o derivaciones a especialistas. La información del historial capacita al profesional para comprender cómo las inquietudes espirituales podrían complementar o bien complicar el tratamiento general del paciente. También le permite incorporar los cuidados espirituales al plan general de cuidados de este. A diferencia de la evaluación espiritual, que requiere un entrenamiento más breve, las personas encargadas de elaborar el historial espiritual deberían poseer un grado de entrenamiento y familiarización con los problemas que puedan surgir, así como conocimientos para dialogar con el paciente con soltura en estas conversaciones.
Los objetivos del historial espiritual son:
- –
Invitar a los pacientes a que compartan sus creencias espirituales y religiosas, a definir lo que para ellos significa la espiritualidad y sus objetivos espirituales.
- –
Aprender sobre las creencias y valores del paciente.
- –
Hacer una valoración sobre la angustia espiritual (falta de significado, falta de esperanza), así como sobre las fuentes de energía espiritual (esperanza, sentido y propósito).
- –
Facilitar una oportunidad para el cuidado y la atención compasivos.
- –
Capacitar al paciente para que encuentre sus recursos internos de sanación y aceptación.
- –
Identificar las prácticas espirituales que pudieran ser beneficiosas en el plan de tratamiento o cuidados.
- –
Identificar a los pacientes que puedan necesitar ser derivados a un capellán certificado u otro proveedor de cuidados igualmente preparado.
Hay disponibles herramientas de historial clínico que pueden utilizarse para recoger y documentar la información clínica. Entre las herramientas que se han desarrollado para este fin, se encuentran: FICA (siglas en inglés de fe, creencias, importancia, comunidad y dirección de los cuidados o las acciones); SPIRIT (siglas en inglés de sistema de creencias espirituales, espiritualidad personal, integración, restricciones rituales, implicaciones y episodios terminales); HOPE (siglas en inglés de esperanza, religión organizada, espiritualidad personal, efectos de los cuidados y las decisiones), y, por último, Áreas de Espiritualidad, desarrolladas para su uso por parte de los asistentes sociales. En general, estas herramientas incluyen datos más objetivos (p. ej., afiliación religiosa o prácticas espirituales), mientras que abordan aspectos más profundos y subjetivos (p. ej., significado, importancia de las creencias o fuentes de esperanza).
Valoración espiritualLa valoración espiritual formal se refiere a un proceso más extenso de escucha activa de la historia de un paciente por parte de un capellán certificado, quien resume las necesidades y los recursos que surgen en este proceso. El resumen del capellán debe incluir un plan de cuidados espirituales, con los resultados que se esperan, del que se informa al resto del equipo de tratamiento. A diferencia del caso de toma de historial, los modelos principales no se basan en una serie de preguntas que puedan utilizarse en una entrevista. En vez de ello, los modelos son marcos de referencia interpretativos, que se basan en la escucha de la historia del paciente a medida que se revela. Precisamente por la compleja naturaleza de estas valoraciones, así como por el entrenamiento especializado que se requiere para llevarlas a cabo, estas valoraciones se llevarán a cabo exclusivamente por un capellán certificado o un proveedor de cuidados espirituales igualmente preparado.
El momento en que se lleve a cabo cada nivel de evaluación dependerá de las circunstancias y de quién hace las preguntas. En hospitales, asilos y hospicios la evaluación espiritual debería llevarla a cabo el personal de enfermería o asistente social, tras la admisión o pruebas, con el objeto de valorar las emergencias espirituales que pudieran requerir intervención inmediata. En los entornos ambulatorios la evaluación espiritual puede no tener lugar como evento, aparte del encuentro médico. En vez de ello, si el paciente llega al despacho del médico en un estado de angustia grave, puede llevarse a cabo una evaluación espiritual como parte de la conversación inicial, bien con el médico, con el enfermero o el ayudante médico. Se puede elaborar un historial espiritual por parte del médico, enfermero, asistente social u otro profesional de la sanidad encargado del plan de valoración, tratamiento y desarrollo. La valoración espiritual la realizaría el capellán certificado.
Recomendaciones- 1.
Todo paciente debería recibir una evaluación espiritual sencilla y eficiente, en términos de tiempo, en el momento de entrar al sistema de cuidados sanitarios y en las derivaciones apropiadas.
- 2.
Los profesionales de la salud deberían adoptar e implementar herramientas estructuradas de valoración para facilitar la documentación de las necesidades y evaluación de los resultados de los tratamientos.
- 3.
Todos los miembros del personal deberían mostrarse atentos, sensibles y preparados para reconocer la angustia espiritual.
- 4.
Todos los profesionales de la salud deberían entrenarse para realizar evaluación o historial espiritual como parte de su historial o evaluación habituales. El personal no cualificado debería informar de cualquier dolor o malestar espiritual observados.
- 5.
La valoración espiritual formal debería llevarla a cabo un capellán certificado, quien documente sus valoraciones y esté en contacto con los cuidadores que le derivaron el paciente, tanto en los temas de valoraciones como en los planes de tratamiento.
- 6.
Las evaluaciones, los historiales y las valoraciones espirituales deberían comunicarse y documentarse en los registros del paciente (como gráficos o bases de datos informatizadas) y compartirlas durante los encuentros interprofesionales. La documentación se debería almacenar en un lugar centralizado para su uso por parte de cualquier profesional clínico. Si una base de datos de un paciente está disponible, también deberían estarlo el historial y las valoraciones espirituales.
- 7.
Se deberían realizar historiales o valoraciones espirituales de seguimiento para todos los pacientes cuya situación médica, psicosocial o espiritual cambie, y también como parte del seguimiento sistemático en el historial médico.
- 8.
El capellán debería dar respuesta dentro de las 24 horas siguientes a su derivación para valoración espiritual.
Los profesionales de la sanidad deben determinar cómo integrar la información procedente de la valoración espiritual dentro del plan general de tratamiento del paciente. Utilizando un lenguaje consistente con la práctica en la mayoría de entornos clínicos, esta integración incluiría la identificación o el diagnóstico de los problemas/necesidades espirituales, de los objetivos espirituales (si procede), así como determinación, implementación y valoración de las intervenciones espirituales apropiadas (tablas 2 y 3). Los profesionales de la sanidad implicados en la valoración y la derivación de pacientes deberían identificar los asuntos espirituales o realizar diagnósticos espirituales cuando proceda. Actualmente hay varias etiquetas de diagnóstico, pero pueden estar limitadas en ámbito de aplicación (p. ej., a los pacientes con cáncer) y además no se utilizan por ahora para reembolsos. El personal clínico puede identificar bien un problema espiritual, bien las fuentes de fuerza y energía en un paciente o bien realizar un diagnóstico espiritual. En general, un problema espiritual se convierte en diagnóstico si se dan los criterios siguientes:
- 1.
El problema espiritual lleva a la angustia o al sufrimiento (p. ej., en la falta de significado, creencias religiosas que pugnan entre sí o incapacidad para el perdón).
- 2.
El problema espiritual es la causa de un diagnóstico psicológico o físico, como depresión, tendencias suicidas o un sentimiento de culpa que acarree dolor físico crónico.
- 3.
El problema espiritual es causa secundaria o bien afecta al diagnóstico actual psicológico o físico (p. ej., la hipertensión es difícil de controlar porque el paciente se niega a tomar la medicación a causa de sus creencias religiosas).
Inquietudes espirituales
| Diagnóstico (primario) | Característica principal del historial | Ejemplos de frases |
| Inquietudes existenciales | Falta de sentido. Dudas existenciales. Inquietudes sobre la vida después de la muerte. Se cuestiona el sentido del sufrimiento. Busca ayuda espiritual | “Mi vida carece de sentido”“Me siento inútil” |
| Abandono por parte de Dios u otros | Falta de amor, soledad. No ser recordado.Falta de sentido de relaciones | “Dios me ha abandonado”“Ya nadie viene a verme” |
| Ira hacia Dios u otros | Desplaza la ira hacia los representantes de la religión. Incapacidad de perdón | “¿Por qué tenía Dios que llevarse a mi niño/a?… no es justo” |
| Inquietudes sobre la relación con la deidad | Busca proximidad con Dios, profundizar en la relación | “Quiero una relación más profunda con Dios” |
| Sistemas de creencias en conflicto o bajo duda | Verbaliza conflictos internos o cuestiones sobre las creencias y la fe. Conflictos entre las creencias religiosas y los tratamientos recomendados.Cuestiona las implicaciones éticas o morales del régimen terapéutico. Expresa preocupaciones sobre la vida y muerte o el sistema de creencias | “Ya no estoy seguro de que Dios esté a mi lado” |
| Desespero/falta de esperanza | Falta de esperanza respecto a la salud y vida futuras. Desespero como falta total de esperanza. Sin esperanzas respecto al valor o sentido de la vida | “La vida se me acaba”“No me queda nada por lo que vivir” |
| Duelo/pérdida | El sentimiento y proceso asociados a la pérdida de una persona, salud o relación | “Añoro tanto a mi ser querido”“Ojalá pudiera correr de nuevo” |
| Duelo/vergüenza | Sentimiento de que uno ha hecho algo malo o equivocado. Sentimiento de que uno es malo o malvado | “No me merezco una muerte sin dolor” |
| Reconciliación | Necesidad de perdón o reconciliación por parte propia o de los demás | “Necesito ser perdonado por lo que hice”. “Quisiera que mi esposa me perdonase” |
| Aislamiento | Separado de la comunidad religiosa u otros | “Desde que me mudé para ser asistido no puedo ir a mi iglesia” |
| Específico religioso | Necesidades rituales. Incapaz de realizar las prácticas religiosas habituales | “Simplemente no puedo ya rezar” |
| Forcejeo religioso espiritual | Pérdida de fe o sentido de la vida. Las creencias religiosas-espirituales o la comunidad no ayudan a afrontarla | “Y si todo en lo que creo resulta no ser cierto…” |
Ejemplos de intervenciones espirituales
Técnicas de comunicación terapéuticas
|
Tratamientos
|
Cuidados propios
|
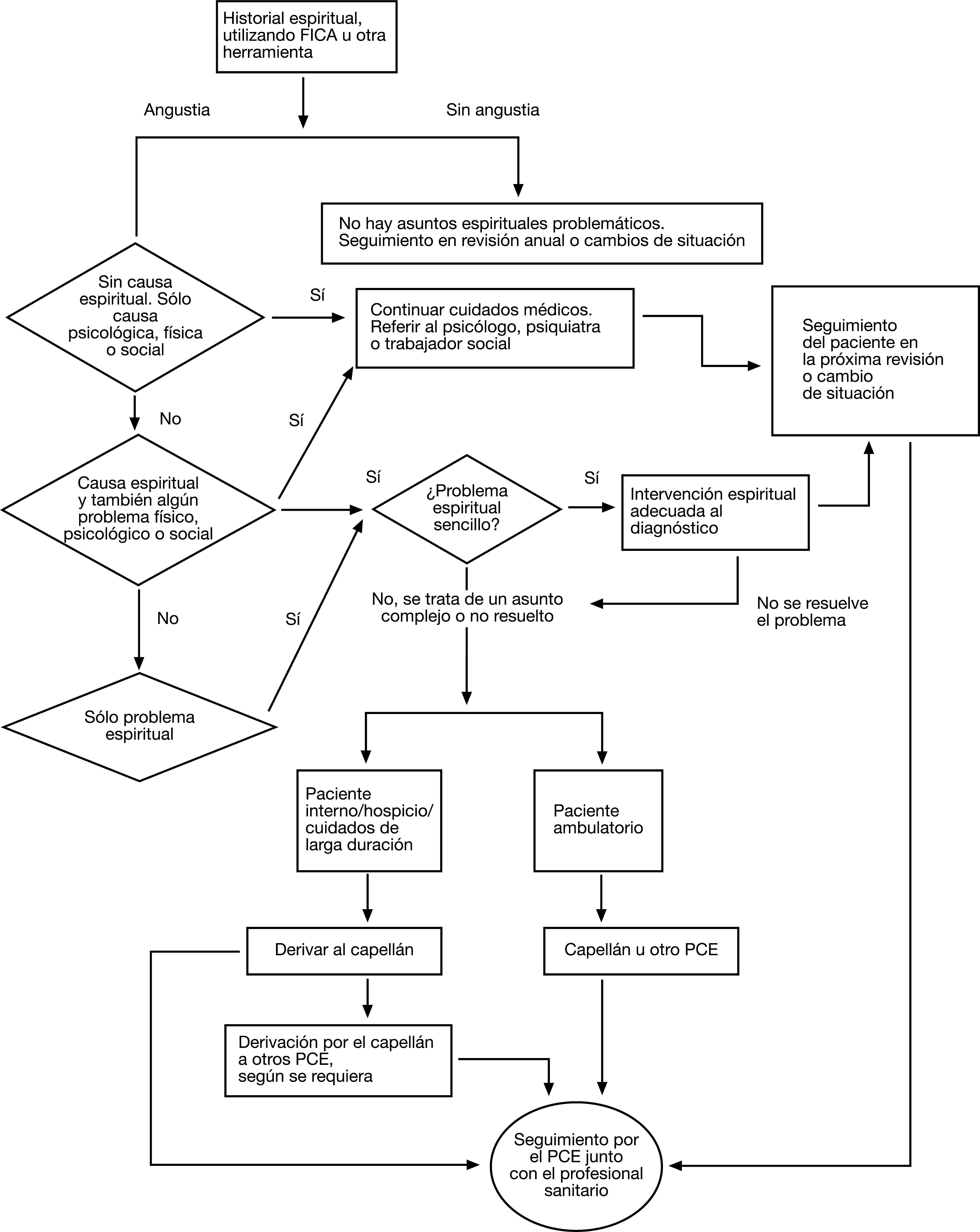
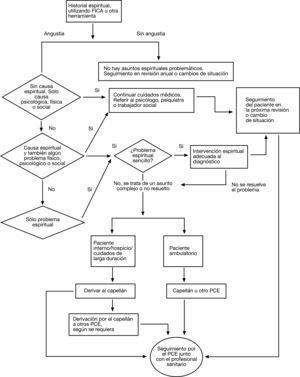
Si hay un equipo interdisciplinario involucrado, el capellán certificado, como experto en cuidados espirituales, suplirá la información y guía sobre diagnóstico y planes de tratamiento respecto a la espiritualidad. Si no hay un equipo interprofesional, los profesionales de la sanidad identificarán los problemas o realizarán los diagnósticos y desarrollarán los planes de tratamiento. Estos profesionales clínicos serán responsables de la derivación de problemas complejos espirituales a un capellán certificado. Para asuntos más sencillos —como cuando el paciente quiera aprender sobre yoga, meditación, terapias artísticas o musicoterapia—, el profesional de la salud puede realizar las derivaciones pertinentes o bien implementar un plan de actuaciones. Para los problemas más complicados, la derivación a un capellán certificado u otro proveedor de cuidados espirituales es primordial. El uso de un árbol de algoritmos puede facilitar el proceso de cuidados. En la figura 4 se muestra un ejemplo de estos algoritmos.
Varios estudios han demostrado que a algunos pacientes les gustaría poder rezar junto a sus médicos y enfermeros45,46. En un estudio llevado a cabo por el Centro Médico de la Universidad de Stanford, ABC News y USA Today en 200547, se reveló que la oración es el segundo método más utilizado por los pacientes hospitalizados para el control del dolor, después de los analgésicos opioides. Astrow et al1 y Lo et al48 desarrollaron unas directrices para la oración con pacientes que pueden adaptarse a priori. En cualquier caso, las solicitudes de oración de los pacientes deberían tratarse con sensibilidad y compasión.
Las tablas 4 y 5 son ejemplos de cómo se puede incorporar la espiritualidad en un plan de tratamiento. Estos planes deberían incluir aportaciones de un equipo interprofesional y ser puestas al día de una manera regular, basada en las reevaluaciones y seguimiento oportunos.
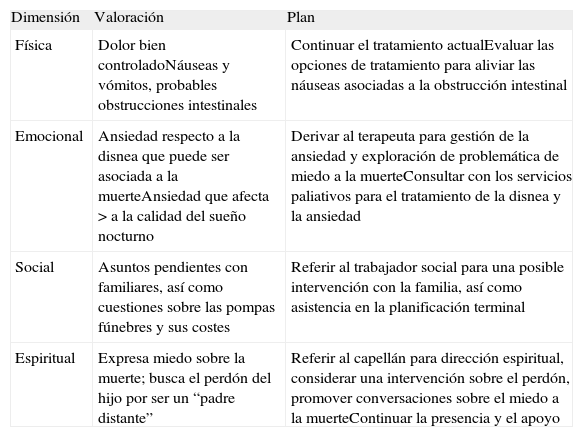
Caso ejemplo de valoración y plan de tratamiento
Un paciente terminal de 80 años, varón, diagnosticado de cáncer de colon, dolor controlado, algo de ansiedad, asuntos familiares sin resolver y miedo a la muerte
| Dimensión | Valoración | Plan |
| Física | Dolor bien controladoNáuseas y vómitos, probables obstrucciones intestinales | Continuar el tratamiento actualEvaluar las opciones de tratamiento para aliviar las náuseas asociadas a la obstrucción intestinal |
| Emocional | Ansiedad respecto a la disnea que puede ser asociada a la muerteAnsiedad que afecta > a la calidad del sueño nocturno | Derivar al terapeuta para gestión de la ansiedad y exploración de problemática de miedo a la muerteConsultar con los servicios paliativos para el tratamiento de la disnea y la ansiedad |
| Social | Asuntos pendientes con familiares, así como cuestiones sobre las pompas fúnebres y sus costes | Referir al trabajador social para una posible intervención con la familia, así como asistencia en la planificación terminal |
| Espiritual | Expresa miedo sobre la muerte; busca el perdón del hijo por ser un “padre distante” | Referir al capellán para dirección espiritual, considerar una intervención sobre el perdón, promover conversaciones sobre el miedo a la muerteContinuar la presencia y el apoyo |
Caso ejemplo de alta
Una mujer de 65 años que fue admitida para cirugía de reparación de fractura de cadera; la cirugía fue bien, sin complicaciones. Se le da de alta y envía a clínica de rehabilitación. Se observa ansiedad, separación de la comunidad religiosa. Tiene fuertes creencias espirituales, buen nivel de esperanza, fuerte apoyo familiar. Entre sus objetivos espirituales están profundizar en su relación con Dios. Expresa interés en aprender meditación
| Área | Problema | Plan |
| Física | Convalecencia de fractura de cadera | Terapia física y ocupacional. Asegurar adecuada gestión y tratamiento del dolor |
| Emocional | Ansiedad por no poder manejarse; ataques de pánico nocturnos | Evaluar las opciones para tratar la ansiedad y el insomnio. Terapia con trabajador social |
| Social | Aislamiento en el nuevo entorno | Animar a la familia a que la visite en el nuevo entorno. Contactar a la clínica de rehabilitación para que informen de sus actividades, voluntariado y apoyo disponible |
| Espiritual | Aislamiento de la comunidad de la iglesiaDesea profundizar su relación con Dios | Referir al capellánReferir a su director espiritual, una vez dada de alta. Proporcionar lista de centros y profesores de meditación en la comunidad del paciente o referir al trabajador social para formación básica |
Las directrices de la NCP21 demandan reevaluaciones periódicas sobre el impacto de las intervenciones espirituales/ existenciales y las preferencias de los pacientes y sus familias. Es de la mayor importancia que, siempre que se realice un diagnóstico o se identifique una necesidad de naturaleza espiritual —tanto si está relacionada con el dolor, la nutrición o la angustia psicosocial o espiritual—, se determine el impacto de las intervenciones y se ajuste el plan de cuidados según se necesite49.
DocumentaciónLa documentación sobre la provisión de cuidados espirituales permite la comunicación sobre las intervenciones y sus correspondientes resultados deseados. La documentación debería darse en la sección de historial social, dentro del historial de admisión, así como en los gráficos de historial de evaluaciones físicas y en las notas de evolución diaria, cuando sea oportuno. La documentación de las intervenciones, mostrando su valor y efectividad, es clave para los cuidados de calidad y suple información a otros miembros del equipo interprofesional que comparten los cuidados del paciente. Los profesionales de la sanidad podrían considerar la documentación de los problemas espirituales como una parte de un plan integral de valoración biopsicosocial y espiritual. La cantidad de detalle contenida en la documentación debería guiarse por un criterio clínico sólido. Los contenidos de carácter privado o confidencial deberían documentarse únicamente en el grado en que directamente afecten a los cuidados clínicos del paciente y sea crucial su conocimiento por parte de los demás miembros del equipo interprofesional.
Recomendaciones- 1.
Evaluar y valorar cada uno de los síntomas, valores y creencias espirituales del paciente e integrarlos en el plan de cuidados.
- 2.
Todos los profesionales cualificados de la salud deberían realizar evaluaciones e historiales espirituales. Estos profesionales deberían también identificar diagnósticos espirituales y elaborar planes de cuidados. Las valoraciones detalladas, así como los diagnósticos complejos y su tratamiento, son competencia del capellán certificado que colabora con el equipo interprofesional como experto en cuidados espirituales.
- 3.
Las etiquetas de diagnóstico disponibles en la actualidad (p. ej., las directrices sobre gestión de la angustia de la Red Nacional Integral de Cáncer [NCNN en sus siglas en inglés]50, el Manual de Diagnósticos y Estadística [DSM en sus siglas en inglés] código V62.8951 o NANDA [siglas en inglés de atención y diagnóstico]52) pueden utilizarse, pero se necesita más trabajo para desarrollar códigos más integradores de diagnóstico de problemas espirituales.
- 4.
Los planes de tratamiento deberían incluir, pero no limitarse a:
- a)
Derivaciones a capellanes, directores espirituales, consejeros parroquiales y otros proveedores de cuidados espirituales, incluidos clérigos o sanadores de fe de la comunidad.
- b)
Desarrollo de objetivos espirituales.
- c)
Tratamientos orientados a dotar de significado y sentido.
- d)
Intervenciones cuerpo-mente.
- e)
Rituales y prácticas espirituales.
- f)
Intervenciones de contemplación.
- a)
- 5.
Se debería animar y apoyar a los pacientes para que expresen sus necesidades y creencias espirituales como lo deseen e integrarlo en el plan de cuidados y tratamiento, reevaluándolo periódicamente. Se debería facilitar a los pacientes y sus familias la disponibilidad de material de lectura referido a los cuidados espirituales y el papel de los capellanes en ellos. Se deberían atender los requerimientos de familia y paciente específicamente referidos a los rituales deseados en cualquier momento de los cuidados, y particularmente en el momento de la muerte.
- 6.
Los capellanes certificados deberían operar como coordinadores de los cuidados espirituales y ayudar a facilitar las derivaciones apropiadas a otros proveedores de cuidados o tratamientos espirituales (como entrenamiento en meditación), según se requiera.
- 7.
Los recursos de apoyo espiritual de la propia comunidad religiosa del paciente se anotarán en los gráficos.
- 8.
Las evaluaciones de seguimiento se realizarán con regularidad, especialmente cuando haya un cambio de estado o de nivel de cuidados, así como cuando se realice un diagnóstico o pronóstico nuevos.
- 9.
Los algoritmos de tratamiento pueden ser herramientas útiles para determinar las intervenciones más apropiadas.
- 10.
El plan de cuidados al salir del hospital debería incluir todas las dimensiones de estos, incluidas las espirituales.
- 11.
Los cuidados espirituales deben extenderse al acompañamiento al duelo. Los programas de cuidados paliativos deberían instaurar procesos para asegurar que se provee el acompañamiento al duelo de manera sistemática. Debería haber un servicio de derivación de acompañamiento al duelo para las familias y seres queridos, según sea necesario, tras la muerte del paciente. Se deberían utilizar herramientas estructuradas de valoración de duelo para identificar las necesidades de apoyo, así como a las personas con más riesgo de un duelo complicado.
- 12.
Los profesionales de la sanidad deberían establecer procedimientos para contactar con familiares y seres queridos del paciente tras su muerte. Esto puede incluir el envío de pésames, asistencia a funerales, celebración de servicios en memoria u otros rituales que ofrezcan apoyo y conexión a la familia.
La cooperación entre los integrantes de los equipos interprofesionales se ha convertido en un elemento clave de los sistemas de administración de los cuidados paliativos53–56. Ningún profesional clínico puede afrontar la combinación de todas las necesidades físicas, psicosociales, espirituales y personales de un paciente. Aunque todos los miembros del equipo comparten una cierta responsabilidad en los cuidados espirituales, los capellanes certificados son los que desempeñan un papel fundamental y son directamente responsables de los cuidados espirituales. Como declaró la Comisión Mixta57: “El papel emergente y prominente de los capellanes entrenados en el contexto clínico y certificados por la junta rectora, que trabajan con las organizaciones sanitarias realizando valoraciones espirituales, funcionando como 'intermediarios culturales' y dirigiendo valoraciones de sensibilidad cultural y espiritual para el personal sanitario, puede ser de gran valor. Las organizaciones que emplean a capellanes certificados son capaces de enfocarse directamente sobre la importancia de la incorporación de prácticas culturales, espirituales y religiosas dentro del plan de salud”. En el contexto ambulatorio, el trabajo de un equipo interprofesional se encuentra con un desafío mayor. Los médicos y el personal de enfermería especialista pueden consultar a los trabajadores sociales y capellanes no internos u otros profesionales de los cuidados espirituales igualmente preparados.
Sin embargo, y a pesar de sus ventajas, los equipos de cuidados interprofesionales se enfrentan a varios problemas. El equipo debe decidir cómo se distribuyen las responsabilidades de los diversos cuidados del paciente. El líder del equipo debe conseguir un equilibrio entre el papel de “capitán” y el de facilitador o coordinador. Cada miembro del equipo debe tomar en cuenta y respetar la ética profesional de los demás miembros. Cualquier miembro del equipo que colabore con o no se enfrente a un acto perjudicial se convierte en cómplice moral de este. Las dinámicas de equipo también pueden poner de relieve problemas éticos. En aras de la armonía, los miembros del equipo pueden ser excesivamente complacientes o deseosos de ser considerados “buenos compañeros”. Es importante que todos los miembros del equipo sean respetados y valorados como participantes comprometidos en el cuidado del paciente. Por último, los pacientes y sus familias también tienen un papel que desempeñar como miembros del equipo de cuidados paliativos.
Comunicación/confidencialidad interprofesional y los cuidados espiritualesLa comunicación es un elemento vital en los cuidados interprofesionales. Tanto si se trata del hospicio, el hospital, el entorno ambulatorio o los cuidados de larga duración, las reuniones interprofesionales pueden ofrecer el mejor modo de optimizar la comunicación. La documentación en el historial del paciente es fundamental para comunicar las inquietudes espirituales. Los principios sobre las prácticas son importantes para promover la colaboración interprofesional en los cuidados espirituales (tabla 6).
Guía para los cuidados espirituales en colaboración interprofesional
| Preámbulo: el objetivo de esta guía es promover unos cuidados compasivos y dotados de sentido, que aborden la dimensión espiritual del individuo. Esta dimensión espiritual es parte esencial de la lucha de la persona por la salud, el bienestar y dar sentido a la vida. La definición de la espiritualidad es individual para cada persona y puede incluir o no preferencias religiosas. |
| Esta es una guía de las maneras en que los profesionales de la salud pueden respetar, integrar y arrojar luz sobre las bases de una amplia variedad de códigos éticos, con el objetivo común de lograr el más alto nivel posible de salud y sanación para todos. |
| Colaboradores: pacientes, familias y una variedad de profesionales de los cuidados espirituales, como capellanes del sistema sanitario, clérigos, líderes religiosos y espirituales, sanadores de diversas culturas, terapeutas de mente-cuerpo, enfermeros, médicos, psicólogos, investigadores de la salud pública, trabajadores sociales y educadores de salud de la comunidad. |
| Valores compartidos: autonomía, compasión, competencia, confidencialidad, coraje, dignidad, igualdad, generosidad, humildad, integridad, justicia, respeto, reverencia, confianza y valor. |
| Documentos guía: Código Deontológico de la Asociación Americana de Psicólogos, Principios de Ética Médica de la Asociación Médica Americana, Código Deontológico de la Asociación Americana de Enfermeros, Código Deontológico de la Asociación Profesional de Capellanes, Código Deontológico de la Asociación Nacional de Capellanes Católicos, Código Deontológico de la Asociación Nacional de Trabajadores Sociales, Principios de Prácticas Éticas en la Salud Pública de la Sociedad de Liderazgo en la Salud Pública y el Código Deontológico unificado de Sanadores. (Aún cuando no lo especifiquen, todas se refieren a sociedades estadounidenses [N. del T.].) |
Esta guía sostiene, para profesionales de la salud que provean cuidados espirituales, lo siguiente:
|
Elaborado como proyecto final de clase para Herramientas Prácticas en los Cuidados Espirituales, del curso Programa Online de Certificación de Diplomados en Espiritualidad y Salud, Universidad George Washington e Instituto George Washington para la Salud y la Espiritualidad, 2008, Kresling S., Álvarez-Báez, M. Hardee, M. McCahill, L.J. Peterson, C. Puchalski, M.D., directora de Curso.
La incorporación de un equipo interprofesional completo al contexto ambulatorio puede presentar desafíos. No hay directrices o prácticas comúnmente aceptadas para los cuidados espirituales establecidas en esta área. Es fácil asumir que los pacientes o familiares que deseen o encuentren útil recurrir a los cuidados espirituales puedan tener acceso a recursos espirituales o religiosos y a una comunidad que los provea. Sin embargo, Balboni9 puso de relieve que el 49% de los pacientes de cáncer avanzado no encuentra respuesta a sus necesidades espirituales y religiosas dentro de sus comunidades de culto.
A menudo se da el caso de que los pacientes y cuidadores en el contexto ambulatorio no tienen un capellán disponible con regularidad. La Comisión Mixta57 tan sólo requiere que las instituciones acreditadas “acomoden” las necesidades espirituales y religiosas. No se requiere la disponibilidad de un capellán o proveedor de cuidados espirituales de ningún tipo. Muchos hospitales e instituciones de cuidados de larga duración atienden a las necesidades espirituales con clérigos voluntarios o líderes religiosos de la comunidad. A medida que aumenta la cantidad de cuidados sanitarios que se derivan al contexto ambulatorio, para ahorrar y por el coste cada vez mayor de la sanidad, se van incrementando las posibilidades de proveer cuidados espirituales al paciente y sus familias, creando el escenario para que se requiera la disponibilidad de capellanes certificados o proveedores de cuidados espirituales igualmente preparados dentro del contexto ambulatorio.
Líderes espirituales de la comunidad: miembros del equipo en generalAdemás de los trabajadores sociales, capellanes, médicos y enfermeros, hay otros profesionales espirituales que pueden participar como miembros en general del equipo de cuidados paliativos. Entre ellos se encuentran el clero de la comunidad, líderes religiosos, directores espirituales, consejeros parroquiales, enfermeros parroquiales, profesionales religiosos laicos, sanadores y otros proveedores de cuidados espirituales de diversas extracciones religiosas, espirituales y culturales, como líderes humanistas no religiosos.
A la hora de cimentar las relaciones con los proveedores de cuidados religiosos o espirituales de la comunidad, es importante que el equipo interprofesional sanitario determine qué tipo de formación y entrenamiento tiene cada individuo, ya que puede variar ampliamente. También es importante que se identifiquen sus creencias respecto a cómo se deberían tomar las decisiones médicas y cómo se deberían desarrollar los cuidados terminales, especialmente en lo que se refiere al uso de sedantes y de tratamientos prolongadores de la vida.
Recomendaciones- 1.
Es necesaria una política de establecimiento de canales efectivos y apropiados de comunicación entre los profesionales sanitarios y los profesionales de los cuidados espirituales en una variedad de contextos de tratamiento.
- 2.
Las instituciones clínicas deberían elaborar directrices para facilitar las redes de trabajo, comunicación y coordinación entre los proveedores de cuidados espirituales. A este fin, los capellanes certificados pueden servir como coordinadores de cuidados espirituales.
- 3.
Los profesionales de la sanidad deberían esforzarse en crear un entorno de sanación en su lugar de trabajo.
- 4.
El respeto a la dignidad de todos los profesionales de la salud debería verse reflejado en las normas (p. ej., el código ético de un hospital podría incluir el respeto a los compañeros y el trato compasivo hacia todas las personas).
- 5.
Los proveedores de cuidados espirituales deberían documentar sus valoraciones de las necesidades del paciente dentro de su historial, así como contribuir de forma adecuada a los planes de tratamiento, como parte de la comunicación y la cooperación interprofesional.
- 6.
Dado el importante número de derivaciones de pacientes al entorno ambulatorio, hay la necesidad creciente de capellanes certificados en esa área. Las evaluaciones iniciales, así como algunos tratamientos de los problemas espirituales, pueden realizarlos profesionales de la salud, como médicos, enfermeros parroquiales, consejeros o trabajadores sociales. Los problemas espirituales más complejos debe abordarlos un capellán certificado o un proveedor de cuidados espirituales igualmente preparado.
- 7.
Se pueden introducir actividades y programas para promover el espíritu de equipo, la compasión a todos los niveles y el respeto dentro del lugar de trabajo. Entre ellos están los retiros, oportunidades de reflexión, actividades para fomentar el trabajo en equipo o premios de reconocimiento al servicio en cuidados compasivos.
Desde el año 2000, ha habido un aumento significativo de la educación formal en espiritualidad, dentro del ámbito de la salud y en las profesiones relacionadas con la sanidad. Más del 85% de las escuelas de medicina y osteopatía tienen asignaturas relacionadas con la espiritualidad, integradas dentro de sus currículos académicos25. La enfermería ha integrado la espiritualidad dentro de su formación58,59. Los programas de estudios de los trabajadores sociales integran la espiritualidad en sus programas de diplomatura y másters60. El Centro de Cáncer Marie Curie de Londres ha desarrollado una serie de competencias en cuidados espirituales para los proveedores de cuidados sanitarios61.
Los capellanes (tanto si son ordenados, comisionados o de otra manera, nombrados por sus propias comunidades religiosas) son líderes señalados que han adquirido una educación extensiva en los cuidados pastorales. Todo capellán certificado por la junta rectora ha recibido no menos de 1.600 horas de educación pastoral clínica. La Educación Pastoral Clínica (CPE en sus siglas en inglés) consiste en educación interreligiosa profesional para el ministerio sacerdotal. Reúne a estudiantes de teología y clérigos de todas las confesiones (pastores, sacerdotes, rabinos, imanes, etc.) en encuentros supervisados con personas atravesando crisis. Al finalizar el curso, los estudiantes de CPE están capacitados en formación pastoral y en provisión de apoyo espiritual a personas de diversas tradiciones espirituales, religiosas y culturales. En Norteamérica, los capellanes pueden ser certificados por una serie de organizaciones nacionales acreditadas por la Comisión de la Red de Trabajo sobre Acreditación de Servicios Pastorales (COMISS en sus siglas en inglés)62, entre las que se encuentran:
- –
La Asociación Profesional de Capellanes (aproximadamente 3.700 miembros).
- –
La Asociación Canadiense para la Práctica y Educación Pastorales (aproximadamente 1.000 miembros).
- –
La Asociación Nacional de Capellanes Católicos (aproximadamente 4.000 miembros).
- –
La Asociación Nacional de Capellanes Judíos (aproximadamente 400 miembros).
Además del entrenamiento y formación en cuidados espirituales, también son necesarios la formación y el entrenamiento en cuidados paliativos en todas las ramas profesionales implicadas, incluidos los capellanes. Está aumentando la formación en cuidados paliativos dentro de las profesiones sanitarias, pero todavía se necesita más. Desde 1990, las iniciativas en educación e investigación han propiciado el campo de la salud y la espiritualidad. Si bien se han realizado avances significativos, hay una necesidad creciente de formación estructurada especializada en espiritualidad dentro de los programas de estudios de profesionales de la salud, tanto en diplomaturas y licenciaturas como en los estudios de posgrado y formación continuada. Así como los capellanes son certificados en cuidados espirituales, sería importante también el desarrollo de medidas de determinación de responsabilidad (accountability) para los profesionales de la sanidad involucrados en los cuidados espirituales, basadas en su formación profesional.
Recomendaciones- 1.
Todos los miembros del equipo de cuidados paliativos deberían recibir entrenamiento en cuidados espirituales. Este entrenamiento debería ser requerido como parte de la formación continuada para todo el personal sanitario. Como mínimo, los contenidos de estos programas educacionales deberían comprender:
- a)
Todo miembro de un equipo recibirá entrenamiento en cuidados espirituales en la medida del ámbito de su práctica en relación con el modelo de cuidados espirituales. Los profesionales sanitarios recibirán entrenamiento en la realización de evaluaciones e historiales espirituales.
- b)
Los profesionales de la salud que cuidan a los pacientes y están involucrados en el diagnóstico, tratamiento de problemas clínicos y derivación de los pacientes a especialistas deberían conocer las bases del diagnóstico espiritual y sus tratamientos.
- c)
Todos los miembros del equipo deberían tener conocimientos sobre las opciones disponibles para abordar la espiritualidad de los pacientes, incluyendo información y recursos espirituales.
- d)
Los profesionales de la sanidad deberían recibir entrenamiento en los principios de diferentes religiones y en diversas culturas con el objeto de proveer cuidados culturalmente y espiritualmente competentes.
- e)
Todos los miembros del equipo deberían tener una amplia formación mínima, como parte de su educación en competencias culturales, en los valores y creencias religiosas que puedan influir las decisiones de los pacientes y sus familias sobre tratamientos prolongadores de la vida y cuidados paliativos.
- f)
Todo miembro del equipo debería ser consciente de las diferencias en formación de los diversos proveedores de cuidados espirituales y saber cuándo derivar a cada uno de ellos.
- g)
Cada miembro del equipo debería estar formado en la escucha activa y la presencia compasiva, practicando estas competencias como parte del equipo interprofesional.
- a)
- 2.
Los miembros del equipo deberían tener formación en cuidados propios, reflexión personal, prácticas contemplativas y autocuidados espirituales.
- 3.
Los sistemas de sanidad deberían ofrecer tiempo para el desarrollo profesional del personal en lo concerniente a los cuidados espirituales, así como poner en práctica medidas de responsabilidad en los cuidados espirituales para el equipo interprofesional.
- 4.
Los capellanes certificados están capacitados para proveer formación y apoyo en cuidados espirituales a los integrantes del equipo interprofesional.
- 5.
Las instituciones clínicas deberían ofrecer formación a los clérigos y proveedores de cuidados espirituales de la comunidad sobre cuidados terminales, procedimientos en los recintos sanitarios, cuidados paliativos, confidencialidad sobre los pacientes, cuidados propios y sobre cómo apoyar a los profesionales de la salud en su desarrollo profesional. La formación sobre cuidados terminales para los estudiantes de seminarios se puede facilitar mediante la colaboración con las organizaciones acreditativas de estos.
- 6.
Es necesario el desarrollo de entrenamiento y certificación de capellanes en cuidados paliativos.
- 7.
Debería desarrollarse el entrenamiento en competencias específicas en los cuidados espirituales de cada profesión (médicos, personal de enfermería, trabajadores sociales, psicólogos).
- 8.
Los modelos de formación espiritual deberían ser interdisciplinarios. Entre los ejemplos de programas educativos que podrían utilizarse pueden citarse los del Centro para el Cáncer Marie Curie de Londres (Reino Unido)61 o del Instituto George Washington para la Espiritualidad y la Salud en Washington, DC (Estados Unidos)24.
Los cuidados espirituales subrayan la importancia de las relaciones63 y, por tanto, la profesión sanitaria es, intrínsecamente, una profesión espiritual. Cuando interactúan un profesional de la salud y un paciente en una relación profesional, la transformación que tiene lugar es inherente al modelo propuesto de cuidados espirituales. Al cuidar de las personas que sufren, para el profesional de la salud se abre la oportunidad de transformación personal. Para estar abierto a ella, el profesional debe tener conciencia de las dimensiones espirituales en su propia vida y apoyarse en un proceso de reflexión para la práctica de la presencia compasiva con los pacientes.
Al considerar el desarrollo profesional y la formación espiritual, los proveedores de cuidados sanitarios deben superar los obstáculos frente a la concepción de los cuidados de la salud como una labor espiritual. Cuando los profesionales de la salud toman conciencia de sus propios valores, creencias y actitudes, especialmente respecto a su propia condición mortal, crean conexiones más profundas y significativas con sus pacientes. Muchos médicos y enfermeros nos hablan de sus propias prácticas espirituales y de cómo éstas los ayudan a prestar mejores cuidados espirituales, lo cual, a su vez, refuerza su capacidad para proveer buenos cuidados físicos y psicosociales a los pacientes con enfermedades o en procesos terminales. Se necesita un trabajo de reflexión para acceder a la comprensión del propio sentido de espiritualidad, significado y vocación profesional, con el objeto de adquirir la capacidad de proveer cuidados compasivos provechosos. A través de la atención a la propia espiritualidad, y, especialmente, al propio sentido de vocación al servicio de los demás, el profesional de la salud puede hallar más significado en su propio trabajo y, por tanto, afrontar mejor el estrés.
Consideraciones éticasAun cuando advocamos la atención de los profesionales sanitarios hacia las necesidades espirituales del paciente, es bien conocido que determinadas características especiales de la relación entre este y el profesional de la salud ayudan a moldear cómo se desarrolla esta relación en la práctica. La primera característica importante a tener en cuenta es el marcado desequilibrio de poder entre el profesional y el paciente. Los pacientes, y aún más los moribundos, a menudo sienten que tienen poco control sobre sus vidas. Todo el poder y el control son percibidos como dominio del profesional sanitario, quien jamás debe explotar la debilidad o la vulnerabilidad del paciente. Los profesionales de la salud tienen una profunda obligación moral de ser dignos de confianza y de usar su poder en el mejor interés de su paciente1,64.
En segundo lugar, hay un profundo sentido de intimidad en relación con los aspectos espirituales de la vida de una persona. Aquel a quien es permitido el acceso debe mostrar cuidado, reserva y confidencialidad. Finalmente, es importante reconocer que, aun cuando las inquietudes espirituales pueden asumir una importancia especial hacia el final de la vida, la atención a las necesidades espirituales de los pacientes no es algo que debiera reservarse únicamente para los pacientes que se aproximan a la muerte. De acuerdo con la filosofía de las directrices de la NCP y la Guía de Buenas Prácticas de la NQF, los cuidados paliativos son apropiados independientemente de la fase de la enfermedad, pueden comenzar en el momento de un primer diagnóstico y la atención a los cuidados espirituales debería integrarse en todo el transcurso de la enfermedad.
LímitesEl reconocimiento de unos límites es necesario para asegurar una relación terapéutica adecuada con el paciente y su familia en aras del bien común. Los límites son fronteras entre el profesional sanitario y el paciente, no explicitadas y mutuamente aceptadas, de carácter físico, espiritual, emocional y social. A menudo, la relación entre el profesional de la salud y el paciente es unidireccional y carece de igualdad y reciprocidad. Los límites permiten que haya presencia compasiva en los encuentros de sanación. Los profesionales sanitarios son más propensos a traspasar estos límites cuando están expuestos a exceso de trabajo y estrés, o han experimentado pérdidas o duelo crónico. Así pues, es fundamental que las instituciones y los profesionales faciliten la práctica del autocuidado y la reflexión adecuados, con el objeto de reducir estos riesgos.
Prohibición del proselitismo en el entorno clínicoAlgunos profesionales clínicos pueden sentir una inclinación al proselitismo, debido a una devoción celosa hacia su propia fe o convicciones espirituales. Nunca está justificado el consejo de “hacerse religioso” por parte de un profesional de la salud hacia un paciente, por bien intencionado que sea. El proselitismo, dentro de la relación clínica, es una violación de la confianza que el paciente ha depositado en el profesional sanitario y es impropio en el contexto de la relación profesional entre este y el paciente.
Es importante que no se malinterprete esta prohibición de proselitismo como una prohibición de preguntar al paciente sobre sus creencias y prácticas espirituales o religiosas. La evaluación, toma del historial y valoración espiritual, realizadas con profesionalidad, no deberían en ningún caso ser percibidas como amenazadoras por parte del paciente, ni específicas de una particular denominación o tradición religiosa u orientación filosófica. Las charlas sobre espiritualidad no deberían incluir respuestas que el paciente pueda percibir como consideradas “correctas” por parte del profesional de la salud, sino abrir un diálogo que pueda ajustarse a las necesidades específicas e individuales de cada paciente.
Recomendaciones- 1.
El entorno sanitario debería promover y apoyar la atención de sus profesionales hacia los cuidados propios, la introspección y la gestión del estrés:
- a)
Dentro de la formación y la orientación de los nuevos miembros del personal, se debería incluir el papel de la espiritualidad en la salud, el bienestar, el afrontamiento del estrés y la capacidad de actitud compasiva de los propios profesionales sanitarios.
- b)
Los procesos de reflexión se deberían integrar con regularidad en las reuniones de personal, así como en los programas formativos, utilizando los recursos y los rituales que se usan con los pacientes.
- c)
La estética y la disposición ambiental debería promover la reflexión y fomentar las actitudes de crecimiento personal.
- a)
- 2.
El desarrollo profesional debería contemplar el desarrollo espiritual, especialmente en lo que se refiere al sentido vocacional del profesional sanitario, los fundamentos de los cuidados centrados en las relaciones y la administración de cuidados compasivos:
- a)
Proporcionar al personal los recursos para los cuidados espirituales básicos y para abordar los problemas y asuntos espirituales y culturales de los pacientes, reconociendo en qué manera el propio historial espiritual y cultural del profesional sanitario puede influir en su modo de administrar los cuidados.
- b)
Integrar los conceptos de espiritualidad y cuidados propios en el programa de estudios de cada profesión, así como en los programas de formación continuada.
- c)
Proveer oportunidades y recursos para los profesionales de la salud, a lo largo de su trayectoria de crecimiento profesional y espiritual, dentro del contexto clínico, reconociendo que las íntimas relaciones profesionales pueden ser transformadoras, tanto para los pacientes como para los propios profesionales.
- a)
- 3.
El equipo interprofesional debería ser apoyado y disponer de tiempo suficiente para el autoexamen regular y continuado (p. ej., provisión de un espacio seguro y confidencial para la escucha compasiva en el lugar de trabajo, facilitación de oportunidades para asistir a retiros, provisión de recursos de derivación —a directores espirituales o terapeutas— a medida que se necesiten).
- 4.
Los entornos de cuidados sanitarios deberían facilitar las oportunidades de desarrollar y mantener equipos saludables, así como el sentido de conexión y comunidad. Estas oportunidades pueden incluir:
- a)
Equipos interprofesionales estructurados que respeten la voz de cada miembro y valoren la importancia del apoyo mutuo.
- b)
Rituales y reflexiones en las reuniones de equipo.
- c)
Apoyo del personal del centro a la consolidación del equipo.
- a)
- 5.
Las instituciones deberían facilitar oportunidades para que el equipo interprofesional pueda discutir los asuntos éticos a medida que vayan surgiendo.
- a)
Se debe recordar y advertir a los profesionales de la salud acerca de los desequilibrios de poder que caracterizan al entorno sanitario. La espiritualidad se debe definir de manera amplia, que incluya toda religión, creencias personales filosóficas y existenciales, valores o prácticas, y debe centrarse en las preferencias del paciente.
- b)
Las conversaciones deberían incluir una aproximación ética, basada en principios morales, para abordar las preocupaciones espirituales complejas65.
- c)
Se debe facilitar a los profesionales sanitarios la posibilidad de discutir los conflictos y problemas espirituales y éticos que les surjan al trabajar con pacientes o con otros profesionales de la sanidad.
- a)
El proceso de mejora de calidad es ampliamente valorado en todos los contextos sanitarios. Hay un creciente interés en la mejora de la calidad de las prestaciones de los servicios sanitarios, a través de la aplicación de aproximaciones estandarizadas, adaptadas de la industria y los negocios. Los sistemas de mejora de calidad bien establecidos han abordado preocupaciones generalizadas e importantes de los pacientes, como la seguridad, el control de infecciones, el alivio de síntomas comunes, el ajuste del paciente al tratamiento y otros aspectos de la administración de cuidados. Aun cuando las aproximaciones a la mejora de la calidad pueden variar entre sí, algunos aspectos comunes incluyen la valoración del estado actual de los cuidados, planificación de estrategias para mejorar los cuidados, implementación de dichas estrategias y evaluación continuada de resultados, refinando las mejoras en los cuidados66. A medida que los hospicios y los cuidados paliativos se han ido conformando como pilares importantes de la administración de cuidados sanitarios, han ido adaptando métodos de mejora de calidad tomados de los entornos de cuidados primarios. Se viene ejerciendo una presión creciente sobre los hospicios para que demuestren su efectividad y se han aplicado programas pioneros, basados en los cuidados paliativos en hospitales, que han utilizado estrategias de mejora de calidad para diseñar, implementar y evaluar sus servicios. Algunos de los aspectos comunes identificados para ser mejorados en los cuidados paliativos y hospicios incluyen el alivio del dolor y síntomas, administración de cuidados de duelo, grado de satisfacción del paciente y su familia con los cuidados, uso de directrices avanzadas, evitación de tratamientos prolongadores de la vida, la capacidad de estos programas para lograr los objetivos de cuidados del paciente y la atención a los deseos sobre dónde morir67,68.
Aplicación de la mejora de calidad a los cuidados espiritualesEl área de los cuidados espirituales ha recibido menos atención que otros aspectos de los cuidados paliativos, dentro de los esfuerzos de mejora de la calidad69, en parte debido a los muchos retos que presenta la aplicación de dichos esfuerzos de mejora a los cuidados espirituales. Las bien definidas directrices para los cuidados espirituales proporcionadas por NCP, NQF y por este Informe de Consenso, pueden ofrecer un estándar establecido de calidad al que referirse para su mejora. Sin embargo, es importante admitir que el carácter existencial de los cuidados espirituales hace que la cuantificación de los resultados suponga todo un desafío. La medición del alivio del dolor, el perdón, el sentido de la vida y otros aspectos abstractos de los cuidados espirituales requieren una aproximación que excede las capacidades de las medidas cuantitativas que se aplican normalmente a otras áreas de la sanidad. Por lo tanto, hace falta que los expertos en espiritualidad realicen aportes creativos al desarrollo de medidas que puedan valorar adecuadamente los cuidados espirituales. Es necesario que se ponga en marcha un sistema de medición espiritual que refleje los objetivos de los cuidados espirituales. Este sistema de medición podría reflejar los incrementos en derivaciones a capellanes, la mejora de satisfacción del paciente y puntuaciones más bajas en la escala de angustia espiritual, como resultado de la atención a las inquietudes del paciente.
La mejora de la calidad de los cuidados espirituales, dentro del proceso general de mejora de calidad, requerirá atención a los aspectos inmanentes a esta área de cuidados. Pueden ser aplicables algunas aproximaciones cuantitativas. Por ejemplo, los programas de hospicios y cuidados paliativos pueden adaptar métodos cuantitativos de valoración de derivaciones a capellanes, medidas de tiempo de finalización de valoraciones espirituales y la inclusión de los rituales deseados en el plan de tratamiento. Sin embargo, también hará falta una aproximación cualitativa, con objeto de captar los aspectos consustanciales de los cuidados espirituales. En su esfuerzo por mejorar la calidad de los cuidados espirituales, los programas de cuidados paliativos pueden proveerse de datos derivados de entrevistas a pacientes o familias, grupos de trabajo y reflexiones sobre los cuidados al paciente.
Marcos de referencia en la mejora de la calidadLas directrices de la NCP21, la Guía de Buenas Prácticas de la NQF22 y las recomendaciones de este Informe de Consenso ofrecen un marco de referencia común para los programas de cuidados paliativos. Es una oportunidad extraordinaria para que la comunidad de cuidados paliativos avance en los aspectos fundamentales de los cuidados espirituales. La puesta en marcha de estas recomendaciones, adecuadamente seguidas y evaluadas, puede mejorar la calidad de los cuidados espirituales administrados a los pacientes y a sus familias. La atención a los cuidados espirituales por parte de los órganos acreditativos, como la Comisión Conjunta, puede reforzar el avance de estos, en el convencimiento de que, sin cuidados espirituales de calidad, no se conseguirían unos cuidados paliativos de calidad.
Recomendaciones- 1.
Todo programa de cuidados paliativos debería incluir el área de los cuidados espirituales dentro de sus planes generales de mejora de calidad. La espiritualidad debería incluirse en los programas informatizados de historiales médicos. Los entornos clínicos deberían controlar la calidad de los cuidados, y específicamente la de los cuidados espirituales terminales. Los resultados mesurables pueden incluir la satisfacción del paciente y del personal, así como la calidad de vida. Las medidas del proceso pueden incluir las derivaciones a los capellanes o los índices de tiempo de finalización de las valoraciones espirituales sistemáticas, entre otras.
- 2.
Las herramientas de valoración deben evaluarse con el fin de distinguir cuáles son las más eficaces y clínicamente relevantes. Estas herramientas de medición, así como las técnicas empleadas, deberían estandarizarse.
- 3.
Es necesario desarrollar un marco de referencia de mejora de la calidad, basado en las directrices de la NCP referidas a la estructura, los procesos y los resultados de los cuidados espirituales.
- 4.
Los esfuerzos por mejorar la calidad de los cuidados espirituales deberían ser probados y aplicados a partir de modelos de mejora de calidad previamente probados (p. ej., el de control del dolor).
- 5.
Se deberían apoyar las investigaciones que contribuyan a la mejora de los resultados de los cuidados espirituales en pacientes de cuidados paliativos. Los estudios deberían utilizar múltiples métodos de evaluación cualitativa y cuantitativa, reconociendo la compleja definición de la espiritualidad y la dificultad que presenta su medición.
- 6.
Debería promoverse la financiación para evaluar el estado actual de este campo, establecer una agenda y facilitar las oportunidades de investigación sobre los cuidados espirituales.
Los cuidados espirituales son un área esencial de los cuidados paliativos, tal como establecen la NCP y la NQF. Los estudios muestran el enorme deseo de los pacientes con enfermedades graves y preocupaciones sobre el fin de sus vidas de que se incluya la espiritualidad en sus cuidados. Hay una gran cantidad de evidencia empírica y bibliografía académica que refrendan la inclusión de los cuidados espirituales dentro de una aproximación biopsicosocial y espiritual hacia los cuidados. Los principios de este Informe de Consenso son aplicables al cuidado de la mayoría de pacientes, al basarse en el principio de que los cuidados paliativos incluyen el cuidado del paciente desde el momento de diagnóstico de enfermedad espiritual. Este informe contiene recomendaciones prácticas para la implementación de los cuidados espirituales en hospitales, hospicios, tratamientos crónicos, entornos paliativos y otros entornos clínicos. En la implementación de estas recomendaciones desempeñarán un papel fundamental los cuidados interprofesionales, que incluyan a capellanes certificados dentro del equipo, valoraciones seguidas con regularidad de los problemas espirituales de los pacientes, integración de la espiritualidad del paciente en el plan de tratamiento, así como el seguimiento y la mejora de calidad de este, programas de formación y desarrollo profesional e implantación de estas recomendaciones dentro de las directrices de las instituciones clínicas.
Al poner en marcha las recomendaciones estipuladas en este documento, las instituciones clínicas pueden integrar los modelos de cuidados espirituales dentro de sus programas, desarrollar planes de entrenamiento interprofesional, atraer a clérigos y líderes espirituales hacia los cuidados de los pacientes y sus familias, fomentar un desarrollo profesional que incorpore un modelo de prácticas biopsicosociales y espirituales y desarrollar medidas de responsabilidad para asegurar que los cuidados espirituales estén completamente integrados en los cuidados al paciente.
Las herramientas y los recursos para implementación de los cuidados espirituales pueden enviarse a SOERCE, un centro de recursos online en gwish.org
Conflicto de interesesLos autores declaran no tener ningún coflicto de intereses.
El Equipo de Proyecto está profundamente agradecido a la Fundación Archstone de Long Beach (California, Estados Unidos) por su apoyo económico que, como parte de su iniciativa End-of-Life (final de la vida), ha hecho este proyecto posible.
Un proceso de consenso reúne las contribuciones y pensamiento de muchos individuos. Gracias a todos los profesionales del cuidado de la salud que han entregado su experiencia, comentarios y apoyo a este Informe de Consenso. Los autores también agradecen la asistencia editorial de Rose Mary Carroll-Johnson, MN, RN.
El Grupo de trabajo sobre Espiritualidad de la Sociedad Española de Cuidados Paliativos agradece a José Manuel Ponz Cantó su generosa contribución con la traducción de este artículo, así como a la Fundación “la Caixa” por promover su difusión a través de la financiación de los derechos de autor a la editorial Mary Ann Liebert, Inc.
Artículo traducido del original publicado por: Journal of Palliative Medicine. 2009;12(10):885–904.