Conocer el perfil del paciente con enfermedad terminal ingresado en un hospital de agudos. Analizar los factores que determinan la ubicación al alta.
Material y métodoEstudio descriptivo prospectivo de los pacientes ingresados valorados por equipos de soporte hospitalario del 1 de octubre de 2008 al 30 de septiembre de 2009. Análisis estadístico mediante test de la χ2 y t de Student.
ResultadosSe realizaron 198 valoraciones, con 19 reingresos. El 63% de los pacientes eran varones, con una edad media±desviación estándar de 75±12 años. El 74% eran oncológicos. Índice de Barthel medio de 25±27 y Palliative Performance Scale (PPS) de 42±11. El tiempo medio desde la valoración hasta el alta fue de 3,6±4 días. Los síntomas más frecuentes fueron astenia (85,6%), anorexia (72%), xerostomía (67,2%), dolor (63,6%), insomnio (57,8%), disnea (52,3%). Al analizar a los pacientes oncológicos y no oncológicos, encontramos diferencias significativas (p<0,05) en la media de edad (74 frente a 79 años, respectivamente), en el índice de Barthel (31 frente a 14), índice PPS (43 frente a 39) y la media de días desde el ingreso a la solicitud de valoración (9 frente a 18). Los pacientes no oncológicos no son incluidos en programa y salen de programa tras el alta con mayor frecuencia (p<0,05). Los pacientes derivados a unidades de media-larga estancia presentan un índice de Barthel y PPS menor que los dados de alta a domicilio (p<0,05).
ConclusionesLos pacientes con enfermedad terminal ingresados presentan un deterioro funcional importante, más marcado en no oncológicos. Los pacientes no oncológicos son derivados más tarde y presentan más dificultades para su inclusión en programa. El factor que determina con más frecuencia la ubicación al alta es la situación funcional.
To determine the characteristics of palliative inpatient characteristics in an acute care hospital. To analyse the factors that determine the discharge location.
Material and methodA descriptive study of patients referred to the Palliative Care Advisory Team between October 2008 and September 2009. The comparison of parametric values was performed using the chi squared test and the Student t-test.
ResultsA total of 198 patients (74% with cancer) were evaluated, with 19 readmissions. There were 63% men, with a mean age 75±12 years. The mean Barthel index was 25±27 and Palliative Performance Scale (PPS) 42±11. The mean time from assessment to discharge was 3.6±4 days. The most frequent symptoms were asthenia (85.6%), anorexia (72%), xerostomia (67.2%), pain (63.6%), insomnia (57.8%), and dyspnea (52.3%). We found significant differences between cancer and non-cancer patients (P<.05), in mean age (74 vs 79 years, respectively), Barthel index (31 vs 14), PPS (43 vs 39) and the average number of days from admission to the request for evaluation (9 vs 18). Non-cancer patients are not included in the program and more often leave the program after discharge (p<.05). Patients referred to long-term care hospital have a lower Barthel index and lower PPS than patients discharged to home (P<.05).
ConclusionsPalliative inpatients at acute care hospital have a significant functional impairment, more marked in non-cancer. Non-cancer patients are referred later and have more difficulty for inclusion in the program. The factor most often determined the discharge location was the functional status.
En la actualidad, la sociedad occidental relega la muerte al hospital1,2. Este hecho se debe, por una parte, a que el entorno hospitalario ofrece a algunos pacientes y familiares una sensación de seguridad y, por otra, a la falta en ocasiones de recursos asistenciales domiciliarios que impiden que la muerte en el domicilio suceda sin dolor ni sufrimiento3. La muerte en el hospital de agudos es frecuentemente predecible, pero todavía raramente es bien manejada1,4,5. Se sabe que en los hospitales de agudos permanece la "cultura de la curación", continuando con procesos diagnósticos invasivos y tratamientos agresivos, a expensas del bienestar del paciente6, y en demasiadas ocasiones se olvidan las necesidades psicológicas y espirituales7, así como el control de los síntomas que aparecen al final de la vida, a pesar de contar en la actualidad con recursos suficientes para realizarlo8. El estudio SUPPORT9 (una evaluación fundamental del proceso de toma de decisiones en los últimos días de vida) confirma esta percepción.
En respuesta a esta situación, se desarrollaron los equipos de cuidados paliativos hospitalarios. Fueron pioneros en el Hospital St. Thomas del Reino Unido en 197910. Desde entonces se fueron generalizando por todo el Reino Unido11,12 y se extendieron por Australia13, Canadá y Estados Unidos14,15. Estos equipos multidisciplinarios tratan de llevar la filosofía de los cuidados paliativos a los hospitales de agudos. En la Comunidad de Madrid, dentro del desarrollo del Plan Regional de Cuidados Paliativos 2005-2008, en 2007 se crean los primeros equipos de soporte hospitalario (ESH) de cuidados paliativos en los hospitales Gregorio Marañón, Ramón y Cajal, La Paz, Clínico San Carlos y 12 de Octubre; posteriormente se extendieron por otros hospitales de la comunidad, como el Hospital Universitario de Móstoles en 2008.
Se diseñó el estudio siguiente con el fin de conocer el perfil del paciente con enfermedad terminal ingresado en un hospital de agudos que es atendido por el ESH. Como objetivos complementarios se analizaron las diferencias entre pacientes oncológicos y no oncológicos y los factores que determinan la ubicación al alta.
Material y métodosSe diseñó un estudio descriptivo y prospectivo, en el que se evaluaba a todos los pacientes ingresados atendidos por el ESH del Hospital de Móstoles desde el 1 de octubre de 2008 al 30 de septiembre de 2009. Se trata de un hospital público de segundo nivel inaugurado en 1983, con una ocupación media de 360 camas y que atiende a una población aproximada de 220.000 habitantes correspondientes a los municipios de Móstoles y Arroyomolinos. La asistencia de cuidados paliativos en esta área para los pacientes que se encuentran en domicilio se reparte entre la Unidad de Cuidados Paliativos Domiciliarios (UCPD) de la Asociación Española Contra el Cáncer (AECC) para pacientes oncológicos y el Equipo de Soporte de Atención Domiciliaria (ESAD) para los no oncológicos. Como hospital público de apoyo con unidad de cuidados paliativos, contamos con el Hospital Virgen de la Poveda, siendo posible también el traslado a otros centros concertados, como la Fundación Instituto San José.
El ESH del Hospital de Móstoles está formado por dos médicos (una oncóloga médica y una geriatra), dos enfermeros y un administrativo.
Se realizó un protocolo de recogida de datos en el que se incluyeron las variables siguientes:
- –
Variables generales: sexo, edad, enfermedad principal, motivo de ingreso, si hay seguimiento previo por unidad de cuidados paliativos domiciliarios, si es un reingreso y el servicio de procedencia.
- –
Situación funcional: evaluada mediante el índice de Barthel16 y la escala PPS17, junto con el índice de Norton18.
- –
Situación social: número de cuidadores, riesgo de claudicación.
- –
Situación clínica: síntomas presentes, diagnósticos de enfermería.
- –
Ubicación al alta.
- –
Seguimiento tras el alta, recogiéndose la fecha y el lugar del fallecimiento.
Se incluyó a todos los pacientes ingresados en los que se solicitó mediante parte de interconsulta la valoración por el ESH en el tiempo en el que duró el estudio. Los datos se recogieron a partir de la valoración médica y de enfermería que se realizó del paciente y de la familia mientras se encontraba ingresado, y el seguimiento se realizó por comunicación directa con las unidades a las que los pacientes eran derivados tras el alta.
El análisis estadístico de las variables cuantitativas se realizó mediante la media ± desviación estándar y en las variables cualitativas, mediante la distribución de frecuencias. La estadística inferencial de variables cuantitativas se realizó con la prueba de la t de Student y de las variables cualitativas, con la prueba de la χ2. Se consideró significativo un valor de probabilidad de p < 0,05. Para el análisis de los datos se utilizó el paquete informático SPSS v 17.
ResultadosDurante el tiempo de estudio, se realizaron 198 valoraciones en un total de 179 pacientes, con 19 valoraciones de pacientes conocidos en ingresos previos. El porcentaje de varones era del 62,9%, con una edad media de 75,57 años con una desviación típica de 12,19. El 74,7% eran pacientes oncológicos y el 25,5% eran pacientes con enfermedad no oncológica.
Las entidades oncológicas más frecuentes fueron el cáncer de pulmón (18,8%), cáncer de colon-recto (12,8%), cáncer de páncreas (10,5%), cáncer de vejiga (9%), cáncer gástrico (7,5%), hepatocarcinoma (7,5%) y cáncer de cabeza y cuello (7,5%).
Por otra parte, las entidades no oncológicas más frecuentes fueron insuficiencia respiratoria (47,8%), demencia (13%) e insuficiencia cardíaca (6,5%), y apareció un grupo de pacientes con pluripatología o enfermedad no clasificada (21,7%).
Al comparar los grupos de pacientes oncológicos con los pacientes no oncológicos, encontramos que aquellos tienen una edad media menor (74,31 ± 12,2 años en oncológicos frente a 79,29 ± 11,29 años en no oncológicos; p = 0,017), sin que haya diferencias en la distribución de sexo.
Los servicios hospitalarios que con mayor frecuencia solicitaban valoración de pacientes por nuestro equipo fueron medicina interna (44,9%) y oncología (33,3%). Se realizaron valoraciones en urgencias en el 7,6% de los casos. En los pacientes oncológicos había siempre una valoración previa por el Servicio de Oncología que desestimaba el tratamiento activo.
La causa que motivaba el ingreso en mayor medida era la presencia de síntomas no controlados (33,5%), seguido de la presentación de una infección (19,7%). Cabe destacar que en el 14,4% de las valoraciones, el diagnóstico de cáncer se realizó durante el ingreso, y se desestimó el tratamiento activo en ese momento.
Al analizar la situación funcional que presentaban los pacientes de la muestra, encontramos un alto grado de dependencia. Al comparar el grupo de pacientes oncológicos y no oncológicos, estos últimos presentan un grado de dependencia mayor. También presentan un riesgo mayor de sufrir úlceras por presión (UPP) (tabla 1).
Situación funcional y riesgo de úlceras por presión según la enfermedad
| Global | Pacientes oncológicos | Pacientes no oncológicos | p | |
| Índice de Barthel | 25 ± 27 | 31 ± 28 | 14 ± 19 | 0,001 |
| Índice PPS | 42 ± 11 | 43 ± 12 | 39 ± 9 | 0,045 |
| Índice de Norton | 11 ± 3 | 11,9 ± 3 | 10,7 ± 3 | 0,036 |
PPS: Palliative Performance Scale.
En el curso del ingreso podemos apreciar que desde el momento del ingreso hasta la solicitud de valoración transcurren 10,44 ± 13 días de media; desde la solicitud hasta la valoración transcurren únicamente 0,45 ± 0,75 días de media, y desde la valoración hasta el alta son necesarios 3,6 ± 4 días de media. Hay que recalcar la diferencia entre el tiempo que pasa desde el ingreso a la solicitud de valoración entre pacientes oncológicos y no oncológicos. En el caso de los oncológicos, desde el ingreso a la solicitud transcurren 9 ± 10 días y en el de los no oncológicos, 18,1 ± 17 (p < 0,001).
Los síntomas que encontramos con mayor frecuencia fueron astenia (85,6%), anorexia (72,4%), xerostomía (67,2%), dolor (63,6%), insomnio (57,8%) y disnea (52,3%). En la sintomatología hallamos diferencias según la enfermedad de base, que se recogen en la tabla 2.
En la valoración de enfermería, los diagnósticos de enfermería más frecuentes fueron los relacionados con las actividades básicas de la vida diaria: déficit en el autocuidado, como alimentación (69%), acicalamiento/vestido (93,6%), baño 93%; deterioro de la deambulación (86%); incontinencia (62%). Son frecuentes también el deterioro de la dentición (68,4%), deterioro de la deglución (45%) y deterioro de la mucosa oral (68,3%). El 17% de los pacientes presentaba UPP. En la valoración familiar encontramos que en el 38,6% de los pacientes había cansancio en el desempeño del papel de cuidador, mientras que el 28,2% presentaba riesgo de cansancio. En el 24% de los casos se detectó conflicto de decisiones.
Al analizar los diagnósticos de enfermería en función de la existencia de enfermedad neoplásica, como diagnósticos más frecuentes en pacientes no oncológicos hallamos: deterioro del intercambio gaseoso (el 67,5 frente al 34,4%; p < 0,001), patrón respiratorio ineficaz (el 70 frente al 39,7%; p = 0,001), deterioro de la dentición (el 82,5 frente al 64,1%; p = 0,02), intolerancia a la actividad (el 77,5 frente al 58%; p = 0,019) y presencia de UPP (el 40 frente al 9,9%; p < 0,001). No se encontraron diferencias en los diagnósticos de déficit de autocuidado.
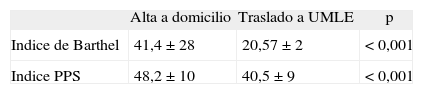
De los pacientes valorados, el 20% falleció en el hospital, mientras que el 36% fue dado de alta a domicilio con soporte por UCPD o ESAD, y el 36% fue trasladado a unidad de cuidados paliativos de media-larga estancia. No se encontraron diferencias en la ubicación al alta entre pacientes oncológicos y no oncológicos, pero sí si nos fijamos en la situación funcional. Los pacientes derivados a unidad de media-larga estancia (UMLE) presentaban un grado mayor de dependencia que los pacientes dados de alta a domicilio (tabla 3). También encontramos diferencias según diagnósticos de enfermería. Detectamos cansancio en el papel de cuidador en el 62,3% de los pacientes derivados a UMLE frente al 8,2% de los pacientes dados de alta a domicilio (p < 0,001). Fueron también más frecuente los diagnósticos de déficit de autocuidado: alimentación (el 72,5 frente al 55,7%; p = 0,035), incontinencia total (el 53,6 frente al 21,3%; p < 0,001) y ansiedad (el 26,1 frente al 11,5%; p = 0,028).
En el 6% de las valoraciones realizadas, se estimó que el paciente no cumplía criterios para ser incluido en un programa de cuidados paliativos, siendo en todos los casos pacientes no oncológicos.
A través de la coordinación con las otras unidades específicas de cuidados paliativos del área, el ESH realiza un seguimiento de los pacientes dados de alta. De los pacientes que fueron dados de alta a domicilio, el 38% falleció en domicilio; el 18% falleció en UMLE; el 8,4% fue excluido del programa de paliativos del área a lo largo del seguimiento, mientras que el 32% reingresó en el Hospital de Móstoles. Al analizar estos reingresos, el 43% falleció en el hospital de agudos, otro 34% fue trasladado a UMLE y el 23% regresó a su domicilio.
En el caso de los pacientes trasladados a UMLE, el 88,5% falleció en el centro al que se derivó; el 1,5% falleció en domicilio; el 4,3% reingresó en el hospital de agudos, y el 5,7% se excluyó del programa de paliativos del área.
Al analizar este seguimiento en función de la enfermedad oncológica o no, podemos ver que los pacientes no oncológicos son excluidos del programa de paliativos en mayor medida que los oncológicos (el 18,2 frente al 6,2%; p = 0,04).
DiscusiónLa principal limitación del estudio es que se analiza únicamente a los pacientes que requieren intervención por el ESH durante su ingreso, y se pierde información de pacientes en situación de enfermedad terminal que no son derivados, ya sea por desconocimiento de los criterios de enfermedad terminal o porque el médico responsable considera que no necesita nuestra valoración.
Los pacientes atendidos por el ESH del Hospital de Móstoles son de edad avanzada (el 62% eran mayores de 75 años) con un deterioro funcional y clínico grave (el 74% presentaba un índice de Barthel inferior a 40 y el 59% un índice de PPS inferior a 40). En su mayoría eran varones y presentaban enfermedad neoplásica. Estas características son similares en otros estudios19-23.
Cabe destacar que los pacientes no oncológicos presentaban una edad media más avanzada y su situación funcional estaba más deteriorada. Esto se corresponde con la diferente evolución de la enfermedad y su impacto en la funcionalidad. Así, en el caso del cáncer, la persona no se encuentra gravemente limitada hasta las fases finales de la enfermedad, mientras que en las enfermedades crónicas de un órgano se suelen desarrollar múltiples exacerbaciones intermitentes con recuperación posterior, sin que se llegue a alcanzar en la mayoría de los casos la situación funcional previa, acumulando así un grado mayor de dependencia tras cada crisis24.
Además del escaso número de pacientes no oncológicos, llaman la atención dos aspectos: el primero, los pacientes no oncológicos son derivados más tarde, y el segundo, hay un porcentaje importante que no son incluidos en programa o que salen de programa en el seguimiento. En estos pacientes la trayectoria de la enfermedad y la esperanza de vida son en general más impredecibles que en el caso de pacientes oncológicos22. La National Hospice Organization de Estados Unidos definió los criterios de terminalidad25 para seleccionar a los pacientes con una terminalidad esperada menor de 6 meses a los que podía ofrecer asistencia gratuita en los hospices26. Estos criterios, por sí solos, no han mostrado garantías suficientes para pronosticar la mortalidad e identificar a los pacientes cuya expectativa de vida es inferior a 6 meses22,27. Por eso, es necesario tener en cuenta, además de estos criterios, otros indicadores como son las enfermedades intercurrentes, el estado funcional, la progresión de la enfermedad, el nivel cognitivo, el deterioro funcional y las instrucciones previas o cualquier otra manifestación sobre los cuidados que el paciente desea para el final de su vida28.
Al analizar la sintomatología que presentan ambos grupos, destaca la aparición de síntomas respiratorios en pacientes no oncológicos, debido a que este grupo estaba formado en gran medida por pacientes con enfermedad pulmonar crónica. En cualquier caso, en ambos grupos se detectaron un gran número de síntomas no controlados en el momento de la valoración, al igual que en estudios similares21,22.
Al examinar los factores que determinan la ubicación al alta, destaca el deterioro del estado funcional, determinado por el índice de Barthel y el índice de PPS y los diagnósticos de enfermería, que muestran gran dependencia, como son el déficit de autocuidado: alimentación, y la incontinencia total. También es útil la detección de cansancio en el papel del cuidador.
No hay duda sobre que los equipos de soporte hospitalario son un recurso importantísimo para la valoración completa y multidisciplinaria de los pacientes con enfermedad terminal, englobando los aspectos clínicos, sociales y psicológicos. Son múltiples los estudios que demuestran que estos equipos disminuyen los costes19,29, mejoran el control de síntomas19,29,30, detectan un número de problemas mayor que los que plantea en inicio el equipo responsable20,31, clarifican los objetivos de los cuidados29 y facilitan el alta29,32. Además, por su ubicación en el hospital de agudos, son un recurso fundamental para la coordinación entre niveles asistenciales que asegure la continuidad en la atención del paciente con enfermedad terminal.