Se reporta el caso de una paciente femenina de 25 años de edad, con trastorno dismórfico corporal (TDC) y múltiple comorbilidad psiquiátrica. El propósito de este artículo es revisar un caso de dismorfofobia y la información en este concepto para otras especialidades como dermatología, cirugía plástica, pediatría y psiquiatría desde una perspectiva integral, incluyendo la psicodinámica.
We report the case of a 25-year-old female patient with a body dysmorphic disorder (BDD) and multiple psychiatric comorbilities. The purpose of this article is to review a case of BDD and informing about this concept to other specialties such as dermatology, plastic surgery, pediatrics and psychiatry from a holistic perspective, including psychodynamic.
Introducción
La popularización de la belleza se ha difundido mediante los medios socioculturales o de comunicación, complicando el concepto de estética tanto para la población general como para los profesionales de la salud. Debido a que la perfección física tiene que ver con el ideal estético de una sociedad, resulta difícil para el DSM-IV definir si un defecto es real o imaginario, surgiendo la necesidad de revisar el concepto. Actualmente, se han propuesto nuevas definiciones para el concepto del trastorno dismórfico corporal (TDC). Asimismo, es importante tener un entendimiento integral de la patología, considerando una perspectiva psicodinámica al estudiarla.
Es esencial y necesaria la detección precoz del TDC, por parte de todas las especialidades.1 El médico especialista debe ser capaz de evaluar desde un punto de vista emocional y mental a los pacientes que acuden a consultas estéticas, para que en caso de sospechar un TDC, pueda derivarlo oportunamente a un profesional de salud mental.2
Aproximadamente el 12% de los pacientes que acuden a consulta dermatológica y el 15% de los que acuden a consulta de cirugía plástica, cumplen criterios para TDC.1,3
Una falla en el reconocimiento de un TDC puede complicar el futuro y/o pronóstico del paciente, tanto física como emocionalmente. De ahí la necesidad de reconocer este diagnóstico en la comunidad médica.1
Concepto de trastorno dismórfico corporal
El TDC consiste en una preocupación excesiva por un defecto en el aspecto físico, el cual puede ser imaginario o real. "Defecto" se refiere a la presencia de asimetría o desproporción, ya sea facial o corporal. Causa un marcado deterioro social, laboral o en otras áreas de la vida; y la preocupación no se explica mejor por la presencia de otro trastorno mental.4
Algunos indicadores son: inicio durante la adolescencia, involucra típicamente varias áreas del cuerpo, diferentes patrones de conducta, pobre conciencia de la enfermedad, además de altos grados de ideación e intentos suicidas.1 Se ha estimado que el 1% de la población de Estados Unidos podría sufrir TDC. Algunos estudios sugieren que es más común que la esquizofrenia y la anorexia nerviosa, siendo de igual incidencia en ambos sexos.2
Presentación del caso
Paciente femenina de 25 años de edad, casada, católica, con escolaridad de nivel profesional, actualmente dedicada al hogar. No presentó complicaciones perinatales, tuvo buen desarrollo psicomotor, niega antecedentes de abuso físico, sexual o psicológico.
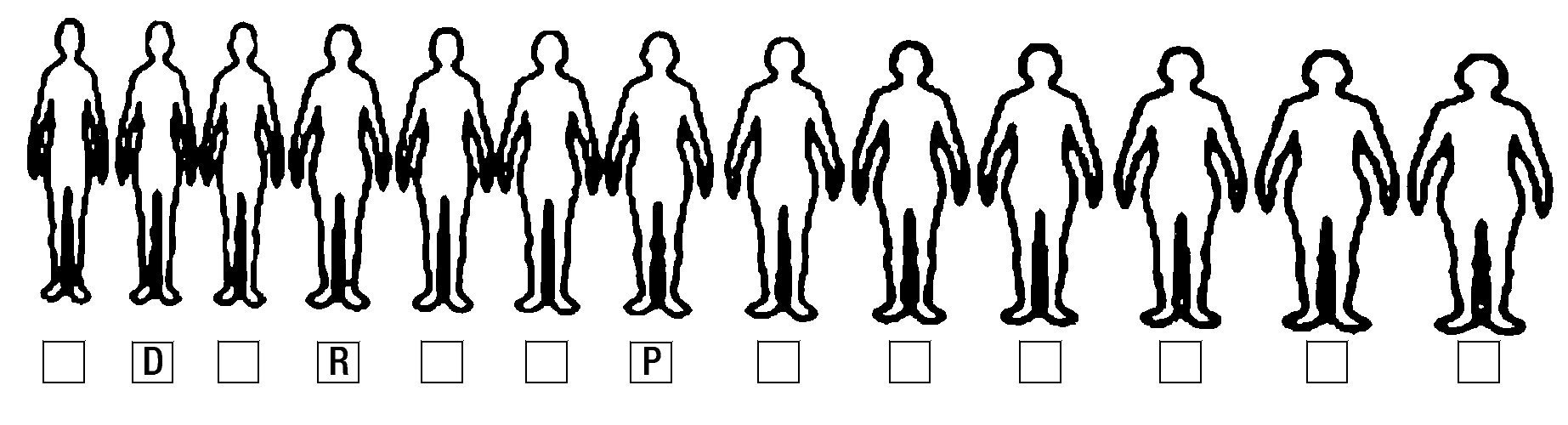
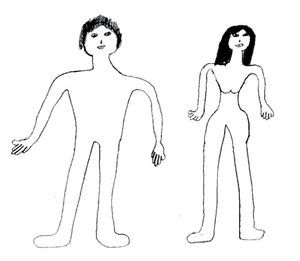
A los nueve años de edad inició con seudoalucinaciones visuales y auditivas, con reconocimiento del carácter irreal de las alucinaciones. A los 15 años de edad inició con trastorno de la conducta alimentaria, manteniéndose desde entonces con diferentes regímenes alimenticios y utilizando laxantes naturales, aunque nunca ha tenido amenorrea ni un peso inferior al 85% de lo esperable, tampoco presenta atracones ni conducta purgativa y vómito. Refiere tener miedo a ser obesa como su madre (Figura 1).
Figura 1. Escala de evaluación de la imagen corporal (Gardner). P: silueta que representa la percepción actual del paciente de su imagen corporal. D: silueta que el paciente desearía tener. R: estimación de la imagen corporal real observada por el entrevistador.
A los 15 años, tras discutir con un amigo, realizó un intento suicida por medio de la ingesta de múltiples tabletas, refiere que desde entonces predomina en ella un sentimiento crónico de vacío. Además, ha presentado conducta autoagresiva, como golpearse a sí misma para simular un accidente automovilístico y realizarse cortes con el rastrillo en su espalda. En junio de 2011, intentó quitarse un pequeño absceso situado en su área genital tomando una aguja y lacerándose, ya que de esta misma manera elimina las espinillas de la cara. Comenta que al momento en que ve una espinilla le es imposible pensar en otra cosa más que en lo horrible que se ve, causándole ansiedad y librándose de ella al insertarse la aguja. No obstante, la paciente no tiene ninguna marca ni cicatriz en la cara y no presenta acné en su rostro.
Presenta excesiva preocupación por su imagen corporal, observándose por más de tres horas en el espejo en busca de alguna imperfección en la cara o piel. Tiene ideas de referencia pensando que los demás se burlan de su aspecto o critican sus defectos. Presenta comportamiento repetitivo de aplicarse maquillaje, arreglarse el cabello, pellizcarse la piel quitando granitos. Se realizó una rinoplastía estética hace tres años, -pues consideraba su nariz desproporcionadamente grande-, y mamoplastía hace dos años. Los resultados obtenidos fueron insatisfactorios para ella y desea realizarse una nueva cirugía estética.
Un mes antes de acudir al Departamento de Psiquiatría presentó episodios de angustia, además de pensamientos intrusivos de carácter auto y heteroagresivo como ideas e imágenes fugaces de meter la mano en la licuadora al estar cocinando, o pensar en atropellar a un peatón.
Sexualidad
La paciente tiende a permanecer en relaciones interpersonales de tipo sadomasoquista, caracterizadas por la agresión y humillación desde ambas partes. A los 18 años tuvo un embarazo no planeado y no deseado en un inicio. Sin embargo, a los cinco meses de gestación se le realizó un legrado médico por óbito fetal, tras lo cual llegó a idealizar a su hijo hasta el punto de pensar que ha reencarnado en su sobrino.
Examen mental
Afecto ansioso, humor acorde. Seudoalucinaciones auditivas y visuales, presencia de experiencias disociativas, las cuales se definen por presentar una alteración inusual de la conciencia, la memoria y la percepción del entorno. Pensamiento mágico e ideas sobrevaloradas tipo místicas. Sin alteraciones neurovegetativas. La escala de depresión de Hamilton: 9 puntos (8-12 depresión menor); inventario de Beck: 25 (> 15 depresión grave); autoevaluación Zung: 65 (56-80 depresión mayor).
Exploración física y neurológica: Se observa una paciente delgada, con buena coloración e hidratación de tegumentos. Resto de exploración física y neurológica normal. Peso: 56 Kg, talla: 1.58 cm, índice de masa corporal (IMC): 22.29 (normal), electroencefalograma (EEG) normal, resonancia magnética (RM) simple de cerebro normal. Resto de laboratorios básicos normales.
Perspectiva psicodinámica. Análisis estructural
Criterio de realidad. Contacto y relación con la realidad conservado "Estoy segura que las caras que veo, son producto de mi imaginación, las voces vienen de dentro de mi cabeza". Alteración de la experiencia subjetiva de la realidad "Siento que en todo momento estoy siendo observada, aunque sé que no hay nadie ahí".
Grado de integración de la identidad. Posee una identidad difusa, no existiendo un concepto integrado de sí misma o de los demás. Refiere ser como un camaleón y camuflarse según las personas con las que se encuentra. No existe congruencia entre cognición, emoción y conducta.
Mecanismos de defensa. Principalmente primitivos (pre-represivos), con identificación proyectiva, como en sus relaciones interpersonales. Negación primitiva al no reconocer que su hijo ha muerto. Disociativos, olvidando lo que sabe que es cierto, con una amnesia motivada. Menciona que la segunda vez que tuvo relaciones sexuales, había olvidado por completo que inició su vida sexual activa dos años antes. Debido a que la paciente hace un uso masivo de la represión, no logra integrar sus diferentes experiencias en una única concepción del yo, evitando así las experiencias dolorosas que derivan de procesar la información más a fondo.
Pruebas psicológicas solicitadas con la finalidad de valorar su funcionamiento cognitivo y determinar su estilo de pensamiento.
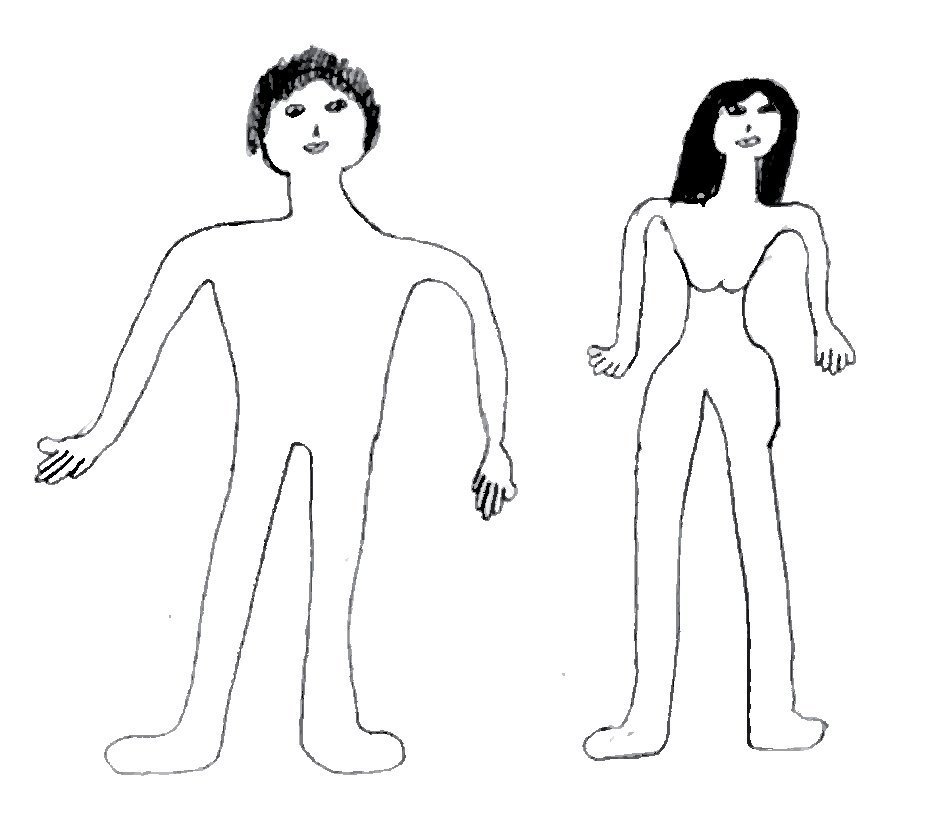
El test de la figura humana. Revisión Machover: el desempeño observado en los gráficos no corresponde a la edad y nivel intelectual de la paciente, lo cual sugiere -al igual que el estilo de línea- un monto excesivo de ansiedad ligada a la imagen corporal y fallas de juicio. Además, pese a la desnudez de los modelos, resalta la negación de la diferenciación y madurez sexual (Figura 2).
Figura 2. D. F. H.
Escala de inteligencia Wechsler: presenta un funcionamiento consistente entre las dos subescalas -verbal y ejecución- y el coeficiente intelectual (CI) total, obteniendo un puntaje de 97 puntos que la ubica en un rango de inteligencia normal promedio, sin evidencia de mayor potencial. Asimismo, no se encontraron discrepancias entre los diferentes índices de la prueba, lo cual revela que su desempeño no se encuentra interferido por estados depresivos o ansiosos.
Psicodiagnóstico de Rorschach. Revisión Exner: posee un estilo cognitivo hiperincorporador. Es decir, realiza un esfuerzo exagerado en el proceso exploratorio rebuscando detalles, lo cual puede llegar a alterar la interpretación de sucesos o situaciones. La presencia de siete respuestas de contenido mórbido y determinantes anatómicos en el Rorschach, ponen de manifiesto una autoimagen impregnada de rasgos y atribuciones negativas, así como una constante preocupación por el cuerpo.
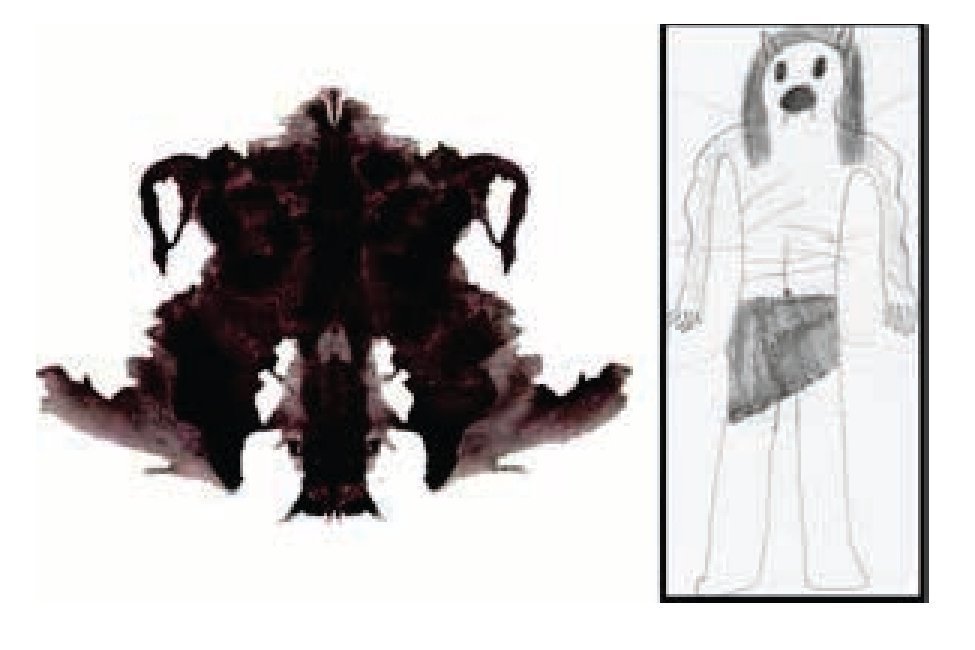
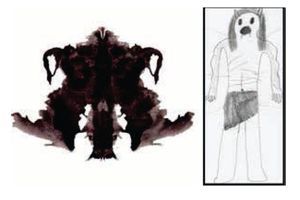
La respuesta a la lámina IV del Rorschach que evoca la relación con el padre, es muy similar a lo que definió como el concepto más desagradable ("Un incubus, un demonio que viola mujeres"): "Es un hombre con alas, tiene dos rostros plasmados en las alas. Está de espaldas, estos son sus cuernos y estas son sus alas. Es como si me mostrara su poder" (Figura 3).
Figura 3. Rorschach, lámina IV (relación paterna). Dibujo del concepto más desagradable.
Lo anterior pone de manifiesto el uso de mecanismos de defensa de tipo pre-represivo como la identificación proyectiva, al implicarse en la lámina ("Es como si me mostrará su poder"). Además, de la devaluación y anulación observadas en la percepción de las figuras parentales "Mi mamá es demasiado buena, se deja mangonear por mi papá. Mi padre es conformista, envidioso y mediocre".
Test de apercepción temática de Murray: en la siguiente historia se confirma el uso de defensas caracterológicas de tipo impulsivo, las cuales son generalmente depositadas en el propio cuerpo llegando a alterar su autopercepción "Soy una mujer vieja y fea". La paciente se sorprendía cuando la gente le decía que era joven y bonita, ella no entendía por qué se veía así en el espejo. Otras pruebas de ello, son las conductas autolesivas y las intervenciones quirúrgicas para mejorar su imagen.
Diagnóstico DSM-IV TR
EJE I: Trastorno dismórfico corporal.
Trastorno de angustia, sin agorafobia.
Trastorno de la conducta alimentaria no especificada.
EJEII: Trastorno límite de la personalidad, con rasgos narcisistas e histriónicos.
EJE III: Ninguno.
EJE IV: Conflictos con su madre moderados.
EJE V: 51-60.
NIVEL ORGANIZACIONAL: Limítrofe.
Tratamiento
Se le indicó sertralina 100 mg, risperidona 1 mg, y psicoterapia focalizada en la transferencia; esta modalidad de psicoterapia es considerada de las de primera elección al referirse la comorbilidad con un trastorno de personalidad y entendiendo ambos trastornos como subyacentes a una organización "borderline". La evidencia actual apoya que el mejor tratamiento para el TDC es la combinación de inhibidor selectivo de la recaptura de la serotonina (ISRS) y terapia cognitivo conductual (TCC), aunque también se ha utilizado psicoterapia psicodinámica. El uso de antipsicóticos puede considerarse en conjunto con los antidepresivos, en casos de comorbilidad psiquiátrica.1
La paciente obtuvo buena respuesta a psicofármacos, remitió el riesgo de auto y heteroagresión, dejó de presentar episodios de pánico. Abandonó el tratamiento durante poco más de un año para acudir nuevamente en febrero de 2013. En esa ocasión mencionó que su ausencia se debió a las complicaciones de su nuevo embarazo. No obstante, durante este tiempo ha continuado con preocupación por su imagen corporal -ha dejado de salir a lugares públicos, ya que aumentó de peso durante el embarazo y se siente sumamente "fea"-. Solicitó dicha cita para obtener una sensación de respaldo por parte del terapeuta y buscar asesoría sobre el cuidado de su hijo, ya que fue diagnosticado con síndrome de Pompe. Después de esa sesión, la paciente no ha acudido a seguimiento.
Discusión
Nueva perspectiva para DSM-V
En el DSM-IV TR, el TDC se incluye en la sección de trastornos somatomorfos (Tabla 1) y no hace referencia a comportamientos compulsivos como verse en el espejo y explorarse la piel (comportamientos existentes en la paciente presentada en este trabajo), los cuales son bastante frecuentes. Actualmente, se encuentra en consideración si será incluido en la sección de ansiedad y trastorno obsesivo compulsivo en el DSM-V.3,6
Algunas de las recomendaciones para el DSM-V son:
1. Operacionalizar el criterio A: el término "preocupación" puede ser definido como obsesión, expectativa aprehensiva, miedo. Por otra parte, el término "imaginado" puede ser confuso, ya que muchos pacientes están convencidos de que su defecto es real y pueden sentirse ofendidos ante dicho calificativo. "Defecto" puede ser considerado como deficiencia, imperfección, aspecto de la apariencia. Recomendación: Preocupación por un defecto percibido en la apariencia física que no es observable o parece insignificante para otros.6
2. Agregar comportamientos compulsivos: se considera que son un aspecto clave para el cuadro clínico y para el monitoreo de la evolución y tratamiento. A su vez, incrementa la especificidad del criterio, aunque no existe evidencia que sugiera que omitir las compulsiones en el DSM-IV haya derivado en un subdiagnóstico de TDC. Recomendación: agregarlo al criterio A. Preocupación por la apariencia o presencia de comportamiento compulsivo.6
3. Jerarquizar el criterio C: existe una alta comorbilidad con la anorexia nerviosa (3%) y bulimia nerviosa (8%). Sin embargo, se deben diferenciar los diagnósticos de trastornos de la conducta alimentaria y TDC, por sus implicaciones en el tratamiento. Por tal motivo, se ha sugerido especificar el criterio con la diferencia de masa corporal y peso. Además, modificarlo para evitar confusión sobre el hecho de que ambos diagnósticos se pueden presentar en el mismo Eje I. Recomendación: la preocupación de apariencia no está restringida a la masa corporal o al peso, como en un trastorno de la conducta alimentaria. 6
4. Especificar el grado de aceptación de los pensamientos del TDC: durante el desarrollo del DSM-V se ha considerado combinar en un mismo diagnóstico la variante delirante del TDC con la no delirante, mientras se especifique el grado de conciencia de enfermedad (Buen "insight", pobre "insight" o tipo delirante).3
Psicoprofilaxis quirúrgica
La psicoprofilaxis propone ayudar al paciente a movilizar defensas adecuadas, capaces de neutralizar la ansiedad que genere la intervención quirúrgica. Por ejemplo, tener expectativas reales sobre tal intervención y asumir los cambios funcionales y psicológicos que surjan como consecuencia de la misma.2 Consiste en una psicoterapia breve focalizada, en el que se promueve un proceso reflexivo y de aprendizaje para el paciente. Otorgándole la posibilidad de informarse, aclarar dudas e incertidumbres sobre los procedimientos invasivos.2 Los pacientes con TDC pueden permanecer insaciables tras la realización de una cirugía estética, presentando una fijación continua sobre un supuesto defecto y a pesar de los esfuerzos del cirujano, consideran que no han mejorado en lo absoluto. Por lo tanto, es indispensable la evaluación psicológica antes de una intervención, para determinar si esa persona puede ser sometida a un procedimiento quirúrgico.2
Un reto particular es el caso de los menores de edad. Los adolescentes actuales se encuentran frente a una idealización del físico, como consecuencia de la presión social, sumada a la de algunos padres y mandatos de la moda, provocando distorsión de los valores. Cada vez son más los menores que acuden a las consultas con la intención de realizarse intervenciones estéticas.2 En estas circunstancias, la cirugía estética supone un riesgo adicional. El crecimiento físico no ha podido finalizar completamente, lo cual incrementa el riesgo de tener que someterse a reintervenciones futuras. Por otra parte, la falta de madurez psíquica para adaptarse a los cambios de imagen corporal secundarios a la cirugía, así como una inadecuada capacidad de reflexión sobre las consecuencias y complicaciones que conlleva una intervención estética.2
Por otra parte, desde el punto de vista psicodinámico se ha reputado a la ideación dismorfofóbica como producto del desplazamiento de conflictos emocionales o de sentimientos de inferioridad hacia alguna parte del cuerpo, que posee un valor simbólico. Pese a cumplir los criterios exigidos por el DSM-IV para su categorización como TDC, la dismorfofobia constituye desde una perspectiva psicodinámica, una constelación defensiva que expresaría las dificultades de los pacientes para tolerar la frustración, establecimiento de relaciones interpersonales y una identidad poco consolidada e inestable, definidos éstos como problemas a tratar en el proyecto terapéutico con orientación psicoanalítica.7
Los pacientes con TDC carecen de buena introspección, suelen atribuir sus problemas a factores biológicos sin reconocer los psicológicos. La introversión, timidez, neuroticismo, hostilidad, perfeccionismo, hipersensibilidad al rechazo, son características mayoritarias en los afectados.8 Nuestra paciente sufre de trastorno límite de la personalidad (TLP), el cual se caracteriza por relaciones interpersonales conflictivas que alternan entre la idealización y la devaluación; inestabilidad (labilidad) afectiva y marcada hiperreactividad emocional, experimentada como un intenso abatimiento, furia inapropiada e impulsividad autodestructiva, con potencial suicida ante la angustia anticipatoria sobre la posibilidad del abandono de quienes los rodean. Además sufren de ideación paranoide transitoria y relacionada a incrementos de angustia y estrés; trastorno de identidad y un concepto inestable de sí mismo; sensación crónica de vacuidad, tedio o aburrimiento.4
El concepto de organización "borderline" de la personalidad, es de relevancia para la etiología del trastorno y su mejor tratamiento. El concepto no es solamente descriptivo, sino también estructural, el cual está basado en tres criterios estructurales: identidad difusa (sentido incoherente de sí mismo y de los demás), uso de mecanismos de defensa primitivos y prueba de realidad frágil. Además, impedimento en la regulación afectiva y en la expresión agresiva y de la sexualidad, valores internalizados inconsistentes y pobre calidad de relaciones con los otros. La expresión clínica del comportamiento de la estructura "borderline" incluye la labilidad afectiva, enfado, caos interpersonal, conducta impulsiva auto-destructiva, propensión a la pérdida de la prueba de la realidad. La manifestación típica de la identidad difusa es la oscilación entre impotencia y rabia (díada víctima/ victimario), con agresión dirigida hacia sí mismo y los demás.5
Conclusión
El presente trabajo pretende hacer notar que el TDC es un trastorno psiquiátrico relativamente común. Sin embargo, frecuentemente se subdiagnostica en el ambiente clínico. Es un trastorno grave, con múltiple comorbilidad, que obliga a prestar atención a su detección precoz y manejo adecuado, ya que causa impedimento funcional significativo, disminución en la calidad de vida, e incluso el suicidio. Por tal motivo, es importante que los profesionales de la salud se encuentren capacitados en reconocer y saber derivar a estos pacientes a los servicios de salud mental. La psicoprofilaxis es una forma de evitar un mayor perjuicio a estos pacientes, al someterlos a cirugías o procedimientos estéticos que no aliviarán su sufrimiento. Los ISRS y la TCC son el tratamiento de elección. Desde el entrenamiento como psiquíatras, realizar una evaluación psicodinámica, permite un entendimiento más completo sobre el mundo interno de estos pacientes. Existe información limitada en niños y adolescentes con TDC, poniendo en evidencia la necesidad de otorgar mayor importancia a este tema, puesto que se trata de una población vulnerable a la presión social y demanda de la estética.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
Los autores no recibieron ningún patrocinio para llevar a cabo este artículo.
Recibido: Febrero 2013.
Aceptado: Junio 2013
Correspondencia:
Dra. Raquel Alejandra Sánchez Núñez.
Departamento de Psiquiatría, Hospital Universitario "Dr. José Eleuterio González", UANL.
Av. Francisco I Madero y Gonzalitos s/n, Colonia Mitras Centro, C.P. 64460, Monterrey, N.L. México.
Teléfono: (52 81) 8348 0585.
Correo electrónico: raquelalejandra_kafka@hotmail.com