Uno de los retos actuales en la enfermedad de Parkinson (EP) y otros trastornos del movimiento (TM) consiste en cómo y cuándo aplicar la atención paliativa. Conocedores de la escasa formación e implementación de este tipo de abordajes planteamos unas recomendaciones consensuadas de los cuidados paliativos (CP) con el fin de mejorar la calidad de vida de los pacientes y su entorno.
Material y métodosTras una primera fase de análisis de necesidades mediante encuesta llevada a cabo a neurólogos españoles y revisión de la literatura, describimos recomendaciones de actuación estructuradas en: modelos de atención paliativa, selección de población diana, cuándo, dónde y cómo implementar los CP.
ResultadosSe revisan modelos de atención neuropaliativa, abogando por el papel del neurólogo como figura impulsora. Se describen los integrantes básicos del equipo multidisciplinar, y los principales marcadores clínicos y herramientas que ayudan al clínico a decidir qué pacientes tienen mayores necesidades paliativas; se define emisor y receptor, y se detalla en qué momento evolutivo y cómo proceder al enviar al paciente a cuidados paliativos. Se aporta esquema de pasos que seguir en cualquier protocolo de los CP, sean básicos o especializados, enfatizando el encuadre en la planificación compartida de los cuidados y el abordaje integral del paciente y su entorno.
ConclusionesSería deseable integrar los CP en el manejo de la EP y otros TM, y validar modelos de atención neuropaliativa en nuestro entorno, analizando su utilidad mediante el uso de indicadores, con el fin de mejorar la asistencia y la calidad de vida de nuestros pacientes.
One of the current challenges in Parkinson's disease (PD) and other movement disorders (MD) is how and when to apply palliative care. Aware of the scarce training and implementation of this type of approach, we propose some consensual recommendations for palliative care (PC) in order to improve the quality of life of patients and their environment.
Material and methodsAfter a first phase of needs analysis through a survey carried out on Spanish neurologists and a review of the literature, we describe recommendations for action structured in: palliative care models, selection of the target population, when, where and how to implement the PC.
ResultsModels of neuropalliative care are reviewed, advocating for the role of the neurologist as a driving force. The members of the multidisciplinary team are described, as well as the main clinical markers and tools that help the clinician to decide which patients have greater palliative needs; sender and receiver are defined and it is detailed in what evolutionary moment and how to proceed when sending the patient to palliative care. A scheme of steps to follow in any PC protocol, whether basic or specialized, is provided, emphasizing the framework in the shared planning of care and the comprehensive approach.
ConclusionsIt would be desirable to integrate the PC in the management of PD and other MD and to validate models of neuropalliative care in our environment, analyzing their usefulness through the use of indicators, in order to improve the care and quality of life of our patients.
La enfermedad de Parkinson (EP), los parkinsonismos atípicos (PA), la enfermedad de Huntington (EH) y otros trastornos del movimiento (TM) son enfermedades crónicas, frecuentemente asociadas a condiciones como la dependencia, la fragilidad y la multimorbilidad. La atención de calidad de estos pacientes requiere conocer los aspectos clínicos, éticos y organizativos que puedan responder con mayor efectividad a sus necesidades, particularmente en las fases finales de su enfermedad. Uno de los retos actuales más relevantes consiste en cómo y en qué momento insertar la mirada o visión paliativa en estos pacientes, que ha demostrado mejorar la calidad de vida de los pacientes con la EP y el alivio de la carga del cuidador1,2.
Uno de los objetivos estratégicos del Sistema Nacional de Salud es la mejora de la atención a los cuidados paliativos (CP) en España3. Sin embargo, los avances en atención paliativa en enfermedades neurodegenerativas están siendo más lentos de lo deseable. Muestra de esto son los resultados arrojados por la reciente encuesta llevada a cabo a expertos en TM del territorio español4, que ha evidenciado la ausencia de protocolos específicos de los CP para TM, así como la escasez de enfermería especializada. Además, deja patente el déficit formativo en los CP, pues casi todos los neurólogos afirmaron carecer de formación suficiente en este campo, y todos sin excepción, apuntaron como necesidad prioritaria el implementar protocolos de los CP en este tipo de enfermedades.
La importancia de mejorar los CP en las enfermedades neurodegenerativas se acrecenta más si cabe tras la reciente aprobación en nuestro país de la «Ley Orgánica sobre la Regulación de la Eutanasia» (LORE)5. Conocedores de la escasa implementación de los CP en nuestro medio, y de que su potenciación es clave en la asistencia de los pacientes con enfermedades avanzadas y terminales, el Comité Ad-Hoc de Humanización del Final de la Vida de la Sociedad Española de Neurología (SEN) ha publicado recientemente su informe de posicionamiento sobre la LORE6, en el que hace una propuesta de los recursos y necesidades para una asistencia humanizada del final de la vida de los pacientes neurológicos, estructurada en 5 líneas de acción: 1) Visibilidad; 2) Formación; 3) Organización de la asistencia neuropaliativa; 4) Coordinación e integración de los recursos paliativos ya existentes, y 5) Creación de conocimiento.
Proponemos en este documento una hoja de ruta de los CP con el objetivo de incentivar y ayudar al clínico a implementar los CP en los pacientes con TM en su lugar de trabajo. El fin último será mejorar la asistencia y la calidad de vida de los pacientes con TM y su entorno.
MétodosLa elaboración de este documento parte de una primera fase en que se constituyó un grupo de trabajo integrado por especialistas en neurología, enfermería especializada en TM y medicina paliativa, con el objetivo de analizar la situación de los CP en los pacientes con TM en España y plantear mejoras. Para esto llevamos a cabo una revisión de la literatura y una encuesta dirigida a neurólogos que atienden a los pacientes con TM sobre la atención y la aplicación de los CP, publicada en diciembre del 20214. En esta segunda fase, de acuerdo al cronograma establecido, ampliamos la revisión bibliográfica en Pubmed junto con la revisión de guías de práctica clínica y publicaciones de las sociedades científicas más relevantes. En este documento desarrollamos los puntos principales que deberían constar en todo modelo de atención paliativa aplicado a los pacientes con TM, para dar respuesta a las deficiencias objetivadas tras la encuesta y, en definitiva, mejorar la asistencia y la calidad de vida de los pacientes y su entorno.
El abordaje paliativo de la enfermedad neurodegenerativa partiendo de la revisión de conceptos básicos hasta abarcar toda su complejidad excede del propósito y tamaño de este manuscrito. Céntrándonos en aspectos prácticos, hemos desarrollado el siguiente hilo: en primer lugar, conocer cómo organizarse, sobre quiénes recae la responsabilidad de su puesta en marcha, seguidamente cómo identificar a los pacientes que más se beneficien, y definidos emisor y receptor, detallar cómo proceder. Se resume en 5 pasos: 1) Modelos de atención paliativa en TM; 2) Población diana; 3) Cuándo; 4) Dónde, y 5) Cómo implementar los CP. En la tabla 1 se revisan los conceptos básicos fundamentales para entender el abordaje paliativo.
Conceptos básicos en cuidados paliativos
| Cuidados paliativos (CP): enfoque que mejora la calidad de vida de los pacientes y las familias que se enfrentan a los problemas asociados con enfermedades que amenazan la vida, a través de la prevención y el alivio del sufrimiento, por medio de la identificación temprana y la evaluación y tratamiento del dolor y otros problemas físicos, psicosociales y espirituales.Planificación anticipada o compartida de la asistencia sanitaria (PAAS): proceso deliberativo, relacional y estructurado, que facilita la reflexión y la comprensión de la vivencia de la enfermedad y el cuidado entre las personas implicadas, centrado en la persona que afronta una trayectoria de enfermedad, para identificar y expresar sus preferencias y expectativas de atención. Incluye los siguientes pasos: preparación, propuesta, diálogo, validación, registro (en historia clínica) y reevaluación. También puede llamarse planificación de cuidados.Documento de voluntades anticipadas (DVA) o testamento vital: documento dirigido al médico responsable, en el que una persona mayor de edad, con capacidad suficiente y de manera libre, expresa las instrucciones a tener en cuenta cuando se encuentre en una situación en la que las circunstancias que concurran no le permitan expresar su voluntad, siempre conforme al ordenamiento jurídico. Pueden completarse ante notario o testigos, en los mismos hospitales o centros de salud.Enfermería gestora de casos, de enlace o de práctica avanzada: figura que facilita al paciente todos los servicios sanitarios y sociosanitarios que deben cubrir sus necesidades. Evita duplicidades y mejora la calidad y efectividad de los resultados clínicos. Sus funciones concretas varían según el modelo y las necesidades de cada centro o sistema, siendo en cualquier caso pieza clave en la atención a personas con enfermedades crónicas, con elevado nivel de demanda de cuidados complejos y uso de recursos. |
Existen al menos 3 modelos descritos para implementar los CP en la EP/TM7, cada uno de ellos con sus ventajas e inconvenientes. El primero de ellos está basado en los especialistas de los CP, sea en consulta o como integrantes de un equipo multidisciplinar. El segundo modelo se centra fundamentalmente en neurólogos que implementan los CP en el marco de su propia práctica clínica; y el tercer modelo, emergente y aún no disponible en nuestro entorno, se basa en especialistas en cuidados neuropaliativos con experiencia y capacitación tanto en neurología como en los CP. Estos 2 últimos modelos pivotan sobre la figura del especialista en neurología, lo cual supone un beneficio añadido, pues tiene amplio conocimiento de la enfermedad, la relación médico/paciente ya está establecida, y en definitiva, puede predecir mejor el pronóstico e identificar precozmente cambios en los síntomas o evolución del paciente7. Sea quien fuere el encargado de iniciar o ejecutar los CP, se enfatiza la importancia del abordaje multidisciplinar que incluye otras especialidades médicas, sanitarias y de enfermería, claves para el adecuado engranaje y el funcionamiento del sistema. En nuestro medio, dadas las características organizativas y siendo el neurólogo el profesional que acompaña al paciente a lo largo de toda su enfermedad, abogamos por aplicar el modelo focalizado en la figura del neurólogo como impulsor y coordinador de los CP.
¿A quiénes van dirigidos los cuidados paliativos? Población dianaLa población diana son tanto los pacientes con EP como aquellos con otros TM; especialmente PA y EH. Se trata de enfermos en general complejos y con diferentes necesidades de atención, entre ellas la de integrar los esfuerzos paliativos con los sintomáticos y curativos si los hubiere durante parte de su enfermedad.
El abordaje paliativo en estos pacientes puede aportar múltiples beneficios. Debe basarse de forma prioritaria en las necesidades de carácter multidimensional del paciente y la familia, más que en un plazo concreto de supervivencia esperada, como sucede por ejemplo en pacientes con cáncer. Conocer el pronóstico del paciente es fundamental para plantear la toma de decisiones y, sin embargo, es una de las mayores dificultades a las que se enfrenta el profesional en estas enfermedades. El modelo centrado en el pronóstico que emplea entre otras la pregunta «¿me sorprendería que mi paciente falleciese antes de un año?» es ampliamente utilizado por médicos paliativistas y podría usarse de forma complementaria a la valoración de necesidades no cubiertas, especialmente si se decide centrar la atención paliativa en fases más terminales. En esta línea, el instrumento necesidades paliativas (NECPAL)8 es una herramienta frecuentemente empleada para evaluar y realizar cribado de necesidades paliativas en enfermedad crónica, incluyendo las enfermedades neurodegenerativas. Añade a la pregunta sorpresa mencionada otras 3 dimensiones de respuesta dicotómica (sí/no): 1) Elección o demanda de los CP; 2) Presencia o ausencia de indicadores generales de severidad, y 3) Presencia o ausencia de indicadores específicos. Se considera NECPAL positivo, es decir, con necesidad de atención paliativa, a aquel paciente que cumple con la pregunta sorpresa y un ítem extra positivo.
Aunque no hay herramientas específicas para determinar de forma individual el pronóstico del paciente con EP/TM, más cuando concurren edad avanzada y diversas comorbilidades, sí conocemos distintos marcadores específicos de enfermedad avanzada y mortalidad9 como son: presencia de demencia y alucinaciones, mayor edad, mayor duración de la enfermedad, estadío Hoehn y Yahr más avanzado, pérdida de peso, dependencia medida mediante la escala Schawb and England o el Índice de Barthel (validado en EP para su medición en situación de ON y OFF10), frecuentes infecciones (neumonías principalmente) u hospitalizaciones, úlceras de decúbito, malnutrición y deterioro funcional. Este puede medirse con escalas como la Palliative Performance Scale (PPS)11, instrumento diseñado inicialmente para oncología, que permite medir el declinar progresivo de los pacientes paliativos, al detectar de forma adecuada la transición hacia la muerte, graduando la condición general del paciente en 11 categorías descendentes desde 100% (normalidad) hasta 0% (muerte).
Los pacientes con EH comparten en general estos marcadores de mortalidad. En este caso hay que añadir el suicidio como causa del fallecimiento en un 6,6% de los casos12, debiendo por tanto estar alerta ante tentativas suicidas o trastornos marcados del ánimo.
Durante los últimos años ha habido un creciente número de estudios dirigidos a identificar aquellos factores que suponen mayor carga para el paciente con EP y sus familias13. Los síntomas no motores tienen un gran peso en este sentido, destacando la depresión, la psicosis y el dolor no controlado, determinantes en el empeoramiento de la calidad de vida del paciente14. La falta de apoyo en el día a día, el vivir solo, la falta de integración social y las dificultades económicas son aspectos también importantes a que hay que considerar por la preocupación que generan en los pacientes avanzados con EP15.
Debido en parte a su avanzada edad, la pluripatología es común en la EP y otros TM, lo que aumenta el riesgo de mortalidad y las necesidades. El índice PROFUND16 es el instrumento más destacable para valorar el pronóstico en pacientes pluripatológicos, y resulta de ayuda para seleccionar pacientes con mayores necesidades paliativas. Estratifica la mortalidad a 12 meses en 4 grupos: baja, media, alta y muy alta, según la edad del paciente, características clínicas, parámetros analíticos y variables funcionales/sociofamiliares.
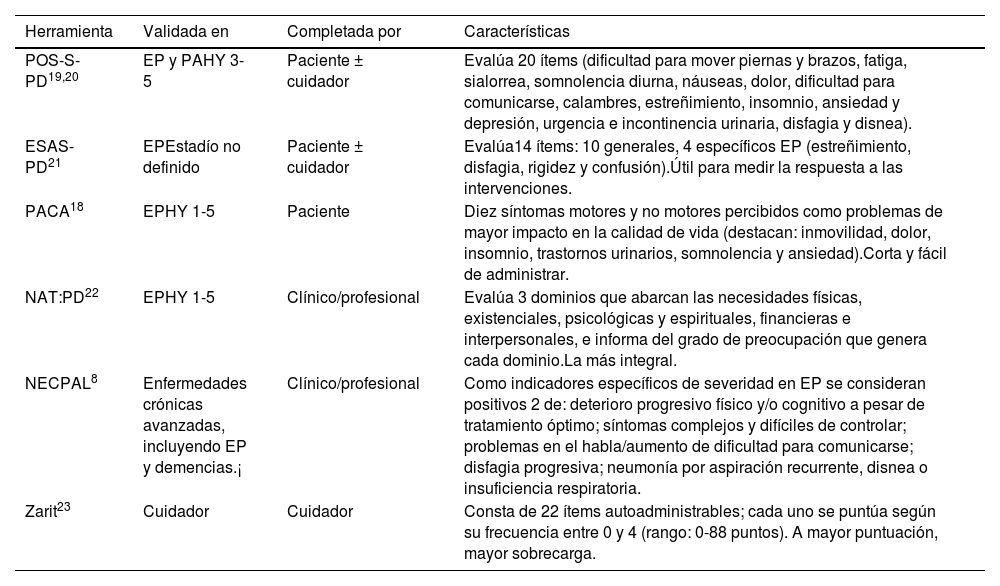
Junto con los marcadores clínicos, en los últimos años se han adaptado y validado diversas herramientas previamente utilizadas para pacientes con cáncer que nos ayudan a determinar de manera más objetiva qué pacientes podrían requerir los CP. Algunas herramientas no solo identifican y cuantifican necesidades, sino que nos permiten valorar cambios en respuesta a intervenciones. Conviene conocer algunas de sus limitaciones; aunque se han validado en personas con EP, no se ha hecho en población española y, a veces, pueden sobrecargar la consulta, lo que hace su implementación complicada en la práctica habitual. Las herramientas más apropiadas en cada caso dependerán de varios factores: el lugar donde se vayan a aplicar los CP, las características del paciente y su entorno, el momento evolutivo de su enfermedad, la configuración y la organización del servicio, los recursos tanto materiales como personales y el tiempo disponible17.
En las tablas 2 y 3 sintetizamos, respectivamente, los principales aspectos clínicos y herramientas que nos pueden ayudar a identificar a los pacientes con TM candidatos a los CP18-23. Compete a cada clínico y/o centro decidir cuántos ítems y qué herramientas le son más adecuadas para seleccionar su población diana, según el momento evolutivo en que decida aplicar los CP, sus recursos y tiempo disponible. Así, si cuenta con pocos recursos tal vez sea más operativo centrarse en los pacientes con más necesidades y, por tanto, con varios marcadores (tabla 2), mientras que si se desea implementar a los CP a un rango más amplio sería suficiente con que cumpliesen un único marcador y/o instrumento NECPAL positivo.
Principales marcadores clínicos para implementar los CP en los TM
| Dependencia (índice de Barthel <35)Deterioro funcionalCaídas de repeticiónDisfagia persistentePérdida de peso marcada y/o necesidad de nutrición por PEGÚlceras por decúbitoInfecciones o ingresos de repetición en el último añoDolor no controladoDemenciaConfusiónDepresión y/o alteraciones conductuales no controladasAislamiento social y/o claudicación familiar |
CP: cuidados paliativos; PEG: gastrostomía endoscópica percutánea; TM: trastornos del movimiento.
Herramientas para evaluar necesidad de los CP en la EP y otros TM
| Herramienta | Validada en | Completada por | Características |
|---|---|---|---|
| POS-S-PD19,20 | EP y PAHY 3-5 | Paciente ± cuidador | Evalúa 20 ítems (dificultad para mover piernas y brazos, fatiga, sialorrea, somnolencia diurna, náuseas, dolor, dificultad para comunicarse, calambres, estreñimiento, insomnio, ansiedad y depresión, urgencia e incontinencia urinaria, disfagia y disnea). |
| ESAS-PD21 | EPEstadío no definido | Paciente ± cuidador | Evalúa14 ítems: 10 generales, 4 específicos EP (estreñimiento, disfagia, rigidez y confusión).Útil para medir la respuesta a las intervenciones. |
| PACA18 | EPHY 1-5 | Paciente | Diez síntomas motores y no motores percibidos como problemas de mayor impacto en la calidad de vida (destacan: inmovilidad, dolor, insomnio, trastornos urinarios, somnolencia y ansiedad).Corta y fácil de administrar. |
| NAT:PD22 | EPHY 1-5 | Clínico/profesional | Evalúa 3 dominios que abarcan las necesidades físicas, existenciales, psicológicas y espirituales, financieras e interpersonales, e informa del grado de preocupación que genera cada dominio.La más integral. |
| NECPAL8 | Enfermedades crónicas avanzadas, incluyendo EP y demencias.¡ | Clínico/profesional | Como indicadores específicos de severidad en EP se consideran positivos 2 de: deterioro progresivo físico y/o cognitivo a pesar de tratamiento óptimo; síntomas complejos y difíciles de controlar; problemas en el habla/aumento de dificultad para comunicarse; disfagia progresiva; neumonía por aspiración recurrente, disnea o insuficiencia respiratoria. |
| Zarit23 | Cuidador | Cuidador | Consta de 22 ítems autoadministrables; cada uno se puntúa según su frecuencia entre 0 y 4 (rango: 0-88 puntos). A mayor puntuación, mayor sobrecarga. |
ESAS-PD: Edmonton Symptom Assessment System; NAT-PD: Needs Assessment Tool Progressive Disease; PACA: Palliative Care Assesments; POS-S-PD: Palliative Outcome Scale For Symptoms in PD.
Al evaluar la necesidad de los CP, conviene siempre valorar la carga que supone la enfermedad para el cuidador. Una de las escalas más empleadas es la Zarit Burden Interview (ZBI), que ha sido validada para la EP y para la que se ha establecido un umbral a partir del cual la carga es significativa23.
¿Cuándo?Tradicionalmente el modelo de atención paliativa se presentaba como dicotómico, con opciones excluyentes de tratamiento curativo o sintomático en fases iniciales y de cuidados de bienestar solo cuando las medidas anteriores no eran efectivas, llevando incluso al paciente a tener que elegir entre esta disyuntiva. Este concepto ha evolucionado y se asume un nuevo modelo de «cuidados simultáneos» focalizado en mejorar la calidad de vida desde fases iniciales de la enfermedad y no solo en estadíos finales24, abarcando además de las cuestiones estrictamente médicas, las necesidades emocionales y/o espirituales no cubiertas, tanto del paciente como de su cuidador y entorno.
Existe poca evidencia sobre cuál es el mejor momento para iniciar formalmente los CP en los pacientes con EP y otros TM. Además de las diferencias organizativas entre países o regiones, la complejidad y la heterogeneidad de estas enfermedades podrían explicar las dificultades para consensuar el abordaje paliativo. Dicho esto, sí disponemos de instrumentos que nos ayudan a identificar precozmente a los pacientes con mayores necesidades, como se ha tratado en el apartado anterior, y se trata de organizarse, definir nuestra población diana y crear la estructura necesaria en base a las características de cada centro. En este sentido, debido a su menor esperanza de vida y a la aparición más temprana y previsible de complicaciones, los pacientes con PA (atrofia multisistema, parálisis supranuclear progresiva y degeneración corticobasal) y tal vez aquellos con EH, podrían incluirse desde fases tempranas del diagnóstico, mientras que en aquellos con EP podría establecerse un plan más tardío, basado en la detección de los marcadores o signos guía descritos.
De forma genérica podemos establecer una serie de puntos clave en el proceso de los CP de estas enfermedades:
Fases iniciales, cercanas al diagnóstico: información sobre la enfermedad y el pronóstico, las opciones terapéuticas, las recomendaciones no farmacológicas, e integrar el proceso de planificación compartida de cuidados.
Etapas intermedias: avanzar en la planificación compartida de cuidados e informar sobre posibilidad de completar los documentos de voluntades anticipadas (DVA), antes de que se afecte la capacidad de toma de decisiones del paciente.
Fase final de la vida o de enfermedad con necesidades más complejas: aplicar las VA o medidas consensuadas con paciente y familia, y definir plan de actuación en los CP especializados que se detalla más adelante.
Los CP pueden administrarse en un nivel básico (entornos no especializados en los CP), y un nivel especializado en los CP25,26. Dependiendo de las necesidades, estos cuidados se llevarán a cabo en domicilio, consultas externas u hospitalización:
- -
En el nivel básico de los CP (primarios, generales) se integran métodos y procedimientos en entornos no especializados en los mismos. En este nivel se aborda durante toda la trayectoria de la enfermedad: el control sintomático, la comunicación con el paciente y su familia, el proceso de la toma de decisiones y la elaboración de objetivos de acuerdo con las necesidades del paciente. Es decir, se aplica la planificación compartida de los cuidados o la toma de decisiones, que implica pasar de un modelo tradicional paternalista a otro centrado en la autonomía del paciente y su derecho a la participación en la toma de decisiones clínicas.
Las consultas de neurología debieran proporcionar de forma habitual este nivel básico de los CP, junto a otros profesionales y/o servicios que se tratan con más detalle en el siguiente apartado. Destacar el papel fundamental de la atención primaria (AP) en este tipo de manejo paliativo, pues es un agente esencial en el abordaje precoz de los síntomas y en el seguimiento en el domicilio.
- -
Los CP especializados (avanzados), suelen atender a los pacientes con necesidades complejas, y necesitan preferiblemente de un equipo multidisciplinar de profesionales que hayan superado un proceso oficial de formación en los CP especializados y con dedicación a tiempo completo en este ámbito. Podrán ser proporcionados en las consultas, la hospitalización o el domicilio. En este nivel es más necesaria si cabe la comunicación fluida entre sus integrantes, siendo el equipo o la unidad de paliativos hospitalaria y domiciliaria los ejecutores finales de este manejo. En el caso de no contar con estos equipos especializados, el especialista en neurología junto con enfermería y los profesionales que fueran necesarios podrían llevar a cabo de forma individualizada estos cuidados avanzados.
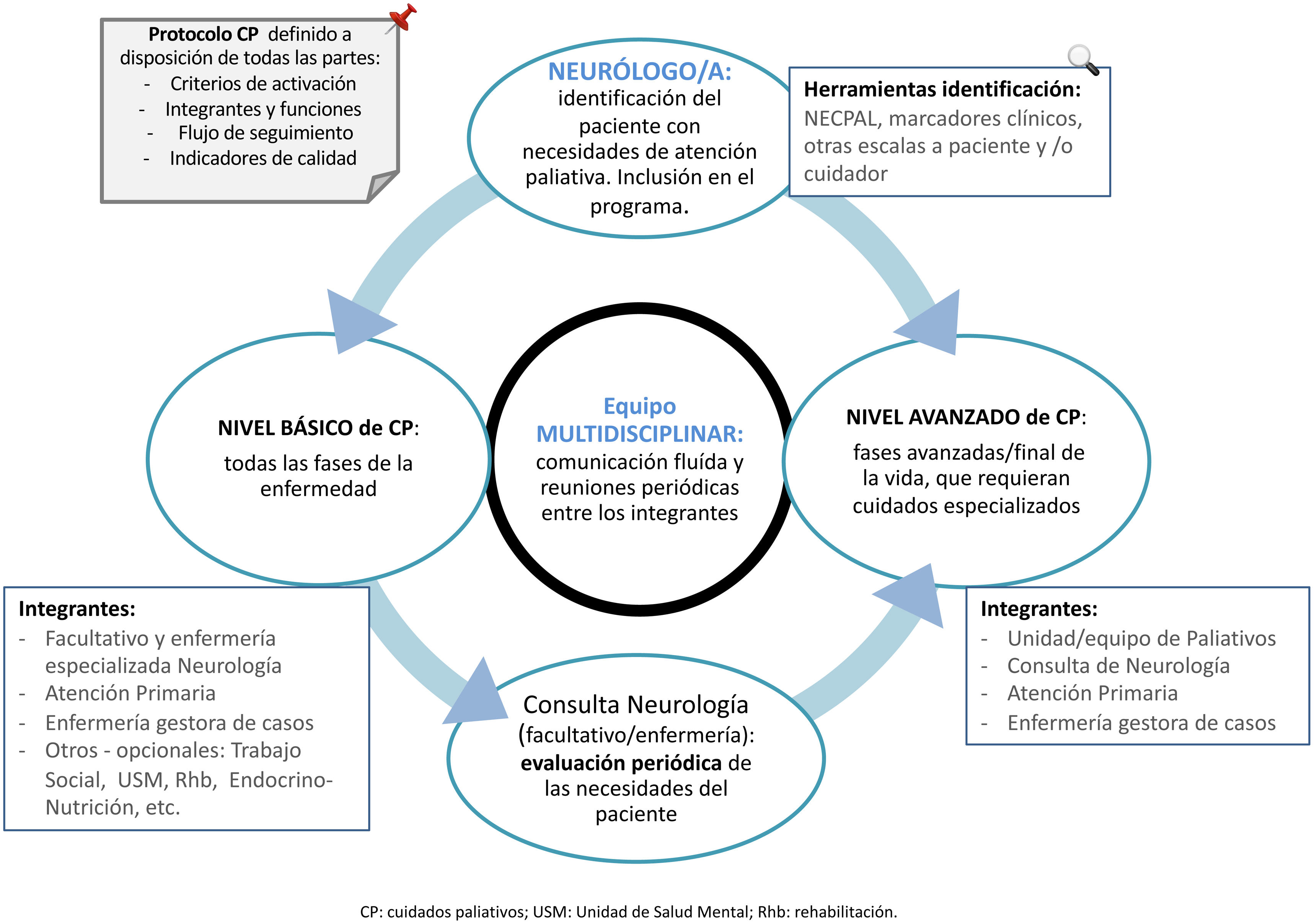
Uno de los puntos clave, identificada la población diana y sus principales necesidades, es cómo implementar los CP. En la figura 1 se muestra un diagrama esquematizado y a continuación se describen los pasos a seguir. No obstante, la organización de cada centro y/o sistema sanitario es el punto más crucial y determinante. El sistema implicado debería ser multidisciplinar28-30. Es fundamental contar con medios de comunicación ágiles y efectivos, así como con la revisión de protocolos por todas las partes implicadas. El protocolo definido por cada centro con sus criterios de activación, seguimiento, integrantes y sistemas de comunicación, deberá registrarse (por escrito y/o digitalmente) y estar a disposición de todas las partes.
Los pasos para implementar los CP en esta población son:
- 1.
Definición e identificación del paciente en la consulta de neurología (paciente diana).
- 2.
Inclusión en el circuito de los CP (básicos o especializados).
- 3.
Identificar área de salud/centro de salud/médico de AP responsable del paciente.
- 4.
Identificar y definir la figura del cuidador principal o su ausencia.
- 5.
Valoración periódica de la situación del paciente para identificar los objetivos alcanzados, nuevas incidencias y la necesidad de los CP especializados.
- 6.
Realizar reuniones periódicas entre los servicios implicados para: valoración conjunta de los casos, solucionar problemas de la cadena e impulsar medidas de mejora.
- 7.
Implementación de indicadores:
- •
Porcentaje de pacientes incluidos en el sistema.
- •
Escalas de calidad de vida del paciente y de sobrecarga del cuidador.
- •
Indicadores de satisfacción del sistema implantado entre pacientes, cuidadores y sanitarios implicados.
- •
Indicadores de efectividad, por ejemplo:
- ∘
Número y motivo de asistencias al servicio de urgencias de los pacientes incluidos en el programa, valorando si hay motivos que pudieran haberse solucionado mejorando la asistencia en el plan de los CP.
- ∘
Número y motivo de ingresos hospitalarios.
- ∘
Número de pacientes en los que se ha llevado a cabo un proceso de planificación compartida de la atención, donde el paciente ha participado en la toma de decisiones.
- ∘
Número de pacientes del programa que cumplimentan los DVA.
- ∘
Número de pacientes en que se ha respetado las decisiones tomadas por él mismo, de acuerdo a sus valores y preferencias.
- ∘
- •
Cabe destacar el papel emergente de la telemedicina para dar continuidad a los CP de nuestros pacientes31, particularmente para aquellos con problemas de distancia con el centro médico, para reducir el número de visitas, solventar dudas, etc. Además, las tecnologías de comunicación pueden ser de gran ayuda para la coordinación interprofesional y la resolución rápida de cuestiones entre los miembros del equipo multidisciplinar.
Según el nivel asistencial de los CP que decidamos más adecuado implementar, básico o avanzado, se propone los siguientes puntos y se definen las principales funciones de sus integrantes26:
- A)
Cuidados paliativos de primer nivel o básicos en consulta de neurología
- 1.
Proporcionar al paciente/cuidador un medio de contacto (teléfono/correo electrónico) para comunicarse de forma temprana y eficiente con el servicio de neurología (enfermería especializada/facultativo).
- 2.
Consulta por el facultativo de neurología:
- •
Realizar valoración periódica de la situación del paciente (motora/funcional/psicológica/social) para identificar los objetivos alcanzados y nuevas incidencias (necesidad de valoración por nutrición/logopeda en caso de disfagia; por rehabilitación/fisioterapia en caso de congelación de la marcha, o caídas, etc.).
- •
Es el profesional responsable de la derivación a los distintos servicios y/o profesionales según las necesidades, entre los que se incluyen: AP, enfermería gestora de casos del centro de salud u hospitalaria y los servicios pertinentes según las necesidades: rehabilitación, endocrinología, unidad de salud mental (USM), trabajador social, logopedia, etc.
- •
Realizar valoración periódica de la necesidad de los CP especializados.
- •
Continuar con el proceso comunicativo/planificación compartida de decisiones, explorando los valores y los deseos del paciente, y avanzando en el tiempo sobre las decisiones más concretas en relación con los escenarios previsibles de la enfermedad, incluyendo conversaciones tempranas sobre la realización del DVA.
- •
Manejo de los síntomas paliativos, incluyendo la simplificación terapéutica y la deprescripción de fármacos y terapias si fuera preciso, particularmente en lasfases finales de la enfermedad. En la tabla 4 se describe el manejo de los principales síntomas más invalidantes en las fases avanzadas y/o terminales de la EP y otros TM. Se hace referencia a la denominada sedación paliativa, que se englobaría en los CP especializados.
Tabla 4.Manejo de síntomas o situaciones de especial relevancia en los TM
Síntoma Tratamiento Dolor Debe tratarse siempre, sea cual sea su origen.La causa más común es la musculoesquelética, por rigidez, inmovilización o posturas anómalas.Evaluar tipo e intensidad mediante anamnesis con cuidador y escalas sencillas como la EVA. Optimización del tratamiento antiparkinsoniano (distonías, OFF...).Valorar los fármacos para el dolor neuropático como gabapentina, pregabalina, antidepresivos, etc.Además de medidas físicas/fisioterapia, se elegirán los fármacos más convenientes siguiendo los escalones de la OMS según la intensidad del dolor: 1) primer escalón, analgésicos no opioides; 2) segundo escalón, opioides débiles, y 3) tercer escalón, opioides potentes. Demenciapsicosis Realizar despistaje de factores intercurrentes (farmacológicos, metabólicos, infecciosos, etc.).Revisar adherencia al tratamiento y simplificar el mismo, mediante la reducción o retirada de fármacos siguiendo el orden: anticolinérgicos, amantadina, agonistas dopaminérgicos e IMAO.Intentar mantener levodopa en monoterapia por su perfil más favorable de efectos adversos a este nivel. Considerar el uso de rivastigmina, preferiblemente en parche, si aún no formase parte del tratamiento.Valorar no retirar anticolinesterásicos (como rivastigmina) en los pacientes con demencia hasta las fases finales de la enfermedad, por su efecto positivo sobre la sintomatología psicótica.En el caso de precisar neurolépticos son de elección la quetiapina y la clozapina, por su menor potencial de efectos adversos extrapiramidales. Aunque con menos evidencia, podrían usarse otros fármacos: ziprasidona, olanzapina, clometiazol, etc. Estreñimiento Se ve agravado por la progresión de la enfermedad, la inmovilidad y algunos fármacos, como anticolinérgicos y mórficos.Además de recomendar ejercicio, masaje abdominal y modificaciones dietéticas, conviene siempre retirar o modificar fármacos que lo empeoren.Las principales recomendaciones dietéticas son: 1) aumentar la hidratación; 2) asociar alimentos ricos en fibra; yogures o kéfir, que contienen pro y prebióticos, y 3) disminuir alimentos grasos, café, alcohol, harinas y azúcares refinados. Pueden asociarse suplementos alimenticios como el salvado de trigo o la linaza, que favorecen el tránsito intestinal.En el caso de precisar laxantes, los recomendados en EP son del tipo osmóticos orales como el macroglol (en sobres, 1-3 al día) y lubripostone (en cápsulas, no comercializado en España).En los casos rebeldes pueden emplearse osmóticos rectales como microenemas, enemas de mayor volumen o realizar desimpactación, con el paciente en decúbito lateral izquierdo, vigilando las posibles reacciones vagales.El empleo de toxina botulínica intraesfineriana o cirugía (miectomía del esfínter anal interno y/o esfinterotomía) es excepcional, reservándose para casos graves. Disfagia Se asocia con la pérdida de peso y las aspiraciones de comida y/o saliva, aumentando el riesgo de neumonías.Conforme se inicia y progresa se debe realizar modificaciones en la dieta: texturas, postura al comer, uso de espesantes si es preciso.No existen recomendaciones específicas sobre el uso de SNG o alimentación mediante gastrostomía (PEG) en pacientes con EP y otros TM. Puede considerarse la PEG en casos terminales, teniendo presente que esta no mejora la supervivencia en los pacientes con demencia.Como norma general no mantener una SNG más de 3-4 semanas.En el caso de ser precisas en fase terminal o por procesos intercurrentes, es fundamental informar al paciente y su familia del pronóstico postPEG y las complicaciones del procedimiento, destacando las infecciones, neumonías de repetición e institucionalización32. Inmovilidad Puede provocar dolor, favorecer el estreñimiento y las úlceras por presión. Programa de fisioterapia/cambios posturales.Colchón antiescaras y recomendaciones de enfermería para prevenir úlceras.Valorar toxina botulínica en rigidez extrema que cause dolor y/o problemas de higiene. Sedación paliativa Consiste en la disminución deliberada del nivel de conciencia del enfermo mediante la administración de los fármacos apropiados, con el objetivo de evitar un sufrimiento intenso causado por síntomas refractarios. Persigue aliviar el sufrimiento físico y psicológico del enfermo evitando intervenciones fútiles, favorecer el acompañamiento de los seres queridos, atender a la familia y valorar las necesidades espirituales del paciente y sus cuidadores.Puede realizarse en la situación de «últimos días de la vida», referida al estado que precede a la muerte en aquellas enfermedades en las que la vida se extingue gradualmente, o al estado de dolor, lucha y sufrimiento que padecen las personas antes de morir. Consensuar la toma de decisiones que haya que realizar durante el proceso, en base a los objetivos descritos.Se primará la simplificación del tratamiento y se usará preferentemente la vía de administración subcutánea, sobre todo si la venosa no es fácilmente canalizable o si el paciente se encuentra en el domicilio.Son de elección, por este orden: las benzodiacepinas (midazolam), los neurolépticos sedativos (clorpromazina o levomepromazina), los anticonvulsivantes (fenobarbital) y los anestésicos (propofol).En el caso de delirio es de elección la levomepromazina en vez del midazolam. EP: enfermedad de Parkinson; EVA: escala visual analógica; IMAO: inhibidores de la monoaminoxidasa; OMS: Organización Mundial de la Salud; PEG: gastrostomía endoscópica percutánea; SNG: sonda nasogástrica; TM: trastornos del movimiento.
- 3.
Consulta enfermería especializada:
- •
Incidir de manera integral en la intervención, de lo general a lo específico, y consensuar los cuidados básicos que reporten al paciente calidad de vida.
- •
Realizar valoraciones en los distintos estadios de la enfermedad, y planificar con antelación el tratamiento, para individualizar los cuidados a las necesidades por patrones de salud en la evolución de la enfermedad.
- •
Patrones de salud: respiración, movilidad y prevención de caídas, alimentación y prevención de aspiración y adecuada hidratación, eliminación, higiene e integridad de la piel, sueño, vestido, comunicación emociones y conducta, ocio, autorrealización y adaptación a cambios27.
- •
La enfermera debe ser una referencia de acompañamiento que involucre a las distintas disciplinas y participantes del cuidado integral de los pacientes y sus personas cuidadoras.
- 4.
Implicación de AP:
- •
El neurólogo contactará con el médico de AP de forma directa o a través de la enfermería gestora de casos, según el caso. Se facilitará un medio de comunicación rápido y efectivo para solucionar y comentar incidentes o necesidades futuras sobre el paciente incluído.
- •
El médico de AP informará a enfermería de AP de la presencia del paciente y su inclusión en el sistema de los CP, así como al servicio de trabajo social para evaluar la situación del paciente e iniciar si procede los trámites correspondientes.
- •
Destacar el rol clave de la enfermería gestora de casos, nexo de unión entre AP y atención especializada.
- 1.
Cada centro valorará la posibilidad de contacto entre integrantes por interconsulta telemática y/o vía telefónica, por la vía más ágil y conveniente.
- B)
Cuidados paliativos especializados
Los CP a este nivel son proporcionados por un equipo que cuenta habitualmente con especialistas médicos, en enfermería, psicología y trabajo social, con formación específica en los CP. Dado el escaso tiempo con que suele contar el clínico y de cara a optimizar recursos, en nuestro medio podríamos reservar estos cuidados especializados para personas con enfermedades más complejas, mayores necesidades (EP/EH fase final y PA) y susceptibles de un enfoque más intensivo y multidisciplinar.
Su tarea se centra en explorar e intensificar el tratamiento de los síntomas físicos que se van produciendo (tabla 4), proporcionar atención psicológica que ayude al paciente a vivir con el menor distrés emocional particularmente las etapas finales de la enfermedad, atender sus necesidades espirituales y ayudar a que elabore su despedida y su legado. En definitiva, se trata de acompañar al paciente, respetando sus valores y adelantándonos a situaciones previsibles para poder tomar decisiones de forma tranquila, fuera de situaciones de crisis en la medida de lo posible. Se considera paciente y familia como un «todo» a prestar atención, trabajando los pactos de silencio si los hubiera, la prevención de duelo patológico y favoreciendo la resolución de problemas pendientes. Una vez ha fallecido el paciente, se continúa atendiendo a la familia durante la fase de duelo.
En este escenario de los CP especializados, se propone:
- 1.
Proporcionar al paciente/cuidador un medio de comunicación (teléfono/correo electrónico) para comunicarse de forma temprana y eficiente con la unidad de CP y neurología (enfermería/facultativo).
- 2.
Consulta de neurología (facultativo y enfermería):
- •
Realizar interconsulta al equipo o unidad de paliativos y actuar como consultor para este equipo.
- •
Valorar de forma periódica (presencial o telefónica) al paciente para identificar los objetivos alcanzados y nuevas incidencias, así como continuar con el proceso comunicativo con el paciente/cuidador.
- •
- 3.
Unidad o equipo de paliativos especializada: realizar el primer contacto con el paciente de forma conjunta con el neurólogo responsable, pues aporta sensación de continuidad en los cuidados y mayor confianza al paciente y su familia:
- •
Unidad hospitalaria: a) seguimiento en consultas externas, y b) en la fase hospitalaria: enfermedades intercurrentes derivadas o no de la enfermedad de base, y especial atención al final de vida.
- •
Unidad de hospitalización a domicilio: a) intervención en enfermedades intercurrentes, y b) atención, soporte y acompañamiento al final de la vida.
- •
- 4.
Atención primaria y enfermería gestora de casos, como elemento de soporte para paciente y cuidador principal.
La atención integral paliativa en los TM es una necesidad no cubierta, tal y como han expresado especialistas en los TM en nuestro medio4, y este documento trata de clarificar conceptos, ayudar a la correcta identificación de los pacientes candidatos y asentar las bases para implementar los CP. La visión moderna de los CP supone la inclusión de un número cada vez mayor de personas con enfermedades crónicas complejas que se van a beneficiar de un manejo multidisciplinar. Probablemente no todos los pacientes van a tener acceso a equipos especializados de los CP, pero sí pueden beneficiarse de un enfoque paliativo en su atención a cualquier nivel asistencial, no siendo ético no ofrecer estos cuidados, especialmente en las fases finales de la enfermedad.
Además de diseñar la estructura y los actores implicados en estos cuidados, resulta primordial integrar en la práctica clínica la PAAS, que evitaría en gran parte sufrimiento y consumo de recursos innecesarios, como hospitalizaciones no deseadas. Este proceso de planificación de cuidados es particularmente importante en la EP y otros TM, pues con frecuencia estos pacientes van a ver mermadas con el tiempo sus funciones superiores, y no hablar y anticiparnos a ciertas situaciones previsibles a tiempo, hace que se den situaciones complejas y difíciles de manejar, como decidir si se alimenta o no artificialmente a un paciente en fase terminal, entre otras. En este sentido uno de los objetivos sería aumentar el número de pacientes que completan sus DVA. Aunque ha pasado más de una década desde la publicación de las leyes e inicio de las recomendaciones para completar estos documentos en nuestro medio, la realidad es que su implementación es aún pobre. Según datos oficiales, en 2021 se registraron en España 336.329 documentos, lo que supone un 7,71 por 1.000 habitantes33. Existe una tendencia creciente desde que se cuenta con registros sincronizados entre comunidades autónomas, mejorable, y aquí es fundamental el papel del neurólogo como impulsor para su cumplimentación por parte del paciente, aclarando las dudas que puedan surgir en todo momento. No obstante, no hay que olvidar que completar estos documentos no debería sustituir el proceso comunicativo entre el paciente y los profesionales sanitarios. Se trataría de entender las VA como parte de un proceso, poniendo el foco en la historia de valores del paciente, y no tanto en el documento, para que en el debido momento seamos capaces, representantes y profesionales, de interpretarlo correctamente34.
Tenemos por delante numerosos retos en este sentido. Siguiendo la propuesta realizada por el Comité Ad-Hoc de Humanización del Final de la Vida de la SEN sobre los recursos y necesidades para una asistencia humanizada del final de la vida de los pacientes neurológicos:
- 1.
Dar visibilidad y sensibilizarnos como sanitarios de la importancia del enfoque paliativo, simultaneando los CP con las medidas sintomáticas y/o curativas desde fases tempranas, pero especialmente en fases finales o complejas por la carga de enfermedad o las decisiones relevantes a tomar.
- 2.
Urge mejorar la formación de todos los actores implicados desde la neurología en varios aspectos: trabajo multidisciplinar, control de síntomas, simplificación terapéutica, mejorar la información y comunicación adecuada, conocer las herramientas para valorar la autonomía del paciente e incorporar, en definitiva, la planificación compartida de decisiones.
- 3.
Dar pasos en la organización de la asistencia neuropaliativa en los TM, necesariamente multidisciplinar, y optimizar aspectos organizativos, que nos permitan la adaptación a necesidades distintas y con objetivos distintos, a medida que avanza la enfermedad. Reivindicamos la figura de enfermería especializada en los TM como integrante fundamental del modelo, con la que actualmente cuentan solo una minoría de las consultas de neurología4.
- 4.
Coordinar e integrar de los recursos paliativos ya existentes, con la adaptación de protocolos presentes en otras enfermedades como las oncológicas o la esclerosis lateral amiotrófica, aprovechando recursos y formación disponibles en gran parte de los centros, y:
- 5.
Creación de conocimiento. Además de la difusión de recomendaciones como las que presentamos, que pretenden servir de guía, son varias las sociedades científicas, incluída la SEN y la Sociedad Española de Cuidados Paliativos (SECPAL), las que en los últimos años han impulsado esfuerzos formativos, sea mediante la publicación de guías clínicas, la realización de cursos on line/presenciales y la divulgación en congresos, entre otras25,26,35. Destacamos por su relevancia en nuestro medio, la publicación, este año, de un capítulo dedicado a los CP en la EP en las Recomendaciones de práctica clínica elaboradas por el Grupo Andaluz del TM36. Recientemente el Grupo de Estudio de Enfermedades Cerebrovasculares ha sido el primero de los grupos de estudio de la SEN en editar un Manual de Cuidados Paliativos37, orientado al paciente con ictus, y se espera que otros grupos trabajen en esta línea y publiquen los manuales correspondientes. Incidiendo en la relevancia del aprendizaje del abordaje paliativo en los TM y en la enfermedad neurológica en general, creemos que la formación en los CP debería formar parte del currículo de los residentes de neurología, dada la elevada prevalencia de personas con enfermedades susceptibles a este tipo de abordaje y los sabidos beneficios que de este se pueden derivar.
Las recomendaciones de trabajo que proponemos son fruto de la revisión de guías, la bibliografía al respecto y la experiencia de los autores, pero no se trata de un modelo o protocolo de trabajo validado. Se plantean con la voluntad de servir de base al clínico para implementar protocolos de los CP en su entorno, siempre adaptándolo a los recursos y características de cada centro. Urge mejorar la formación sobre los CP en los TM y validar modelos de atención neuropaliativa en nuestro entorno, adaptar mejor los circuitos de asistencia de los pacientes con enfermedades neurológicas avanzadas a sus necesidades, y analizar la utilidad de estos protocolos mediante el uso de indicadores de calidad tanto para el sistema, como para los pacientes y su entorno cercano, lo que nos ayudaría a optimizar recursos y mejorar la asistencia a este grupo de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal de la SEN, a los miembros del GETM, y a todos los neurólogos que contestaron la encuesta inicial.