La atención paliativa en enfermedades neurodegenerativas es útil pero infrautilizada. El objetivo de este estudio es conocer cómo se aplican en nuestro país los cuidados paliativos (CP) en los pacientes con trastornos del movimiento (TM) de cara a identificar posibles limitaciones y necesidades no cubiertas.
Material y métodosSe trata de un estudio descriptivo, observacional, transversal, tipo encuesta anónima de 20 preguntas, dirigida y contestada por neurólogos dedicados a los TM en España.
ResultadosSe obtuvieron 58 respuestas de neurólogos de 15 comunidades autónomas. El 69% contestó no disponer de enfermería especializada en TM pero sí de equipo de CP en su centro (81%). No se identificó ningún protocolo específico para CP en TM. Todos salvo un neurólogo afirmaron carecer de formación suficiente en CP, siendo la principal necesidad formativa la «explicación de voluntades anticipadas». Solo uno de cada 4 neurólogos contestó explicar rutinariamente la planificación anticipada de la asistencia sanitaria a sus pacientes, reconociendo hasta el 84,5% de los neurólogos desconocer cómo evaluar la competencia del paciente. El 60,3% de los encuestados respondió que entre el 10 y 30% de sus pacientes serían candidatos a CP, aunque 1 de cada 3 afirmó no tener claro en qué momento derivar al paciente a CP. El 100% de los neurólogos afirmó la necesidad prioritaria de implementar protocolos de CP en TM.
ConclusionesNuestro estudio evidencia un déficit formativo en CP en TM y en la asistencia al paciente con TM y su entorno, debiéndonos servir como punto de partida para elaborar protocolos de atención consensuados.
Palliative care in neurodegenerative diseases is useful but underused. The objective of this study is to know how palliative care (PC) is applied in our country in order to identify limitations and unmet needs.
Materials and methodsIt is a descriptive, observational, cross-sectional study, anonymous survey type of 20 questions, directed and answered by neurologists dedicated to TM in Spain.
Results58 responses were obtained from neurologists from 15 autonomous communities. 69% answered that they did not have a specialized TM nursing facility but did have a PC team in their center (81%). No specific protocol for CP in TM was identified. All except one neurologist stated that they lacked sufficient training in PC, the main training need being the “advance directives explanation”. Only 1 in 4 neurologists answered routinely explaining advance healthcare planning to their patients, recognizing up to 84.5% of neurologists not knowing how to assess the patient's competence. 60.3% of those surveyed answered that between 10 and 30% of their patients would be candidates for PC, although 1 in 3 said they were not clear when to refer the patient to PC. 100% of neurologists affirmed the priority need to implement PC protocols in TM.
ConclusionsOur study shows a formative deficit in PC in TM and in the care of the patient with TM and their environment, and should serve as a starting point to develop consensual care protocols.
La enfermedad de Parkinson (EP) es la segunda enfermedad neurodegenerativa en frecuencia tras la enfermedad de Alzheimer. En los países occidentales la prevalencia es del 1% en mayores de 60 años y 3% en los que tienen 80 o más años1, con tasas de incidencia anual de entre 9 y 22 casos por 100.000 habitantes2. En España unas 300.000 personas padecen la enfermedad3 y dado el progresivo aumento en la esperanza de vida y longevidad de nuestra sociedad, se prevé que este número aumente en los próximos años. Aunque hay gran variabilidad, en general se asume que una gran mayoría de los pacientes presentará con la evolución algún tipo de incapacidad funcional, incluyendo la aparición de deterioro cognitivo y una plétora de síntomas no motores de difícil control. A la complejidad inherente al tratamiento del párkinson y otras enfermedades degenerativas que cursan con trastornos del movimiento (TM), se añade la falta de formación y experiencia de los profesionales sanitarios en el campo de los cuidados paliativos (CP).
Tradicionalmente asociamos los CP al enfermo de cáncer, pero las necesidades de los pacientes y sus familias con enfermedades neurodegenerativas son similares a las de los pacientes oncológicos. Ambas comparten la existencia de síntomas que hacen sufrir al paciente y sus familiares y son susceptibles de alivio. La Organización Mundial de la Salud define los CP como el enfoque que mejora la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades que amenazan la vida, a través de la prevención y el alivio del sufrimiento, por medio de la identificación temprana y la evaluación y tratamiento del dolor y otros problemas físicos, psicosociales y espirituales4.
En Europa, entre expertos en CP se reconoce un conjunto de valores comunes: el valor de la autonomía y la dignidad del paciente, la necesidad de una planificación y toma de decisiones personalizada, y el abordaje global u holístico5. El respeto a la autonomía del paciente implica explorar sus deseos, valores y expectativas, de forma proactiva, a lo largo de toda la enfermedad. Es lo que denominamos planificación anticipada o compartida de la asistencia sanitaria (PAAS), definida como un proceso deliberativo, relacional y estructurado, que facilita la reflexión y comprensión de la vivencia de enfermedad y el cuidado entre las personas implicadas, centrado en la persona que afronta una trayectoria de enfermedad, para identificar y expresar sus preferencias y expectativas de atención6. Existen además los llamados documentos de voluntades anticipadas (VA), que el paciente puede completar de distinto modo según la comunidad autónoma donde resida.
El acceso equitativo a los CP es una obligación reconocida por las convenciones de Naciones Unidas, de modo que las administraciones deberían promover y dotar de recursos materiales y humanos a los centros sanitarios para poder implementar estas terapias6. En 2019 la Asociación Europea de Cuidados Paliativos analizó la situación de estos cuidados en Europa y publicó un atlas al respecto7. La radiografía europea situó a España a la cola en la atención de los pacientes al final de la vida en cuanto a servicios específicos por habitante, constituyendo sin duda una oportunidad para la mejora que debería asumirse tanto por sanitarios como por las instituciones implicadas.
En un escenario donde carecemos de tratamiento curativo y la calidad de vida de nuestros pacientes empeora progresivamente, los CP deberían formar parte de la atención al paciente con TM. En los últimos años cada vez se asume con más fuerza el papel de estos cuidados en patologías crónicas no oncológicas, siendo la atención a la esclerosis lateral amiotrófica el paradigma de enfermedad neurológica en la que el tratamiento paliativo por un equipo multidisciplinar es fundamental, y se ha demostrado útil no solo para el enfermo y su entorno, sino también para el sistema, lo que se refleja en la disminución de ingresos hospitalarios8,9. Sin embargo, la atención paliativa en otras enfermedades neurodegenerativas en nuestro país es deficitaria, incluyendo los TM. Hay evidencia sobre la gravedad de la EP en estadios avanzados y la necesidad de implementar CP en estos pacientes así como el beneficio que pueden producir10–12. Un reciente ensayo clínico realizado en EE. UU. en 225 pacientes y sus cuidadores demostró que la atención paliativa en pacientes con EP avanzada frente al manejo convencional mejora la calidad de vida del paciente además de diferentes síntomas de la enfermedad13. Por todo ello, es necesario conocer cómo se aplican en nuestro país los CP en los pacientes con TM y analizar si es necesario implementar puntos de mejora.
ObjetivoEl objetivo de este trabajo es conocer cómo está estructurada la atención paliativa a los TM en el territorio español. Específicamente, el presente estudio pretende identificar posibles limitaciones y necesidades sobre los CP tanto en cuanto a recursos como a formación de los profesionales que atienden los TM en España.
En un segundo tiempo y tras analizar los resultados de este primer trabajo, se elaborará un protocolo de actuación para implementar la atención paliativa en los pacientes con TM con el fin de ayudar a mejorar la asistencia y calidad de vida de los mismos y su entorno.
Material y métodosSe trata de un estudio descriptivo, observacional, transversal, tipo encuesta anónima dirigida y contestada por neurólogos dedicados a la atención de los TM en España.
El proyecto se desarrolló a través del Grupo de Estudio de Trastornos del Movimiento (GETM) de la Sociedad Española de Neurología (SEN) en coordinación con la propia SEN. Se constituyó un grupo de trabajo integrado por 6 neurólogos de diferentes comunidades autónomas (CC. AA.) con interés en CP, una enfermera especializada en TM y una médico especialista de CP. Inicialmente, se llevó a cabo una reunión de trabajo por videoconferencia en enero de 2021 en la que se concretó desarrollar 3 puntos: 1) realizar una revisión de la literatura con respecto a la atención paliativa de los TM como punto de partida; 2) elaborar una encuesta dirigida a neurólogos que atienden a pacientes con TM en España sobre la atención y aplicación de los CP; 3) en función de los hallazgos observados, elaborar en una segunda fase un documento de consenso sobre la atención paliativa de los TM en España. Además, se decidió que la producción científica sería a través de al menos dos publicaciones, esta primera que tratara sobre los resultados de la encuesta, y una segunda sobre el consenso y recomendaciones.
La encuesta se elaboró en formato electrónico utilizando Google (Formularios de Google) y contenía 20 preguntas distribuidas en diferentes apartados: I) datos sobre el neurólogo, su actividad y tipo de centro; II) recursos del centro para aplicar los CP; III): formación en CP; IV) manejo de los CP. Se envió por correo electrónico a través del GETM de la SEN a los miembros de dicho Grupo de Estudio, en 3 ocasiones (1 inicial y 2 de recuerdo) entre febrero y marzo de 2021. La participación fue voluntaria y anónima. El tiempo aproximado que llevaba cubrir la encuesta era de 5 min. Aunque los datos fueron anonimizados, se consideró la posibilidad de contactar con algún centro a posteriori en función de los hallazgos para preguntar a expertos en TM de dicho centro.
Aprobaciones estándar de protocolo, registros y autorizaciones de los pacientesDebido a la metodología del estudio sin recogida de datos de pacientes ni otros datos de carácter personal codificados (datos anónimos sin posibilidad de identificación), no se exigió el dictamen favorable de un CEIC.
Disponibilidad de datosLos conjuntos de datos utilizados y analizados están disponibles bajo demanda y correspondiente solicitud razonable por parte de quien esté interesado.
Análisis de los datosLos datos se procesaron con R versión 4.0.3. Las variables cuantitativas se reportaron como medias o medianas dependiendo de si se distribuían como una normal y las variables cualitativas se reportaron como frecuencias y proporciones. Para analizar la relación entre diferentes variables se utilizó la prueba t de Student, la prueba U de Mann-Whitney, la prueba de chi-cuadrado o la prueba de Fisher, según corresponda. El valor de p se consideró significativo cuando fue<0,05.
ResultadosSe envió la encuesta por correo electrónico a un total de 291 neurólogos de España miembros del GETM. Un 62,5% (182/291) abrió el correo, completando la encuesta 58 neurólogos (31,9%). Se obtuvieron respuestas entre el 11 de febrero y el 15 de marzo del 2021. Todas se consideraron válidas para al análisis.
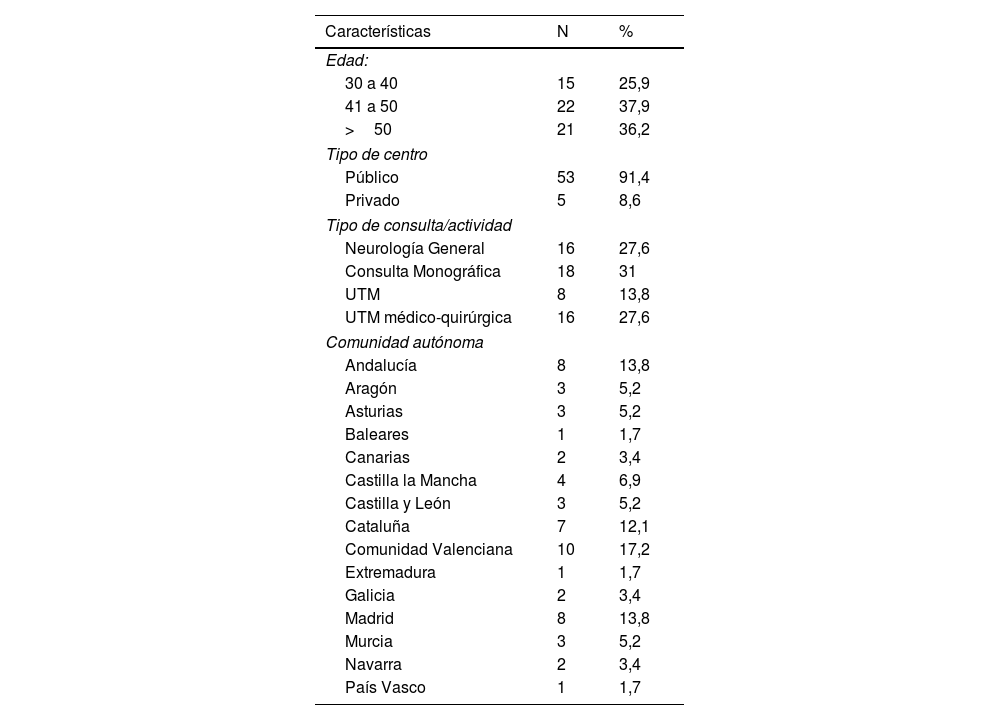
Con respecto a la edad del neurólogo que contestó, un 25,9% presentaba de 30 a 40 años, un 37,9% de 41 a 50 años, y el 36,2% más de 50 años. El 41,4% contestó trabajar en una Unidad de Trastornos del Movimiento (UTM), haciéndolo la gran mayoría (91,4%) en un centro público (tabla 1). Por CC. AA., hubo respuesta por parte de neurólogos de 15 CC. AA., correspondiendo el mayor número a la Comunidad Valenciana (17,2%), Madrid (13,8%), Andalucía (13,8%) y Cataluña (12,1%). Por provincias, el mayor número de respuestas correspondieron a Madrid (13,8%), Barcelona (12,1%), Alicante (10,3%), Sevilla (6,9%) y Valencia (6,9%). Considerando los centros hospitalarios, se obtuvieron respuestas por parte de algunos neurólogos que trabajaban en el mismo centro hospitalario, en concreto 3 respuestas de un hospital y 2 de 5 centros.
Características en relación con el neurólogo que respondió la encuesta, su actividad y centro de trabajo
| Características | N | % |
|---|---|---|
| Edad: | ||
| 30 a 40 | 15 | 25,9 |
| 41 a 50 | 22 | 37,9 |
| >50 | 21 | 36,2 |
| Tipo de centro | ||
| Público | 53 | 91,4 |
| Privado | 5 | 8,6 |
| Tipo de consulta/actividad | ||
| Neurología General | 16 | 27,6 |
| Consulta Monográfica | 18 | 31 |
| UTM | 8 | 13,8 |
| UTM médico-quirúrgica | 16 | 27,6 |
| Comunidad autónoma | ||
| Andalucía | 8 | 13,8 |
| Aragón | 3 | 5,2 |
| Asturias | 3 | 5,2 |
| Baleares | 1 | 1,7 |
| Canarias | 2 | 3,4 |
| Castilla la Mancha | 4 | 6,9 |
| Castilla y León | 3 | 5,2 |
| Cataluña | 7 | 12,1 |
| Comunidad Valenciana | 10 | 17,2 |
| Extremadura | 1 | 1,7 |
| Galicia | 2 | 3,4 |
| Madrid | 8 | 13,8 |
| Murcia | 3 | 5,2 |
| Navarra | 2 | 3,4 |
| País Vasco | 1 | 1,7 |
UTM: Unidad de Trastornos del Movimiento.
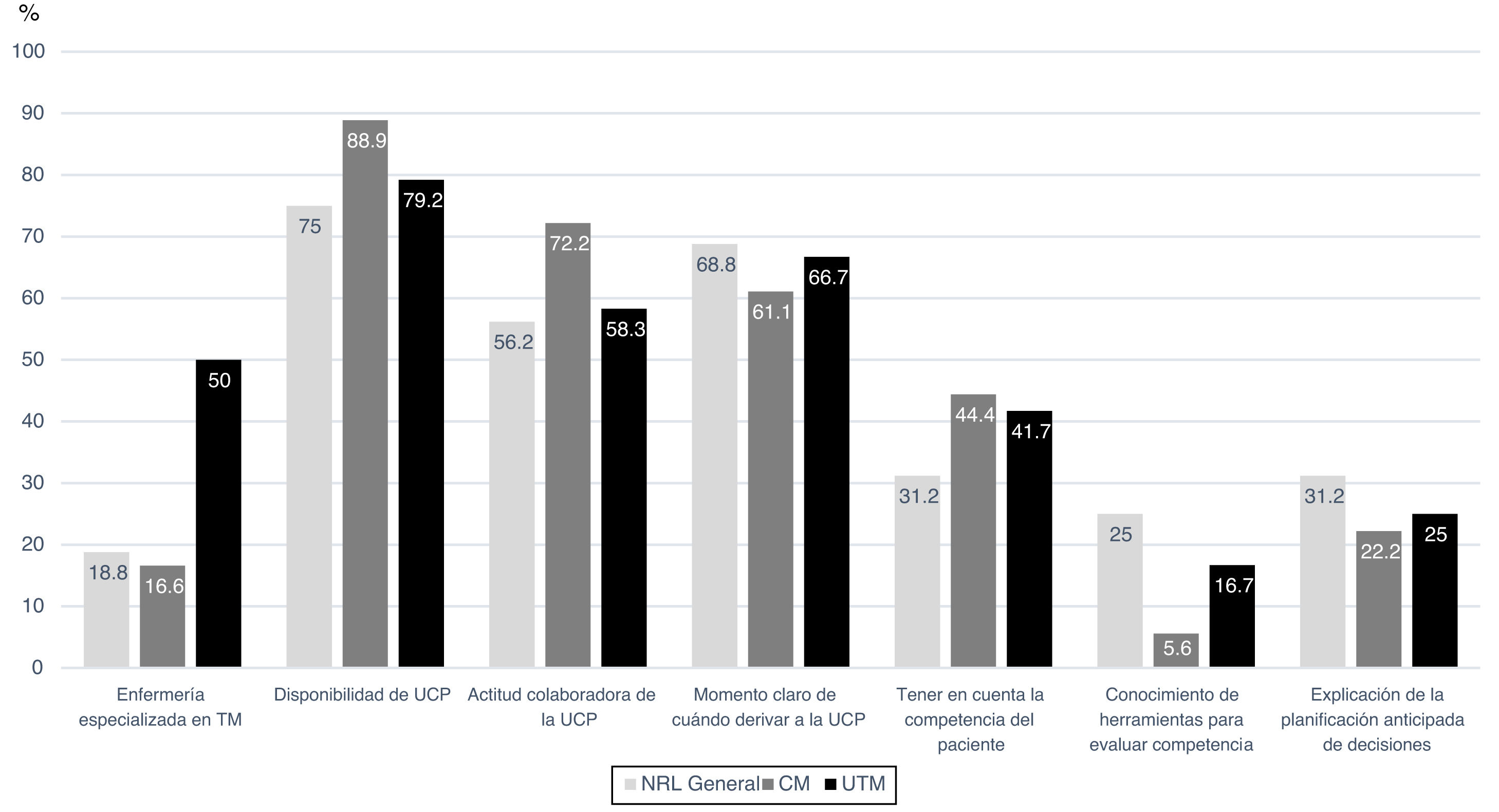
Una gran mayoría (69%) contestó no disponer de enfermería especializada en TM en su centro pero sí de un equipo y/o Unidad de Cuidados Paliativos (UCP) a nivel hospitalario y/o ambulatorio (81%), así como una actitud abierta y colaboradora por parte de paliativos al tratamiento y seguimiento de los pacientes con TM y otras enfermedades neurodegenerativas (62,1%). Sin embargo, solo en 5 centros en base a la respuesta/conocimiento del neurólogo que contestó se identificó que hubiera un protocolo de atención paliativa específico para enfermedades neurodegenerativas sin tener en cuenta la ELA. Considerando 3 grupos, Consulta de Neurología General (NRL General), Consulta Monográfica (CM) y UTM, el 50% de las UTM disponían de enfermería especializada en TM frente al 16,7% de las CM y 18,8% de NRL General (p=0,032) (fig. 1). Sin embargo, no hubo diferencias significativas en cuanto a los recursos de atención paliativa entre los diferentes grupos.
Desde el punto de vista formativo, todos los neurólogos salvo uno (98,3%) respondieron de forma afirmativa a la pregunta de si existe por parte del neurólogo déficit de formación en el campo de los CP, siendo los puntos con más necesidad formativa los referentes a la «explicación de las voluntades anticipadas» (75,9%), el «manejo de complicaciones médicas» (69%), y la «sedación al final de la vida» (69%) (tabla 2).
Formación en cuidados paliativos por parte de los neurólogos
| Características | N | % |
|---|---|---|
| Existencia por parte del neurólogo de una falta de formación en el campo de los CP | ||
| Sí | 57 | 98,3 |
| No | 1 | 1,7 |
| Aspectos donde se consideró que es necesario mejorar siendo preciso formación | ||
| Explicación de las voluntades anticipadas | 44 | 75,9 |
| Manejo de complicaciones médicas | 40 | 69 |
| Sedación al final de la vida | 40 | 69 |
| Comunicación con el paciente y/o familia | 30 | 51,7 |
| Herencias y/o duelo familiar | 1 | 1,7 |
| Complicaciones no neurológicas y cuidados avanzados | 1 | 1,7 |
CP: cuidados paliativos.
Con respecto a la práctica clínica y manejo de los pacientes, el 70,7% de los neurólogos respondió que un 10% o más de los pacientes con TM atendidos en su unidad o consulta serían subsidiarios de CP, variando desde el 44,8% que lo establecieron entre el 10-20% y el 1,7%, que correspondió a los porcentajes del 51-80% y a>80% de los pacientes (tabla 3A). Sin embargo, el 75,9% afirmaron que menos del 10% de los pacientes con TM en seguimiento por su parte y subsidiarios de cuidados paliativos los estaban recibiendo. Por patologías, prácticamente todos los neurólogos (56/58) consideraron que todas las patologías que cursan con TM serían susceptibles de atención paliativa cuando sea pertinente; en concreto se preguntó por EP, parkinsonismos atípicos y enfermedad de Huntington. En relación con el momento de derivación del paciente, uno de cada tres neurólogos aproximadamente (34,5%) afirmó no tener claro en qué momento de la enfermedad se debe derivar el paciente al equipo de atención paliativa de su centro o el que hubiera en caso de disponer del mismo (tabla 3B). Se identificaron como los marcadores clínicos más prioritarios a la hora de decidir la derivación del paciente a la UCP la «desnutrición y/o posibilidad de nutrición por PEG» (89,6%), «neumonías y/o ingresos de repetición en el último año» (82,7%), y las «úlceras graves» (60,3%).
Manejo de la atención paliativa por parte de los neurólogos
| Características | N | % |
|---|---|---|
| A. Pacientes subsidiarios de atención paliativa | ||
| Porcentaje de pacientes seguidos en consulta subsidiarios de CP | ||
| <10% | 17 | 29,3 |
| 10-20% | 26 | 44,8 |
| 21-30% | 9 | 15,5 |
| 31-40% | 2 | 3,4 |
| 41-50% | 2 | 3,4 |
| 51-80% | 1 | 1,7 |
| >80% | 1 | 1,7 |
| Porcentaje de pacientes que siendo subsidiarios de CP los están recibiendo | ||
| <10% | 44 | 75,9 |
| 10-25% | 9 | 15,5 |
| 26-50% | 4 | 6,9 |
| 51-75% | 1 | 1,7 |
| 76-100% | 0 | 0 |
| Patologías en las que es necesario implementar los CP | ||
| Parkinsonismos atípicos | 1 | 1,7 |
| Parkinsonismos atípicos y enfermedad de Huntington | 1 | 1,7 |
| Todas* | 56 | 96,6 |
| B. Criterios de derivación | ||
| ¿Tiene claro en qué momento de la enfermedad derivar a una UCP? | ||
| Sí | 38 | 65,5 |
| No | 20 | 34,5 |
| Marcador clínico más importante a la hora de derivar al paciente a una UCP (máximo 3) | ||
| Desnutrición y/o posibilidad de nutrición por PEG | 52 | 89,6 |
| Neumonías y/o ingresos de repetición en el último año | 48 | 82,7 |
| Úlceras graves | 35 | 60,3 |
| Sobrecarga familiar | 22 | 37,9 |
| Incapacidad para caminar | 10 | 17,2 |
| Puntuación en escala de identificación de necesidad de cuidados paliativos | 6 | 10,3 |
| C. Competencias y planificación | ||
| ¿Se tiene en cuenta la competencia del paciente a la hora de tomar decisiones? | ||
| Sí | 23 | 37,9 |
| No | 23 | 37,9 |
| NS / NC | 12 | 20,7 |
| ¿Conoces las herramientas para evaluar la competencia de los pacientes? | ||
| Sí | 9 | 15,5 |
| No | 49 | 84,5 |
| ¿Explicas habitualmente a tus pacientes la planificación anticipada de las decisiones? | ||
| Sí | 15 | 25,9 |
| No | 43 | 74,1 |
| ¿Crees necesario implementar protocolos de CP para pacientes con TM en fases finales? | ||
| No | 0 | 0 |
| Sí, muy necesario | 45 | 77,6 |
| Sí, absolutamente prioritario | 13 | 22,4 |
Respecto la planificación anticipada de las decisiones o PAAS, solo uno de cada 4 neurólogos (25,9%) contestó explicarla de forma habitual, y aunque el 37,9% respondieron tener en cuenta la competencia del paciente a la hora de tomar las decisiones, una gran mayoría (84,5%) afirmó no conocer las herramientas para evaluar esta competencia (tabla 3C). No resultó significativo desde el punto de vista estadístico, pero se observó que el porcentaje de neurólogos con actividad en NRL General fue mayor en relación con tener conocimiento sobre las herramientas para evaluar las competencias del paciente (25% frente a 5,6% y 16,7% en el caso de CM y UTM, respectivamente; p=0,289) así como que más frecuentemente explican a sus pacientes la planificación anticipada de las decisiones (fig. 1). Hubo acuerdo unánime (100%) en cuanto a la necesidad de implementar protocolos de CP para pacientes con TM en fases finales, opinando el 77,6% que es algo muy necesario y el 22,4% que es absolutamente prioritario.
Finalmente y a posteriori de los resultados obtenidos, se contactó con los 5 centros desde los que se había obtenido la información según el neurólogo de que tuvieran un protocolo específico para la atención paliativa en TM, verificándose que en ninguno existía un protocolo oficial específico aunque sí contactos para pacientes puntuales con los equipos de CP correspondientes.
DiscusiónLos resultados de esta encuesta muestran la opinión absolutamente generalizada de la importancia de aplicar CP a los pacientes con TM por parte de neurólogos de todo el ámbito nacional. A pesar de esto, la gran mayoría de los neurólogos reconoce que de sus pacientes subsidiarios a CP solo los reciben un porcentaje muy bajo (3 de 4 opinaron que hasta menos del 10%). Aunque se trata solo de la opinión de profesionales dedicados a TM, esto refleja una carencia muy importante de la atención integral que precisan nuestros pacientes y su entorno. En esta línea, un estudio realizado en Málaga relacionó la etiología del tipo de paciente identificado como paliativo y del que no fue identificado como tal antes de su fallecimiento. De los 950 fallecidos estudiados, 417 (43,9%) eran subsidiarios de cuidados paliativos (SCP) y solo 277 de ellos (66,4%) estaban identificados como tales. Las patologías más frecuentes en población SCP fueron cáncer (61,9%), demencias y Alzheimer (19,9%) y enfermedad pulmonar obstructiva crónica (6,2%). La proporción de pacientes identificados fue significativamente mayor para cáncer (86,8%) y menor para demencias y Alzheimer (20,5%) y Parkinson (13,8%)14. Tanto nuestro estudio como el de Málaga ponen en evidencia la necesidad de potenciar y mejorar los CP a todos los niveles en nuestro país, pero sobre todo y particularmente, en enfermedades neurodegenerativas. Además, en varios países, una proporción sustancial de las muertes por EP se produce en hospitales, probablemente no siendo este el lugar más óptimo para la atención terminal y la muerte. Deberíamos trabajar en reducir el número de pacientes con TM que fallecen en hospitales15 y, en este sentido, los CP serían de gran ayuda.
Nuestro estudio también muestra la ausencia de protocolos de atención paliativa en enfermedades neurodegenerativas que cursan con TM, frente al alto porcentaje de UCP disponibles. Aunque en España existen guías de CP (https://www.secpal.com), las referencias a la atención al paciente con enfermedades que cursan con TM son escasas. Esto nos debe dirigir a mejorar la colaboración con los médicos especialistas en CP, no solo elaborando guías conjuntas sino mejorando los procesos asistenciales.
Una clara línea de mejora identificada en nuestro estudio es la formación de los neurólogos en CP. La mayoría de los encuestados corroboran la necesidad de mejorar su conocimiento en estas terapias. Una de las opciones donde se identifica más necesaria la formación es en la explicación de las voluntades anticipadas (VA). Sin duda, la planificación anticipada de la asistencia sanitaria (PAAS) que incluye recoger las VA, evitaría en gran parte sufrimiento y consumo de recursos innecesario como hospitalizaciones no deseadas y procedimientos evitables16. Un número cada vez mayor de personas en nuestra sociedad tiene opiniones sobre la atención que desearía recibir en fases finales de su vida y deberíamos hacer todo lo posible para cumplir esos deseos. La PAAS se debería plantear además al diagnóstico de la enfermedad, antes del desarrollo de deterioro cognitivo, para no verse afectada la capacitación de los pacientes17. En nuestro estudio cerca de la mitad de los neurólogos afirma conocer qué es la competencia de los pacientes y cómo afecta esta a la toma de decisiones, pero en cambio, luego responden no saber cómo evaluarla. Esto supone una contradicción y refleja una falta de formación y conocimiento sobre este tema y probablemente la no consideración de la competencia en la toma de decisiones conjuntas con el paciente. En esta línea, hemos observado que solo uno de cada 4 neurólogos explica de forma habitual a sus pacientes la PAAS que incluye, entre otros aspectos, las ya citadas VA. Esta baja proporción no parece ser exclusiva de los neurólogos que atienden TM. En un estudio llevado a cabo recientemente en 4 hospitales de Madrid para explorar las percepciones de los profesionales sanitarios sobre las VA con el fin de mejorar la comprensión y su falta de éxito entre médicos, concluyeron que no se integran en la práctica clínica porque su aplicación es excesivamente compleja, por la insuficiente educación sobre las mismas (tanto de profesionales como de ciudadanos), y por falta de claridad procesal18. En consecuencia, los profesionales sanitarios desconocen cómo las VA pueden mejorar la toma de decisiones clínicas, cuándo y para quién es apropiado su uso, y quién tiene la responsabilidad de proporcionar la información sobre las mismas. Estas circunstancias contribuyen a la falta de interés de los pacientes en completar estos documentos y a las opiniones escépticas de los médicos sobre su utilidad. Aumentar la formación a este respecto es una necesidad imperiosa y evidencia la obligación de implantar planes de mejora en este aspecto. Además, en el caso de la EP y otros parkinsonismos, parecen ser sujetos más sensibles a la realización de VA, como describe un estudio que mostró que estos pacientes son más propensos a implementar las VA que los controles19. Este dato nos debería animar más si cabe a iniciar las conversaciones sobre VA así como otras acciones a nivel de educación sociosanitaria que podrían influir positivamente en nuestros pacientes20.
La comunicación médico-paciente es clave en la confianza y adherencia al tratamiento en las enfermedades crónicas. En nuestro sondeo, otro de los puntos que los neurólogos consideran susceptibles de mejora en más de un 30% de los casos es la necesidad de optimizar las habilidades comunicativas. Conocemos que la calidad de vida en la EP está relacionada no solo con variables motoras y no motoras de la enfermedad sino también con la satisfacción de la relación médico- paciente y con el cumplimiento terapéutico, directamente relacionado con la calidad de esta relación21. Los CP están con frecuencia vinculados a una imagen peyorativa y que genera rechazo en familias y pacientes, pues muchos de ellos los asocian a la etapa del final de la vida. Optimizar las técnicas de comunicación como se reclama en nuestro estudio mejoraría no solo la percepción y aceptación de los CP por pacientes y familias, sino que probablemente les animaría a elaborar las VA y sentirse más protagonistas de su enfermedad.
Desde un punto de vista práctica sobre cuándo y cómo aplicar los CP, nuestro estudio también muestra que aunque más de la mitad de los neurólogos tiene claro cuándo derivar un paciente a CP, los criterios para hacerlo son dispares, reflejando que probablemente no están basados en escalas o herramientas unificadoras y reproducibles. La necesidad de formación identificada así como la ausencia de herramientas están acordes con las guías internacionales elaboradas en las que las barreras identificadas para una correcta implementación de los CP incluyen una formación inadecuada durante la residencia de Neurología o formación en TM, y principalmente escasez de estudios basados en la evidencia para justificar y orientar los modelos de atención e intervenciones terapéuticas. Por eso se considera que los elementos de investigación prioritarios para abordar estas barreras son incluir validación de herramientas de evaluación de necesidades para guiar la selección de participantes, validación de las medidas de resultado, evaluación de los resultados sobre paciente y cuidador, y esfuerzos de difusión e implementación22.
El presente estudio presenta varias limitaciones. La principal es el tamaño muestral, con un total de 58 respuestas válidas. Solo parte de los neurólogos que recibieron la encuesta la contestaron, suponiendo un sesgo de selección. No se preguntó por el número de pacientes que trataban o sus años de experiencia en TM, pero asumimos, al formar parte del grupo de estudio, que se trataba de neurólogos con experiencia en este campo. Por otra parte, más del 90% de las respuestas fueron de neurólogos con actividad asistencial en centro público. En base a ello, los hallazgos deben ser interpretados con cautela, pero considerados de interés al ser los primeros que, en nuestro conocimiento, se obtienen tras explorar la atención paliativa en TM en España atendiendo a la opinión de expertos. Más aún, el hecho de que casi todas las CC. AA. están representadas nos da una visión global de conjunto en nuestro país. No se observan tampoco grandes diferencias por grupos (NRL General, CM, UTM) en ningún aspecto salvo que la enfermería especializada en TM está más disponible en las UTM, y aun teniendo en cuenta el pequeño tamaño muestral, los hallazgos permitirían interpretar que no hay una diferencia ostensible en el manejo de los pacientes en todo el territorio, lo que refleja una relativa equidad de la atención en estos aspectos de la asistencia sanitaria independientemente de dónde se trate y por qué tipo de profesional esté atendido. Uno de los recursos por el que no se preguntó en la encuesta y resulta de gran importancia es el tiempo, es decir, los minutos de los cuales dispone el profesional para plantear y ejecutar los CP, incluyendo la PAAS. Finalmente, otra de las limitaciones del estudio es que hay respuestas de neurólogos que trabajan en el mismo centro e incluso que se contradicen en la respuesta como en la existencia de un protocolo de CP, evidenciando aún más el desconocimiento de esta atención incluso dentro de un mismo centro.
A pesar de los avances en el tratamiento de la EP acontecidos en las últimas décadas son muchas aún las barreras, como vemos, que no nos permiten integrar los cuidados paliativos en estas enfermedades. Cada vez son más las voces que urgen a desarrollar un plan de acción que ayude a reducir sufrimiento y mejorar la calidad de vida de los pacientes y su entorno, al mismo tiempo que se investigan nuevas terapias tanto sintomáticas como curativas23.
En conclusión, aunque el presente estudio es meramente descriptivo y la muestra es pequeña, pone de manifiesto un déficit importante en nuestra asistencia y nos debe de servir como punto de partida para elaborar un plan de mejora. Pequeños cambios en un tema considerado unánimemente de vital importancia podrían generar una mejora importante en la calidad de vida de pacientes y familiares. De ahí que este estudio deba impulsarnos a iniciar una campaña de concienciación entre neurólogos y el personal implicado en la atención de estos pacientes, fortaleciendo con formación las habilidades del personal sanitario y desarrollando protocolos de identificación precoz de los pacientes susceptibles de recibir CP. Además, las necesidades evidenciadas en este mapa de atención paliativa deberían servir de estímulo para apoyar el trabajo multidisciplinar y los cambios organizativos que permitan una adaptación flexible a los objetivos cambiantes de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal de la SEN, a los miembros del GETM y a todos los neurólogos que contestaron la encuesta.