Guía para la práctica clínica en neurorrehabilitación de personas adultas en estado alterado de la consciencia (EAC) de la Sociedad Española de Neurorrehabilitación. Documento basado en la revisión de guías de práctica clínica internacionales publicadas entre 2015 y 2022.
MétodoUn total de 7 artículos correspondientes a 5 guías de práctica clínica publicadas entre 2015 y 2022 fueron seleccionadas por el grupo de autores de un total de 48 referencias bibliográficas extraídas de diferentes bases de datos de acuerdo a los criterios de búsqueda. En base a dicha revisión se establecieron 40 recomendaciones sometidas a evaluación por un comité de expertos que evaluaron cada recomendación con una escala de 9 puntos de tipo Likert: 1-3 (recomendación inapropiada), 4-6 (recomendación incierta) y 7-9 (recomendación apropiada), de acuerdo a la metodología del Modified Nominal Group Technique. Toda recomendación valorada por al menos un 75% de los expertos como «apropiada» (puntuación: 7-9) se consideró como aceptada.
ConclusionesSe establecen 40 recomendaciones según el nivel de evidencia que ofrecen los estudios revisados referentes a aspectos consensuados entre expertos dirigidos a definir aspectos relacionados con: 1)la evaluación clínica; 2)las pruebas complementarias; 3)el pronóstico, y 4)el tratamiento, en esta población.
Clinical practice guidelines in neurorehabilitation for adults with disorders of consciousness by the Spanish Neurorehabilitation Society. This document is based on a review of international clinical practice guidelines published between 2015 and 2022.
MethodA total of seven articles, corresponding to five clinical practice guidelines published between 2015 and 2022, were selected by the group of authors from a pool of 48 bibliographic references extracted from various databases in accordance with predefined search criteria. Following this review, 40 recommendations were formulated and subjected to evaluation by an expert committee using a 9-point Likert scale: 1-3 (inappropriate recommendation), 4-6 (uncertain recommendation), and 7-9 (appropriate recommendation), following the methodology of the Modified Nominal Group Technique. Any recommendation endorsed by at least 75% of the experts as «appropriate» (with a score of 7-9) was considered accepted.
ConclusionsThis document presents 40 recommendations categorized according to the level of evidence provided by the reviewed studies. These recommendations represent a consensus among experts and pertain to various aspects related to: (1)clinical assessment; (2)complementary diagnostic tests; (3)prognosis, and (4)treatment in this specific population.
Los estados alterados de consciencia (EAC) suponen un reto clínico en términos diagnósticos, pronósticos y terapéuticos1-5. El presente estudio pretende, en consonancia con los anteriores trabajos de la Sociedad Española de Neurorrehabilitación (SENR), guiar la práctica clínica en neurorrehabilitación de los pacientes con EAC de acuerdo al mejor y más reciente grado de evidencia disponible a día de hoy. El objetivo de los autores, a instancias de las indicaciones de la SENR, no es otro que dotar al clínico responsable del manejo de estos enfermos de información objetiva que permita la toma de decisiones, y la transmisión de información práctica que garantice el mejor cuidado en términos de eficacia, el ajuste de expectativas y la planificación de recursos y necesidades en función del perfil clínico individual de esta población, hecho especialmente relevante teniendo en cuenta que muchos de estos pacientes tienen un pronóstico de dependencia elevado. Para ello, los autores han revisado y extraído la información y el grado de evidencia referente a cuatro aspectos considerados de forma consensuada como básicos en la neurorrehabilitación de pacientes en EAC, a partir de las guías de práctica clínica (GPC) y otros documentos de consenso de diferentes entidades nacionales e internacionales publicados en estos últimos siete años (2015-2022).
MétodoEn enero de 2021 y bajo la supervisión de la Junta Directiva de la Sociedad Española de Neurorrehabilitación (SENR) se estableció un grupo de trabajo multidisciplinar compuesto por cinco miembros de la Sociedad (dos neuropsicólogos, dos ingenieros biomédicos y un médico general) bajo la dirección de dos coordinadores (un neurólogo y un neuropsicólogo) con más de 20años de experiencia clínica e investigadora en neurorrehabilitación encargados de la selección de contenidos y de la búsqueda de recursos bibliográficos con los que elaborar el documento. A lo largo de 2021 y 2022 el grupo de trabajo ha mantenido contacto presencial y online para definir el marco de actuación de la guía y los diferentes contenidos propuestos.
El contenido de la presente guía se ha estructurado en base a cuatro aspectos o dimensiones consensuadas como «clínicamente relevantes» por el equipo designado para la elaboración de la guía:
- •
Dimensión I (evaluación clínica). ¿Cuáles son los aspectos clínicos relevantes que deben tenerse en cuenta en la valoración de estos enfermos?
- •
Dimensión II (pruebas complementarias). ¿Qué exploraciones complementarias deben emplearse en la evaluación de esta población?
- •
Dimensión III (pronóstico). ¿Cuál es el pronóstico en términos de mortalidad, recuperación de la consciencia y funcionalidad de estos pacientes? ¿Qué variables predictoras deben tenerse en cuenta en cada uno de estos aspectos?
- •
Dimensión IV (tratamiento). ¿Cuáles son y qué grado de evidencia tienen las principales intervenciones terapéuticas que actualmente pueden emplearse en el tratamiento de estos pacientes?
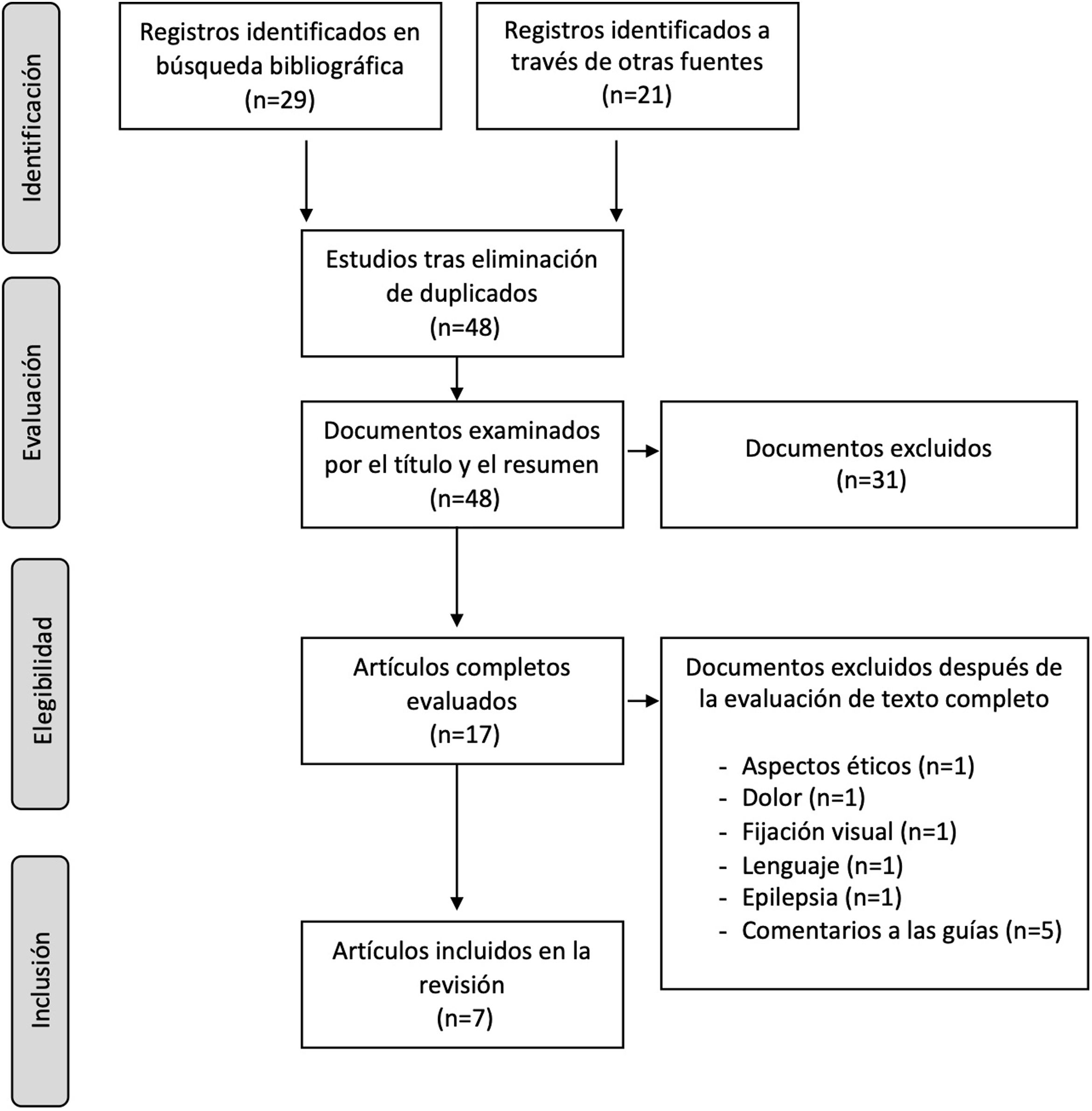
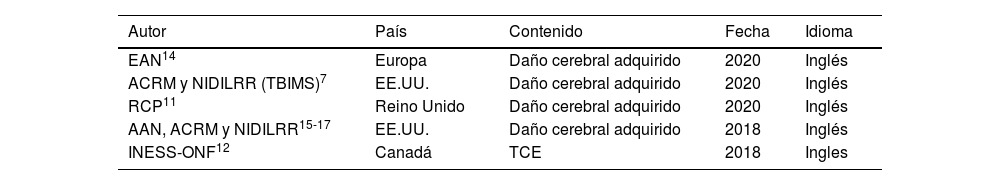
La metodología empleada para la elaboración de la presente guía ha seguido los pasos establecidos por la SENR para la elaboración de documentos de consenso. Los estudios publicados susceptibles de inclusión fueron identificados por los dos coordinadores a través de Pubmed y otras bases de datos de Búsqueda de Evidencia (MEDLINE en Ovid, CINAHL-EBSCO, Web of Science, PEDro, Cochrane Central Register of Controlled Trials y Cochrane Stroke Group Trials Register) así como a través de webs de sociedades profesionales de rehabilitación y otros repositorios de guías de práctica clínica. Los estudios potencialmente relevantes publicados en el periodo de diciembre de 2015 a diciembre de 2022 fueron seleccionados para su recuperación con el fin de evaluar su idoneidad atendiendo a los criterios citados anteriormente. En total se identificaron un total de 48 artículos entre todas las bases de datos, una vez descartados los duplicados. De ellos, 31 fueron excluidos tras la lectura del título y resumen. De los 17 artículos resultantes se realizó la lectura del texto completo, para acabar filtrando finalmente los artículos que formarían parte de este trabajo, a raíz de los criterios de inclusión establecidos (fig. 1). Al final del proceso se seleccionaron 7 artículos correspondientes a 5 GPC, que fueron las incluidas finalmente en el estudio (tabla 1)6-12. Las GPC seleccionadas fueron asignadas a los cinco colaboradores con el objetivo de extraer de ellas el nivel de evidencia y el grado o fuerza de las recomendaciones que cada una de ellas contenía respecto a cada una de las preguntas previamente consensuadas. El resumen de la información extraída en este proceso, revisada por los dos coordinadores, se plasmó en forma de «Tabla de Recomendaciones» y sirvió para que de manera consensuada el grupo de expertos redactara, para cada una de las preguntas planteadas, un conjunto de recomendaciones basada en el mayor grado de evidencia posible (tabla 2).
Guías incluidas en el estudio
| Autor | País | Contenido | Fecha | Idioma |
|---|---|---|---|---|
| EAN14 | Europa | Daño cerebral adquirido | 2020 | Inglés |
| ACRM y NIDILRR (TBIMS)7 | EE.UU. | Daño cerebral adquirido | 2020 | Inglés |
| RCP11 | Reino Unido | Daño cerebral adquirido | 2020 | Inglés |
| AAN, ACRM y NIDILRR15-17 | EE.UU. | Daño cerebral adquirido | 2018 | Inglés |
| INESS-ONF12 | Canadá | TCE | 2018 | Ingles |
Autor: autor, sociedad o autoridad responsable de la edición de la guía (referencia). País: lugar geográfico basado en el país o región de origen. Contenido: población a la que hace referencia las recomendaciones del documento. Fecha: año de publicación de la última actualización del documento.
AAN: American Academy of Neurology; ACRM: American Congress of Rehabilitation Medicine. EAN: European Academy of Neurology; INESS-ONF: Institute National Déxcellence en Santé et en Services Sociaux - Ontario Neurotrauma Foundation; NIDILRR (TBIMS): National Institute on Disability, Independent Living and Rehabilitation Research (Traumatic Brain Injury Model Systems); RCP: Royal College of Physician; TCE: traumatismo craneoencefálico.
Niveles de evidencia y grados de recomendación
| Niveles de Evidencia | CEBM | GRADE | Recomendación de grado para este estudio |
|---|---|---|---|
| 1a, 1b | A | FUERTE con evidencia moderada o alta | ALTO |
| 2a, 2b | B | FUERTE con evidencia baja | MEDIO |
| DÉBIL con evidencia alta | |||
| 3a, 3b, 4, 5 | C | DÉBIL con evidencia moderada o baja | BAJO |
Fuente: adaptación de Centre for Evidence Based Medicine (CEBM) y de Grading of Recommendations, Assessment, Development and Evaluations (GRADE).
Una vez elaboradas las recomendaciones iniciales, para la formulación final de las mismas se empleó la metodología de consenso de tipo formal Modified Nominal Group Technique13. El proceso de consenso se llevó a cabo en dos etapas. El equipo de revisores estuvo compuesto por trece expertos (seis médicos especialistas en medicina física y rehabilitación, tres neuropsicólogos, dos neurólogos, un psiquiatra y un fisioterapéuta) miembros de la junta directiva de la SENR en estos últimos diez años. En la primera etapa, todos los expertos recibieron por correo electrónico un resumen de la evidencia disponible sobre los aspectos priorizados y un enlace online con una propuesta de recomendaciones elaboradas por los autores que incluía una hoja de clasificación del grado de acuerdo de cada una de las recomendaciones, utilizando una escala de 9 puntos de tipo Likert: 1-3 (recomendación inapropiada), 4-6 (recomendación incierta) y 7-9 (recomendación apropiada). En esta fase, las recomendaciones fueron sometidas a una primera ronda de votación individual por los participantes. Toda recomendación valorada por al menos un 75% de los expertos como «apropiada» (puntuación: 7-9) se consideró como aceptada y, por tanto, solo susceptible de cambios menores. En una segunda etapa se estableció que, en caso necesario, las recomendaciones con menos del 75% de acuerdo se volvieran a redactar con vistas a una segunda votación. Finalmente, se estableció que las recomendaciones que no consiguieran la aprobación en esta fase final no fueran incluidas en el consenso.
Resumen de recomendacionesEn total se elaboraron 40 recomendaciones. El porcentaje de acuerdo entre expertos alcanzó una puntuación superior al 75% en todos los casos en la primera votación, por lo que no fue necesario una segunda ronda de votaciones. En tan solo dos recomendaciones el porcentaje de acuerdo fue del 90%, siendo en el resto del 100%, con rangos de puntuaciones medias en cada recomendación entre 8,3 y 9. En cada una de las recomendaciones finales se muestra la media del acuerdo obtenido y la media de la puntuación total (rango: 1-9).
Dimensión I (evaluación clínica). ¿Cuáles son los aspectos clínicos relevantes que deben tenerse en cuenta en la valoración de estos enfermos?La tabla 3 recoge las principales recomendaciones de acuerdo a su nivel de evidencia que tienen que ver con la evaluación clínica de estos enfermos extraídas de las GPC seleccionadas para la elaboración del presente estudio.
Evaluación en los EAC. Resumen de Recomendaciones de las Guías incluidas en el estudio de acuerdo a su nivel/grado de evidencia
| La Escala de Recuperación del Coma-Revisada (CRS-R) es la escala de elección para la clasificación diagnóstica del nivel de consciencia de estos pacientes.• Esta escala, puede emplearse tanto en situación subaguda (en pacientes en UCI con el mínimo nivel de sedación posible) como en pacientes crónicos o que requieran una asistencia a largo plazo.• Dado que la aplicación de la CRS-R requiere tiempo (15-60 min) y personal cualificado y con experiencia, pueden emplearse otros métodos más breves para hacer un seguimiento regular siempre teniendo en cuenta que cualquier otro método tiene menor sensibilidad para detectar posibles pacientes en EMC.• Se deben ofrecer los datos de cada subapartado o usar la puntuación global modificada dado que la puntuación total puede no distinguir los pacientes en SVSR/EMC.• Deben tenerse en cuenta los posibles factores de confusión que pueden alterar el resultado: déficits motores, visuales, auditivos y/o cognitivos (atención, memoria, lenguaje, flexibilidad mental, etc.), intubación, sedación, así como otras variables relacionadas con el entorno, dado que, por ejemplo, la presencia/ausencia de los familiares puede incrementar las respuestas visuales. | NIVEL ALTORecomendación fuerte a favor con evidencia moderada.(Guía Europea-EAN) |
| Se recomienda sustituir la escala de coma de Glasgow por la escala FOUR (Full Outline of UnResponsiveness) como herramienta de valoración del nivel de consciencia de estos pacientes en la fase aguda o durante la estancia en la UCI. Aunque la escala FOUR es menos sensible que la CRS-R, resulta adecuada para su uso en situaciones en las que el tiempo de evaluación suele ser más limitado y los pacientes pueden estar intubados. Al contrario que la GCS, la FOUR incluye la valoración de los movimientos oculares, lo que ayuda a reducir el error diagnóstico con el síndrome del cautiverio y el EMC y permite una distinción más precisa entre los pacientes en coma y los pacientes con mayores signos de recuperación. | NIVEL ALTORecomendación fuerte a favor con evidencia moderada.(Guía Europea-EAN) |
| La Escala de Recuperación del Coma-Revisada (CRS-R) es la escala de elección para la valoración de estos pacientes. Otras escalas, como la Wessex Head Injury Matrix (WHIM) o la Sensory Modality Assessment and Rehabilitation Technique (SMART), podrían también aportar información relevante clínicamente. Independientemente de la escala empleada, las valoraciones deben realizarse bajo unas condiciones adecuadas, en distintos momentos del día e incluyendo las respuestas observadas en reposo. En los estadios iniciales deben realizarse al menos 10 valoraciones en un periodo de 2-3 semanas. | NIVEL ALTOGrado A(Guía Inglesa-RCP) |
| El elemento fundamental en el que se basa el diagnóstico de los pacientes en EAC prolongado (SVSR o EMC) es la evaluación clínica dirigida a valorar la presencia de respuestas de localización o conductas claramente indicativas de percepción de uno mismo o de los estímulos del entorno. El diagnóstico de SVSR o EMC debe basarse en:• Una evaluación realizada por profesionales formados y con experiencia clínica en el manejo de pacientes en EAC prolongados.• Bajo unas condiciones adecuadas.• Empleando herramientas de valoración estructuradas y validadas.• Realizando valoraciones seriadas durante un periodo de tiempo apropiado.Y en conjunción con la información sobre las posibles respuestas conductuales registradas en la historia clínica o en las entrevistas realizadas a los miembros de la familia-cuidadores u profesionales de la salud encargados del cuidado del paciente. | NIVEL ALTOGrado A(Guía Inglesa-RCP) |
| Los pacientes en SVSR/EMC− durante más de cuatro semanas se consideran como «SVSR/EMC-continuo». Un paciente en SVSR/EMC− puede ser considerado como «crónico» sí persiste:• >3 meses tras una lesión no traumática.• >1 año tras una lesión traumática. | NIVEL ALTOGrado A(Guía Inglesa-RCP) |
| El seguimiento y la supervisión de los pacientes en EAC prolongado debe considerar las siguientes premisas:1. Todo paciente debe ser asignado a un profesional experto en neurología o neurorrehabilitación responsable del seguimiento y supervisión del caso. Se debe mantener el seguimiento clínico a todos los pacientes en SVSR/EMC al menos hasta que su situación se considere «permanente».2. Los pacientes en SVSR/EMC «continuo o crónico» deben permanecer bajo seguimiento activo por un servicio especializado en EAC prolongados y deben ser revisados al menos anualmente con el fin de proporcionar una atención especializada y de controlar cualquier cambio significativo en el nivel de respuesta o en el estado clínico.3. Estas revisiones deben ser realizadas por profesionales clínicos con experiencia en EAC prolongados en colaboración con los médicos de atención primaria responsables de estos pacientes y deben incluir, como mínimo, la aplicación de la escala CRS-R (±el WHIM).4. En la revisión anual, cada decisión debe tomarse considerando cuál sería el interés personal del paciente, y se debe discutir y acordar el límite o el grado de agresividad que se alcance en cada tratamiento.5. El diagnóstico de SVSR/EMC permanente debe ser confirmado por un profesional clínico experto en EAC prolongado.6. A partir de entonces, es una buena práctica mantener un control anual, por ejemplo, mediante una entrevista telefónica de seguimiento. | NIVEL ALTOGrado A(Guía Inglesa-RCP) |
| Una vez alcanzada la estabilidad clínica, los pacientes en EAC prolongado deben ser derivados a servicios de rehabilitación multidisciplinares con experiencia en el manejo de esta población clínica, con el objetivo de optimizar los procedimientos diagnósticos, establecer un pronóstico y poner en marcha un plan de tratamiento eficaz. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Los profesionales encargados de la valoración de estos pacientes deben identificar y tratar aquellas situaciones o factores que puedan interferir en las respuestas clínicas antes de emitir un diagnóstico final (p.ej., fluctuaciones del nivel de alerta, problemas médicos, complicaciones neurológicas secundarias, medicaciones sedantes, etc.). | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Para reducir los errores diagnósticos en los pacientes con EAC prolongados las valoraciones clínicas deben realizarse por profesionales experimentados, empleando medidas estandarizadas y de forma seriada, con un intervalo de reevaluación que vendrá determinado por las circunstancias clínicas individuales. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| La clasificación del nivel de consciencia de estos pacientes nunca debe realizarse empleando una única valoración realizada de forma aislada. La evaluación debe realizarse en al menos cinco momentos distintos en un periodo de al menos 10días (reduce el porcentaje de error diagnóstico de un 36% a un 5%). No existen datos contrastados sobre cuál debe ser la periodicidad de valoración en la fase aguda. | NIVEL MEDIORecomendación fuerte a favor con evidencia baja.(Guía Europea-EAN) |
| A efectos de mejorar la certeza diagnóstica, los profesionales clínicos responsables de estos pacientes deben emplear para su evaluación escalas clínicas validadas y reproducibles. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Los profesionales clínicos deben intentar aumentar el nivel de alerta de los pacientes en EAC antes de realizar cualquier valoración clínica que vaya dirigida a evaluar el nivel de consciencia. Para ello deben emplear protocolos diseñados con este propósito (p.ej., CRS-R Arousal Facilitation Protocol). | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| La valoración de todo paciente en EAC debe incluir la apertura ocular, bien de forma activa o de forma pasiva por parte del terapeuta, en aquellos pacientes que no presenten apertura ocular ni de forma espontánea ni ante estímulos. Antes de valorar los signos de consciencia, el paciente debe ser estimulado para aumentar su nivel de alerta. El examinador debe evaluar:• La resistencia que ejerce el paciente a la apertura ocular (signo de preservación de conciencia).• Los movimientos oculares en el plano horizontal y vertical (detección de un posible síndrome de cautiverio o presencia de ptosis).• Si persiste la ausencia de movimientos a la orden, se debe evaluar la existencia de seguimiento visual (p.ej., empleando un espejo). | NIVEL MEDIORecomendación fuerte a favor con evidencia baja(Guía Europea-EAN) |
| Se recomienda que la valoración del seguimiento visual en estos pacientes se realice de forma repetida para evitar las fluctuaciones del nivel de alerta y siempre empleando un espejo. En caso de que no aparezcan respuestas ante la imagen reflejada en el espejo pueden emplearse fotografías del paciente o sus familiares cercanos u objetos personales. Debe descartarse la presencia de: ceguera cortical, lesiones sobre nervio óptico o paresias oculomotoras que puedan interferir en la valoración. | NIVEL MEDIORecomendación fuerte a favor con evidencia baja.(Guía Europea-EAN) |
| Los pacientes con EAC se benefician de un entorno y un nivel de estimulación óptimos. La estimulación controlada proporciona la mejor oportunidad para observar las respuestas que estos pacientes pueden presentar ante los estímulos proporcionados, por lo que es importante seguir estos consejos prácticos:• Los profesionales sanitarios y las familias deben ser conscientes de que estos pacientes suelen presentar hipersensibilidad y fatiga, por lo que deben evitar la sobreestimulación.• La estimulación debe centrarse preferentemente en aquellas sensaciones que resultan agradables al paciente, como su música favorita, las mascotas que le resultan conocidas, los masajes suaves, etc., y siempre teniendo en cuenta que los estímulos deben ser ofrecidos de uno en uno.• Se debe pedir a los familiares/amigos que controlen sus visitas para evitar la sobreestimulación sensorial, de manera que se permita solo una o dos visitas a la vez y durante períodos cortos. | NIVEL MEDIOGrado B(Guía Inglesa-RCP) |
| Los clínicos deben considerar la posibilidad de que los pacientes en EAC prolongado pueden sufrir dolor y depresión y que no sean capaces de expresarlo. Debe prestarse una especial atención a la prevención, el manejo y la monitorización de estos síntomas, incluyendo el uso de herramientas estructuradas para detectar y registrar su presencia. | NIVEL MEDIOGrado B(Guía Inglesa-RCP) |
| Los pacientes en EAC precisan una derivación temprana para un asesoramiento especializado.• Los pacientes que, tras una lesión cerebral grave, permanezcan en EAC más de 72h deben ser valorados por un equipo especialista en neurorrehabilitación con capacidad para manejar situaciones de alta dependencia.• Aquellos pacientes que tras la fase aguda permanezcan en EAC deben ser derivados a servicios de rehabilitación especializados con el objetivo de cubrir sus necesidades terapéuticas. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Todos los pacientes en EAC con una puntuación persistente ≤10 en la Escala de Coma de Glasgow (GCS) dos semanas después del inicio del coma deben ser valorados neurológicamente durante las tres primeras semanas después del inicio del coma para:• Confirmar la causa de la alteración de la consciencia e identificar factores potencialmente reversibles.• Identificar los déficits neurológicos subyacentes y sugerir las exploraciones complementarias apropiadas en caso necesario. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| En aquellos pacientes en los que la puntuación en la GCS persista ≤10 cuatro semanas después del inicio del coma debe solicitarse la intervención activa de un equipo especializado en rehabilitación neurológica liderado por un especialista en rehabilitación. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Todos los pacientes que tras una lesión cerebral grave presentan una alteración del nivel de consciencia durante más de cuatro semanas deben ser derivados a una unidad multidisciplinar especializada en la valoración y tratamiento de EAC prolongados, con el fin de realizar una evaluación clínica pormenorizada. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Todos los pacientes en EAC tras un TCE requieren valoraciones médicas y neurológicas regulares y una monitorización periódica. | NIVEL BAJOGrado C(Guía ONF-Canadiense) |
| Antes de establecer un diagnóstico de síndrome de vigilia sin respuesta (SVSR) o estado de mínima conciencia (EMC) deben tenerse en cuenta las siguientes premisas:• Debe tratar de establecerse la causa de la lesión cerebral que genera dicha condición clínica.• Debe descartarse la posibilidad de que esta causa sea reversible (p.ej., tóxicos/drogas, causas metabólicas, causas estructurales tratables como la hidrocefalia, hemorragias, etc.).La valoración debe ser realizada:• Bajo condiciones ambientales apropiadas (posición adecuada, entorno sin distractores, etc.).• Por un profesional con experiencia y formación en EAC.• Empleando test/escalas validadas y realizando registros seriados durante un período de tiempo adecuado.• Hasta que se establezca el diagnóstico definitivo, el paciente debe ser considerado un EAC prolongado. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Durante la valoración, se deben observar los movimientos espontáneos y las respuestas motoras automáticas que pueden presentar estos pacientes (p.ej., intentos de retirada de sondas en el contexto de agitación, rascado de nariz, cruzar las piernas, prensión o agarre de sábanas u otros elementos del entorno) así como los movimientos de localización de estímulos, dado que su presencia puede indicar la preservación de un grado de conciencia residual mayor.Algunas conductas espontáneas (que no tienen por qué ser intencionales) como las respuestas motoras automáticas o algunos movimientos en el contexto de la agitación psicomotora que pueden presentar estos pacientes (detectables de forma objetiva con herramientas como la Motor Behavior Tool o referidas de forma subjetiva por familiares/cuidadores) se han relacionado con la preservación de cierta capacidad cortical cerebral.Siempre debe tenerse en cuenta que la aparición de respuestas motoras conscientes puede estar enmascarada o limitada por la presencia de:• Paresias de los pares craneales.• Tetraplejias de causa central o periférica.• Espasticidad grave.• Hipo/bradicinesia.• Hipo/hipertonía. | NIVEL BAJORecomendación débil a favor con evidencia baja.(Guía Europea- EAN) |
| Los familiares juegan un papel esencial en la valoración de los pacientes con EAC porque los pacientes pueden responder en estadios más tempranos en su presencia.1. Los familiares deben estar activamente implicados en la valoración y el manejo de los pacientes con EAC.2. Los profesionales clínicos deben trabajar estrechamente con los familiares para explicarles:a) Qué respuestas buscar.b) Cómo distinguir las respuestas conscientes de la actividad refleja.3. Cuando resulte apropiado, se debe animar a los familiares para que usen herramientas con el WHIM o grabaciones de video para registrar sus observaciones. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Se recomienda considerar el uso de la Nociception Coma Scale-Revised (NCS-R) para monitorizar de forma regular los signos de incomodidad o malestar.1. El personal médico y de enfermería debe registrar los signos de malestar observados durante los cuidados diarios y el descanso.2. La NCS-R es altamente dependiente de las habilidades motoras, de la preservación de la sensibilidad y de si el paciente se encuentra intubado. | NIVEL BAJORecomendación débil a favor con evidencia muy baja.(Guía Europea-EAN) |
| La evaluación de esta población requiere de un equipo interdisciplinar con experiencia en la valoración de la cognición, la comunicación y la función motora de los pacientes con EAC. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Todos los pacientes en EAC deben reevaluados periódicamente durante el primer año de la lesión por un equipo interdisciplinar especializado y con experiencia en TCE.El equipo interdisciplinar debería incluir los siguientes profesionales: médico intensivista, neurólogo, neurocirujano, médico rehabilitador, fisioterapeuta, nutricionista, terapeuta respiratorio, terapeuta ocupacional, neuropsicólogo, trabajador social, logopeda, etc. | NIVEL BAJORecomendación ELEVADA y evidencia baja(Guía ONF-Canadiense) |
| En paciente en EAC en las unidades de cuidados intensivos no se aconseja el empleo de escalas de valoración de delirium/estado confusional como la Confusion Assessment Method (CAM-UCI). Los pacientes con daño cerebral severo en los que se sospeche la presencia de delirium/estado confusional se beneficiarían de un examen neurológico más detallado que incluya la CRS-R frente a otras escalas de valoración del delirium. | NIVEL BAJORecomendación débil a favor con evidencia muy baja.(Guía Europea-EAN) |
| En los pacientes en EAC debe realizarse una reevaluación médica y física inmediata cuando se observe un descenso o un cambio inesperado en la puntuación de la escala GCS de más de 2 puntos (o en caso de descenso en otra escala apropiada que refleje el estado neurológico, por ejemplo, CRS-R). Si se produce un deterioro de las puntuaciones de la GCS o una evolución no esperable tras la lesión debe reevaluarse inmediatamente la situación clínica y/o proceder a una derivación urgente acorde con la situación clínica. | NIVEL BAJOGrado CPrioritaria(Guía ONF-Canadiense) |
| En los pacientes en EAC prolongado se requieren reevaluaciones formales a los 6 meses y 12 meses de la lesión. A partir del primer año debemos reevaluar anualmente hasta que el paciente supere el estado alterado de consciencia o fallezca. Estas valoraciones de seguimiento pueden estar basadas en la información extraída de las entrevistas con los miembros de la familia, los cuidadores o los profesionales clínicos y deben registrarse cumplimentando una CRS-R (y/o WHIM). | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los pacientes en EAC prolongado que no han sido evaluados formalmente requieren una evaluación formal del nivel de consciencia para guiar el manejo clínico y el proceso de toma de decisiones. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los pacientes en EAC prolongado son aquellos que permanecen en un estado alterado de la conciencia (p.ej., SVSR o EMC) durante más de cuatro semanas. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los pacientes en EMC+ durante más de cuatro semanas deben ser considerados como «EMC+ continuo». Un paciente en EMC+ puede ser considerado como «crónico» si persiste:• > 9 meses tras una lesión no traumática.• > 18 meses tras una lesión traumática. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Un SVSR/EMC puede ser considerado «permanente» cuando la recuperación de la conciencia resulte altamente improbable. El diagnóstico de «SVSR/EMC permanente» no tiene implicaciones legales, pero puede ayudar a establecer expectativas realistas de recuperación. El diagnóstico de «SVSR o EMC crónico (−/+) puede clasificarse como «permanente» cuando no existan cambios significativos durante 6 meses (cuantificados con la aplicación de la CRS-R de forma seriada). Este diagnóstico solo puede ser establecido por un especialista cualificado que cumple criterios de «experto en valoración de pacientes en EAC prolongados». | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los pacientes en EAC prolongado «crónico» que no hayan sido sometidos a una evaluación formal requieren una valoración para establecer su nivel de consciencia con el fin de orientar su manejo clínico y facilitar la toma de decisiones terapéuticas que mejor se ajusten a su bienestar y sus intereses. Para evitar ingresos innecesarios, la valoración puede llevarse a cabo por un profesional experimentado en la valoración de pacientes en EAC prolongado y debe incluir los siguientes aspectos:1. Aspectos previos.• Confirmación de la naturaleza y la extensión del daño cerebral original.• Revisión de la medicación, exclusión de las causas remediables y valoración clínica de las vías sensoriales primarias.2. Evaluación del nivel de consciencia.• Idealmente se requiere al menos la puntuación de 6 CRS-R (y/o WHIM) realizada por el personal de enfermería o rehabilitación antes de emitir un diagnóstico.• En caso de no ser posible el punto anterior, debe realizarse una entrevista estructurada con la familia o cuidadores para completar la CRS-R en base a las conductas identificadas en el mes previo.• Si existen dudas sobre el nivel de consciencia que pudieran afectar significativamente a las decisiones terapéuticas, se requerirá un ingreso breve. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Para la correcta evaluación de los EAC:1. Deben emplearse herramientas de valoración estructuradas (escalas estandarizadas y validadas).2. Nunca debe estar basada en una única exploración, sino que requiere una observación cuidadosa durante un período de tiempo adecuado.3. Debe incluir a los familiares y/o amigos íntimos, ya que su presencia aumenta la probabilidad de aparición de respuestas tempranas. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| En los casos en los que existan dudas persistentes sobre la evidencia de consciencia a pesar de realizar valoraciones clínicas repetidas dirigidas a detectar respuestas conductuales o en caso de que se identifiquen factores de confusión que limiten la validez de un diagnóstico clínico, los profesionales deben emplear valoraciones multimodales que incluyan pruebas complementarias, como pruebas de neuroimagen funcional especializadas o estudios electrofisiológicos para valorar la evidencia de signos de consciencia no identificados en la valoración clínica y que podrían sugerir un diagnóstico alternativo. | NIVEL BAJOGrado C(Guía Americana AAN/ACRM) |
| Los programas especializados de evaluación diagnóstica y estimación pronóstica dirigidos a pacientes en EAC requieren un enfoque sistemático basado en una revisión cuidadosa de la historia clínica, de los datos de neuroimagen estructural recientes y de los resultados de valoraciones clínicas que deben realizarse de forma repetida empleando escalas de medida validadas. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| El diagnóstico diferencial entre las distintas entidades que componen el espectro de los EAC (coma, EV/SVSR, EMC) debe basarse en la información publicada en las guías basadas en la evidencia existentes, debe depender de procedimientos diagnósticos con reconocida reproducibilidad y validez, y debe descartar la presencia de posibles factores de confusión frecuentes en esta población, como el efecto de tratamientos sedantes, o la presencia de déficits motores, cognitivos, o sensoriales subyacentes. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| La comunicación de aspectos relacionados con el diagnóstico y el pronóstico a familiares, cuidadores o a otros profesionales debe realizarse de manera que se asegure que la información clínica proporcionada (incluyendo las características diagnósticas, indicadores pronósticos) es comprensible para ellos y debe incluir el grado de certeza con el que hacemos dichas afirmaciones de acuerdo al mejor grado de evidencia disponible. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Al ingreso se debe realizar una valoración neurosensorial completa dirigida a evaluar posibles déficits auditivos, visuales, sensitivos o motores que hayan podido pasar desapercibidos previamente; se debe revisar el tratamiento farmacológico para evitar o tratar de sustituir cuando sea posible aquellos fármacos con mayor potencial sedante; y se deben revisar y repetir en caso necesario las pruebas de imagen con el objeto de definir las lesiones residuales y detectar posibles complicaciones tardías. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| A la hora de valorar tanto el nivel de alerta como las diferentes respuestas clínicas observables en el paciente, se debe tener en cuenta el efecto que cualquier factor ambiental (p.ej., postura, iluminación, hora del día, grado de estimulación, presencia de distractores, sujeciones, etc.) puede tener en las mismas. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| El seguimiento de cada paciente debe realizarse de forma individualizada empleando medidas validadas que valoren el estado clínico, el nivel de respuestas al inicio, la velocidad y trayectoria de recuperación, el grado de discapacidad y la respuesta individualizada a cada tratamiento. La frecuencia de las valoraciones y de la revisión de resultados debe ser la suficiente como para poder responder con éxito a la pregunta/s de interés que se planteen. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| El procedimiento diagnóstico de las causas de daño cerebral que pueden provocar EAC tratables debe incluir:• Una prueba de imagen (TAC o RNM para descartar la posibilidad de un sangrado o una posible hidrocefalia, siempre que no se hayan realizado ya en fase aguda).• Una evaluación clínica para confirmar que las vías primarias somatosensoriales, visuales, auditivas y motoras están intactas. Si existe sospecha de que una o más de las vías neurológicas primarias no están intactas, puede utilizarse para completar el diagnóstico tanto la respuesta estándar del EEG a la apertura ocular como los potenciales evocados visuales, auditivos o sensoriales. Sin embargo, el EEG no forma parte de la evaluación clínica estándar salvo sospecha de crisis epilépticas subclínicas (no convulsivas).• Un estudio diagnóstico dirigido a descartar trastornos metabólicos/infecciosos.• Debe revisarse el tratamiento farmacológico para suspender o reducir cualquier fármaco que pueda afectar al nivel de alerta, a menos que sea esencial. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
Recomendación 1 (grado acuerdo: 100%, puntuación: 8,7/9).
El diagnóstico de los pacientes con alteración de la consciencia es eminentemente clínico, y se basa en la observación —empleando preferentemente escalas clínicas estandarizadas y validadas— de las conductas, acciones, u otros actos, que estos pacientes pueden presentar, tanto de forma espontánea como dirigida, ante estímulos de complejidad creciente del entorno.
Quién debe realizar la valoración de estos pacientes:Recomendación 2 (grado acuerdo: 90%, puntuación: 8,5/9).
La valoración de los pacientes en EAC requiere un abordaje transdisciplinar por un equipo de profesionales con formación especializada en el manejo de pacientes de alta complejidad clínica y neurológica.
Cómo debe realizarse la valoración de estos pacientesRecomendación 3 (grado acuerdo: 100%, puntuación: 9/9).
De forma sistemática, empleando siempre que sea posible escalas clínicas u otras herramientas estandarizadas que hayan sido validadas clínicamente en esta población y de acuerdo a los criterios clínicos publicados en las guías basadas en la evidencia existentes.
Recomendación 4 (grado acuerdo: 100%, puntuación: 8,9/9).
Se recomienda el uso de la Escala de Coma-revisada (del inglés Coma Recovery Scale [CRS-R]) u otras escalas validadas, como la Escala Completa de Ausencia de Respuesta (del inglés Full Outline of UnResponsiveness [FOUR], en la fase aguda), incluyendo tanto la puntuación total como los datos de cada subapartado.
Recomendación 5 (grado acuerdo: 100%, puntuación: 8,6/9).
Dado que las respuestas visuales son las que con mayor frecuencia marcan el cambio clínico de EV/SVSR a EMC, es imprescindible valorar de forma exhaustiva y repetida la posible presencia de problemas visuales, asegurar la apertura ocular durante los periodos de evaluación y valorar específicamente la fijación y el seguimiento visual tanto en el plano horizontal como en el vertical (empleando en caso necesario un espejo u objetos-imágenes personalizados).
Recomendación 6 (grado acuerdo: 100%, puntuación: 8,3/9).
Siempre que sea posible debe evaluarse la presencia de dolor; para ello recomendamos el empleo de escalas adaptadas a esta población, como la Escala de Dolor en Coma-revisada (del inglés Nociception Coma Scale [NCS-R]).
Recomendación 7 (grado acuerdo: 100%, puntuación: 9/9).
La valoración debe tener en cuenta los posibles factores de confusión, incluyendo entre otros el efecto de posibles fármacos sedantes u otras causas reversibles o tratables de descenso del nivel de consciencia (tóxicos/drogas, etc.), así como la presencia de complicaciones médicas (causas metabólicas, procesos infecciosos, etc.), complicaciones neurológicas (especialmente la posible presencia de alteraciones motoras, o la posibilidad de crisis epilépticas, pero también descartando posibles alteraciones de pares craneales, déficits cognitivos, comunicativos, sensitivos o sensoriales) que puedan interferir en la valoración o modificar las respuestas clínicas observables.
Recomendación 8 (grado acuerdo: 100%, puntuación: 8,8/9).
La valoración debe tener en cuenta los posibles distractores ambientales (postura, iluminación, ruido, temperatura, etc.) que puedan disminuir el número o la calidad de respuestas.
Recomendación 9 (grado acuerdo: 100%, puntuación: 8,7/9).
Antes de llevar a cabo una valoración reglada, se debe favorecer la interacción con el paciente tratando de aumentar su nivel de alerta (empleando protocolos como por ejemplo el descrito en la CRS-R), y siempre teniendo en cuenta que debe evitarse la sobreestimulación, dado que ello podría condicionar el número o la calidad de las respuestas del paciente durante la valoración.
Recomendación 10 (grado acuerdo: 100%, puntuación: 8,7/9).
La valoración debe tener en cuenta la información aportada por familiares y otros allegados cercanos, dado que pueden aportar estímulos emocionales relevantes para el paciente, que no suelen estar incluidos en escalas estandarizadas.
Recomendación 11 (grado acuerdo: 100%, puntuación: 8,8/9).
La valoración debe tener en cuenta también los movimientos espontáneos y las respuestas motoras automáticas (que no tienen por qué ser intencionales) que pueden presentar estos pacientes (p.ej., intentos de retirada de sondas en el contexto de agitación, movimientos de rascado facial, movimientos de extremidades como cruce de piernas, prensión o agarre de sábanas u otros elementos del entorno, etc.), así como cualquier otro movimiento de localización de estímulos que pueda indicar cierto grado de preservación de la consciencia.
Cuándo debe realizarse la valoración de estos pacientesRecomendación 12 (grado acuerdo: 100%, puntuación: 9/9).
La valoración clínica, incluyendo los aspectos arriba referenciados, debe formar parte del protocolo habitual de evaluación del paciente en EAC desde la fase aguda con el objetivo de guiar el manejo clínico y facilitar el proceso de toma de decisiones
Recomendación 13 (grado acuerdo: 100%, puntuación: 8,7/9).
La valoración clínica, incluyendo los aspectos arriba referenciados, debe realizarse de forma repetida y con los descansos necesarios para evitar la fatiga por sobreestimulación (se recomienda realizar un mínimo de cinco valoraciones en un plazo aproximado de entre 10-21 días antes de establecer un diagnóstico clínico inicial). En cualquier caso, nunca debe establecerse un diagnóstico definitivo con los datos de una única valoración aislada.
Recomendación 14 (grado acuerdo: 100%, puntuación: 8,5/9),
Durante la fase aguda, la periodicidad de las valoraciones debe establecerse de forma individualizada acorde a los objetivos propuestos y al menos con la suficiente periodicidad como para definir una trayectoria de recuperación (si es que existe) o la respuesta individualizada a un tratamiento (en caso de realizarse). Una vez establecido el diagnóstico de EAC prolongado (+4 semanas desde la lesión), debería asegurarse al menos una valoración al mes y a los 3, 6 y 12 meses desde el inicio de la lesión y posteriormente al menos anualmente o ante cualquier cambio (mejoría o empeoramiento) sustancial en el estado clínico del paciente.
Dimensión II (pruebas complementarias). ¿Qué exploraciones complementarias deben emplearse en la evaluación de esta población?La tabla 4 recoge las principales recomendaciones ordenadas por grado de evidencia extraídas de las GPC seleccionadas para la elaboración del presente estudio y que hacen referencia al uso de exploraciones complementarias en pacientes en EAC.
Exploraciones complementarias en los EAC. Resumen de Recomendaciones de las Guías incluidas en el estudio de acuerdo a su nivel/grado de evidencia
| El análisis visual del EEG estándar muestra una alta especificidad, pero una baja sensibilidad para detectar un adecuado nivel de consciencia1. El EEG estándar complementa la información de la valoración clínica y de neuroimagen en los EAC. Esta técnica es esencial para descartar la presencia de estatus epilépticos no convulsivos.2. Debe prestarse especial interés al análisis de la actividad bioeléctrica de fondo y a la reactividad a los estímulos externos. Un ritmo alfa reactivo probablemente descarta el SVSR y se asocia con una evolución favorable.3. La ausencia de actividad bioeléctrica en un paciente sin sedación en un EEG estándar en condiciones técnicas óptimas es incompatible con un nivel de consciencia preservado. | NIVEL MEDIORecomendación fuerte a favor con evidencia baja-(Guía Europea-EAN) |
| En los casos en los que 1) existan dudas persistentes sobre la presencia de respuestas clínicas o conductas conscientes observables, a pesar de realizar valoraciones clínicas repetidas, o 2)se identifiquen factores de confusión que puedan limitar la validez del diagnóstico clínico, deben emplear valoraciones multimodales que incluyan exploraciones complementarias como pruebas de neuroimagen funcional específicas o estudios neurofisiológicos dirigidos a valorar la presencia de signos de consciencia no identificados en la valoración clínica, que podrían sugerir un diagnóstico alternativo. | NIVEL BAJOGrado C(Guía Americana AAN-ACRM) |
| En los casos en los que no exista evidencia de respuestas conscientes en el examen clínico pero las pruebas de neuroimagen o neurofisiología sugieran la existencia de una consciencia preservada, deben realizarse reevaluaciones periódicas para identificar signos emergentes de consciencia. Las decisiones vinculadas a la reducción de la intensidad de la rehabilitación deben posponerse en aquellos individuos que se encuentren en un programa activo de neurorrehabilitación hasta que exista un acuerdo entre los profesionales responsables de la rehabilitación y los encargados de los cuidados de la salud del paciente, dada la falta de evidencia existente en el diagnóstico del paciente. | NIVEL BAJOGrado C(Guía Americana AAN-ACRM) |
| Siempre que se solicite una RNM estructural como exploración complementaria se sugiere añadir secuencias de fMRI en reposo (estudio de redes) como parte de la valoración multimodal del paciente.1. La fMRI en reposo puede aportar información valiosa en estos pacientes, pero debemos tener en cuenta que tanto la sedación como los artefactos provocados por el movimiento pueden alterar los resultados.2. La red de estado por defecto es solo una de las múltiples redes que pueden utilizarse para complementar la valoración clínica de los pacientes con EAC. A ser posible, deben considerarse también otras redes funcionales, como la auditiva, la saliente, la ejecutiva o la frontoparietal.3. Debido al reducido tamaño del efecto y a la heterogeneidad de los paradigmas empleados, el uso de paradigmas pasivos está limitado a protocolos de investigación. | NIVEL BAJORecomendación débil a favor con evidencia baja.(Guía Europea-EAN) |
| La fMRI con paradigmas activos debe tenerse en cuenta como parte de la valoración multimodal en pacientes que en la valoración clínica no responden órdenes a pie de cama.1. Los paradigmas activos permiten la identificación de un importante y específico grupo de pacientes que son capaces de seguir órdenes pese a que no se objetive ninguna respuesta conductual en la evaluación a pie de cama (p.ej., pacientes en disociación cognitivo motora o cognición encubierta).2. Debe tenerse en consideración que la sedación y los déficits cognitivos como las alteraciones del lenguaje podrían confundir los resultados y que la ausencia de seguimiento de órdenes a pie de cama no es indicativa de ausencia de consciencia.3. Los paradigmas activos fMRI tienen una elevada especificidad, pero muy baja sensibilidad para la detección de «consciencia encubierta». | NIVEL BAJORecomendación débil a favor con evidencia moderada.(Guía Europea-EAN) |
| Se recomienda el uso de estímulos significativos en aquellos pacientes en EAC que vayan a ser evaluados con fMRI. | NIVEL BAJORecomendación débil a favor con evidencia baja.(Guía Europea-EAN) |
| No existe evidencia que apoye el análisis no visual (p.ej., cuantitativo) del EEG estándar para la distinción entre SVSR y EMC. | NIVEL BAJORecomendación débil a favor con evidencia muy bajo(Guía Europea-EAN) |
| El EEG durante el sueño puede emplearse como parte de la valoración multimodal para diferenciar a los pacientes en SVSR y en EMC.1. La presencia de ondas lentas durante el sueño o sueño REM son posiblemente indicadores más precisos para diferenciar a pacientes en SVSR y en EMC que los husos de sueño.2. Un análisis del EEG durante el sueño con técnicas de minería de datos (machine learning) puede añadir precisión diagnóstica. | NIVEL BAJORecomendación débil a favor con evidencia bajo.(Guía Europea-EAN) |
| El análisis cuantitativo de EEG de alta densidad puede usarse para la distinción entre SVSR y EMC como parte de una valoración multimodal.1. El uso de técnicas de machine learning o algoritmos similares puede aportar resultados prometedores.2. Los paradigmas activos de EEG de alta densidad permiten identificar a un grupo específico e importante de pacientes que son capaces de seguir órdenes pese a no evidenciarse respuestas a pie de cama (p.ej., disociación cognitivo-motora, consciencia encubierta, etc.).3. Los paradigmas de EEG de alta densidad muestran una elevada especificidad, pero muy baja sensibilidad para detectar pacientes con consciencia encubierta.4. En el caso de las técnicas de análisis de EEG de alta densidad se recomienda que, en lugar de maximizar el número de electrodos, las investigaciones futuras se dirijan hacia redefinir los paradigmas incluyendo nuevos análisis estadísticos a ser posible más optimizados. | NIVEL BAJORecomendación débil a favor con evidencia moderada.(Guía Europea-EAN) |
| Se debe considerar el uso de potenciales evocados cognitivos como parte de la valoración multimodal para diferenciar a los pacientes en SVSR y en EMC.1. La P300 parece ser más precisa en la distinción de pacientes en SVSR y en EMC que la Mismatch Negativity.2. La sensibilidad de todos los potenciales cognitivos es baja, incluso en sujetos sanos.3. Además de un análisis visual, la evaluación de los potenciales evocados debería implicar un análisis estadístico, incluyendo técnicas de machine learning y algoritmos similares. | NIVEL BAJORecomendación débil a favor con evidencia bajo.(Guía Europea-EAN) |
| Los paradigmas de EEG acoplados a TMS deben considerarse como parte de la valoración multimodal para diferenciar entre SVSR y EMC.La evidencia actual sugiere que la combinación TMS-EEG tiene una elevada sensibilidad y especificidad para diferenciar SVSR y EMC y podría jugar un importante papel en el futuro. | NIVEL BAJORecomendación débil a favor con evidencia bajo. (Guía Europea-EAN) |
| El (FDG) PET en reposo debe considerarse como parte de la valoración multimodal en los pacientes sin respuestas clínicas conscientes objetivables.El (FDG) PET en reposo tiene una elevada especificidad y sensibilidad para distinguir los pacientes en SVSR y EMC. Es necesario asegurar que los sistemas dispongan de la suficiente calidad técnica, descartar posibles factores de confusión (diabetes, epilepsia, etc.) y asegurar un suficiente nivel de alerta en el paciente durante la administración del trazador. | NIVEL BAJORecomendación débil a favor con evidencia bajo.(Guía Europea-EAN) |
| Una vez el paciente ha sido diagnosticado como EAC prolongado, no se requiere la realización de pruebas de neuroimagen de forma rutinaria. Sin embargo, una prueba de neuroimagen podría ser necesaria para:• Descartar lesiones estructurales agudas o no diagnosticadas.• Ayudar a la toma de decisiones o al ajuste del pronóstico (preferiblemente una RM), debiendo justificar debidamente su necesidad. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| El aumento del tamaño ventricular es esperable en estos casos en los que suele existir un alto grado de atrofia cerebral secundaria, pero:• Si existe una sospecha clínica de hidrocefalia tratable que podría estar afectando al nivel de respuesta, debe consultarse con un equipo de neurocirugía.• Para este grupo de pacientes potencialmente de alto riesgo no es recomendable realizar procedimientos invasivos, como punciones lumbares, en un entorno de rehabilitación. Estos procedimientos deben realizarse bajo la supervisión de un equipo de neurocirugía. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| No está claro si técnicas más sofisticadas de neurofisiología o neuroimagen tienen una mayor utilidad diagnóstica o pronóstica más allá de la valoración clínica conductual.a) No forman parte de una batería de valoración estandarizada de los pacientes con EAC prolongados actualmente, ni son un requisito legal (Mental Capacity Act-2005) que apoye la toma de decisiones relevantes.b) Se requieren nuevas investigaciones para entender la relación entre estas exploraciones complementarias y los test de valoración clínica.c) Mientras tanto, solo deben realizarse en el contexto de proyectos de investigación y siempre junto a una evaluación clínica formal. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Al ingreso se debe realizar una valoración neurosensorial completa dirigida a evaluar posibles déficits auditivos, visuales, sensitivos o motores que hayan podido pasar desapercibidos previamente; se debe revisar el tratamiento farmacológico para evitar o tratar de sustituir cuando sea posible aquellos fármacos con mayor potencial sedante, y se deben revisar y repetir en caso necesario las pruebas de imagen con el objeto de definir las lesiones residuales y detectar posibles complicaciones tardías. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas deben incluir protocolos que permitan al paciente disponer de forma oportuna de una valoración médica en respuesta a una disminución o estabilización del estado clínico o funcional, o ante la presencia de complicaciones médicas que supongan un riesgo de empeoramiento. Estas evaluaciones deben tener en cuenta la aparición de posibles complicaciones intracraneales, la presencia de crisis no convulsivas (subclínicas), infecciones ocultas, alteraciones metabólicas, o los posibles efectos adversos del tratamiento farmacológico, por lo que generalmente, además de la valoración clínica, serán necesarias pruebas de neuroimagen, estudios neurofisiológicos, pruebas de laboratorio y una revisión exhaustiva de los fármacos que se le prescriben al paciente. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR |
Recomendación 15 (grado acuerdo: 90%, puntuación: 8,3/9).
Las exploraciones complementarias, incluyendo algunas técnicas de neuroimagen estructural (RM), funcional (fMRI y PET) u otras exploraciones neurofisiológicas (EEG, q-EEG, PEA, PEV, PESS, P300, MMN), se consideran herramientas de ayuda diagnóstica cuya información no sustituye la información clínica, pero puede ser útil para:
- 1.
Complementar la información de la valoración clínica (p.ej., determinar la naturaleza y la extensión de la lesión cerebral que genera dicha condición clínica).
- 2.
Ayudar en los casos en los que la validez de la información clínica sea cuestionable (p.ej., identificar déficits sensoriales o posibles déficits neurológicos que podrían alterar las respuestas clínicas observables).
- 3.
Servir de diagnóstico ante la sospecha de procesos intercurrentes que puedan estar agravando o provocando la situación clínica del paciente (p.ej., actividad de fondo y reactividad del EEG estándar para descartar estatus no convulsivo, TC/RM para descartar hidrocefalia activa, etc.).
Recomendación 16 (grado acuerdo: 100%, puntuación: 8,3/9).
Los paradigmas funcionales para la detección de casos de cognición-encubierta/disociación cognitivo-motora, mediante EEG, fMRI o PET, u otras técnicas como los paradigmas de EEG acoplados a TMS, no sustituyen al diagnóstico clínico. Estas técnicas pueden emplearse por aquellos equipos expertos, como ayuda diagnóstica, sobre todo en pacientes con diagnóstico clínico de EV/SVSR y EMC, en los que puede ser difícil la detección de signos de interacción con el entorno mediante escalas clínicas, y siempre teniendo en cuenta la sensibilidad/especificidad descrita en la literatura para dichas pruebas, y su valor clínico.
Dimensión III (pronóstico). ¿Cuál es el pronóstico en términos de mortalidad, recuperación de la consciencia y funcionalidad de estos pacientes? ¿Qué variables predictoras deben tenerse en cuenta en cada uno de estos aspectos?La tabla 5 recoge las principales recomendaciones ordenadas por grado de evidencia extraídas de las GPC seleccionadas para la elaboración del presente estudio y que hacen referencia al pronóstico en pacientes en EAC.
Pronóstico en los EAC. Resumen de Recomendaciones de las Guías incluidas en el estudio de acuerdo a su nivel/grado de evidencia
| Durante los 28 días después de la lesión, los profesionales clínicos encargados de comunicarse con los familiares/cuidadores de los pacientes en EAC, deben evitar afirmaciones, que sugieran que estos pacientes tienen un pronóstico universalmente malo. | NIVEL ALTOGrado A(Guía Americana AAN/ACRM) |
| Una vez establecido el diagnóstico de EAC prolongado, debe tenerse en cuenta que este diagnóstico está asociado a una marcada discapacidad a largo plazo, por lo que los familiares de estos pacientes deben ser asesorados con el objetivo de:- Buscar recursos asistenciales y planificar la ubicación final del paciente, la necesidad de cuidadores y los cuidados necesarios a largo plazo que van a ser necesarios.- Cumplimentar los tramites médico-legales, relacionados con la toma de decisiones médicas.- Acceder a los diferentes beneficios sociales/fiscales que se asocian a la situación de discapacidad en su entorno. | NIVEL ALTOGrado A(Guía Americana AAN/ACRM) |
| Las evaluaciones de los pacientes en EAC prolongado, deben realizarse de forma estandarizadas, seriada y con la periodicidad necesaria para identificar tendencias en la trayectoria de recuperación que pueden ser relevantes a efectos pronósticos. En este sentido debe tenerse en cuenta que:Los pacientes en EAC pueden fluctuar entre distintas categorías diagnósticas (EV/SVSR y EMC), especialmente en los periodos más agudos.Los pacientes en EMC tienen un mejor pronóstico que los pacientes en EV/SVSR.Los pacientes en EV/SVSR pueden emerger a EMC con el paso del tiempo. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| En los pacientes en EV/SVSR postraumático, los resultados de las siguientes exploraciones, realizadas en los periodos temporales descritos, pueden tener el siguiente valor predictivo:1-2 meses después de la lesión:- Un SPECT cerebral normal: se asocia a una mayor probabilidad de recuperación de la consciencia y a un menor nivel de discapacidad/dependencia a los 12 meses.6-8 semanas después de la lesión:- Una RM con presencia de lesiones en cuerpo calloso, región dorsolateral del tronco cerebral superior o corona radiada: Se asocia a una mayor probabilidad de persistencia en EV/SVSR a los 12 meses.2-3 meses después de la lesión:Una Disability Rating Scale <23: Se asocia a una mayor probabilidad de recuperación de la consciencia a los 12 meses. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| En los pacientes en EV/SVSR de origen anóxico (no traumático), los resultados de las siguientes exploraciones, realizadas en los periodos temporales descritos, pueden tener el siguiente valor predictivo:- Una puntuación en la CRS-R ≥ 6 al menos 1 mes después del inicio de la enfermedad: Se asocia a una mayor probabilidad de recuperación de la capacidad de mostrar respuesta ante estímulos a los 24 meses. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Dado que se han descrito numerosos casos de recuperación tras 3 meses en EV/SVSR en pacientes de origen no traumáticos y tras 12 meses en casos de origen post-traumático, el término «permanente» no debe ser empleado. Después de ese tiempo, debe emplearse el término «crónico» acompañado de la cronicidad o duración del proceso. | NIVEL MEDIOGrado B(Guía Americana AAN/ACRM) |
| Las familias deben ser informadas de que (en términos globales):- El diagnóstico de EMC dentro de los cinco primeros meses en lesiones traumáticas se asocia a una mejor recuperación.- El diagnóstico de EV/SVSR (frente a EMC) en etiologías no traumáticas (frente a post-traumáticas) se asocian con peores resultados.No obstante, a nivel individual los resultados pueden variar y el pronóstico no tiene por qué ser universalmente malo. | NIVEL MEDIOGrado B(Guía Americana AAN/ACRM) |
| En los pacientes en EV/SVSR en fase crónica (más de 3 meses en los EAC de origen traumático y más de 12 meses en los casos de otro origen) el asesoramiento que se ofrezca debe hacer especial hincapié en la probabilidad de que la familia se enfrenta a una situación de discapacidad grave y prolongada que requerirá necesidad de cuidados a largo plazo. | NIVEL MEDIOGrado B(Guía Americana AAN/ACRM) |
| En los pacientes en EV/SVSR de origen anóxico (no traumático), los resultados de las siguientes exploraciones, realizadas en los periodos temporales descritos, pueden tener el siguiente valor predictivo:- La presencia de potenciales evocados somatosensoriales tras estimulación bilateral de nervio mediano (si son realizables): Se asocia a una mayor probabilidad de recuperación de la capacidad de mostrar respuesta ante estímulos a los 24 meses. | NIVEL BAJOGrado C(Guía Americana AAN/ACRM) |
| En los pacientes en EV/SVSR postraumático, los resultados de las siguientes exploraciones, realizadas en los periodos temporales descritos, pueden tener el siguiente valor predictivo:2-3 meses después de la lesión:- La presencia del P300 (si es realizable): Se asocia a una mayor probabilidad de recuperación de la consciencia a los 12 meses.- La presencia de reactividad del EEG (si es realizable): Se asocia a una mayor probabilidad de recuperación de la consciencia a los 12 meses.En cualquier momento después de la lesión:- Una fMRI (si es viable y se puede asumir el coste) mostrando activación significativa de la corteza de asociación auditiva en respuesta a una voz familiar que pronuncia el nombre del paciente: Se asocia a una mayor probabilidad de recuperación de la consciencia 12 meses después de la exploración, en pacientes en SVSR entre 1-60 meses después de la lesión. | NIVEL BAJOGrado C(Guía Americana AAN/ACRM) |
| Los programas especializados de evaluación diagnóstica y estimación pronóstica dirigidos a pacientes en EAC requiere un enfoque sistemático basado en una revisión cuidadosa de la historia clínica, de los datos de neuroimagen estructural recientes y de los resultados de valoraciones clínicas que deben realizarse de forma repetida empleando escalas de medida validadas. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| El pronóstico en pacientes en EAC debe establecerse teniendo en cuenta los datos existentes en base a la mejor evidencia clínica disponible. A la hora de establecer un pronóstico es importante tener en cuenta: 1) qué predictores se emplean, 2) cual es el resultado de interés, 3) cual es la cronicidad en el momento en que se realiza la predicción (p.ej., 2 semanas, 3 meses, 60 meses), 4) cual es el momento temporal para el que se realiza la predicción de resultado (p.ej., 6, 12, 60 meses) y cuál es el grado de precisión asociado con nuestra predicción. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| La comunicación de aspectos relacionados con el diagnóstico y el pronóstico a familiares, cuidadores o a otros profesionales, debe realizarse de manera que se asegure que la información clínica proporcionada (incluyendo las características diagnósticas, indicadores pronósticos) es comprensible para ellos y debe incluir el grado de certeza con la que hacemos dichas afirmaciones de acuerdo al mejor grado de evidencia disponible. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
Recomendación 17 (grado acuerdo: 100%, puntuación: 9/9).
Desde la fase aguda, el pronóstico en pacientes en EAC siempre debe establecerse teniendo en cuenta los datos existentes en la literatura en base a la mejor evidencia clínica disponible.
Recomendación 18 (grado acuerdo: 100%, puntuación: 8,7/9).
En la medida de lo posible, nuestra predicción debe acompañarse de un grado de precisión o certeza, de acuerdo a lo previamente publicado en las guías disponibles y teniendo en cuenta que a nivel individual los resultados pueden variar respecto a lo publicado en estudios grupales.
Recomendación 19 (grado acuerdo: 100%, puntuación: 9/9).
La comunicación de aspectos relacionados con el pronóstico a familiares, cuidadores o a otros profesionales debe realizarse de manera regular y de forma que se asegure que la información clínica proporcionada es comprensible para ellos.
PredictoresRecomendación 20 (grado acuerdo: 100%, puntuación: 8,6/9).
Los predictores clínicos tradicionalmente asociados a un mejor pronóstico son la edad (mejor pronóstico cuanto menor edad del paciente en el momento de la lesión), la etiología (mejor pronóstico en los casos secundarios a un TCE frente al resto de etiologías) y la cronicidad (mayor posibilidad de recuperación cuanto menos se prolongue la alteración de la consciencia).
Recomendación 21 (grado acuerdo: 100%, puntuación: 9/9).
La situación clínica, especialmente la puntuación de las escalas de valoración, la progresión en las puntuaciones a lo largo del tiempo, o la calidad y cantidad de respuestas objetivadas en dichas escalas (visuales, auditivas, motoras, comunicativas, etc.), son aspectos pronósticos de gran relevancia.
Recomendación 22 (grado acuerdo: 100%, puntuación: 8,9/9).
Globalmente, los pacientes en EMC+ tienen un mejor pronóstico de recuperación que aquellos en EMC−, y estos a su vez tienen un pronóstico de recuperación mejor que aquellos en EV/SVSR. No obstante, debe tenerse en cuenta que los pacientes en EAC pueden fluctuar entre las distintas categorías diagnósticas, especialmente en los periodos más agudos.
Recomendación 23 (grado acuerdo: 100%, puntuación: 8,4/9).
La información procedente de algunas exploraciones complementarias (extensión de la perfusión en SPECT, grado de metabolismo en PET, extensión y localización de lesiones en neuroimagen, patrón y reactividad en EEG, latencia e intensidad de potenciales evocados somatosensoriales, actividad en paradigmas activos/pasivos de fMRI/EEG, P300 y/o MMN) no sustituye la información clínica, pero puede ser útil para aumentar el grado de certeza con el que establecemos nuestro pronóstico.
Resultado de la predicciónRecomendación 24 (grado acuerdo: 100%, puntuación: 8,6/9).
Aunque existen casos de recuperación tardía de la consciencia (>3meses en casos no traumáticos y >12meses en casos traumáticos), estos casos suelen estar asociados a un pronóstico de dependencia funcional de segunda persona prolongado.
Recomendación 25 (grado acuerdo: 100%, puntuación: 8,6/9).
El diagnóstico de EAC prolongado (>28días) está asociado a una marcada discapacidad a largo plazo, por lo que los familiares de estos pacientes deben ser asesorados de forma precoz con el objetivo de:
- •
Buscar recursos asistenciales y planificar la ubicación final del paciente, la necesidad de cuidadores y los cuidados necesarios a largo plazo que van a ser necesarios.
- •
Cumplimentar los trámites medicolegales, relacionados con la toma de decisiones médicas.
- •
Acceder a los diferentes beneficios sociales/fiscales que se asocian a la situación de discapacidad en su entorno.
Recomendación 26 (grado acuerdo: 100%, puntuación: 8,8/9).
La mortalidad a corto-medio-largo plazo es mayor en los pacientes en EV/SVSR que en aquellos en EMC (según los últimos estudios en torno al 40% versus 15%, respectivamente, a los 24meses de la lesión inicial).
Recomendación 27 (grado acuerdo: 100%, puntuación: 8,7/9).
Dado que se han descrito numerosos casos de recuperación tras 3meses en EV/SVSR en pacientes de origen no traumáticos y tras 12meses en casos de origen postraumático, el término «permanente» no debe ser empleado. Después de ese tiempo, debe emplearse el término «crónico», acompañado de la cronicidad o duración del proceso o el momento en que aconteció la lesión.
Dimensión IV (tratamiento). ¿Cuáles son y qué grado de evidencia tienen las principales intervenciones terapéuticas que actualmente pueden emplearse en el tratamiento de estos pacientes? (tabla 6)Consideraciones generalesRecomendación 28 (grado acuerdo: 100%, puntuación: 9/9).
Intervenciones terapéuticas en los EAC. Resumen de Recomendaciones de las Guías incluidas en el estudio de acuerdo a su nivel/grado de evidencia
| No existe suficiente evidencia para realizar una recomendación formal con respecto al uso de fármacos dirigidos a mejorar el nivel de alerta/consciencia de estos pacientes, pero los resultados obtenidos en ensayos clínicos recientes sugieren que algunos pacientes podrían beneficiarse del uso de amantadina durante la fase de recuperación.1. La decisión sobre administrar o no un tratamiento farmacológico y la elección del fármaco es una decisión clínica que debe tomarse junto con los familiares en base a lo que se considere más beneficiosos para el paciente, valorando el coste-beneficio y la evidencia de efectividad.2. La administración de cualquier fármaco, en caso que así se considere, debería realizarse siguiendo un modelo de ensayo con diseño (A-B-A), evitando añadir varios fármacos al mismo tiempo y siempre asociado a una valoración clínica formal que permita objetivar los efectos del tratamiento. | NIVEL ALTOGrado A(Guía Inglesa-RCP) |
| Los profesionales clínicos responsables de estos pacientes deben identificar de forma temprana las voluntades anticipadas del paciente (si las hubiera) y las preferencias de sus familiares y reevaluarlas periódicamente con el fin de que sirvan de orientación y guía en el proceso de toma de decisiones. | NIVEL ALTOGrado A(Guía Americana-AAN/ACRM) |
| En pacientes en EV/SVSR y/o EMC tras un TCE debe considerarse el uso de amantadina para mejorar el nivel de alerta y de consciencia y para acelerar el ritmo de recuperación funcional. | NIVEL ALTOGrado APrioridad(Guía ONF-Canadiense) |
| Los pacientes con EAC se benefician de un entorno y un nivel de estimulación óptimos. La estimulación controlada proporciona la mejor oportunidad para observar las respuestas que estos pacientes pueden presentar ante los estímulos proporcionados. Se ofrecen los siguientes consejos prácticos:• Los profesionales sanitarios y las familias deben ser conscientes de que estos pacientes suelen presentar hipersensibilidad y fatiga por lo que deben evitar la sobreestimulación.• La estimulación debe centrarse preferentemente en aquellas sensaciones que resultan agradables al paciente, como su música favorita, las mascotas que le resultan conocidas, los masajes suaves, etc., y siempre teniendo en cuenta que los estímulos deben ser ofrecidos de uno en uno.• Se debe pedir a los familiares/amigos que controlen sus visitas para evitar la sobreestimulación sensorial, de manera que se permita solo una o dos visitas a la vez y durante períodos cortos. | NIVEL MEDIOGrado B(Guía Inglesa-RCP) |
| Los profesionales clínicos responsables del cuidado de pacientes en EAC deben vigilar de manera sistemática las posibles complicaciones médicas que suelen aparecer durante los primeros meses después de la lesión con el fin de prevenirlas, identificarlas y tratarlas de forma precoz.Las complicaciones más comunes suelen ser: agitación/agresión, hipertonía, alteraciones del sueño e infecciones del tracto urinario. Otras complicaciones más graves, como la hidrocefalia, infecciones respiratorias graves (neumonía) o la presencia de crisis de hiperactividad simpática, pueden interferir en el proceso de rehabilitación y, a menudo, requieren reingresos. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Los profesionales clínicos responsables del cuidado de pacientes en EAC deben evaluar si existen indicios de dolor o sufrimiento, y este debe tratarse cuando exista un motivo razonable para sospechar que el paciente experimenta dolor, independientemente del nivel de consciencia. Los profesionales clínicos responsables del cuidado de pacientes en EAC deben informar a las familias de que no existe un grado de certeza suficiente como para conocer con exactitud el grado de dolor y sufrimiento que pueden experimentar los pacientes en este estado. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| En los pacientes que presenten un EAC (EV/SVSR o EMC) de origen traumático y que se encuentran entre 4 y 16 semanas después de la lesión, debe prescribirse 100-200mg de amantadina dos veces al día para acelerar la recuperación funcional y reducir el grado de discapacidad en las primeras fases de la recuperación, tras determinar que no existen contraindicaciones médicas ni otros riesgos específicos para el uso del fármaco. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Los profesionales clínicos responsables de estos pacientes deben asesorar e informar a las familias sobre las limitaciones existentes respecto al grado de evidencia de eficacia de los diferentes tratamientos posibles y de los riesgos potenciales asociados a las intervenciones que carecen de evidencia de uso.a) Cuando se hable de tratamientos no validados, los profesionales clínicos deben proporcionar información basada en evidencia sobre los beneficios y los posibles riesgos de un tratamiento concreto y el nivel de incertidumbre asociado a la intervención propuesta, teniendo en cuenta que las familias y los cuidadores suelen estar angustiados y encontrarse en situación de vulnerabilidad.b) Los profesionales clínicos deben advertir a las familias que en muchos casos, es imposible discernir si las mejoras observadas, sobre todo en las fases iniciales de la enfermedad, fueron causadas por una intervención específica o por efecto de una recuperación espontánea. | NIVEL MEDIOGrado B(Guía Americana-AAN/ACRM) |
| Tan pronto como la situación clínica lo permita, los pacientes que permanezcan en un EAC deben ser trasladados a una unidad de neurorrehabilitación especializada en la valoración y el manejo de este tipo de pacientes. | NIVEL BAJOGrado C(Guía Inglesa-RCP) |
| Los pacientes en EAC prolongado requieren un abordaje multidisciplinar por un equipo de profesionales con formación especializada en el manejo de pacientes con discapacidad neurológica compleja, así como en la evaluación y el seguimiento de las respuestas clínicas que este tipo de pacientes suelen presentar. Uno de los objetivos prioritarios de este equipo es aportar información práctica y apoyo emocional a las familias, así como recoger toda aquella información aportada por familiares/cuidadores que pueda ser relevante a la hora de tomar decisiones de la forma más apropiada. | NIVEL BAJOGrado C(Guía Inglesa-RCP) |
| La rehabilitación de los pacientes con EAC prolongado debe basarse en las siguientes premisas:El paciente debe tener un programa atención coordinado por un equipo multidisciplinar que incluya:• Asistencia 24 horas incluyendo todo el apoyo necesario para maximizar el potencial de interacción que presente el paciente.• El tratamiento médico de cualquier complicación derivada la lesión cerebral.• La evaluación formal del nivel de interacción del paciente y su grado de respuesta ante los diferentes estímulos que se le apliquen.El alta debe planificarse de forma precoz, incluyendo una reunión formal con la familia y los profesionales clínicos para valorar el destino al alta más adecuado y comenzar a discutir las necesidades en términos de coste.No es esperable que los pacientes en EAC prolongados muestren cambios funcionales a corto plazo que se reflejen en los registros de evolución estándar. En su lugar, los resultados de estos programas deben ser evaluados mediante escalas como la Escala de Consecución de Objetivos (GAS). | NIVEL BAJOGrado B(Guía Inglesa-RCP) |
| En aquellos pacientes que permanecen en un EAC tras un TCE debe considerarse la posibilidad de un período de tratamiento en un centro terciario especializado si los servicios locales no pueden satisfacer sus necesidades de enfermería especializada o rehabilitación. | NIVEL BAJOGrado C(Guía ONF-Canadiense) |
| La duración de la estancia en un centro especializado debe depender de las necesidades del individuo y viene determinada por el tiempo necesario para controlar las posibles complicaciones clínicas, realizar una valoración formal del nivel de conciencia y realizar una adecuada planificación al alta.• Además, el tiempo de adaptación de la familia debe ser otro factor a tener en cuenta.• En la mayoría de los casos, entre 2 y 4 meses deberían ser suficientes, pero ocasionalmente pueden ser necesarios hasta 6 meses, especialmente cuando haya una buena trayectoria de recuperación. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Salvo que existan unas voluntades anticipadas, todas las opciones terapéuticas deben administrarse teniendo en cuenta lo que se considere más beneficioso para el paciente y siempre respetando sus posibles deseos.1. La toma de decisiones parte de la premisa de que lo mejor para el paciente es preservar la vida, ningún tratamiento o intervención debe iniciarse o continuarse por defecto.2. Las reuniones formales para decidir lo mejor para el paciente deben realizarse de forma temprana y en consenso con la familia y otros representantes del paciente. En esas reuniones debe abordarse:• La conveniencia de la reanimación en caso de parada cardiorrespiratoria.• La necesidad de medidas urgentes, como el traslado a la unidad de cuidados intensivos en caso necesario o el manejo continuado de tratamiento antibiótico.• La continuidad de tratamientos a largo plazo incluyendo:a) Medidas preventivas (p.ej., anticoagulación, traqueotomía, etc.).b) Tratamientos para suplir fallos orgánicos (p.ej., insulina, diálisis, etc.).c) Alimentación enteral/parenteral).• En cada fase del proceso terapéutico deben establecerse los límites de las intervenciones terapéuticas y deben revisarse de forma regular. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Debe establecerse un contacto periódico entre el equipo clínico y los familiares para proporcionar apoyo y facilitar el intercambio de información en ambos sentidos. Se debe ofrecer a la familia un programa de apoyo que incluya:a) Información sobre el estado clínico y pronóstico, así como el plan terapéutico previsto.b) Apoyo emocional.c) Información práctica sobre gestiones administrativas y burocráticas.Además, los familiares deben tener la oportunidad de participar de forma activa en la toma de decisiones en beneficio del paciente. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Se debe apoyar a las familias para que participen activamente el cuidado del paciente si así lo desean, y se les debe informar y formar sobre aquellas tareas o actividades que puedan realizar con el paciente (p.ej., masajes suaves o estiramientos, actividades de estimulación, etc.)A las familias de los pacientes con EAC prolongados se les debe ofrecer asesoramiento y apoyo en cuando estén preparados para recibirlo.A menudo las familias no están preparadas para recibir este asesoramiento en las primeras etapas, por lo que puede que debamos esperar a que lo estén para ofrecerles nuestra ayuda. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| A los pacientes con EAC tras un TCE se les debe facilitar un programa progresivo para aumentar la tolerancia a la sedestación y a la bipedestación (ortostatismo), proporcionar estímulos para aumentar el nivel de alerta y, posiblemente, para ayudar a mantener los reflejos posturales, la función intestinal y vesical, el trofismo muscular y la calidad ósea. | NIVEL BAJOGrado C(Guía ONF-Canadiense) |
| Una vez que un profesional experto en EAC prolongados diagnostica la situación clínica (EV/SVSR o EMC) como permanente:1. El equipo clínico debe reunirse con la familia para informarles del diagnóstico y considerar las distintas opciones de cuidado y tratamiento.2. Se debe discutir formalmente el bienestar y el interés del paciente con respecto a la continuidad del tratamiento activo y de soporte vital y (si no existe ya) deben acordarse los límites de tratamiento.3. Los equipos terapéuticos no deben limitarse a continuar el tratamiento porque es la opción más fácil.a) Los familiares deben tener la oportunidad de discutir la retirada de un tratamiento de soporte vital, incluyendo los aspectos prácticos, legales y emocionales.b) El profesional responsable de los cuidados generales del paciente tiene la obligación de plantear la cuestión, en lugar de esperar a que los familiares lo hagan.4. Si se decide continuar el tratamiento, el equipo terapéutico y la familia acordaran: a)dónde se gestionará, y b)cómo se financiará.5. Las decisiones consensuadas se revisarán al menos una vez al año. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Una vez superada la fase inicial, es conveniente trasladar a los pacientes en EAC a un entorno de cuidados de larga duración debidamente cualificado, donde seguirán necesitando un programa de terapia de mantenimiento y un seguimiento especializado para vigilar los signos de recuperación de la conciencia. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Una vez alcanzada la estabilidad clínica y se haya completado la valoración clínica de sus necesidades:a) Los pacientes deben ser atendidos en una ubicación fuera del entorno de agudos/postagudos hasta que se confirme que es probable que permanezcan en EV/SVSR o EMC (normalmente entre 6 meses a 1año después de la lesión).b) Generalmente será apropiado el traslado a un centro de larga estancia (residencia) que atienda específicamente las necesidades de los adultos con discapacidades neurológicas complejas. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| El centro de larga estancia (residencia) debe contar con personal experimentado y con los equipamientos necesarios para tratar a pacientes con discapacidades neurológicas complejas. Esto incluye:a) Un programa de terapia de mantenimiento adecuado para gestionar su discapacidad física.b) Un entorno adecuado para proporcionar estimulación para favorecer la interacción.c) Un seguimiento continuo de su nivel de respuesta. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Si la familia está implica en el cuidado, la facilidad de acceso para las visitas familiares suele ser un factor a la hora de elegir destino al alta.1. Las familias deben participar a la hora de decidir el destino al alta más adecuado y deben tenerse en cuenta sus preferencias.2. La elección del destino al alta tendrá en cuenta los deseos de la familia, pero, en última instancia, se determinará en función de las necesidades clínicas del paciente y de su bienestar.3. Las residencias de ancianos no especializadas solo deben considerarse como opción si pueden demostrar que satisfacen las necesidades del paciente y, al mismo tiempo, ofrecen una ventaja de proximidad a la familia. Nunca deben elegirse únicamente por un criterio económico.4. Si se ha designado oficialmente un tutor y sus competencias abarcan el destino al alta, puede ser este el que decida y es necesario que participe en cualquier reunión en la que se aborde el destino al alta.5. Si no hay familia o se considera «inapropiada la consulta», entonces debe designarse un representante o tutor legal, cuya opinión será considerada para valorar el bienestar del paciente. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los cuidados de larga duración deben proporcionarse en un entorno adecuado, que normalmente será un centro residencial especializado.1. Ocasionalmente, los pacientes con un EAC prolongado pueden ser tratados en su propio domicilio, pero hay que tener en cuenta que necesitan cuidados intensivos y especializados. Rara vez es factible o práctico proporcionar cuidados en el domicilio, a menos que uno o más miembros de la familia se dediquen exclusivamente a desempeñar el papel de cuidador principal.2. El centro residencial debe contar con un personal debidamente cualificado para gestionar las necesidades de un paciente con un EAC prolongado, incluyendo el manejo de:a) Pacientes con discapacidad física grave, incluyendo el mantenimiento del tono y la postura (incluido el tratamiento de la espasticidad y la prevención de contracturas/úlceras por presión, etc.), vigilancia médica, etc.b) Alimentación enteral y manejo de la traqueotomía.c) Estimulación adecuada y evaluación continua de las respuestas conductuales.d) Apoyo a las familias.3. Si la residencia no dispone de su propio equipo terapéutico, el servicio de salud deberá para proporcionar un programa de terapia de mantenimiento mediante visitas del equipo de rehabilitación de la comunidad local o un acuerdo alternativo.4. La estancia a largo plazo del paciente debe tener en cuenta las necesidades de la familia y la facilidad de acceso a las visitas, especialmente en circunstancias en las que el paciente responde mejor a familiares y parece beneficiarse o de las visitas de la familia. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Tras un periodo de reinserción en la comunidad, un paciente puede requerir una nueva admisión en un centro especializado si:1. Existe una mejoría de su nivel de respuestas hasta el punto de que podría beneficiarse de un programa de rehabilitación especializado orientado a objetivos específicos.2. La ubicación actual no es capaz de cubrir satisfactoriamente los cuidados del paciente, por lo que requiere que esas necesidades sean redefinidas o se encuentre una solución alternativa.3. Surge un problema específico que requiere un ingreso para su manejo (p.ej., severa espasticidad, deformidades articulares, úlceras por presión, etc.) o para su abordaje quirúrgico.4. El paciente alcanza un punto crítico para el diagnóstico y la toma de decisiones y requiere un ingreso breve para valorar su nivel de conciencia, discutir sobre su bienestar o completar el proceso necesario para considerar la retirada o la continuidad del soporte vital. | NIVEL BAJOGrado CNivel E1/2(Guía Inglesa-RCP) |
| Los programas de rehabilitación dirigidos a pacientes en EAC deben ser prestados por equipos multidisciplinares de profesionales con experiencia en daño cerebral, entre los que se incluyen, al menos: médicos, psicólogos. fisioterapeutas, terapeutas ocupacionales, logopedas, enfermería y trabajadores sociales, y cuyos esfuerzos se centran en objetivos individualizados de tratamientos transdisciplinares que mejoren la salud, la movilidad, el autocuidado, la comunicación y la participación. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Debe asegurarse la presencia física, al menos cinco días por semana (con cobertura de guardia 24h), de un médico que se responsabilice de supervisar el estado clínico del paciente. Los programas que incluyan pacientes con necesidad de ventilación deben disponer además de un especialista en neumología de forma presencial. Además, deben existir procedimientos para que, cuando sea necesario, otros profesionales médicos de cualquier disciplina que sea necesaria sean requeridos: medicina interna, neurología, medicina física y rehabilitación, neurocirugía, infecciosas, digestivo, oftalmología, otorrinolaringología. Deben existir procedimientos para, en caso necesario, aquellos pacientes más graves o en los que exista un riesgo vital sean trasferidos de forma urgente a unidades de cuidados agudos o servicios de UCI. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los cuidados dirigidos a mejorar el estado físico y evitar complicaciones deben iniciarse de forma inmediata tras el ingreso, deben ser actualizados al menos semanalmente y deben ser optimizados para que en la medida de lo posible se consiga disminuir la carga de los cuidados futuros. Como mínimo, estos procedimientos deben enfocarse a conseguir: una adecuada nutrición, higiene respiratoria y riesgo de aspiraciones, manejo de incontinencias, cuidados de la piel, prevención de contracturas, manejo de la postura y el tono muscular, prevención de trombosis venosas profundas y optimización del ritmo sueño-vigilia. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas deben incluir protocolos que permitan al paciente disponer de forma oportuna de una valoración médica en respuesta a una disminución o estabilización del estado clínico o funcional, o ante la presencia de complicaciones médicas que supongan un riesgo de empeoramiento. Estas evaluaciones deben tener en cuenta la aparición de posibles complicaciones intracraneales, la presencia de crisis no convulsivas (subclínicas), infecciones ocultas, alteraciones metabólicas, o los posibles efectos adversos del tratamiento farmacológico, por lo que generalmente, además de la valoración clínica, serán necesarias pruebas de neuroimagen, estudios neurofisiológicos, pruebas de laboratorio y una revisión exhaustiva de los fármacos que se le prescriben al paciente. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Las intervenciones farmacológicas o de cualquier otro tipo que, una vez revisadas de forma sistemática y se haya demostrado que son eficaces para mejorar el nivel de alerta, las respuestas conductuales o el ritmo de recuperación, deben ser prioritarias a la hora de instaurar el plan de tratamiento. Se puede considerar el uso de otras intervenciones cuya eficacia o ineficacia no se haya determinado en dichos estudios, siempre y cuando el riesgo de efectos adversos sea bajo y dentro de un diseño de intervención que permita establecer de forma razonable e individualizada los efectos positivos y negativos del tratamiento. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Entre las posibles intervenciones se deben incluir diferentes estrategias, sistemas tecnológicos y productos de apoyo dirigidos tanto a facilitar la detección de respuestas emergentes como a aumentar dichas respuestas y transformarlas en habilidades funcionales más avanzadas, como la comunicación u otras acciones de interacción con el entorno. Se debe plantear un enfoque sistemático tanto para evaluar los productos o sistemas tecnológicos apropiados a las capacidades de cada paciente como para valorar su eficacia. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben incluir un plan de formación e información del personal bien definido, de forma que se garantice que las valoraciones o las intervenciones y los programas de tratamiento diseñados abordan las principales necesidades de los pacientes y áreas de preocupación de cuidadores/familiares y se basan en el mayor grado de evidencia disponible. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben contar con sistemas para mejorar la calidad de los mismos basados en medidas de evaluación coherentes e indicadores claramente identificados. La revisión de los datos de calidad debe realizarse al menos dos veces al año. Las medidas de calidad pueden incluir herramientas de valoración ya comercializadas, o medidas elaboradas ad hoc, o una combinación de ambas. Los indicadores de calidad deben establecerse teniendo en cuenta el resultado que se pretende encontrar en el paciente, las necesidades de los cuidadores y las características operativas de los propios procesos de los que forma parte el programa. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| En el momento en que se demuestre que el paciente ha mejorado lo suficiente como para superar la alteración de la consciencia, los objetivos del tratamiento deben modificarse para dirigir la rehabilitación hacia intervenciones diseñadas a promover una mayor independencia en movilidad, autocuidado, comunicación y otros objetivos funcionales. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Después de un periodo de intervención y evaluación adecuado, se debe plantear la transición a un entorno de cuidados menos intensivos cuando el ritmo al que se producen los cambios sugiera que las habilidades funcionales, las metas del programa de rehabilitación y las necesidades médicas no estén cambiando sustancialmente o no se prevé que cambien a corto plazo, y siempre que las necesidades de cuidado que requiere el paciente puedan cumplirse en ese entorno menos intensivo. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben contar con procedimientos para garantizar que los cuidadores formales o aquellos que hayan sido designados legalmente para el cuidado de estos pacientes dispongan de toda la información necesaria para garantizar la continuidad de los cuidados. Como mínimo, la información que debe facilitarse debe incluir el nivel actual de consciencia, el grado de autonomía funcional, el pronóstico, las posibles comorbilidades médicas, los tratamientos actuales, el equipamiento necesario, las necesidades educativas del cuidador y las recomendaciones de seguimiento con los especialistas apropiados. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben contar con procedimientos para identificar las necesidades de los cuidadores y ofrecerles información y formación individualizada sobre los distintos EAC, el pronóstico, las necesidades de cuidado, el tiempo estimado de tratamiento, las necesidades económicas y los recursos sociales, así como los posibles destinos al alta. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben contar con procedimientos para atender de forma presencial las necesidades emocionales, legales y financieras que suelen aparecer con frecuencia entre los cuidadores de estos pacientes, así como planes específicos para acceder a todos aquellos recursos sociales (legales, financieros, médicos) para aquellos que precisen servicios de rehabilitación más intensivos. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
| Los programas dirigidos a esta población deben contar con procedimientos que permitan identificar a los representantes legales responsables en cada caso de la toma de decisiones sobre la tutela, la limitación de tratamiento de soporte vital, las órdenes de no resucitación, la aplicación de cuidados paliativos o sobre en qué situaciones debe realizarse consulta al comité ético correspondiente. | NIVEL BAJOGrado C(Guía Americana)(ACRM/NIDILRR-TBIMS) |
El tratamiento de los pacientes en EAC prolongado requiere un abordaje transdisciplinar por un equipo de profesionales con formación especializada en el manejo de pacientes con discapacidad neurológica compleja, incluyendo la identificación, la prevención y el tratamiento de las posibles complicaciones médicas que suelen aparecer en esta población, así como en la evaluación y el seguimiento de las respuestas clínicas que este tipo de pacientes suele presentar.
Recomendación 29 (grado acuerdo: 100%, puntuación: 8,8/9).
Los profesionales clínicos responsables de estos pacientes deben identificar de forma temprana las voluntades anticipadas del paciente (sí las hubiera) y las preferencias de sus familiares/responsable legal y reevaluarlas periódicamente con el fin de que sirvan de orientación y guía en el proceso de toma de decisiones.
Recomendación 30 (grado acuerdo: 100%, puntuación: 9/9).
Los profesionales clínicos responsables de estos pacientes deben asesorar e informar a las familias/responsable legal del paciente sobre las limitaciones existentes respecto al grado de evidencia de eficacia de los diferentes tratamientos posibles y de los riesgos potenciales asociados a las intervenciones que carecen de evidencia de uso.
- •
Cuando se hable de cualquier tratamiento aplicado a esta población, los profesionales clínicos deben proporcionar a las familias/responsable legal del paciente información basada en evidencia sobre los beneficios y posibles riesgos de un tratamiento concreto y el nivel de incertidumbre asociado a la intervención propuesta, teniendo especialmente en cuenta que estos se encuentran en situación de especial vulnerabilidad debido a la gravedad y a la incertidumbre asociada a esta situación clínica.
- •
Los profesionales clínicos deben advertir a las familias que en muchos casos es difícil discernir si las mejoras observadas, sobre todo en las fases iniciales de la enfermedad, fueron causadas por una intervención específica o por efecto de una recuperación espontánea.
Recomendación 31 (grado acuerdo: 100%, puntuación: 9/9).
Debe establecerse un contacto periódico entre el equipo clínico y los familiares para proporcionar apoyo y facilitar el intercambio de información en ambos sentidos. Se debe ofrecer a la familia un programa de apoyo que incluya:
- •
Información sobre el estado clínico y pronóstico, así como del plan terapéutico previsto.
- •
Formación sobre aquellas tareas o actividades que puedan realizar con el paciente.
- •
Apoyo emocional.
- •
Información práctica sobre gestiones administrativas y burocráticas relacionadas con el cuidado de pacientes de alta dependencia.
Recomendación 32 (grado acuerdo: 100%, puntuación: 8,5/9).
Una vez superada la fase inicial, los pacientes en EAC seguirán necesitando un programa de terapia de mantenimiento y un seguimiento especializado tanto para vigilar los signos de recuperación de la consciencia, en caso de que aparezcan, como para el manejo de otras complicaciones frecuentes en esta población.
Intervención farmacológica:Recomendación 33 (grado acuerdo: 100%, puntuación: 8,7/9).
En los pacientes en EAC (SVSR o EMC) de origen traumático con una cronicidad entre 4 y 16 semanas después de la lesión existe suficiente evidencia como para recomendar el uso de amantadina (hasta 200mg dos veces al día siguiendo las recomendaciones publicadas) para acelerar la recuperación funcional y reducir el grado de discapacidad en las primeras fases de la recuperación, y siempre tras determinar que no existen contraindicaciones médicas ni otros riesgos específicos para el uso del fármaco.
Recomendación 34 (grado acuerdo: 100%, puntuación: 8,8/9).
Diversos estudios han demostrado el beneficio de:
- •
Amantadina en los casos que no sean debidos a un traumatismo o fuera del periodo de 4-16 semanas desde el inicio.
- •
Zolpidem (ensayo con dosis única 10mg y continuación o ascenso en función de resultados).
- •
L-dopa o agonistas dopaminérgicos en aquellos pacientes con lesiones de predominio en las vías dopaminérgicas y signos de parkinsonismo asociado.
- •
Estimulantes, en los casos en los que los fármacos previos no hayan tenido el efecto esperado.
Sin embargo, la calidad metodológica de muchos de estos estudios se considera baja, por lo que en la actualidad no existe suficiente evidencia para realizar una recomendación formal con respecto al uso de los mismos. El empleo de cualquiera de estas opciones debe realizarse en base a lo que se considere más beneficiosos para el paciente, en coordinación con el familiar/responsable legal directo, siempre y cuando el riesgo de efectos adversos sea bajo y dentro de un diseño de intervención que permita establecer de forma razonable e individualizada los efectos positivos y negativos del tratamiento y siempre teniendo en cuenta lo referido en el apartado de «Consideraciones generales» (p. ej., experiencia clínica, coste-beneficio, posibles efectos secundarios, evidencia de efectividad, ajuste de expectativas, etc.).
Recomendación 35 (grado acuerdo: 100%, puntuación: 8,6/9).
Los profesionales clínicos responsables del cuidado de pacientes en EAC deben informar a las familias de que no existen un grado de certeza suficiente como para conocer con exactitud el grado de dolor y sufrimiento que pueden experimentar los pacientes en este estado. Si existen indicios de dolor o sufrimiento o si existe un motivo razonable para sospechar que el paciente experimenta dolor, debería proponerse, siempre teniendo en cuenta lo referido en el apartado de «Consideraciones generales», un ensayo con analgésicos, independientemente del nivel de consciencia.
Estimulación no invasiva:Recomendación 36 (grado acuerdo: 100%, puntuación: 8,4/9).
En la actualidad no existe evidencia científica suficiente para realizar una recomendación formal con respecto a estas técnicas. Considerando el perfil de seguridad y a la espera de que futuros estudios de mayor calidad metodológica confirmen o no su utilidad clínica, parece que estas técnicas, especialmente la tDCS, podrían incluirse en el arsenal terapéutico de estos pacientes, especialmente de aquellos en EMC en los que existe una preservación parcial estructural y funcional de las áreas estimuladas y de sus conexiones con otras regiones cerebrales críticas para la recuperación de la consciencia, siempre y cuando se cumpla lo estipulado en «Consideraciones generales».
Estimulación invasiva y terapia celularRecomendación 37 (grado acuerdo: 100%, puntuación: 8,8/9).
En la actualidad solo se recomienda el empleo de estas técnicas siempre que se lleven a cabo en el contexto de ensayos clínicos realizados por equipos con experiencia contrastada y siempre bajo la supervisión de los organismos reguladores nacionales pertinentes.
Otros aspectosCualquiera de las intervenciones debe realizarse teniendo en cuenta que los pacientes con EAC se benefician de un entorno y un nivel de estimulación que tenga en cuenta las siguientes premisas:
Recomendación 38 (grado acuerdo: 100%, puntuación: 8,9/9).
- •
Evitar la sobreestimulación.
Recomendación 39 (grado acuerdo: 100%, puntuación: 8,7/9).
- •
La estimulación debe centrarse preferentemente en aquellas sensaciones que resultan agradables.
Recomendación 40 (grado acuerdo: 100%, puntuación: 8,9/9).
- •
Se les debe facilitar un programa progresivo para aumentar la tolerancia a la sedestación y a la bipedestación (ortostatismo) que les permita el acceso a un mayor número de estímulos ambientales con el objetivo de aumentar el nivel de alerta, mantener los reflejos posturales, la función intestinal y vesical, el trofismo muscular y la calidad ósea.
COORDINADORES
Enrique Noé Sebastián. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
M. Dolores Navarro Perez. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
COMISIÓN DE REDACCIÓN
Belén Moliner Muñoz. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
Myrtha O’Valle Rodriguez. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
José Olaya Sanchez. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
Roberto Llorens Rodriguez. Neurorehabilitation and Brain Research Group, Instituto Universitario de Investigación en Tecnología Centrada en el Ser Humano, Universitat Politècnica de València. Valencia, España.
Anny Maza Pino. Neurorehabilitation and Brain Research Group, Instituto Universitario de Investigación en Tecnología Centrada en el Ser Humano, Universitat Politècnica de València. Valencia, España.
COMISIÓN DE REVISIÓN O INSTITUCIONAL
Joan Ferri Campos. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
Rubén Rodríguez Duarte. Instituto Charbel. Jerez de la Frontera, Cádiz, España.
Teresa Pérez Nieves. Clínica San Vicente. Madrid, España.
Montserrat Bernabeu. Institut Guttmann. Barcelona, España.
Carolina Colomer Font. IRENEA-Instituto de Rehabilitación Neurológica. Fundación Hospitales Vithas. Valencia, España.
Antonio Gomez Blanco. Centro Estatal de Atención al Daño Cerebral-CEADAC. Madrid, España.
Carlos González Alted. Centro Estatal de Atención al Daño Cerebral-CEADAC. Madrid, España.
Alan Juárez Belaúnde. Hospital Fundación Instituto San José. Madrid, España.
Cristina López Pascua. Centro Lescer. Madrid, España.
Sara Laxe García. Hospital Clínic de Barcelona. Barcelona, España.
Raúl Pelayo Vergara. Institut Guttmann. Barcelona, España.
Marcos Ríos Lago. Hermanas Hospitalarias. Madrid, España.
Ignacio Quemada. Red Menni de Daño Cerebral. Bilbao, España.
Ninguna.
Los coordinadores (E.N. y M.D.N.) se encargaron del diseño y la selección de contenidos, de la búsqueda de recursos bibliográficos, de la elaboración y la revisión de contenidos teóricos, así como de aspectos organizativos para la coordinación entre el panel de colaboradores y el panel de expertos. Los cinco miembros del panel de colaboradores (B.M., M.O., J.O., R.L. y A.M.) se encargaron de la revisión de los recursos bibliográficos, la elaboración de contenidos teóricos y la redacción de las recomendaciones provisionales. Los 13 miembros del panel de expertos (J.F., R.R., T.P., M.B., C.C., A.G., C.G., A.J., C.L., S.L., R.P., M.R. e I.Q.) participaron en la revisión de las recomendaciones provisionales y en la redacción del conjunto de recomendaciones definitivas.
Los autores declaran no tener ningún conflicto de intereses.