Sr. Editor:
El ictus isquémico es una causa infrecuente de trastornos de movimiento (TM) que ocurre con mayor frecuencia cuando las lesiones afectan a los ganglios basales, tálamo o subtálamo. Aunque pueden observarse en la fase aguda, suelen aparecer de forma diferida tras un intervalo de tiempo variable entre el ictus y el inicio del TM1.
Si bien la corea es el más frecuente, los TM postictales son muy variados y se han descrito distonía, hemibalismo, asterixis, temblor y mioclonías.
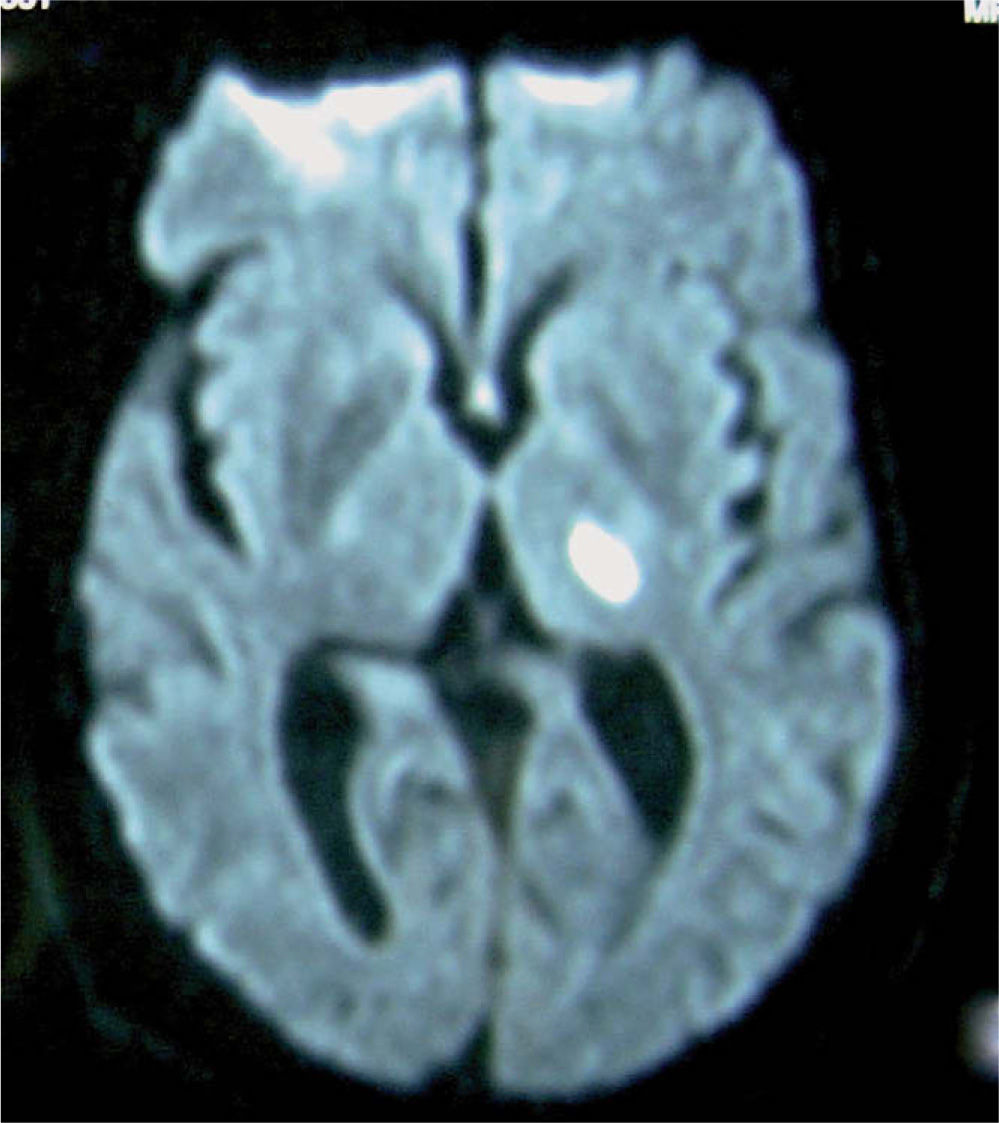
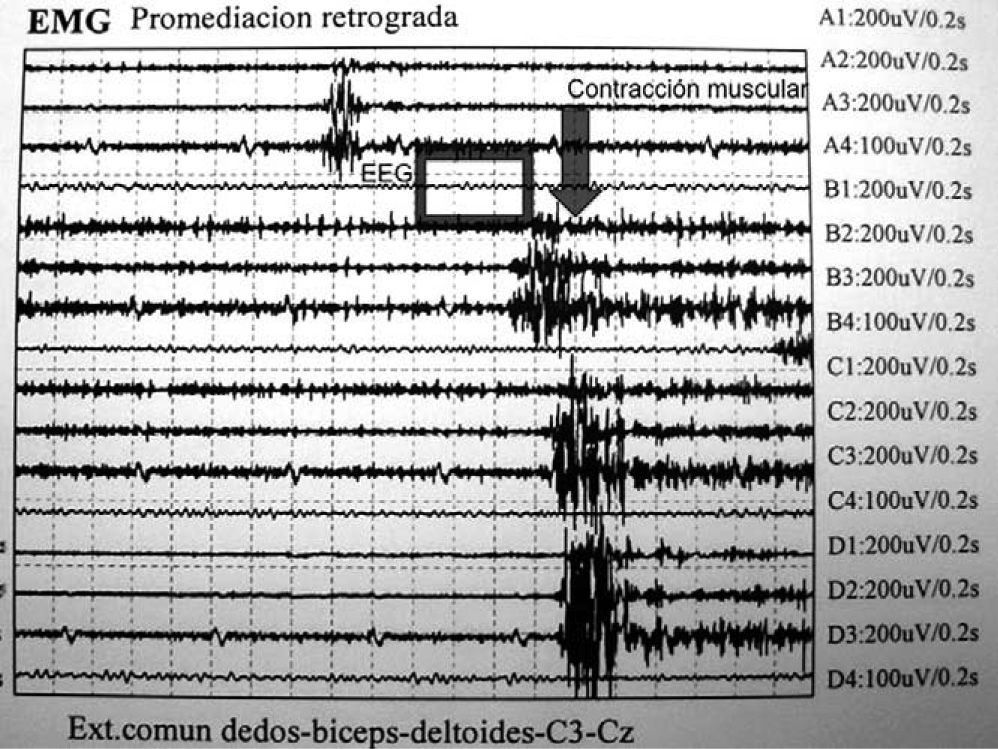
Describimos el caso de una mujer de 56 años con antecedentes personales de hipertensión arterial de larga evolución, que acude a urgencias por presentar de forma súbita pérdida de fuerza en el hemicuerpo derecho y sensación de inestabilidad. La exploración general fue normal. En el examen neurológico se objetivaron paresia facial supranuclear derecha, hemiparesia derecha con balance muscular 3/5 en extremidad superior y 4+/5 en extremidad inferior y hemihipoestesia tactoalgésica, propioceptiva y vibratoria derechas. Presentaba sacudidas involuntarias bruscas de cabeza y hemicuerpo derechos desencadenadas siempre ante estímulos auditivos y táctiles, que la mayoría de las veces eran aisladas, pero ocasionalmente se agrupaban en salvas durante 2–3s. En las pruebas complementarias realizadas, la bioquímica general, hemograma, estudio de lípidos, tiroides, autoinmunidad (ANA, anticuerpos antimitocondriales, antimúsculo liso, anticélulas parietales, anti-LKM, IgM antiaCL, IgG anti-aCL), y el examen del LCR fueron normales. El electrocardiograma y la radiografía de tórax no mostraron alteraciones. En la secuencia de difusión de la resonancia magnética de cráneo se apreció una lesión hiperintensa capsulotalámica izquierda compatible con infarto isquémico agudo (fig. 1). La ecografía Doppler de troncos supraaórticos no evidenció alteraciones significativas. El estudio electroencefalográfico fue normal. En el electromiograma se objetivó una excesiva respuesta al ruido en la promediación retrógrada, sin punta cortical previa (fig. 2). Con la estimulación táctil (nunca térmica) se apreció una respuesta muscular brusca que podría corresponder a mioclonías subcorticales, ya que no se observaba punta cortical previa en la promediación retrógrada.
Los movimientos involuntarios que presentaba la paciente se interpretaron como mioclonías reflejas secundarias al ictus talámico. Durante su ingreso, además del tratamiento antiagregante y antihipertensivo, se prescribió ácido valproico, con lo que se consiguió un control adecuado de la sintomatología. Tres meses después, las mioclonías habían desaparecido por completo y se inició una reducción progresiva de la medicación hasta su supresión, sin que se apreciase recidiva de los movimientos involuntarios.
Los TM unilaterales, como resultado de una lesión focal cerebral, se producen por la interrupción a diferentes niveles de los circuitos que conectan los ganglios basales1; los accidentes cerebrovasculares constituyen una causa poco frecuente de esta interrupción1,2. Se han descrito diferentes TM tras un ictus isquémico o hemorrágico; el más frecuente es la corea, pero también pueden aparecer distonías, hemibalismo, asterixis y mioclonías. La mayoría de los TM postictales se deben a un lesión talámica contralateral3–6, aunque se han descrito tras ictus de topografías muy diferentes1,2,7,8.
Las mioclonías son movimientos involuntarios, repentinos y bruscos causados por una contracción muscular o por su inhibición (asterixis o mioclonía negativa)9. Rara vez se han descrito asociadas a lesiones talámicas que afectan preferentemente al núcleo ventrolateral y estructuras adyacentes7. Las mioclonías subcorticales se diferencian de las corticales, más frecuentes, porque en el registro neurofisiológico no aparece punta cortical antes de la respuesta muscular. Entre las mioclonías subcorticales se incluye el síndrome del sobresalto patológico, que presentaba nuestra paciente, el cual se caracteriza por una respuesta de sobresalto exagerada ante estímulos imprevistos y repentinos, tanto táctiles como auditivos10, y cuya fisiopatología se atribuye a la hiperexcitabilidad de las estructuras de la región inferior del troncoencéfalo que intervienen en el reflejo de sobresalto, secundaria a la interrupción de las vías rubrotalámicas que tienen un efecto inhibidor sobre ellas11,12. Existen diferentes formas de síndrome de sobresalto patológico: hereditario, en el que está implicada la neurotransmisión glicinérgica10, esporádico y sintomático. Los síndromes de sobresalto patológico sintomático se han asociado a infartos y lesiones inflamatorias del troncoencéfalo, pero también se han descrito tras infartos talámicos y subtalámicos, como ocurre en nuestro caso12,13.
Con base en la experiencia clínica, se han podido diferenciar tres tipos de síndrome de sobresalto patológico: un primer grupo en el que se encontraría la hiperplexia, en que un estímulo trivial produciría una respuesta inadecuada exagerada; un segundo grupo, donde se incluye la epilepsia de sobresalto, en el que después del sobresalto aparecería una respuesta compleja y estereotipada, y un tercer grupo, más heterogéneo, secundario a lesiones talámicas, estrés postraumático u otros procesos cerebrales14, con una respuesta peor caracterizada, como el caso que hemos presentado.
Los TM postictales pueden ocurrir en la fase aguda, como en nuestra observación, o de forma diferida. El periodo que transcurre entre el ictus y la presentación del TM es variable y, aunque los mecanismos no están aclarados completamente, en su etiopatogenia parecen implicarse factores como remielinización, cambios inflamatorios o diasquisis12.
Aunque los TM postictales pueden remitir espontáneamente, en su tratamiento se han utilizado muchos fármacos, entre otros, haloperidol, clonazepam y valproato1. El clonazepam es el tratamiento más usado en este tipo de trastornos, debido a sus resultados en la hiperplexia hereditaria, enfermedad en la que es el tratamiento de elección, ya que su acción sobre los receptores GABA presumiblemente compensaría el déficit de glicina presente en este trastorno15.