El linfoma primario del sistema nervioso central (LPSNC) es un tipo infrecuente de linfoma no Hodgkin que afecta a cerebro, ojos, médula espinal o leptomenínges, sin evidencia de afectación a otros niveles en el momento del diagnóstico1. El LPSNC representa aproximadamente el 3% de los tumores primarios cerebrales. Los signos y sintomas principales son papiledema, cefalea, paresia y convulsiones2. La remisión espontánea del LPSNC sin la administración de corticoides es excepcional3–5 y plantea problemas diagnósticos. Presentamos el caso de un hombre de 65 años inmunocompetente con focalidad neurológica y lesiones cerebrales múltiples, con remisión espontánea inicial tanto clínica como en las imágenes de resonancia magnética (RM) con diagnóstico final de LPSNC en la autopsia.
Varón de 65 que consulta en el servicio de urgencias por cuadro de mareo y vértigo, de inicio agudo y curso progresivo, de una semana de evolución y escasa respuesta a sedantes vestibulares.
Entre sus antecedentes solo cabe destacar que 2 años antes había sufrido un tromboembolismo pulmonar por el que estuvo en tratamiento con acenocumarol durante 6 meses. En el momento del ingreso no tomaba ninguna medicación de forma habitual.
La exploración neurológica en urgencias mostró únicamente una ligera inestabilidad durante la deambulación. La TC craneal reveló una hipodensidad frontal derecha, que afectaba al cuerpo calloso y se extendía hasta el hemisferio contralateral, sin realce tras la administración de contraste por vía intravenosa. La RM encefálica mostró una lesión frontal derecha hiperintensa en T2/FLAIR, con afectación del cuerpo calloso y extensión hacia el hemisferio izquierdo, con captación parcheada de gadolinio; además, se observaban lesiones hiperintensas en T2/FLAIR en ambos hemisferios cerebelosos y protuberancia, con captación de gadolinio. Durante los primeros días del ingreso hospitalario el paciente experimenta un empeoramiento de su situación neurológica con mayor disartria y ataxia. Se repitió la RM encefálica, que mostró, además de las lesiones previas, una nueva lesión frontal derecha con captación de gadolinio y aumento de la captación de la lesión situada en el esplenio del cuerpo calloso (fig. 1A y B).
A) RM cerebral, secuencia FLAIR axial. Lesiones cerebrales hiperintensas a nivel de lóbulos frontales con infiltración de cuerpo calloso, con escaso efecto de masa. B) RM cerebral, secuencia T1-gadolinio. Se observan zonas parcheadas de captación de gadolinio. C y D) RM cerebral realizada 4 meses después muestra una mínima alteración de señal en cuerpo calloso, sin zonas de captación de gadolinio.
Con el diagnóstico de sospecha de linfoma cerebral primario, se realizaron las siguientes pruebas complementarias: analítica sanguínea: fueron normales el hemograma, la bioquímica hepática, el proteinograma, los electrolitos, la beta-2 microglobulina, la LDH, los marcadores tumorales, la extensión de sangre periférica, la autoinmunidad y la serología frente a lúes y virus de la inmunodeficiencia humana; la TC toracoabdominopélvica fue normal, y el LCR: claro, presión de apertura normal, acelular, con proteínas y glucosa normales. Tanto la citología como la citometría de flujo fueron normales; tomografía por emisión de positrones (PET) de cuerpo entero con fluorodesoxiglucosa: lesiones hipermetabólicas de características malignas únicamente a nivel cerebral. La exploración oftalmológica fue normal.
Ante la sospecha de linfoma cerebral se evitó en todo momento la utilización de corticoides que pudieran interferir en la interpretación de la biopsia. Se realizó una biopsia cerebral de la lesión frontal derecha con el resultado de gliosis inespecífica sin datos de malignidad. El paciente fue dado de alta sin ningún tipo de tratamiento y siguió revisiones en las consultas externas de neurología, apreciándose una mejoría gradual de la situación neurológica, de manera que 4 meses después estaba totalmente asintomático y llevaba una vida normal. Se confirmó que el paciente no había recibido corticoides en ningún momento. La RM realizada a los 4 meses (fig. 1C y D) mostraba la desaparición casi completa de las lesiones, sin captación de contraste de ninguna de ellas.
Nueve meses después del ingreso, el paciente acude a revisión presentando cefalea y vómitos de unos días de evolución. A la exploración neurológica, el paciente estaba somnoliento, con desorientación temporal, disartria moderada, limitación de la mirada vertical con desconjugación ocular y una hemiparesia facio-braquio-crural izquierda. Una nueva RM reveló varias lesiones con captación de contraste en el cerebelo, el mesencéfalo y la cápsula interna derecha. Se trató con corticoides a dosis altas, pese a lo cual en pocos días apareció disfagia a líquidos y la paresia progresó a una hemiplejía izquierda. Se realizó una biopsia de la lesión cerebelosa que no mostró datos de malignidad. El paciente falleció unos días después.
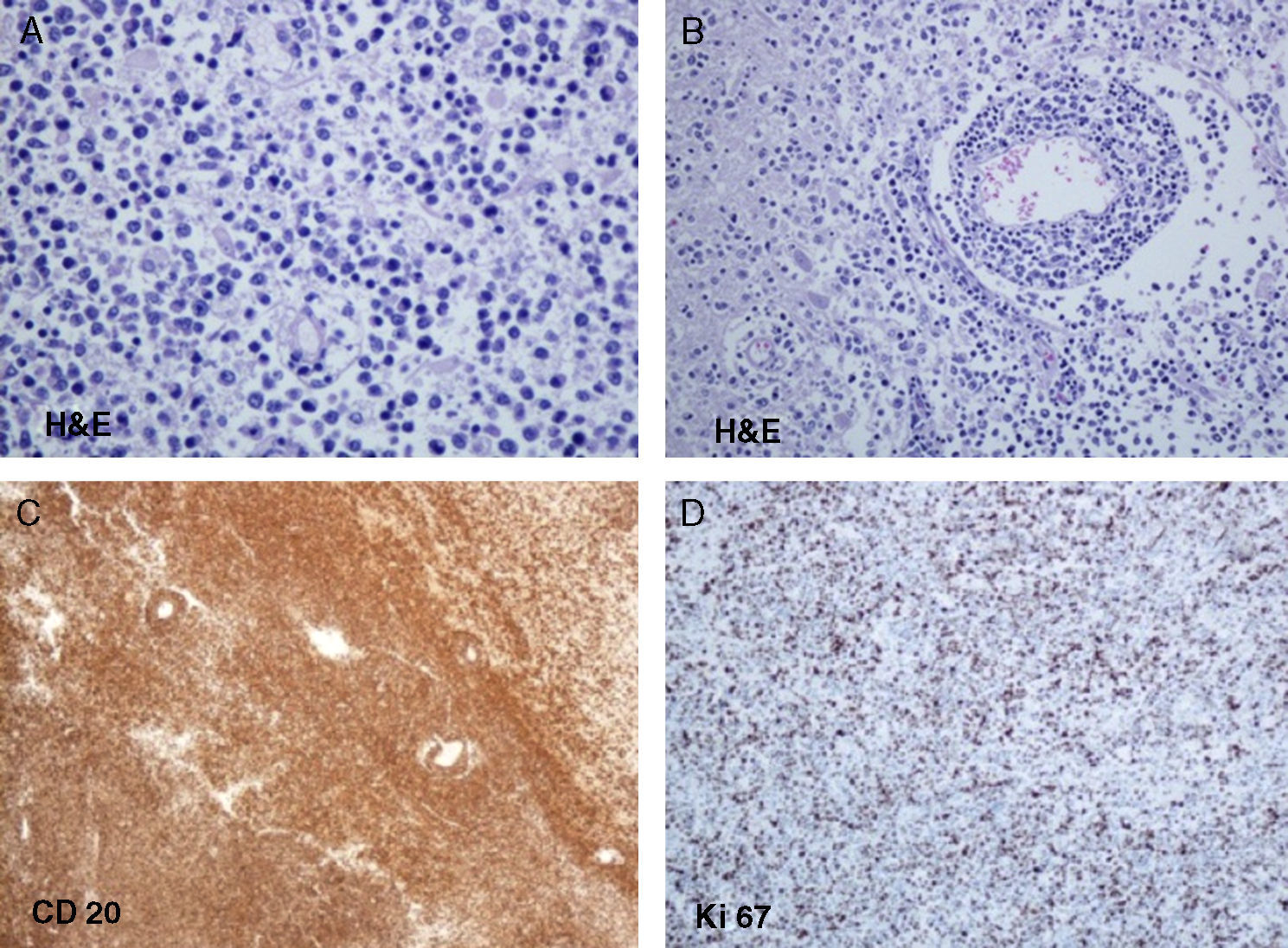
La autopsia reveló una neoplasia de estirpe linfoide que infiltraba difusamente el parénquima cerebral formando collares concéntricos perivasculares (fig. 2). Se observaba también una importante respuesta astrocítica histiocitaria y de la microglía. El estudio inmunohistoquímico confirmó la estirpe linfoide de tipo B, siendo intensamente positivo para marcadores B (CD20 y CD 79a). El índice de proliferación con Ki-67 era alto (70%). El diagnóstico anatomopatológico fue de linfoma B de células grandes.
Anatomía patológica (autopsia) de la lesión cerebelosa. A) Hematoxilina-eosina ×400. Se observan células tumorales polimorfas de celularidad grande que infiltran el parénquima cerebral. B) Hematoxilina-eosina ×200. Las células tumorales forman acúmulos concéntricos perivasculares. C) El estudio inmunohistoquímico confirmó la estirpe linfoide de tipo B, siendo intensamente positivo para marcadores B (CD20). D) Se observa un índice de proliferación celular alto (Ki-67).
El diagnóstico de sospecha del LPSNC se basa en la RM cerebral. La localización más frecuente es en hemisferios cerebrales, seguido de ganglios basales, cuerpo calloso y cerebelo6. En pacientes inmunocompetentes, las lesiones son múltiples en el 20-40% de los casos y suelen captar contraste de manera homogénea. La espectroscopia por resonancia magnética identifica disminución de la concentración de N-acetilaspartato y elevación de los niveles de colina. Ante la sospecha de LPSNC debe evitarse la utilización de corticoides porque pueden dificultar o impedir el diagnóstico histológico1 y también evitar la resección de la lesión, limitándose la cirugía a la biopsia esterotáxica. Histológicamente, en más de un 95% de los casos se trata de linfomas tipo B de células grandes. El tratamiento del LPSNC en pacientes con situación clínica aceptable (escala de Karnofsky>40) se basa fundamentalmente en la quimioterapia sistémica con metotrexato a dosis altas, de al menos 3,5g/m2 consiguiéndose respuestas completas en el 50-60% de los pacientes7.
Es un hecho conocido la remisión del LPSNC tras tratamiento con corticoides, pero son excepcionales los casos de remisión espontánea3–5. La remisión de las lesiones y de los síntomas puede llevar a errores diagnósticos y hacer sospechar equivocadamente en otros procesos como enfermedades inflamatorias y desmielinizantes. La recidiva es la norma y suele producirse en semanas o meses, aunque se han descrito periodos de remisión espontánea tan largos como 4 años3. La explicación más plausible de este fenómeno es la teoría inmunológica. Algunos autores han encontrado un mayor porcentaje de células natural killer en los pacientes con remisiones espontáneas3. En algunos de ellos, esta respuesta se ha desencadenado en el contexto de una infección viral concomitante que, en teoría, podría conducir a un aumento del porcentaje de células natural killer, que serían las encargadas de eliminar las células linfomatosas.
La remisión espontánea del LPSNC es un hecho excepcional, pero debe tenerse en cuenta para evitar errores diagnósticos que retrasen el inicio de un tratamiento adecuado.