Hulusi Behçet describió en 1937 la enfermedad que lleva su nombre (EB) con la tríada de úlceras oro-genitales y uveítis1, aunque puede afectar a otros órganos2. Se presenta un caso de neuro-Behçet (NB), cuya manifestación fue una meningoencefalitis de tronco (MET).
Varón de 28 años, marroquí, sin antecedentes de interés, que consulta por cuadro progresivo deficitario del miembro superior derecho (MSD). El día del ingreso la exploración era normal salvo por lesiones acneiformes a nivel facial e hipoestesia táctil y dolorosa en el MSD, sumándose al día siguiente debilidad proporcionada 2/5 en dicho miembro y a las 24 h tendencia al sueño, fiebre (38,4°C) y rigidez de nuca.
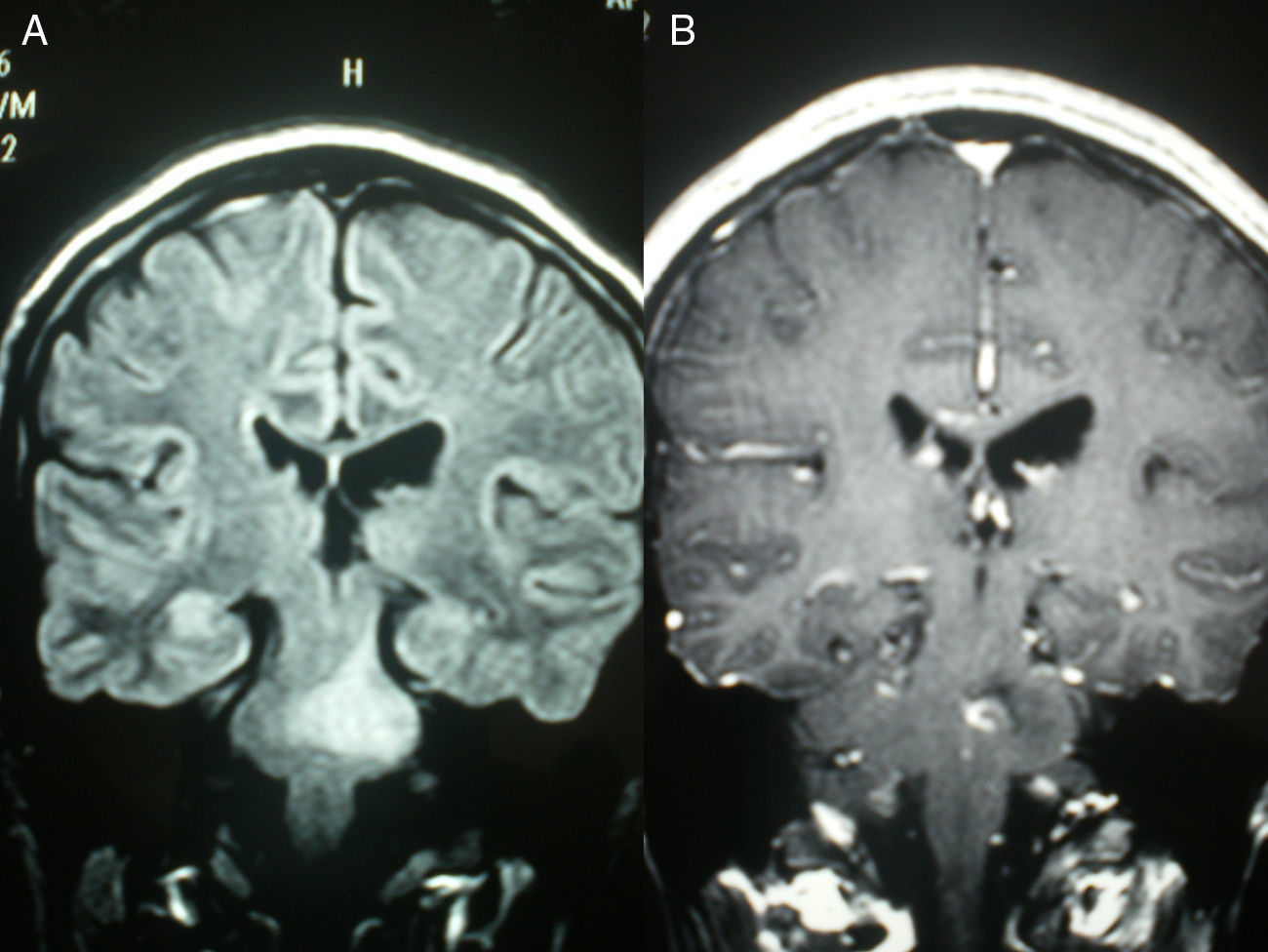
Analíticamente destacaban leucocitosis (22.000×103/μl) con neutrofilia, proteína C reactiva 15,02mg/dl (0-0,5), velocidad de sedimentación globular 30mm/1.a h; resto de hemograma, coagulación, bioquímica con perfiles tiroideo, hepático y lipídico normales. Tóxicos en orina y sedimento urinario, negativos. La tomografía computarizada craneal demostró: hipodensidad póntica paramediana izquierda inespecífica, pudiendo ser de origen isquémico, inflamatorio o tumoral. Se realizó una punción lumbar, que mostró líquido cefalorraquídeo (LCR) turbio, con glucosa 57mg/dl (glucemia capilar 104); proteínas 142mg/dl (15-45), 670 células (80% polimorfonucleares). Gram y cultivo, negativos. Serología frente al virus herpes simple (VHS), de la inmunodeficiencia humana, toxoplasma, lúes, Borrelia, Rickettsias y hemocultivos negativos. Anticuerpos anticardiolipina, anticitoplasma de neutrófilo, antinucleares y enzima conversora de angiotensina, normales. La resonancia magnética (RM) craneal inicial (fig. 1A) mostró una lesión de tronco inespecífica (glioma vs placa desmielinizante vs encefalitis vs isquémica). Se repitió con gadolinio a las 48h (fig. 1B) y había aumentado de tamaño y captaba contraste, compatible con MET. El núcleo rojo mesencefálico no se afectó.
El paciente fue tratado con dexametasona 4mg/6h, ceftriaxona 1g/12h y aciclovir 250mg/8h, todos ellos por vía intravenosa, con recuperación del nivel de consciencia y desaparición de la fiebre a las 48h de iniciar el tratamiento. Al interrogarle, comentó que en varias ocasiones en los últimos años había presentado úlceras aftosas dolorosas en la boca y los genitales, así como lesiones aceniformes en la cara, pero que nunca había consultado porque se autolimitaban. Se sospecha una EB, retirándose los antimicrobianos y manteniendo los esteroides. El test de patergia fue negativo. Fue valorado por oftalmología, descartando la existencia de uveítis, y por dermatología, que informó que el aspecto de las lesiones era compatible con las de la EB y realizó una biopsia de esta, informándose de infiltrado inflamatorio inespecífico sin granulomas.
La evolución clínica fue positiva, desapareciendo la fiebre y permaneciendo vigil a las 24-48h de iniciar los corticoides. Fue dado de alta con prednisona 30mg/24h y omeprazol 20mg/24h. Volvió a presentar nuevo episodio de úlceras orales que se ha tratado con cloroquina 155mg/12h y otro de úlceras orogenitales añadiéndose pentoxifilina 600mg/12h. Una RM practicada un mes después del tratamiento esteroideo mostraba cierta atrofia y gliosis protuberancial.
La EB es un proceso inflamatorio multisistémico infrecuente de etiopatogenia desconocida, con un componente genético de herencia no mendeliano2. Es más prevalente en el área mediterránea y el este de Asia, pues la incidencia en estas zonas es de 1-10 casos/10.000 habitantes, siendo en el norte de Europa y en América 1-2 casos/1.000.000 habitantes3.
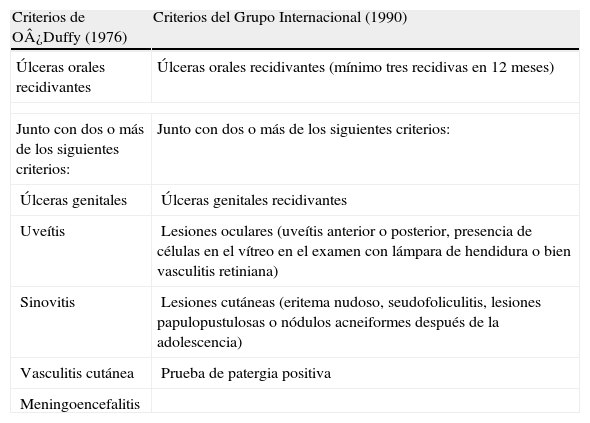
El diagnóstico de la enfermedad es clínico, ya que no existen síntomas ni datos de laboratorio patognomónicos. Los criterios vigentes fueron definidos en 1990 por el Grupo Internacional para el estudio de la EB4. Nuestro paciente cumple los criterios de la enfermedad, tanto los vigentes, como los anteriores descritos por O’Duffy (tabla 1).
Criterios diagnósticos de la enfermedad de Behçet antiguos (1976) y vigentes (1990)
| Criterios de O¿Duffy (1976) | Criterios del Grupo Internacional (1990) |
| Úlceras orales recidivantes | Úlceras orales recidivantes (mínimo tres recidivas en 12 meses) |
| Junto con dos o más de los siguientes criterios: | Junto con dos o más de los siguientes criterios: |
| Úlceras genitales | Úlceras genitales recidivantes |
| Uveítis | Lesiones oculares (uveítis anterior o posterior, presencia de células en el vítreo en el examen con lámpara de hendidura o bien vasculitis retiniana) |
| Sinovitis | Lesiones cutáneas (eritema nudoso, seudofoliculitis, lesiones papulopustulosas o nódulos acneiformes después de la adolescencia) |
| Vasculitis cutánea | Prueba de patergia positiva |
| Meningoencefalitis | |
Las úlceras orales recurrentes suelen ser la primera manifestación de la EB, aunque las genitales son más sensibles para el diagnóstico. Las lesiones en la piel suelen ser papulopustulosas o acneiformes en hombres y eritemanodosas en las mujeres. El fenómeno de la patergia, casi específico de EB, es positivo solo en un 25% de los pacientes5,6.
Los datos clínicos, epidemiológicos, licuorales, serológicos y radiológicos nos permitirán realizar el diagnóstico diferencial del NB. Las entidades que se deben considerar incluyen enfermedades desmielinizantes, tumores infiltrativos, vasculitis, otras enfermedades inflamatorias, ictus isquémico y, sobre todo, las causas infecciosas. Entre ellas, destacan la infección por el VHS (pueden provocar úlceras urogenitales asociadas a encefalitis), la sífilis meningovascular (cursa con cefalea y meningismo además de parálisis de los pares craneales y úlceras genitales), la enfermedad de Lyme y la tuberculosis. Al ser una rombencefalitis, la listeriosis se consideró, aunque el paciente no pertenecía a los grupos de riesgo (embarazadas, niños e inmunodeprimidos) y los hemocultivos fueron negativos, algo que no suele ocurrir en esta infección7. Respecto a la etiología de las rombencefalitis, un estudio reciente ha mostrado que, por este orden, su causa más frecuente es idiopática, desmielinizante, EB e infección por Listeria8.
El NB es una de las causas de mayor morbimortalidad de la EB9. Su frecuencia es del 9′4%10. Es más frecuente y agresivo en varones9,10 y debuta en torno a los 30 años, normalmente 4-5 años más tarde que los síntomas sistémicos11,12. Representa el inicio de la enfermedad hasta en un 6% de los casos3, lo que dificulta el diagnóstico, sobre todo en zonas de baja prevalencia13. El NB suele ser central y habitualmente intraaxial (supone el 75% de los casos12 y suele tratarse de una MET10 respetando los núcleos rojos14 o una mielitis). Las lesiones suelen hiperintensas en T2 y la topografía suele incluir mesencéfalo, puente, ganglios basales y sustancia blanca. La espectroscopia a nivel talámico muestra decremento del N-acetil aspartato respecto a los controles sanos14. Las formas extraaxiales presentan mejor pronóstico6 y se deben a episodios trombóticos venosos (cuadro subagudo de hipertensión intracraneal) o arteriales (provocando una clínica ictal)11,15. Son poco frecuentes las alteraciones de conducta, extrapiramidal, comicial o labilidad emocional3,6. El LCR suele mostrar11 leve hiperproteinorraquia, sin detectarse bandas oligoclonales y pleocitosis (0-400×106 cel/l) mono o polinuclear.
El tratamiento es complejo debido a la heterogeneidad clínica de NB y la ausencia de ensayos controlados. En los brotes se emplea metilprednisolona por vía intravenosa en megadosis y prednisona de mantenimiento10. Tras un segundo brote se añade un inmunosupresor por vía oral, aunque solo la azatioprina se ha asociado a una menor incidencia de NB16. La ciclosporina se desaconseja, pues prescrita para la uveítis empeora los síntomas neurológicos16. Los antagonistas de factor de necrosis tumoral, como el infliximab y el etanercept, se reservan para formas muy agresivas, recidiva tras los inmunosupresores o existe poca respuesta a esteroides17. Para la trombosis de senos venosos se usan antitrombóticos; es controvertido qué fármaco se debe usar y el tiempo de mantenimiento18.
Respecto al pronóstico, la evolución suele ser positiva con esteroides y solo un tercio recae o tiene un curso progresivo. A los 7 años del diagnóstico, hasta el 20% de los pacientes han fallecido, lo que habla de la severidad de esta enfermedad11,12.
En conclusión, ante una MET debemos considerar la EB en el diagnóstico diferencial. La sospecha será elevada si se asocian lesiones mucocutáneas (sobre todo aftas urogenitales) o se ve respetado el núcleo rojo.