Diversos estudios clínicos y experimentales atribuyen un efecto inmunosupresor a las estatinas y la administración de simvastatina en la fase aguda del ictus se ha asociado a mayor frecuencia de infecciones durante el ingreso. Nuestro objetivo es comprobar si el consumo previo de estatinas influye en la aparición de complicaciones infecciosas intrahospitalarias tras un infarto cerebral (IC).
Pacientes y métodosEstudio observacional incluyendo pacientes con IC ingresados en la Unidad de Ictus. Se analizan: datos demográficos, factores de riesgo vascular, gravedad al ingreso, subtipo etiológico de infarto cerebral y consumo previo de estatinas. Se ha estudiado la aparición de las siguientes complicaciones infecciosas durante la hospitalización: neumonía, infección urinaria, colitis pseudomembranosa y sepsis de cualquier origen agrupando a los enfermos en dos grupos: pacientes que previamente tomaban o no estatinas.
ResultadosSe incluyeron 2.045 pacientes (1.162 varones) con edad media de 69,05 años (DE 12,5). El 15% (306 pacientes) tomaba estatinas previamente al IC. Dichos pacientes presentaban con mayor frecuencia que los que no lo hacían (p<0,0001) antecedente de HTA, DM, arteriopatía periférica e hipercolesterolemia. La frecuencia de infección intrahospitalaria fue similar en ambos grupos, tanto evaluada de manera global (11,8% vs 13%, p=0,643) como al analizar cada una de las infecciones separadamente. En el subgrupo de IC aterotrombótico, las estatinas se asociaron con una menor frecuencia de sepsis (OR no ajustado 0,949, IC 95% [0,928 – 0,971]).
ConclusionesEl tratamiento previo con estatinas parece no influir en la frecuencia de complicaciones infecciosas intrahospitalarias tras un IC agudo.
Clinical and laboratory studies have attributed an inmuno-supressor effect to the statins. Furthermore, the administration of simvastatin in the acute onset of stroke has been associated with an increased infection frequency. Our objective is to assess the influence of statins previous treatment on infection after ischemic stroke.
Patients and methodsObservational study of patients with ischaemic stroke hospitalised in a Stroke Unit. Demographic data, vascular risk factors, stroke severity, stroke subtype and previous statins treatment were evaluated. The following infections were registered: pneumonia, urinary tract infection, pseudomembranous colitis and sepsis. The patients were classified into two groups, depending on previous statin treatment.
ResultsA total of 2045 patients were included (1165 were male, aged 69.05±12.5 years). Of these, 306 (15%) patients were receiving statins prior to stroke. These patients had more frequently arterial hypertension, DM, peripheral arterial disease and hypercholesterolaemia than the patients who were not treated with statins (P<0001). There was no statistically significant difference between overall in-hospital infection frequency between patients treated with statins and those with no statins treatment, (11.8% vs. 13%), nor in individual infection type: pneumonia (7.8% vs. 10.2%), urinary tract infection (4.2% vs. 2.8%), pseudomembranous colitis (0.3% vs. 0.7%) and sepsis (2.6% vs. 4.4%). In the atherothrombotic stroke subtype, statins were associated with a lower frequency of sepsis (unadjusted OR, 0.949; 95% CI; 0.928-0.971).
ConclusionsPrevious treatment with statins does not appear to influence the frequency of in-hospital infections in patients with ischaemic stroke.
En España la enfermedad cerebrovascular es la segunda causa de mortalidad y la primera en el sexo femenino1. Las infecciones durante el periodo de hospitalización de estos enfermos con gran frecuencia incrementan su mortalidad y alargan su convalecencia2,3. Además, numerosos estudios2,4,5 han mostrado que la presencia de infección post-ictus se asocia de forma independiente con un peor pronóstico funcional. Este dato resulta aún más importante, ya que las infecciones post-ictus y en particular la neumonía, son las complicaciones más frecuentes en los enfermos que han sufrido un infarto cerebral3. Los posibles mecanismos fisiopatológicos implicados en la asociación entre el desarrollo de infecciones y el peor pronóstico de los pacientes son la hipoxia, la hipotensión y la fiebre que conllevan las infecciones, así como la inmovilización y el retraso en iniciar la rehabilitación que estas complicaciones pueden provocar.
Se ha descrito que, además de su efecto hipolipemiante, las estatinas tienen un efecto anti-inflamatorio, anti-oxidante, estabilizador del endotelio e inmunomodulador6–9. Respecto a la repercusión clínica de este último efecto, existen datos contradictorios: por un lado, se ha señalado que los enfermos que toman estatinas tienen menor riesgo de sepsis10,11 que aquellos que no las toma. Por otro lado, se ha observado una mayor proporción de infecciones en los enfermos que toman estatinas durante la fase aguda del ictus12 y también una mayor frecuencia de infecciones en la semana previa al ictus relacionada con la toma de estatinas13.
Nuestro objetivo es analizar si el tratamiento previo con estatinas influye en la frecuencia de complicaciones infecciosas durante el periodo de hospitalización tras un IC agudo.
MétodosDiseño del estudioSe ha realizado un estudio observacional de pacientes consecutivos atendidos en la Unidad de Ictus del Servicio de Neurología de un hospital universitario. Se han seleccionado aquellos pacientes con diagnóstico final de IC entre enero de 2001 y diciembre de 2008, excluyendo los ataques isquémicos transitorios y las hemorragias cerebrales.
Los pacientes fueron atendidos en el área de Urgencias por el neurólogo de guardia, pasando después a la Unidad de Ictus aquellos que cumplían los siguientes criterios: pacientes con ictus agudo de menos de 48 horas de evolución, sin límite de edad. La existencia de daño cerebral irreversible, demencia, dependencia previa valorada por la Escala de Rankin modificada como mayor de 2, enfermedades concurrentes mortales o traumatismo craneoencefálico agudo eran criterios de no admisión en la Unidad de Ictus.
Para el objetivo del estudio se clasificó a los pacientes atendidos en dos grupos en función de la toma previa de estatinas (Grupo estatinas, GE, o Grupo no estatinas, GNE). El GE mantuvo su tratamiento previo a igual dosis durante su estancia hospitalaria. En aquellos que no seguían dicho tratamiento, la introducción de una estatina se inició, pasadas las primeras 48-72h tras el evento isquémico cerebral, en función del tipo de ictus y del resultado del perfil lipídico en sangre, según las guías clínicas vigentes. A partir de 2006, tras la publicación del estudio SPARCL14se inició el tratamiento con atorvastatina de 80mg en los los IC de etiología lacunar o aterotrombótica después de 48-72 horas.
Variables analizadasSe ha analizado la presencia durante el periodo de hospitalización de las siguientes complicaciones: neumonía (presencia de síntomas sugestivos [disnea, fiebre, expectoración mucopurulenta] y/o crepitantes en la auscultación pulmonar, con evidencia radiológica de condensación parenquimatosa pulmonar), infecciónes del tracto urinario (ITU) (presencia de síntomas [disuria, polaquiuria, coluria] y alteraciones en el sedimento de orina con leucocituria y positividad de nitritos y/o positividad del urocultivo), colitis pseudomembranosa (criterios clínicos y detección de las toxinas A o B en heces o identificación del germen en coprocultivo) y sepsis (presencia de 2 o más de las siguientes condiciones: temperatura mayor de 38°C, frecuencia cardiaca mayor de 90 lpm, frecuencia respiratoria mayor de 20rpm o pCO2 mayor de 32mm Hg, leucocitosis mayor de 12.000 / mm3 o menor de 4.000 / mm3 o más del 10% de cayados y evidencia de infección documentada con cultivos positivos). Otras complicaciones sistémicas analizadas fueron: síndrome coronario agudo, tromboembolismo pulmonar, insuficiencia respiratoria y fracaso multiorgánico
Se registraron los datos demográficos de los pacientes (edad y sexo); los factores de riesgo vascular (diabetes mellitus, hipertensión arterial, dislipemia, fibrilación auricular, valvulopatía, arteriopatía periférica, tabaquismo, alcoholismo, otros tóxicos, infarto cerebral previo y AIT previo). También se analizó el subtipo etiológico de ictus siguiendo los criterios del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología15: infarto aterotrombótico, infarto cardioembólico, infarto lacunar, infarto de causa inhabitual e infarto de etiología indeterminada. La gravedad al ingreso se estudió mediante la Escala Canadiense de ictus: para el análisis se consideró EC ≤ 6 (ictus moderados-graves) y EC > 6 (ictus leves)16. Asimismo, se registró el tratamiento previo con antiagregantes, anticoagulantes, inhibidores de la enzima convertidora de la angiotensina (IECA), antagonistas del calcio, betabloqueantes, antagonistas de los receptores de angiotensina-II (ARA-II) y diuréticos. También se analizó la mortalidad intrahospitalaria.
Bajo el epígrafe de complicaciones neurológicas se incluyeron: infartos cerebrales en evolución (empeoramiento de las funciones neurológicas que ocurre entre 1-72 horas después del inicio del ictus y que no es debido a la presencia de otra causa), edema cerebral (síntomas y signos sugestivos como disminución del nivel de consciencia o clínica de hipertensión intracraneal que se confirma mediante tomografía computarizada [TC]), transformación hemorrágica (aparición de contenido hemático dentro del área del IC), hidrocefalia (dilatación ventricular generalmente debido a obstrucción del drenaje de líquido cefalorraquídeo), ictus recurrente (aparición de nuevos síntomas o signos neurológicos focales compatibles con un nuevo ictus y no explicables por el ictus previo), aumento del volumen del infarto (objetivación en pruebas de imagen de crecimiento del IC) y presencia de convulsiones en el contexto del ictus en pacientes no epiléticos, incluyendo las crisis precoces en el momento de la instauración del IC.
Análisis estadísticoLos datos cualitativos se describen en forma de frecuencias absolutas y porcentajes, y los datos cuantitativos mediante media, mediana y desviación estándar (DE) (mínimo, máximo).
En la comparación entre los dos grupos de pacientes las variables cualitativas se analizaron mediante el test de la chi cuadrado o el test exacto de Fisher y las cuantitativas con la t de Student o con técnicas no paramétricas. Se tomó como nivel de significación estadística α=0,05.
Para estudiar qué factores se asociaban a la aparición de infecciones durante la hospitalización, se desarrolló un modelo de regresión logística multivariante por pasos. En dicho modelo se incluyeron las variables que, teniendo el suficiente número de casos, tenían en el análisis univariante una significación estadística menor o igual a 0,20. Los datos fueron incluidos de forma prospectiva en una base de datos (Excel 2003, Microsoft Inc.) y analizados mediante el programa estadístico SPSS 15.0 (SPSS Inc.).
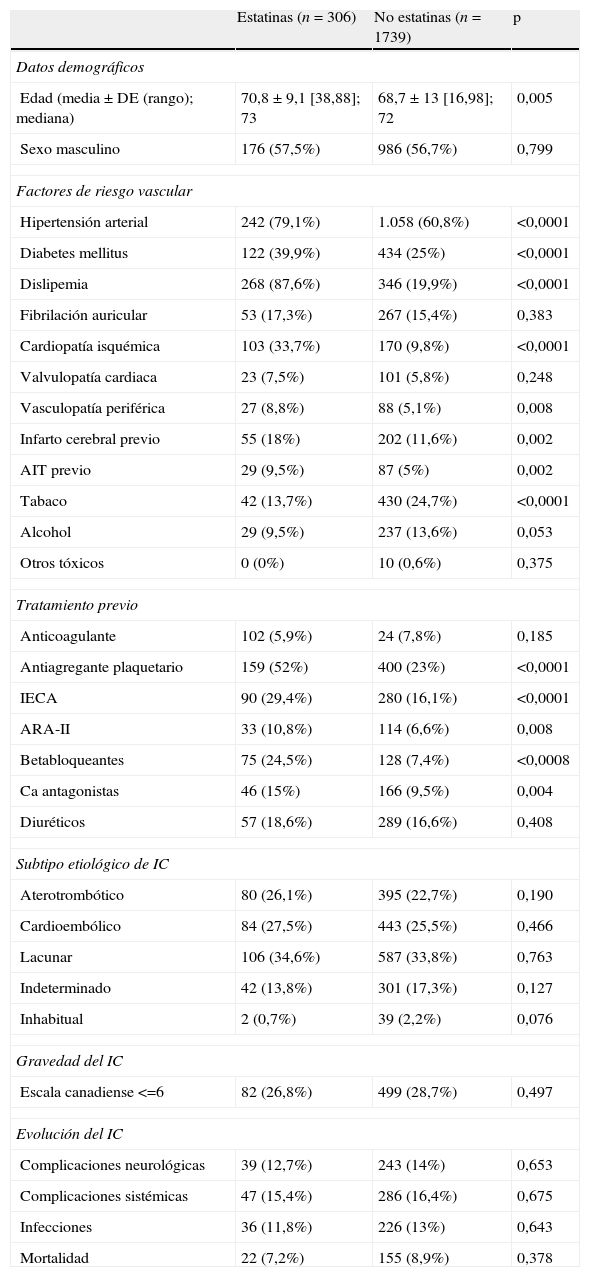
ResultadosSe incluyeron 2.045 pacientes (1.162 varones y 883 mujeres) con edad media de 69,05 años (mínimo=16 años, máximo=98 años) y mediana de 72 años (DE 12,5). El 15% (306 casos) tomaba estatinas antes del IC. Los pacientes en tratamiento previo con estatinas tenían mayor edad (70,8±9,1 vs 68,7±13, p<0,005) (mediana GE: 73 años, mediana GNE 72 años), y mayor frecuencia de hipertensión arterial (79,1% vs 68,7%, p<0,0001), diabetes mellitus (39,9% vs 25%, p<0,0001), dislipemia (87,6% vs 19,9%, p<0,0001), cardiopatatía isquémica (33,7% vs 9,8%, p<0,0001), arteriopatía periférica (8,8% vs 5,1%, p=0,008), infarto cerebral previo (18% vs 11,6%, p=0.002) y ataque isquémico transitorio previo (9,5% vs 5%, p=0,002) que los que no tomaban este tratamiento antes del IC (tabla 1). El consumo de tabaco fue inferior en el GE (13,7% vs 24,7%, p<0,0001). Respecto a los tratamientos que seguían con anterioridad al IC se observó que en el GE era más frecuente el uso de: antiagregantes plaquetarios (52% vs 23%, p<0,0001), IECA (29,4% vs 16,1%, p<0,0001), ARA-II (10,8% vs 6,6%, p=0,008), betabloqueantes (24,5% vs 9,5%, p<0,0001) y antagonistas del calcio (15% vs 9,5%, p=0,004).
Datos demográficos, factores de riesgo vascular, tratamientos previos, características del infarto cerebral y evolución según el tratamiento previo con estatinas
| Estatinas (n=306) | No estatinas (n=1739) | p | |
| Datos demográficos | |||
| Edad (media±DE (rango); mediana) | 70,8±9,1 [38,88]; 73 | 68,7±13 [16,98]; 72 | 0,005 |
| Sexo masculino | 176 (57,5%) | 986 (56,7%) | 0,799 |
| Factores de riesgo vascular | |||
| Hipertensión arterial | 242 (79,1%) | 1.058 (60,8%) | <0,0001 |
| Diabetes mellitus | 122 (39,9%) | 434 (25%) | <0,0001 |
| Dislipemia | 268 (87,6%) | 346 (19,9%) | <0,0001 |
| Fibrilación auricular | 53 (17,3%) | 267 (15,4%) | 0,383 |
| Cardiopatía isquémica | 103 (33,7%) | 170 (9,8%) | <0,0001 |
| Valvulopatía cardiaca | 23 (7,5%) | 101 (5,8%) | 0,248 |
| Vasculopatía periférica | 27 (8,8%) | 88 (5,1%) | 0,008 |
| Infarto cerebral previo | 55 (18%) | 202 (11,6%) | 0,002 |
| AIT previo | 29 (9,5%) | 87 (5%) | 0,002 |
| Tabaco | 42 (13,7%) | 430 (24,7%) | <0,0001 |
| Alcohol | 29 (9,5%) | 237 (13,6%) | 0,053 |
| Otros tóxicos | 0 (0%) | 10 (0,6%) | 0,375 |
| Tratamiento previo | |||
| Anticoagulante | 102 (5,9%) | 24 (7,8%) | 0,185 |
| Antiagregante plaquetario | 159 (52%) | 400 (23%) | <0,0001 |
| IECA | 90 (29,4%) | 280 (16,1%) | <0,0001 |
| ARA-II | 33 (10,8%) | 114 (6,6%) | 0,008 |
| Betabloqueantes | 75 (24,5%) | 128 (7,4%) | <0,0008 |
| Ca antagonistas | 46 (15%) | 166 (9,5%) | 0,004 |
| Diuréticos | 57 (18,6%) | 289 (16,6%) | 0,408 |
| Subtipo etiológico de IC | |||
| Aterotrombótico | 80 (26,1%) | 395 (22,7%) | 0,190 |
| Cardioembólico | 84 (27,5%) | 443 (25,5%) | 0,466 |
| Lacunar | 106 (34,6%) | 587 (33,8%) | 0,763 |
| Indeterminado | 42 (13,8%) | 301 (17,3%) | 0,127 |
| Inhabitual | 2 (0,7%) | 39 (2,2%) | 0,076 |
| Gravedad del IC | |||
| Escala canadiense <=6 | 82 (26,8%) | 499 (28,7%) | 0,497 |
| Evolución del IC | |||
| Complicaciones neurológicas | 39 (12,7%) | 243 (14%) | 0,653 |
| Complicaciones sistémicas | 47 (15,4%) | 286 (16,4%) | 0,675 |
| Infecciones | 36 (11,8%) | 226 (13%) | 0,643 |
| Mortalidad | 22 (7,2%) | 155 (8,9%) | 0,378 |
AIT: ataque isquémico transitorio; ARA-II: antagonistas de receptor II de la angiotensina; Ca antagonistas: antagonistas del calcio; DE: desviación estándar; IC: infarto cerebral;, IECA: inhibidores de la encima convertidora de la angiotensina.
Sin embargo, no hubo diferencias significativas en cuanto a sexo, presencia fibrilación auricular, valvulopatía cardiaca, consumo de alcohol y otros tóxicos, uso previo de anticoagulantes y diuréticos, gravedad al ingreso (EC≤6), subtipo etiológico, complicaciones neurológicas, complicaciones sistémicas, infecciones totales ni mortalidad (tabla 1).
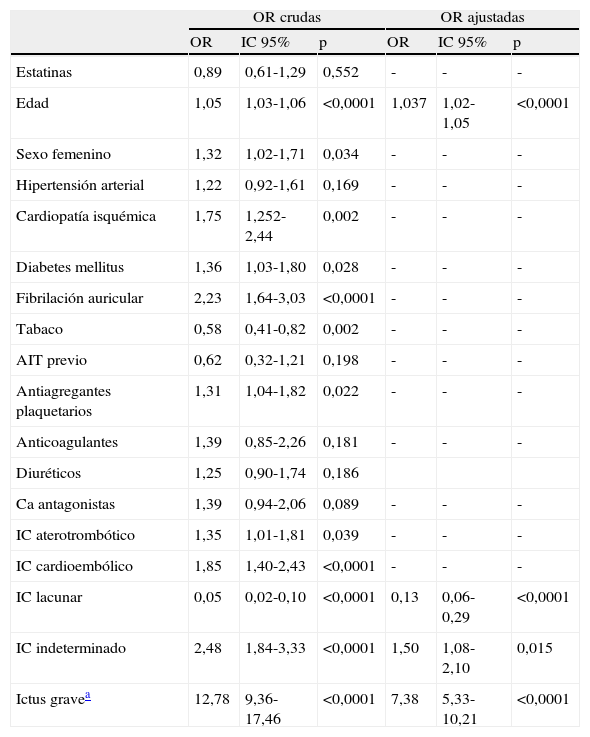
En el modelo de regresión logística multivariante se encontró que la mayor edad (OR: 1,037, intervalo de confianza al 95%: [1,02-1,05]) y gravedad del IC (EC≤6)(OR: 7,38, 95% IC:[5,33-10,21]) se asociaron a una mayor frecuencia de infecciones intrahospitalarias (tabla 2). Por subtipos etiológicos, el IC de origen indeterminado se asoció con una mayor frecuencia de infecciones intrahospitalarias (OR:1,5, 95% IC: [1,08-2,10]). Se observó un riesgo de infecciones significativamente menor en los infartos lacunares (OR:0,13, 95% IC [0,06-0,29])(tabla 2).
Modelo de regresión logística multivariante por pasos de los factores asociados a las complicaciones infecciosas intrahospitalarias tras el infarto cerebral
| OR crudas | OR ajustadas | |||||
| OR | IC 95% | p | OR | IC 95% | p | |
| Estatinas | 0,89 | 0,61-1,29 | 0,552 | - | - | - |
| Edad | 1,05 | 1,03-1,06 | <0,0001 | 1,037 | 1,02-1,05 | <0,0001 |
| Sexo femenino | 1,32 | 1,02-1,71 | 0,034 | - | - | - |
| Hipertensión arterial | 1,22 | 0,92-1,61 | 0,169 | - | - | - |
| Cardiopatía isquémica | 1,75 | 1,252-2,44 | 0,002 | - | - | - |
| Diabetes mellitus | 1,36 | 1,03-1,80 | 0,028 | - | - | - |
| Fibrilación auricular | 2,23 | 1,64-3,03 | <0,0001 | - | - | - |
| Tabaco | 0,58 | 0,41-0,82 | 0,002 | - | - | - |
| AIT previo | 0,62 | 0,32-1,21 | 0,198 | - | - | - |
| Antiagregantes plaquetarios | 1,31 | 1,04-1,82 | 0,022 | - | - | - |
| Anticoagulantes | 1,39 | 0,85-2,26 | 0,181 | - | - | - |
| Diuréticos | 1,25 | 0,90-1,74 | 0,186 | |||
| Ca antagonistas | 1,39 | 0,94-2,06 | 0,089 | - | - | - |
| IC aterotrombótico | 1,35 | 1,01-1,81 | 0,039 | - | - | - |
| IC cardioembólico | 1,85 | 1,40-2,43 | <0,0001 | - | - | - |
| IC lacunar | 0,05 | 0,02-0,10 | <0,0001 | 0,13 | 0,06-0,29 | <0,0001 |
| IC indeterminado | 2,48 | 1,84-3,33 | <0,0001 | 1,50 | 1,08-2,10 | 0,015 |
| Ictus gravea | 12,78 | 9,36-17,46 | <0,0001 | 7,38 | 5,33-10,21 | <0,0001 |
AIT: ataque isquémico transitorio; Ca antagonistas: antagonistas del calcio; IC: infarto cerebral.
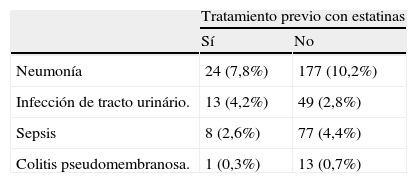
Al analizar cada complicación infecciosa por separado no se encontraron diferencias significativas en su frecuencia según el tratamiento previo con estatinas tanto para las neumonías (GE 7,8%, GNE 10,2%), como para las ITU (GE 4,2%, GNE 2,8%), sepsis (GE 2,6%, GNE 4,4%) o colitis pseudomembranosa (GE 0,3%, GNE 0,7%) (tabla 3).
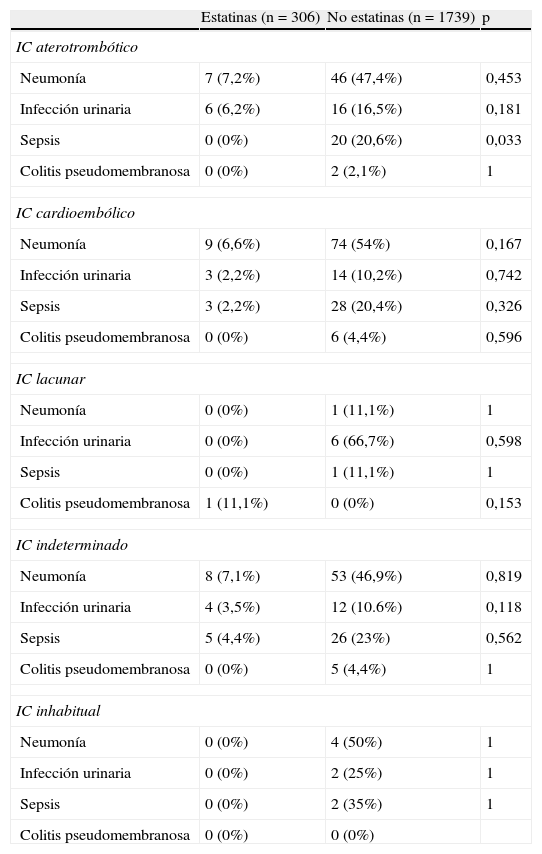
Sin embargo, en el análisis exploratorio de las infecciones por subgrupos etiológicos de IC se encontró que, en los pacientes con IC de origen aterotombótico, el GE no presentó ningún caso de sepsis. No se encontró ninguna otra diferencia en el desarrollo de complicaciones infecciosas según los subtipos etiológicos de IC (tabla 4).
Complicaciones infecciosas según el subtipo etiológico de IC
| Estatinas (n=306) | No estatinas (n=1739) | p | |
| IC aterotrombótico | |||
| Neumonía | 7 (7,2%) | 46 (47,4%) | 0,453 |
| Infección urinaria | 6 (6,2%) | 16 (16,5%) | 0,181 |
| Sepsis | 0 (0%) | 20 (20,6%) | 0,033 |
| Colitis pseudomembranosa | 0 (0%) | 2 (2,1%) | 1 |
| IC cardioembólico | |||
| Neumonía | 9 (6,6%) | 74 (54%) | 0,167 |
| Infección urinaria | 3 (2,2%) | 14 (10,2%) | 0,742 |
| Sepsis | 3 (2,2%) | 28 (20,4%) | 0,326 |
| Colitis pseudomembranosa | 0 (0%) | 6 (4,4%) | 0,596 |
| IC lacunar | |||
| Neumonía | 0 (0%) | 1 (11,1%) | 1 |
| Infección urinaria | 0 (0%) | 6 (66,7%) | 0,598 |
| Sepsis | 0 (0%) | 1 (11,1%) | 1 |
| Colitis pseudomembranosa | 1 (11,1%) | 0 (0%) | 0,153 |
| IC indeterminado | |||
| Neumonía | 8 (7,1%) | 53 (46,9%) | 0,819 |
| Infección urinaria | 4 (3,5%) | 12 (10.6%) | 0,118 |
| Sepsis | 5 (4,4%) | 26 (23%) | 0,562 |
| Colitis pseudomembranosa | 0 (0%) | 5 (4,4%) | 1 |
| IC inhabitual | |||
| Neumonía | 0 (0%) | 4 (50%) | 1 |
| Infección urinaria | 0 (0%) | 2 (25%) | 1 |
| Sepsis | 0 (0%) | 2 (35%) | 1 |
| Colitis pseudomembranosa | 0 (0%) | 0 (0%) | |
En los últimos años se han realizado numerosos estudios clínicos que evalúan la presencia de infecciones en relación con el uso previo de estatinas en múltiples enfermedades: insuficiencia renal crónica en hemodiálisis11, diabetes17, síndrome coronario agudo, ictus isquémico y en pacientes ingresados por un procedimiento revascularizador18. En todos ellos se observó una menor frecuencia de sepsis11,18 y neumonía17. Nuestro estudio es el primero de éstas características que se realiza exclusivamente en enfermos con infarto cerebral. De los resultados se desprende que el consumo de estatinas no influye en la aparición de infecciones tras la hospitalización por un IC. Sin embargo, como hallazgo exploratorio se ha encontrado una menor frecuencia de sepsis asociada a la toma de estatinas, aunque sólo en el IC de origen aterotrombótico. Esta observación estaría en consonancia los estudios que sugieren una acción protectora las estatinas frente a la sepsis11,18–21. Es posible que este resultado se relacione más con la estabilización del endotelio y la reducción del colesterol sérico, así como la mejor colateralización y angiogénesis que inducen las estatinas22, pero no con su acción inmunomoduladora.
Diferentes estudios experimentales sostienen que el efecto beneficioso de las estatinas en la patología cerebrovascular no se debe sólo a su efecto hipolipemiante sino también a sus acciones pleiotrópicas anti-inflamatorias e inmunosupresoras6–9. Dichos efectos se deben al bloqueo de la síntesis de mevalonato, que es un precursor de múltiples isoprenoides encargados de la señalización celular en la respuesta inflamatoria. En este sentido las estatinas reducen la liberación de citoquinas y reactantes de fase aguda, limitan la activación de células endoteliales y mejoran la función endotelial.
La mayoría de los estudios han analizado el efecto del tratamiento previo con estatinas, y existen pocos centrados en la administración en la fase aguda del IC. En un estudio12 reciente se observó una mayor frecuencia de infecciones en los pacientes en los que se usó simvastatina en la fase aguda del ictus. Estos datos parecen discordantes con el efecto beneficioso que las estatinas han mostrado sobre la evolución del IC, tanto si su administración era previa al ictus23–25 como con posterioridad12,14. Aclarar el momento del inicio del tratamiento con estatinas tras un IC es necesario, aunque está más allá de los objetivos del presente estudio.
Con respecto a la frecuencia de complicaciones infecciosas, en nuestro estudio registramos un número ligeramente menor de neumonías (GE: 7,8% y GNE: 10,2%), y de infecciones urinarias (GE: 2,8% y GNE: 4,2%), comparado con otros estudios4. Esto puede ser debido a que desde el inicio del reclutamiento de estos enfermos se usaron protocolos de valoración de la disfagia26 y el uso de la sonda vesical se realizó de forma intermitente generalmente y protocolizada, restringiendo su uso a aquellos pacientes con retención aguda de orina.
Nuestro estudio tiene algunas limitaciones. Se trata de un estudio observacional basado en pacientes con IC ingresados consecutivamente. Sólo se valoraron un número limitado de complicaciones infecciosas durante el periodo de hospitalización. Además, no se ha tenido en cuenta el tipo de estatina, la duración del tratamiento previo al IC, la adherencia al mismo ni la dosis. Por otra parte, en nuestra muestra encontramos un número menor de complicaciones infecciosas respecto a otros estudios4, lo que implica una mayor dificultad para hallar diferencias estadísticamente significativas.
En conclusión, el tratamiento previo con estatinas parece no influir en la frecuencia de complicaciones infecciosas intrahospitalarias tras un IC agudo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la sección de Bioestadística del Hospital Universitario La Paz.