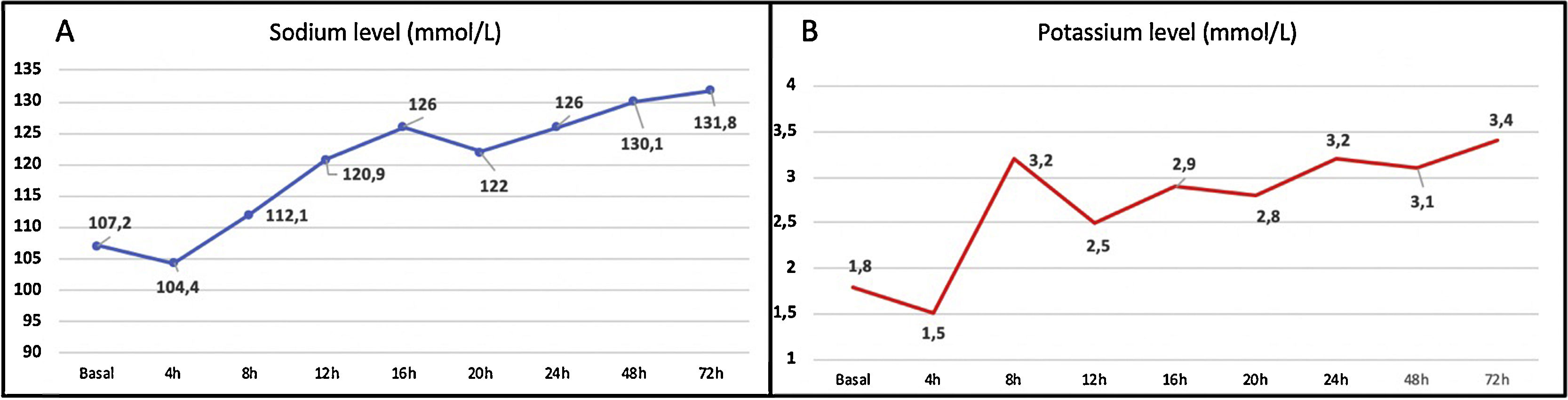
El síndrome de desmielinización osmótica (SDO) es una complicación neurológica grave y rara de diversas desregulaciones metabólicas. Aunque la corrección rápida del desequilibrio sódico grave (<120mmol/l) es la más frecuente (casi el 50% de los casos1–3), se han descrito otros factores concomitantes (abstinencia o abuso de alcohol, hipopotasemia, hipomagnesemia y otros como la bulimia nerviosa3–6). El SDO aparece principalmente entre los días 1 y 14 desde que se inicia el tratamiento de la hiponatremia y su presentación clínica es variable: consiste en una encefalopatía inicial que tras mejorar es seguida de una fase de disartria, disfagia, alteraciones oculomotoras y cuadriparesia, pudiendo evolucionar a un síndrome de enclaustramiento1,2). En nuestro centro, una mujer de 30 años fue atendida en urgencias por una caída tras perder la consciencia. Sus antecedentes médicos incluían abuso de alcohol, cannabis y cocaína, trastorno de la conducta alimentaria (probablemente bulimia) y uso crónico y compulsivo de fármacos diuréticos para adelgazar. En nuestra primera evaluación, la paciente mostraba un estado de alerta fluctuante, alternando episodios de agitación y de disminución del nivel de consciencia. Tras la realización de pruebas (incluyendo análisis de sangre, electrocardiograma y TC craneal), fue diagnosticada de hiponatremia e hipopotasemia hipoosmolares severas (Na 107mmol/l; K 1,8mmol/l; osmolaridad 215mOsm/kg), prolongación significativa del intervalo QT (660ms) y un hematoma epidural, por lo que ingresó en la UCI. Allí recibió tratamiento, entre otros, con suero salino hipertónico intravenoso, tras lo cual experimentó un aumento de 17mmol/l de sodio en menos de 24h (figs. 1A y B). Después de una semana desde el inicio de los síntomas pudo ser dada de alta sin afectación clínica ni neurológica (sodio y potasio al alta de 138 y 3,8mmol, respectivamente).
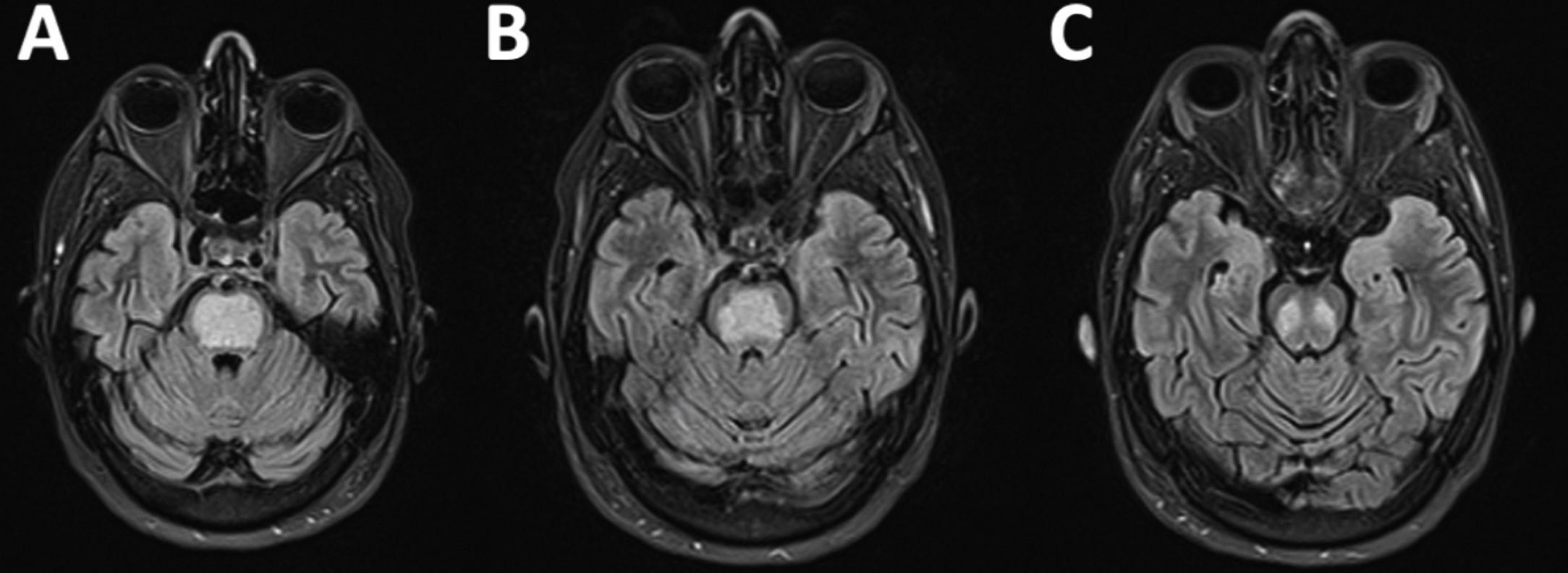
Once días después del alta (es decir, 21 desde la pérdida de consciencia), la paciente consultó a urgencias por debilidad de extremidades derechas, que había empeorado progresivamente en las 48h previas. La exploración neurológica mostró disfagia mixta, disartria y ausencia bilateral del reflejo nauseoso, con parálisis severa faciobraquiocrural derecha, una leve parálisis crural izquierda y piramidalismo bilateral. Los electrolitos en sangre fueron normales. Ingresa en neurología para estudio, realizándose una RM cerebral que mostró un área bien delimitada ocupando toda la zona central de la protuberancia, hipointensa en T1 e hiperintensa en secuencias T2 y FLAIR (figs. 2A-C) altamente sugestiva de desmielinización osmótica pontina. La paciente inició fisioterapia intensiva durante su hospitalización y continuó ambulatoriamente. A los 3 meses de seguimiento la paciente podía caminar sin ayuda, aunque presentaba una ligera ataxia.
A pesar de que el mecanismo no es totalmente conocido, el SDO se debe a que, en situación de hiponatremia, se produce una pérdida de sustancias osmóticamente activas en los astrocitos, de forma que al corregir la alteración iónica, si el aumento de tonicidad es más rápido que la síntesis de osmoles, la movilización de agua del espacio intracelular al extracelular provoca que el volumen cerebral disminuya de un valor por encima del normal a uno excesivamente bajo7–14.
Por lo que sabemos hasta el momento, este es el primer caso de SDO de aparición tardía (más de 14 días desde el evento desencadenante). Inferimos que probablemente, junto con las alteraciones electrolíticas descritas, la presencia concomitante previa de múltiples factores de riesgo para el desarrollo de SDO (alcoholismo, abuso de drogas, uso de fármacos diuréticos por el que la diselectrolitemia podría ser crónica, bulimia11–14) podrían estar facilitando un efecto protector dado que, en su presencia, la paciente podría haber estado experimentando fluctuaciones en sus niveles electrolíticos. Aunque desafortunadamente no conocemos los valores de natremia previos a la primera consulta, podría tratarse en este caso de una situación crónica que habría retrasado los efectos de la agresión osmótica aguda en su tronco encefálico. Otra opción es que los síntomas iniciales fueran subestimados por nuestra paciente o que la desmielinización osmótica se iniciara lentamente y días antes de la aparición clínica (sin embargo, cuando se le preguntó, negó cualquier otro síntoma previo).
Creemos que se trata de un caso de interés dado que amplía la ventana temporal a tener en cuenta para contemplar un posible SDO de aparición tardía en el diagnóstico diferencial del deterioro neurológico agudo de etiología desconocida.