El síndrome de fatiga crónica (SFC) se caracteriza por la presencia de fatiga intratable y sueño no reparador, síntomas con una alta prevalencia en múltiples enfermedades y/o como efecto secundario de diferentes fármacos. Diferentes trabajos demostraron una alta prevalencia de los trastornos del sueño asociados al SFC. Además, los síntomas de sueño no reparador y fatiga son síntomas frecuentes en los trastornos del sueño, lo que hace que en muchos pacientes con SFC haya que descartar un trastorno de sueño primario.
DesarrolloEste trabajo se ha realizado a través de una búsqueda sistematizada con términos MeSH ([Sleep]+[Chronic fatigue syndrome]) en la base de datos PubMed.
ConclusiónLa identificación de los diferentes trastornos primarios del sueño en los pacientes con criterios diagnósticos de SFC, nos permitiría realizar un abordaje del paciente más completo, con nuevas estrategias diagnósticas y terapéuticas que podrían mejorar la calidad de vida de estos pacientes.
Chronic fatigue syndrome (CFS) is characterised by the presence of intractable fatigue and non-restorative sleep, symptoms which are also very prevalent in multiple diseases and appear as side effects of different drugs. Numerous studies have shown a high prevalence of sleep disorders in patients with CFS. However, non-restorative sleep and fatigue are frequently symptoms of the sleep disorders themselves, so primary sleep disorders have to be ruled out in many cases of CFS.
DevelopmentThis review was performed using a structured search of the MeSH terms ([Sleep]+[Chronic fatigue syndrome]) in the PubMed database.
ConclusionIdentifying primary sleep disorders in patients meeting diagnostic criteria for CFS will allow for a more comprehensive treatment approach involving new diagnostic and therapeutic strategies that may improve quality of life for these patients.
El síndrome de fatiga crónica (SFC) es un trastorno que ha recibido en las últimas décadas un creciente interés, pero sigue considerándose una entidad muy controvertida. La principal causa de todo ello es la carencia de hallazgos objetivos. EL SFC es un trastorno heterogéneo y multisistémico de causa desconocida que se caracteriza por una fatiga generalizada de más de 6 meses de duración que empeora después del ejercicio (98%) con cefalea recurrente (90%) y problemas de concentración y/o de memoria (85%)1; estos síntomas suelen ir asociados a sueño no reparador (94%), dolor musculoesquelético (75%), nódulos linfoideos y/o problemas psiquiátricos (65%)1. La prevalencia estimada del SFC es del 0,007 al 2,8% de la población general adulta, con un predominio en las mujeres (4:1)2.
Actualmente existe una superposición del SFC con otros síndromes, como la fibromialgia, el dolor temporomandibular, el colon irritable y los trastornos del sueño (TS). Según la tercera edición de la clasificación internacional de los trastornos del sueño (ICSD-3)3 se han descrito más de 90 trastornos bien identificados y caracterizados, del los cuales, algunos de ellos presentan una alta prevalencia en la población general, como son: el síndrome de sueño insuficiente (40%), el insomnio (20%), los trastornos respiratorios durante el sueño (2-5%), el síndrome de piernas inquietas (2%), los movimientos periódicos de las piernas (MPP) durante el sueño, el retraso de fase y las parasomnias3. Los TS se han relacionado a su vez, con un aumento de la mortalidad, de enfermedades cardiovasculares, de accidentes laborales y de tráfico y de trastornos psiquiátricos, además, de un empeoramiento del área cognitiva y del rendimiento4,5.
Los TS comparten con el SFC síntomas como la fatiga y el sueño no reparador, ambos, síntomas subjetivos e imposibles de cuantificar en la actualidad. El sueño no reparador es uno de los síntomas más comunes en el SFC (87-95%)6,7 y por lo tanto un síntoma clave en el diagnóstico del SFC8. También hay que añadir, que las últimas guías sobre los criterios diagnósticos del SFC incorporan otros síntomas como son; la excesiva somnolencia diurna (ESD), dificultad para conciliar el sueño y sueño fragmentado7, que también están muy presentes en los TS3. Pero si además de la superposición clínica de los TS con el SFC, le asociamos el gran desconocimiento actual sobre los TS, podría explicar que pasen desapercibidos y se prolongue en el tiempo su diagnóstico.
Este trabajo pretende a través de una exhaustiva revisión del tema, responder a cuatro preguntas que se nos plantean: 1) ¿qué síntomas de los TS se solapan con el SFC?, 2) ¿cuál es la prevalencia de los TS en el SFC?, 3) ¿qué alteraciones polisomnográficas se han objetivado en el SFC?, y 4) ¿cómo se pueden diagnosticar y diferenciar los TS de un paciente con SFC? Para ayudar a la diferenciación clínica entre ambos trastornos, se proporcionará una guía clínica orientativa sobre el cribado de los TS, y un algoritmo diagnóstico de los TS en pacientes con SFC según el patrón de sueño que presenten. La identificación de los TS en pacientes con sospecha de SFC nos proporcionará nuevas estrategias diagnósticas y terapéuticas que podrían mejorar la calidad de vida de estos pacientes.
MetodologíaArtículo de revisión realizado a través de la fuente de información MEDLINE (PubMed), mediante una búsqueda sistematizada, utilizando una estrategia diseñada con términos MeSH [Sleep]+[Chronic fatigue síndrome]. El criterio de selección de los artículos consistía en que: tenían que pertenecer a una revista indexada, estar escritos en español o inglés y estar publicados antes del 31 de diciembre del 2014. Se incluyeron aquellos artículos originales de estudios prospectivos y retrospectivos, revisiones sistemáticas y metaanálisis. Tras la lectura de los resúmenes, se seleccionaron aquellos trabajos que podrían aportar información al tema revisado, de los cuales se procedió a su lectura a texto completo, revisando a su vez, la bibliografía aportada.
Síntomas de los trastornos del sueño que se solapan con el síndrome de fatiga crónicaLos síntomas de fatiga, ESD y el sueño no reparador están muy presentes en el SFC8. Sin embargo, cuando se analizan los criterio diagnósticos de los diferentes TS definidos según la ICSD-33, se observa que muchos de los TS como: el insomnio, los trastornos respiratorios del sueño, las hipersomnias de origen central, los trastornos del ritmo circadiano y los trastornos del movimiento; incluyen en sus criterios diagnósticos gran parte de los criterios diagnósticos del SFC, lo que aumentaría la dificultad para diferenciar entre ellos.
Desde los primeros criterios diagnósticos realizados para el SFC hasta los últimos (tabla 1), se han incluido síntomas muy frecuentes en los TS primarios. En los criterios de 1988 (CDC)9 y de 1994 (Fukuda)10, se incluyó el síntoma de sueño no reparador como un síntoma menor. Además, los criterios de Fukuda incluyeron como criterio de exclusión el síndrome de apnea-hipopnea obstructiva del sueño (SAHOS) y la narcolepsia, para poder confirmar el diagnóstico de SFC. Posteriormente, los criterios canadienses del 20031, incluyeron el sueño no reparador como un criterio mayor, pero también se incluyeron otros síntomas como; la ESD, la alteración de la cantidad de sueño y alteración del ritmo de sueño. Del mismo modo, se incluyeron como criterio de exclusión el SAHOS y el síndrome de apnea-hipopnea central del sueño, el síndrome de piernas inquietas y los MPP. Por último, los criterios de consenso internacional del 20111 incluyeron los síntomas del sueño dentro de un apartado de las alteraciones neurológicas, incluyendo el insomnio, la ESD, el sueño no reparador, las siestas prolongadas, el sueño fragmentado, las pesadillas y los sueños vividos. Sin embargo, en los criterios de exclusión no se incluyó ningún TS, aunque se incidió, en que los TS pueden estar presentes y se deberían considerar como una comorbilidad del SFC. Por lo que apuntan que es muy importante identificar y tratar las diferentes entidades de forma independiente.
Criterios diagnósticos definidos en el síndrome de fatiga crónica
| Criterios de inclusión | Criterios de exclusión | Definición criterio | |
|---|---|---|---|
| Criterios de 1988 CDC | Criterios mayores: Fatiga 6 meses Exclusión de otras causas de fatiga Criterios menores: Febrícula, dolor de garganta, nódulos linfoides, dolores cervical o axilar, debilidad muscular, dolor muscular, cefaleas, artralgias migratorias, malestar postactividad física o mental, dificultad de concentración y memoria, sueño no reparador Criterios físicos: Febrícula, faringitis, nódulos palpables | No hay | 2 mayores y 8 menores o 6 menores y 2 físicos |
| Criterios de 1994 Fukuda | A: Fatiga persistente inexplicable e invalidante B: 4 o más de: Dificultad de concentración y memoria, dolor de garganta Nódulos linfoides, dolor muscular Puntos dolorosos, cefaleas Artralgias migratorias, malestar postactividad física o mental, sueño no reparador | SAHOS Narcolepsia No descarta trastornos psiquiátricos no psicóticos | A+B |
| Criterios 2003 Canadienses | Criterios mayores: Fatiga Empeoramiento fatiga tras esfuerzo físico o mental Trastorno del sueño: sueño no reparador, alteración cantidad sueño, insomnio, hipersomnia, alteración del ritmo de sueño: trastorno del ritmo circadiano Dolor (articular y cefaleas) Neurológicos/cognitivos Alteración autonómica Manifestación neuroendocrina Manifestaciones inmunológicas | E. Addison S. Cushing Hipo/Hipertiroidismo Trastornos hierro Diabetes mellitus Cáncer Enf. reumatológicas Enf. neurológicas Enf. infecciosas Trastornos del sueño: -SAHOS -SARVAS -Central apnea -SPI/MPP | Criterios mayores+2 neurológicos+1 (autonómico, neuroendocrino, inmunológico) |
| Criterios 2011 Consenso Internacional | A. Fatiga postesfuerzo: Empeoramiento fatiga tras esfuerzo físico o mental B. Alteraciones neurológicas 1. Alteraciones cognitivas (alt. concentración, alt. de memoria a corto plazo) 2. Dolor (cefalea, muscular, tendón y articular) 3. Trastorno del sueño (alteración patrón de sueño, insomnio, hipersomnia, sueño fragmentado, pesadillas y sueños vividos, sueño no reparador, somnolencia diurna Alteración motora y/o sensorial (alteración visión, fotosensibilidad, ruido, vibración, debiliad muscular, ataxia, mala coordinación…) C. Alteración inmune, gastro, urinaria Dolor garganta, nódulos, náuseas, colon irritable, nicturia, urgencia miccional… D. Trastorno energético Inestabilidad ortostática, palpitaciones, taquicardia, dificultad respiratoria, intolerancia al calor extremo | T. psiquiátricos T. somatomorfos Sustancias tóxicas | A+B+C+D |
Como se ha comentado anteriormente, muchos de los criterios diagnósticos del SFC incluyen síntomas como la fatiga, la ESD y el sueño no reparador, pero a menudo, son términos poco definidos y que generan confusión. Es por este motivo que a continuación se exponen las definiciones más consensuadas de los diferentes términos, para poderlos usar de una forma correcta y unificada.
FatigaLa fatiga clínicamente consta de dos componentes: un componente físico expresado como la dificultad para iniciar una actividad (percepción de una debilidad generalizada en ausencia de hallazgos objetivos) y reducción de la capacidad para mantener la actividad, y un segundo componente mental expresado como dificultad para la concentración, la memoria y estabilidad emocional.
La fatiga o el cansancio, tiene una prevalencia elevada, demostrada en estudios poblacionales en el Reino Unido y en Estados Unidos, estando alrededor del 6 y el 7,5% de la población general11–14 y siendo además, un 21-33% de las quejas en atención primaria1,15,16. La fatiga es un síntoma muy frecuente y que se asocia a numerables factores y enfermedades (psicológicas, farmacológicas, endocrino-metabólicas, neoplásicas, hematológicas, infecciosas cardiopulmonares, inflamatorias y TS). Pero a pesar de ello, existe todavía un grupo amplio de pacientes donde la causa de fatiga crónica permanece inidentificable (37%)17, quedando así como diagnóstico de exclusión; la fatiga crónica idiopática, el SFC y/o la fibromialgia18. La fatiga crónica idiopática se define como una fatiga invalidante que dura más de 6 meses y no se encuentra una causa médica ni medicamentosa que justifique la fatiga, y que además, no cumple ninguno de los criterios de SFC. En cambio, el SFC se define cuando existe una fatiga invalidante de 6 meses de evolución pero que tiene que ir acompañado de unos determinados síntomas (tabla 1).
La fatiga se debería diferenciar de la ESD (ver más adelante), de la disnea y de la debilidad muscular, aunque estos síntomas, también pueden ir asociados a su vez a fatiga.
Cuando se revisa la ICSD-3, se encuentra que el síntoma de fatiga forma parte de los criterios diagnósticos del insomnio, los trastornos respiratorios, los trastornos del ritmo circadiano, el síndrome de piernas inquietas y los MPP durante el sueño. También existen otros trastornos del sueño, que aunque no tienen como criterio diagnóstico el síntoma de fatiga, también se puede manifestar como un síntoma secundario o asociado, como sucede en las hipersomnias de origen central (la hipersomnia primaria y el síndrome de sueño insuficiente) y las parasomnias (sonambulismo, pesadillas y trastorno de la conducta en sueño REM).
Excesiva somnolencia diurnaLa ESD se define como la necesidad de la persona para volver a dormir en ausencia de fatiga mental y/o física. A diferencia de la fatiga, la persona prefiere evitar situaciones pasivas y sedentarias, ya que estas situaciones les facilitan o provocan la sensación de somnolencia. En cambio los pacientes con fatiga prefieren permanecer más en situación de reposo ya que la actividad mental o física les empeora la fatiga. En ausencia de TS primario, la somnolencia solo se mejora con el dormir.
La somnolencia puede estar presente hasta en un 30% de la población general3. Al mismo tiempo, muchos pacientes con SFC (30-50%) también asocian ESD medido tanto de forma subjetiva (test de Epworth)7,19–22 como objetiva, mediante el test de latencias múltiples de sueño (TLMS)23,24. Esto aumenta la dificultad de diagnosticar y diferenciar entre SFC y las hipersomnias de origen central, y más, cuando no se está familiarizado con ambas entidades. A todo ello, le tendríamos que añadir la dificultad clínica que existe a veces para diferenciar entre fatiga y ESD. Un estudio de Neu et al.25. encuentra que un 80% de los pacientes no saben diferenciar entre somnolencia y fatiga. A pesar de existir esta dificultad para diferenciar entre fatiga y somnolencia, diferentes autores insisten en realizar un esfuerzo para valorarlos de forma separada e independiente25,26.
Actualmente, no existe ninguna prueba objetivable para evaluar y precisar el síntoma de fatiga, solo se han elaborado algunos cuestionarios subjetivos (ej. Multidimensional Fatigue Inventory (MFI-20), Chadler Fatiga sacle, Fatiga severity scale). Sin embargo, la somnolencia, además de varios cuestionarios subjetivos (escala de somnolencia de Epworth, la escala de Stanford y las agendas de sueño), tiene herramientas que permiten cuantificar de una forma objetiva la valoración de la ESD como son el test de latencias múltiple de sueño (TLMS), el test de mantenimiento de vigilia y la actigrafía. La Sociedad Americana de Medicina del Sueño3 considera que el TLMS está indicado para el diagnóstico de narcolepsia y la hipersomnia primaria, y para el estudio de aquellos casos en los que exista dificultad para diferenciar entre fatiga y ESD.
Sueño no reparadorEl sueño no reparador es un síntoma que presenta un concepto muy ambiguo y poco definido, y del cual, normalmente se ha valorado en los diferentes estudios como una variable dicotómica (sí, no). Actualmente, se están realizando esfuerzos para poder concretar y precisar mejor dicho término. En el trabajo de Stone et al.27 definen el sueño no reparador como la sensación de despertar por la mañana sin la sensación de haber descansado, y subrayando que esta sensación tiene que ir acompañada de una cantidad o duración normal de horas de sueño, y habiendo descartado previamente cualquier otro TS primario, pues algunos trabajos concluyen que el 50% de los pacientes con sueño no reparador podrían tener asociado un TS primario28.
El sueño no reparador es un síntoma muy frecuente en la población general, con una prevalencia estimada del 1,4 al 35% según los estudios27, y que además, puede manifestar en un 20% fatiga como síntoma asociado29. También es un síntoma muy presente en el SFC (87-95%)7, además de ser uno de los criterios diagnósticos, lo que también sucede para un gran número de los TS primarios definidos en la ICSD-33.
En el SFC, el sueño no reparador se ha asociado a un empeoramiento de los síntomas diurnos comparado con aquellos que no lo presentan29. Aunque actualmente existe una baja evidencia sobre el proceso de recuperación psicofisiológico durante el sueño, se ha demostrado, que la privación del sueño (aguda y/o crónica) y el sueño fragmentado aumentan la somnolencia, la fatiga y producen alteraciones neurocognitivas30.
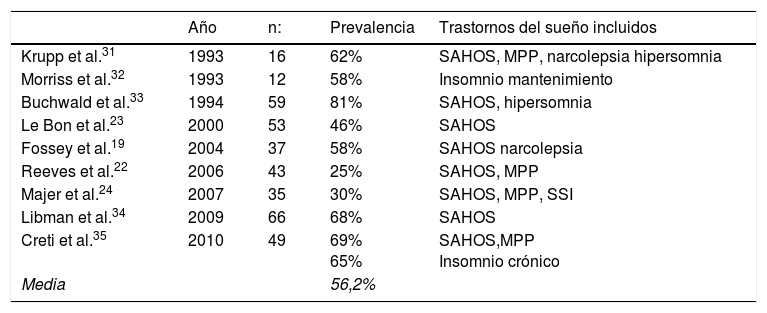
Prevalencia de los trastornos del sueño en el síndrome de fatiga crónicaDe los trabajos publicados, se estima que el SFC puede presentar una prevalencia media de trastornos del sueño del 56% (tabla 2), que según el trabajo varía del 18 al 81% de los pacientes diagnosticados de SFC8,19,21–24,31–36. Algunos autores exponen que los pacientes con SFC que presentan además, un TS primario asociado, refieren un mayor grado de deterioro funcional32.
Prevalencia de los trastornos del sueño en el síndrome de fatiga crónica
| Año | n: | Prevalencia | Trastornos del sueño incluidos | |
|---|---|---|---|---|
| Krupp et al.31 | 1993 | 16 | 62% | SAHOS, MPP, narcolepsia hipersomnia |
| Morriss et al.32 | 1993 | 12 | 58% | Insomnio mantenimiento |
| Buchwald et al.33 | 1994 | 59 | 81% | SAHOS, hipersomnia |
| Le Bon et al.23 | 2000 | 53 | 46% | SAHOS |
| Fossey et al.19 | 2004 | 37 | 58% | SAHOS narcolepsia |
| Reeves et al.22 | 2006 | 43 | 25% | SAHOS, MPP |
| Majer et al.24 | 2007 | 35 | 30% | SAHOS, MPP, SSI |
| Libman et al.34 | 2009 | 66 | 68% | SAHOS |
| Creti et al.35 | 2010 | 49 | 69% 65% | SAHOS,MPP Insomnio crónico |
| Media | 56,2% |
MPP: movimientos periódicos de las piernas; SAHOS: síndrome de apnea-hipopnea obstructiva del sueño; SSI: síndrome de sueño insuficiente.
Estos trabajos que demuestran una mayor prevalencia de TS, tienen como limitación que presentan un bajo número de pacientes, suelen describir únicamente manifestaciones clínicas subjetivas, solo suelen descartar algún TS primario (SAHOS y/o narcolepsia y/o MPP) y que estos pacientes fueron derivados a una unidad de sueño para su valoración; lo que podría alterar su prevalencia real.
Estos trabajos que suelen aplicar los criterios diagnósticos de Fukuda10, en los cuales se debería excluir el SAHOS y la narcolepsia, pero paradójicamente se observa una alta prevalencia de SAHOS y narcolepsia en estos pacientes. Tampoco se suelen descartar otros trastornos de sueño primarios como el insomnio crónico, la hipersomnia primaria, el síndrome de sueño insuficiente, la mala higiene del sueño ni los trastornos de ritmo circadiano. Sin embargo, algunos trabajos han objetivado presencia de ESD en rango patológico (<8 min) medido con el TLMS en un 22-41% de los pacientes23,24,31,33, que nos podrían evidenciar que estamos frente a entidades como la hiperosmnia primaria, el síndrome de sueño insuficiente o una mala higiene del sueño. Lo mismo sucede con el insomnio crónico en el que hay trabajos que llegan a referir su prevalencia del 68 al 86%19,35.
Es por este motivo que actualmente existen controversias en cómo considerar la vinculación de los TS al SFC. Algunos autores consideran a los TS como entidades que deberían excluir el SFC y otros los consideran como trastornos concomitantes. Respecto al concepto de TS como comorbilidad del SFC, todavía no existe suficiente evidencia para considerarlos como una enfermedad concomitante. En primer lugar, Nisenbaum et al.8, en un trabajo poblacional sobre el curso del SFC durante un periodo de 3 años, describe que en un 20-33% de estos pacientes persisten los criterios de SFC, pero que un 56% tuvieron una remisión total o parcial y que un 23% recibieron un diagnóstico alternativo, siendo el 20% un trastorno del sueño (SAHOS y narcolepsia). En segundo lugar, el concepto de enfermedad concomitante se introdujo cuando Libman et al.34 publicaron datos de un subgrupo de pacientes con SFC y SAHOS asociado, y al comparar aquellos pacientes que realizaron un buen cumplimiento del tratamiento con CPAP contra los que no, no objetivaron diferencias significativas en los síntomas de SFC. Pero de este trabajo destaca un muy bajo número de pacientes y que no se definió ni aportó de una forma objetiva el cumplimiento del tratamiento. Sin embargo, aunque no de forma significativa, se observó que existía una cierta mejoría, que seguramente, controlando mejor el cumplimiento del tratamiento y aumentando el tamaño de la muestra, se podrían haber observado resultados más prometedores. En otro trabajo, en el que únicamente describen a cuatro pacientes con SAHOS y SFC que recibieron tratamiento con CPAP, se observó que los que cumplían con el tratamiento presentaron una mejoría total de los síntomas, mientras que los que no cumplieron o cumplieron parcialmente no mejoraron sus síntomas37. Este segundo trabajo, aunque es con un bajo número de pacientes, se correlacionaría más con lo publicado por Tomfohr et al.38, los cuales realizaron un estudio randomizado placebo-control en pacientes diagnosticados de SAHOS, y objetivaron que los pacientes tratados con CPAP efectivo manifestaron una mejoría significativa de la fatiga comparados con los que utilizaban un CPAP placebo.
Los criterios diagnósticos canadienses del SFC reseñan que lo prioritario es identificar los diferentes TS en los pacientes con sospecha de SFC, y que además, deberían ser considerados como una causa de exclusión antes de diagnosticar a un paciente de SFC. Es lógico pensar, que con los diferentes TS asociados a fatiga y ESD, al realizar un tratamiento adecuado, se produzca una mejoría significativa de los síntomas. Es en el caso de que no se produzca una mejoría y/o que todavía persistan síntomas residuales que cumplan los criterios de SFC cuando habría que iniciar una revaloración diagnóstica y considerar los trastornos del sueño como una comorbilidad al SFC.
Alteraciones polisomnográficas que se han objetivado en el síndrome de fatiga crónicaResultados polisomnográficos sobre la arquitectura del sueño en pacientes con síndrome de fatiga crónicaCuando se revisan los resultados sobre los parámetros polisomnográficos de la arquitectura del sueño de los trabajos más antiguos, se obtienen resultados controvertidos (tabla 3). Existen trabajos que no muestran diferencias en la arquitectura del sueño en el SFC comparado con un grupo control22,39,40. De estos trabajos, destacamos el realizado en la corte de Whichita22, en el cual no se objetivó ninguna alteración polisomnográfica comparado con el grupo control, e incluso, los valores permanecían dentro de los valores de la normalidad. Sin embargo, los pacientes con SFC refirieron subjetivamente, una peor calidad de sueño, y una mayor somnolencia y fatiga24. Otro estudio que comparaba gemelos monozigotos que asociaban un SFC con sus cogemelos sin SFC41, únicamente encontraron un aumento del sueño lento profundo y del sueño REM, aunque estas diferencias no se pueden considerar clínicamente relevantes. Sin embargo, los gemelos con SFC refirieron de manera subjetiva una mayor sensación de somnolencia, fatiga y mala calidad de sueño21. Todo ello, hizo conjeturar que los pacientes con fatiga crónica más que tener una desestructuración del sueño, presentaban una mala percepción del mismo.
Resumen de los parámetros polisomnográficos obtenidos en el síndrome de fatiga crónica
| Parámetros polisomnográficos |
|---|
| Baja eficiencia de sueño16,29,43–46 |
| Latencia prolongada de sueño16,29,43 |
| Descenso del sueño lento superficial (N1 y N2)43 |
| Reducción del sueño REM38,39,44,46 |
| Aumento del sueño REM37 |
| Despertares intrasueño16,43–45 |
| Aumento del sueño lento profundo (N3)16,37,46–48 |
El estudio de la microestructura de sueño consiste en evaluar las pequeñas variaciones de la actividad electroencefalográfica (EEG) durante el sueño. Los parámetros más estudiados son: la intrusión alfa en sueño lento, el EEG cuantificado (transformada de Fourier) y el patrón alternante cíclico.
Intrusión alfa en sueño lento: se define como la superposición de frecuencias alfa (8-12Hz), típicas de la vigilia, durante el estadio de sueño N3, simbolizando la intrusión de la vigilia durante el sueño y queriendo ser la explicación a la sensación de sueño no reparador. Pero este concepto ha ido perdiendo fuerza en el SFC, principalmente debido a dos motivos: uno es que se han obtenido resultados cotrovertidos32,42–45 y el otro es que la intrusión alfa es un parámetro que también se ha descrito en otras entidades como: la fibromialgia, la artritis reumatoide, el lupus eritematoso sistémico, el insomnio, el SAHOS, los MPP durante el sueño, e incluso, en pacientes normales3. El trabajo de Ball et al.41, realizado con gemelos con y sin SFC, observaron que la intrusión alfa estaba presente en ambos grupos, lo que hizo suponer que la intrusión alfa era debida más a un rasgo genético que no a un rasgo propio del SFC.
EEG cuantificado: o también llamado análisis espectral, es un sistema basado en la transformada de Fourier para analizar las diferentes bandas de frecuencia de la señal EEG. Este sistema también ha fracasado en demostrar la intrusión alfa (aumento de frecuencias alfa) durante el sueño lento. Armitage et al.40 analizaron con EEG cuantificado una cohorte de gemelos monozigotos con y sin SFC, y no se encontraron diferencias entre ambos. En otros estudios describieron una reducción de la banda de frecuencia alfa en el grupo con SFC46,47, y un aumento de las bandas de frecuencia delta, o sea del sueño lento profundo (N3), que normalmente estos parámetros se asocian a un sueño reparador20,40,46,47.
Patron alternante cíclico: es un parámetro considerado como un signo de inestabilidad del sueño48, solo existe un trabajo y que encuentra un aumento significativo del porcentaje de patrón alternante cíclico respecto al grupo control, lo que sugeriría una mayor inestabilidad del sueño47.
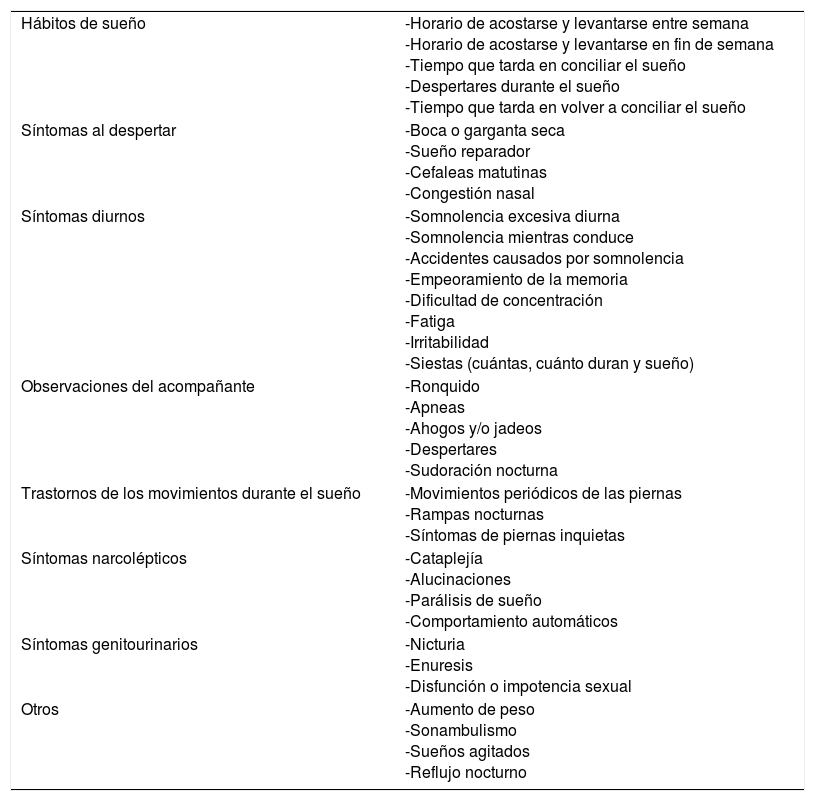
De lo expuesto hasta ahora, se puede deducir que los pacientes con SFC presentan una alta prevalencia de TS primarios y a su vez los síntomas del SFC se solapan en gran medida con los de los TS. Normalmente los pacientes con SFC manifiestan una mala calidad de sueño referida como sensación de sueño no reparador. Este es un concepto un tanto ambiguo y del cual deberíamos evitar una respuesta dicotómica de sí o no, y se debería intentar sustraer más información, para poder definir y orientar mejor los trastornos de sueño subyacentes. Es por este motivo, que además de preguntar si presentan un sueño reparador o no, habría que indagar sobre el horario de sueño de los pacientes, el número de horas de sueño conseguido, el número de despertares intrasueño, el tiempo de vigilia intrasueño y la eficiencia subjetiva del sueño. También habría que preguntar sobre la repercusión del sueño no reparador durante el día, por lo que además del cansancio, habría que indagar sobre la sensación de somnolencia excesiva diurna, la necesidad de realizar siestas, y dentro de ellas, preguntar sobre el número y duración de las mismas. Es importante también preguntar si mientras duerme el paciente ronca, se han observado apneas, o movimientos nocturnos, o si presenta pesadillas, sudoración nocturna, nicturia y/o reflujo nocturno (tabla 4).
Preguntas de cribado sobre los trastornos del sueño
| Hábitos de sueño | -Horario de acostarse y levantarse entre semana -Horario de acostarse y levantarse en fin de semana -Tiempo que tarda en conciliar el sueño -Despertares durante el sueño -Tiempo que tarda en volver a conciliar el sueño |
| Síntomas al despertar | -Boca o garganta seca -Sueño reparador -Cefaleas matutinas -Congestión nasal |
| Síntomas diurnos | -Somnolencia excesiva diurna -Somnolencia mientras conduce -Accidentes causados por somnolencia -Empeoramiento de la memoria -Dificultad de concentración -Fatiga -Irritabilidad -Siestas (cuántas, cuánto duran y sueño) |
| Observaciones del acompañante | -Ronquido -Apneas -Ahogos y/o jadeos -Despertares -Sudoración nocturna |
| Trastornos de los movimientos durante el sueño | -Movimientos periódicos de las piernas -Rampas nocturnas -Síntomas de piernas inquietas |
| Síntomas narcolépticos | -Cataplejía -Alucinaciones -Parálisis de sueño -Comportamiento automáticos |
| Síntomas genitourinarios | -Nicturia -Enuresis -Disfunción o impotencia sexual |
| Otros | -Aumento de peso -Sonambulismo -Sueños agitados -Reflujo nocturno |
Se ha descrito una alta prevalencia de los TS primarios en los pacientes con SFC. Los trastornos respiratorios durante el sueño son muy prevalentes en la población general (2-5%)4, lo que obliga a descartar en todos los pacientes con SFC el síndrome de apnea hipopnea osbtructiva del sueño, que tiene un tratamiento que se ha demostrado ser muy efectivo. Pero no hay que olvidar la posible existencia de otros TS primarios, que aunque son menos conocidos, son también muy prevalentes y con tratamientos específicos que podrían mejorar la calidad de vida de estos pacientes, como son: el insomnio crónico, el síndrome de MPP durante el sueño, el síndrome de piernas inquietas, los trastornos de ritmo circadiano (el avance o retraso de fase y/o el ritmo irregular), las parasomnias (el sonambulismo, el trastorno del comportamiento del sueño REM y las pesadillas), la mala higiene de sueño, el síndrome de sueño insuficiente, la narcolepsia y/o la hipersomnia idiopática. Por lo que se hace inevitable tener que realizar una mínima historia de sueño a estos pacientes para que facilite el cribado de los posibles TS subyacentes (tabla 4).
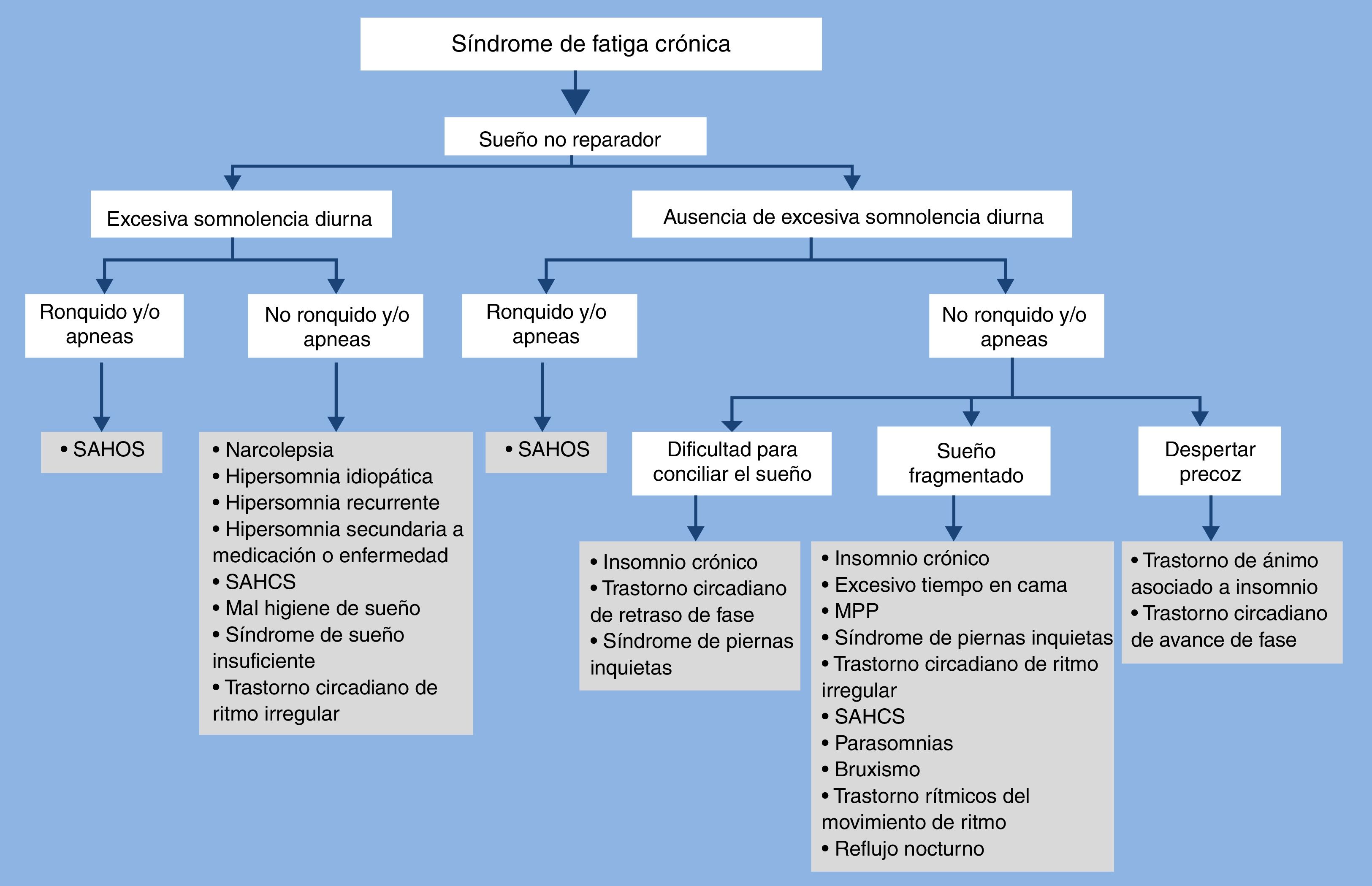
Gotts et al.36 describieron 4 fenotipos de sueño en el SFC; dormidor profundo, dormidor superficial, dormidor superficial con repercusión diurna e insomnio (conciliación, mantenimiento y/o despertar precoz). Con esta idea, se propone un diagrama clínico, para ayudar en el diagnóstico diferencial de los trastornos del sueño en el SFC (fig. 1).
Diagrama clínico sobre el diagnóstico diferencial de los diferentes trastornos del sueño asociados al síndrome de fatiga crónica. MPP: movimientos periódicos de las piernas durante el sueño; SAHC: síndrome de apnea-hipopnea central del sueño; SAHOS: síndrome de apnea-hipopnea obstructiva del sueño.
El SFC es un trastorno que comparte una importante superposición de síntomas con muchas enfermedades y en especial con los TS, lo que hace que muchas veces se pueda confundir entre unas entidades y otras. Actualmente, existen diferentes trabajos que aplican los criterios de SFC (Fukuda), y que a pesar de ello, han encontrado una prevalencia elevada de TS primarios. Es por este motivo, que para poder diferenciar entre el SFC y los TS, habría que realizar un esfuerzo dirigido a definir bien los síntomas como la fatiga, somnolencia excesiva diurna y el concepto de sueño no reparador, con la intención de identificar y delimitar cada síntoma, evitando así la confusión y superposición entre ellos. El concepto de sueño no reparador, ampliamente utilizado en el SFC, se debería aplicar únicamente cuando exista la sensación de no notar descanso al despertar, habiendo cumplido con un número normal de horas de sueño y habiendo descartado un trastorno de sueño primario. También sería imprescindible descartar los TS reconocidos frecuentemente en el SFC como son el SAHOS y la narcolepsia, se valorará la posible existencia de otros trastornos del sueño muy prevalentes como: el insomnio, el síndrome de sueño insuficiente, la mala higiene de sueño, la hipersomnia primaria, los trastornos del ritmo circadiano, los de movimientos periódicos y rítmicos nocturnos y las parasomnias, que están altamente relacionados con los síntomas de SFC (fig. 1). Actualmente se dispone de herramientas para su diagnóstico como la polisomnografía y el test de latencias múltiples del sueño y de tratamientos efectivos que mejorarían la calidad de vida y la morbimortalidad de estos pacientes.
Algunos autores han apostado que los TS son una comorbilidad del SFC, pero en nuestra opinión se deberían considerar los TS como un trastorno primario, independiente y de exclusión. Aunque eso no implicaría que si a un paciente al que se le diagnostica un TS primario y tras la realización del tratamiento persistieran todavía los criterios de SFC, es cuando se debería realizar una reevaluación del paciente y considerar el TS como una comorbilidad al SFC.
Hasta la actualidad, los estudios realizados sobre el sueño en los pacientes con SFC son escasos, heterogéneos y con resultados controvertidos. Esto sugeriría, que los nuevos trabajos encaminados en esta dirección deberían intentar mejorar la selección de los pacientes, identificando mejor los TS primarios concomitantes y realizando una descripción más detallada y unificada de los síntomas. Así, se podrían obtener nuevos resultados más homogéneos y concluyentes.
FinanciaciónNinguna.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.
AgradecimientosEste trabajo no presenta ningún conflicto de intereses y no ha sido beneficiado de ningún tipo financiación.
Agradecimientos al Dr. José Alegre Martín, especialista en reumatología y Jefe de la Unidad del Síndrome de Fatiga Crónica del Hospital Universitario de la Vall d¿Hebron, que hizo que me revisara e interesase por el tema.