En Argentina, la calidad del cuidado que los adultos mayores con cuadros crónicos de deterioro cognitivo reciben, está siendo afectada por la pandemia de COVID-19. Nuestro objetivo fue estudiar en qué medida la cuarentena afectó el bienestar y los síntomas conductuales de sujetos con demencia que viven en la comunidad y sus cuidadores luego de las 8 semanas iniciales de aislamiento obligatorio.
MétodosFamiliares de 119 pacientes con demencia tipo Alzheimer (DTA) o trastornos relacionados que viven en la comunidad fueron invitados a participar de forma anónima y voluntaria de una encuesta exploratoria, de tipo transversal o sincrónica, y con formato electrónico. Se utilizó estadística descriptiva y el test de Chi-cuadrado con un valor de significación de p<0,05 para analizar las diferencias según la severidad de la demencia.
ResultadosLa edad media de los sujetos con demencia fue de 81,16 años (±7,03), el 35% tenían >85. El 67% tenía DTA y el 26% demencia mixta. El 34,5% tenían demencia leve, 32% moderada y 33% severa. En el 67% de los casos, el cuidador principal era familiar. Se observó un aumento de ansiedad (43%), insomnio (28%), depresión (29%), empeoramiento de la marcha (41%) y aumento del uso de psicofármacos. La frecuencia de síntomas conductuales fue mayor en sujetos con demencia leve (p<0,05). En casi todos los casos la rehabilitación fue suspendida durante la cuarentena. Hubo un aumento significativo de la sobrecarga del cuidador durante la pandemia (t=−8,657; p<0,001).
ConclusionesTanto los sujetos con demencia que viven en la comunidad como sus cuidadores mostraron un empeoramiento de su bienestar y estado de salud durante la pandemia de COVID-19, debido a una combinación multifactorial de aislamiento social, ausencia de rehabilitación, aumento del estrés del cuidador, miedo de contraer la enfermedad entre otras causas. Es necesario desarrollar un plan de acción coordinado y urgente que involucre a las familias de los pacientes, las autoridades sanitarias y el personal de salud que habitualmente atiende a estos pacientes para mitigar el impacto negativo de la cuarentena y epidemia en la salud de los sujetos con demencia que viven en la comunidad.
In Argentina, the quality of care that elderly subjects with dementia living in the community received has been deeply affected by COVID-19 epidemic. Our objective was to study to what extend mandatory quarantine imposed due to COVID-19 had affected behavioral symptoms in subjects with dementia after the first 8 weeks of quarantine.
MethodsRelatives of 119 patients with Alzheimer-type Dementia or related disorders living in the community were invited to participate anonymously and voluntarily in an exploratory, cross-sectional and synchronous survey. Characteristics of people with dementia and their caregivers were analyzed with descriptive statistics using the chi-square tests, P<.05 was considered significant.
ResultsMean age: 81.16 (±7.03), 35% of the subjects had more than 85 years of age. Diagnosis were 67% Alzheimer's dementia and 26% mixed Alzheimer's disease. Stages were 34.5% mild cases, 32% intermediate stage, and 33% severe cases as per Clinical dementia Rating score. In 67% of the sample, a family member was the main caregiver. Important findings were increased anxiety (43% of the sample), insomnia (28% of the subjects), depression (29%), worsening gait disturbance (41%), and increase use of psychotropics to control behavioral symptoms. Behavioral symptoms were more prevalent in subjects with mild dementia compared to subjects with severe dementia. Rehabilitation services had been discontinued in most subjects due to the quarantine. COVID-19 confinement increased stress caregiver (t=-8.657, P<.001).
ConclusionWe concluded from our analysis that during COVID-19 epidemic there was a deterioration of behavioral symptoms in our population of elderly dementia subjects living in the community. Perhaps, our findings are related to a combination of social isolation, lack of outpatient rehabilitation services, and increased stress of family caregivers. It is necessary to develop a plan of action to help dementia subjects deal with the increased stress that this epidemic imposed on them.
La Organización Mundial de la Salud (OMS) anunció el 11 de marzo de 2020 que la nueva enfermedad por el coronavirus 2019 (COVID-19) puede caracterizarse como una pandemia. La caracterización de pandemia significa que la epidemia se ha extendido por varios países, continentes o todo el mundo, y que afecta a un gran número de personas1. Unos días mas tarde, con el conocimiento de cómo la pandemia estaba afectando países como Italia, España y Francia, el Gobierno Argentino decidió aplicar un Aislamiento Social, Preventivo y Obligatorio (ASPO), a partir del día 20 de marzo y aislando a los viajeros que regresaban de los países afectados2. Los negocios no esenciales se cerraron, se recomendó a la población evitar salidas innecesarias de sus domicilios, mantener distancia social y limitar visitas familiares, particularmente a la población de adultos mayores, considerada la de más riesgo2. A la fecha de escribir esta comunicación, la cuarentena en Buenos Aires tenía una vigencia de 142 días, el número total de fallecidos en el país era de 4.411, con 235.664 casos confirmados3. La pandemia representó y representa un verdadero desafío a los gobiernos en el mundo entero que deben enfrentar por un lado la crisis sanitaria por el efecto directo del virus y, por otro lado, las consecuencias económicas, financieras y sociales de la cuarentena. Asimismo, el modelo de atención de enfermedades crónicas ha sido en gran medida afectado por la pandemia y el aislamiento sobreimpuesto3.
Los sujetos con DTA y enfermedades relacionadas son especialmente vulnerables a los efectos de la epidemia de COVID-19 y el aislamiento social impuesto4,5. Son especialmente susceptibles, debido a las comorbilidades frecuentes y a la edad avanzada, a tener enfermedad grave por COVID-195–7. Por ejemplo, en Italia, en una serie de pacientes fallecidos por COVID-19, la demencia fue una de las comorbilidades más frecuentes, presente en el 12% de los fallecidos8. Por otro lado, esta población es especialmente susceptible a los efectos del encierro y aislamiento9. Los adultos mayores habitualmente dependen de los sistemas de soporte social y de la comunidad para desarrollar las actividades básicas de la vida diaria10. Suelen no utilizar bien los sistemas de equipamiento personal, tales como máscaras faciales, y olvidar medidas de protección como el lavado de manos y mantener la distancia social. Suelen tener menor flexibilidad cognitiva para adaptarse rápidamente a una situación tan dinámica como esta epidemia, y dependen más de los familiares en las crisis. Por otro lado, los familiares están tratando de no visitarlos tanto para disminuir el riesgo de contagio. En la población general, la tecnología a través de reuniones virtuales, clases por plataformas, llamadas entre varias personas, es de gran ayuda para evitar la soledad y el aburrimiento. Pero todas estas medidas virtuales a veces no son útiles en sujetos con deterioro cognitivo debido a las frecuentes dificultades para aprender el uso de estas plataformas en forma rápida9–13.
Como sugirió la Asociación Internacional de Alzheimer recientemente, es fundamental ayudar a los adultos mayores con problemas cognitivos y a sus cuidadores en forma urgente a adaptarse a esta nueva situación impuesta por esta crisis11. Asegurar el acceso a consejo médico y el acompañamiento a sujetos y familiares es crítico y desarrollar un plan con estrategias de mitigación para reducir el impacto inmediato y a largo plazo4. Como ejemplo, en Australia, el Departamento de Salud rápidamente identificó la necesidad de mejorar el acceso a servicios de salud mental para población adulta mayor durante la epidemia y implementó medidas a tal fin14,15.
El primer paso para planear un plan racional es identificar en nuestra población de sujetos con DTA y trastornos relacionados las situaciones mas problemáticas que están enfrentando. También es importante analizar situaciones específicas relacionadas con el aislamiento en sujetos con distinto grado de deterioro cognitivo. Sabemos que en esta población, los síntomas conductuales como ansiedad, depresión y trastornos del sueño son muy frecuentes, con una prevalencia entre el 60 y el 80%, y sabemos que estos síntomas neuropsiquiátricos suelen ser causa de estrés en cuidadores y familiares que los propios síntomas cognitivos1,16. Los trastornos del sueño están reportados en al menos 30% de los sujetos con DTA, tienen un origen multifactorial, por combinación de comorbilidad psiquiátrica como depresión y ansiedad, sedentarismo, efectos adversos a medicación, entre otros aspectos. Las medidas no farmacológicas utilizadas por cuidadores son muy efectivas e incluyen mantener una rutina de vida estructurada, estrategias de distracción como paseos en el barrio, ejercicio físico, higiene del sueño, evitar la confrontación, entre otras. Lamentablemente, el aislamiento por la cuarentena dificulta implementar muchas de estas estrategias17.
Nuestro objetivo es medir en nuestro ámbito, el impacto de la pandemia de COVID 19 en el bienestar y síntomas conductuales de sujetos con demencia que viven en la comunidad y sus cuidadores luego de las 8 semanas iniciales de aislamiento obligatorio.
Materiales y metodosFamiliares de pacientes con DTA y trastornos relacionados de un Centro de Memoria y Envejecimiento de la ciudad de Buenos Aires fueron invitados a participar de una encuesta específicamente diseñada para este estudio. La participación fue voluntaria y anónima. La muestra consistió en 119 familiares de sujetos con DTA y trastornos relacionados.
EncuestaLa encuesta fue diseñada como una herramienta de búsqueda sistemática de información en la que los investigadores preguntaron a los investigados sobre los datos que se deseaban obtener, y posteriormente se reunieron dichos datos individuales para obtener durante la evaluación datos agregados. La encuesta consistió en la administración a todos los entrevistados de las mismas preguntas, en el mismo orden, y en una situación similar; de modo que las diferencias pudieran ser atribuibles a las diferencias entre las personas entrevistadas.
Según la finalidad, se trató de una encuesta exploratoria, de tipo transversal o sincrónica, y con formato electrónico. Se prefirió este tipo de diseño ya que consideramos que la información previa del fenómeno a estudiar era escasa o poco fiable. Los objetivos del diseño de la encuesta fueron: 1) obtener información preliminar de un fenómeno de estudio que no es muy conocido; 2) formular el estudio de manera apropiada que permita el desarrollo de futuras hipótesis de trabajo; 3) obtener una primera aproximación a las variables en estudio, y 4) verificar la factibilidad de la investigación.
El diseño y la estructura del cuestionario fue revisado por todos los investigadores. Se contemplaron los siguientes aspectos: 1) precisión y claridad en las preguntas; 2) orden de las preguntas; 3) división en apartados temáticos; 4) numeración de las preguntas por apartados; 5) vocabulario adecuado, y 6) inclusión de preguntas estructuradas cerradas o de respuesta múltiple, es decir que se mencionaron al entrevistado las posibles opciones de respuesta prefijada, ya sea preguntas dicotómicas (2 opciones) o politómicas (3 o más opciones).
La encuesta final estuvo compuesta por 2 apartados temáticos principales. El primero incluyó datos relacionados al impacto de las primeras 8 semanas del aislamiento en la salud de los adultos mayores con deterioro cognitivo y/o demencia. La segunda sección estaba compuesta por preguntas relacionadas con los principales problemas de cuidado y manejo que los familiares y/o cuidadores experimentaron durante dicho periodo. La intención de la encuesta no fue reemplazar una consulta médica, o hacer diagnósticos médicos definitivos. Nuestra idea fue evaluar la situación a través de preguntas rápidas y sencillas de responder, para lo cual no fueron utilizados tests validados. Diseñamos específicamente una serie de preguntas para rastrear el inicio o empeoramiento de los síntomas conductuales como ansiedad, insomnio y depresión o empeoramiento de la marcha en los adultos mayores con deterioro cognitivo y/o demencia durante la cuarentena. Las preguntas realizadas para estudiar estos síntomas fueron, por ejemplo: «¿Experimentó su familiar con demencia ansiedad antes de la pandemia?» y «¿Presentó su familiar con demencia ansiedad durante la epidemia?». Para ver si hubo un aumento de la prescripción de psicofármacos durante la pandemia preguntamos: «¿Fue necesario aumentarle o iniciar el uso de la siguiente lista de medicamentos durante la cuarentena?» La lista incluía: antipsicóticos (quetiapina, risperidona, olanzapina), ansiolíticos (clonazepam, alprazolam, diazepam), hipnóticos no benzodiacepínicos (zolpidem), antidepresivos (citalopram, escitalopram, sertralina, venlafaxina, fluoxetina, paroxetina, trazodona). No hubo un registro de la dosis exacta de psicofármacos, pero sí del aumento de la dosis.
Interrogamos sobre la modalidad de rehabilitación que el sujeto recibía antes de la cuarentena y el lugar donde recibía el servicio. Las opciones de modalidad incluían kinesiología, terapia ocupacional y/o rehabilitación cognitiva y le pedimos a los familiares que seleccionaran si la terapia era en domicilio, en un centro de rehabilitación y/o en hospital de día. También preguntamos si la rehabilitación había sido suspendida por la cuarentena. Otra pregunta importante fue si el familiar había suspendido visitas familiares durante la pandemia o no.
Diseñamos una escala analógica visual para estudiar la sobrecarga de cuidado de familiares y cuidadores pagos antes y durante la cuarentena. Les hicimos en la encuesta la siguiente pregunta: «Cuantifique el grado de estrés desde 1 (bajo) a 3 (severo) que experimenta al cuidar a su familiar/sujeto con demencia antes de la cuarentena y durante la cuarentena». Asignamos 1 punto para bajo, 2 para intermedio y 3 para severo. Nuestra intención era medir el grado de estrés desde un continuo de 1 a 3. Basados en los resultados, clasificamos esa variable en 3 categorías (bajo, intermedio, alto). El siguiente paso fue tratar de entender la causa del estrés en el familiar o cuidador. Para ello creamos una lista de 6 situaciones hipotéticas y les pedimos a los familiares/cuidadores que eligieran el principal motivo de preocupación durante la cuarentena en relación al cuidado de los sujetos con demencia.
Sujetos con demenciaTodos los sujetos incluidos eran pacientes con diagnóstico de demencia según los criterios vigentes y en seguimiento por los investigadores del estudio previo a la pandemia. Los diagnósticos clínicos se basaron en entrevista médica con un médico especializado en trastornos cognitivos, examen físico, revisión de medicación, neuroimágenes y estudios neuropsicológicos. La estratificación de la enfermedad se basó en la clasificación de severidad según la escala Clinical Dementia Rating (CDR)18. Todos los sujetos tienen seguimiento longitudinal en nuestra clínica de memoria. Decidimos excluir pacientes que se encontraban internados en instituciones de larga permanencia o geriátricos.
Familiares y cuidadores pagosEl criterio de inclusión es que sean cuidadores de un enfermo con demencia y deseen participar. Los criterios de exclusión del cuidador fueron: demencia o trastornos cognitivos importantes, trastornos psiquiátricos o problemas que dificulten la administración de la encuesta.
Aspectos éticosEL proyecto fue presentado y aprobado por el Comité de Ética Médica de nuestro centro. La participación fue absolutamente voluntaria y la confidencialidad de la dupla sujeto/cuidador fue preservada a lo largo del estudio y a futuro. Enviamos la encuesta junto con una carta explicativa con el propósito del estudio a los familiares, invitándolos a participar.
Análisis estadísticoSe utilizó el paquete estadístico IBM SPSS® v.21. Las características demográficas de sujetos con DTA y familiares fue analizada con estadística descriptiva (porcentajes y medias con desviación estándar). Se aplicó el test de Chi-cuadrado con un valor de significación de p<0,05 para analizar las diferencias de sujetos con distintos estadios de demencia basados en la puntuación global del CDR18. Los síntomas de conducta y sus covariables fueron analizadas con la prueba de correlación de Spearman. Para la comparación entre las variables antes y durante la cuarentena se utilizó la prueba t de Student de muestras pareadas, con un diseño pretest-postest de un solo grupo. Este diseño consta de un solo grupo (adultos mayores con demencia) sobre el que se ha realizado una observación antes del inicio de la pandemia y otra durante la cuarentena. Como solo existe un grupo de sujetos, no hubo asignación. En este diseño la ausencia de medida pretest se compensó utilizando una medida previa de los propios sujetos, mediante el procedimiento de pretest retrospectivo. Este tipo de diseño se diferencia del tradicional pretest-postest en que la información antes y después se recopila al mismo tiempo, es decir, después del fenómeno en estudio, lo cual permite disminuir el denominado «sesgo de cambio de respuesta», el cual habitualmente es una fuente de contaminación de las medidas de autoinforme como una encuesta.
ResultadosNuestro trabajo se basó en un cuestionario recolectado durante el mes de mayo del 2020, aproximadamente luego de 8 semanas de la cuarentena total impuesta en Argentina como estrategia sanitaria para mitigar la propagación del COVID-19. En la tabla 1 se muestra el resumen descriptivo de los datos demográficos de 119 sujetos con DTA y trastornos relacionados y sus familiares y cuidadores.
Características de los cuidadores y de los adultos mayores con demencia participantes de la encuesta
| Variables | |
|---|---|
| Parte I: Personas con demencia | |
| Edad, promedio±DE | 81,16±7,03 |
| <65 años, n (%) | 2 (1,7) |
| 65-85 años, n (%) | 85 (71,4) |
| ≥85 años, n (%) | 32 (26,9) |
| Género, masculino, n (%) | 42 (35,3) |
| Educación, promedio±DE | 13,26±4,68 |
| Diagnóstico, n (%) | |
| DTA | 80 (67,2) |
| Demencia mixta | 26 (21,8) |
| Demencia vascular | 7 (5,9) |
| Otras | 2 (1,7) |
| CDR, promedio±DE | 1,99±0,83 |
| CDR 1, n (%) | 40 (34,5) |
| CDR 2, n (%) | 37 (31,9) |
| CDR 3, n (%) | 39 (33,6) |
| Incremento o empeoramiento de la ANSIEDAD durante la pandemia por COVID-19, n (%) | 50 (42) |
| Incremento o empeoramiento del INSOMNIO durante la pandemia por COVID-19, n (%) | 34 (28,6) |
| Incremento o empeoramiento de DEPRESIÓN durante la pandemia por COVID-19, n (%) | 35 (29,4) |
| Incremento o empeoramiento de los TRASTORNOS de la MARCHA durante la pandemia por COVID-19, n (%) | 49 (41,2) |
| Incremento de dosis o inicio de ANTIPSICÓTICOS durante la pandemia por COVID-19, n (%) | 24 (20,2) |
| Incremento de dosis o inicio de BENZODIAZEPINAS durante la pandemia por COVID-19, n (%) | 18 (15,1) |
| Incremento de dosis o inicio de HIPNÓTICOS durante la pandemia por COVID-19, n (%) | 8 (6,7) |
| Incremento de dosis o inicio de ANTIDEPRESIVOS durante la pandemia por COVID-19, n (%) | 12 (10,1) |
| Kinesiología, n (%) | |
| En casa | 47 (39,5) |
| En centro de rehabilitación u hospital de día | 24 (20,2) |
| No | 48 (40,3) |
| Terapia ocupacional, n (%) | |
| En casa | 18 (15,1) |
| En centro de rehabilitación u hospital de día | 12 (10,1) |
| No | 89 (74,8) |
| Rehabilitación cognitiva, n (%) | |
| En casa | 21 (17,6) |
| En centro de rehabilitación u hospital de día | 29 (24,4) |
| No | 69 (58) |
| Suspensión de kinesiología durante la pandemia por COVID-19, n (%) | 47 (39,5) |
| Suspensión de terapia ocupacional durante la pandemia por COVID-19, n (%) | 21 (17,6) |
| Suspensión de rehabilitación cognitiva durante la pandemia por COVID-19, n (%) | 31 (26,1) |
| Parte II: Cuidadores de los sujetos con demencia | |
| Edad, promedio±DE | 58,61±13,60 |
| <45 años, n (%) | 17 (14,9) |
| 45-65 años, n (%) | 64 (56,1) |
| 65-85 años, n (%) | 30 (26,3) |
| ≥85 años, n (%) | 3 (2,6) |
| Género, masculino, n (%) | 32 (28,1) |
| Educación, promedio±DE | 17,04±5,15 |
| Nivel de sobrecarga del cuidador previo a la pandemia, promedio±DE | 1,69±0,67 |
| Baja, n (%) | 51 (42,9) |
| Intermedia, n (%) | 54 (45,4) |
| Alta, n (%) | 14 (11,8) |
| Nivel de sobrecarga del cuidador durante la pandemia por COVID-19, promedio±DE | 2,27±0,72 |
| Baja, n (%) | 19 (16) |
| Intermedia, n (%) | 49 (41,2) |
| Alta, n (%) | 51 (42,9) |
| Suspensión de visitas al sujeto con demencia durante la pandemia por COVID-19, n (%) | 41 (34,5) |
| Suspensión del cuidador pago/contratado durante la pandemia por COVID-19, n (%) | 27 (23,7) |
| Preguntas relacionadas a la sobrecarga y/o estrés del cuidador durante la pandemia por COVID-19, n (%) | |
| El comportamiento es bastante impredecible, me preocupa cómo manejar la situación, cuando estamos confinados en el hogar. | 32 (31,1) |
| ¿Cómo le explico la situación a una persona con demencia? | 11 (10,7) |
| Estoy realmente preocupado de que mi pariente tenga un empeoramiento de su demencia durante la cuarentena. | 9 (8,7) |
| Me preocupa que el cuidador pago se enferme y no pueda asistir al paciente. | 13 (12,6) |
| Me preocupa contagiar a mi familiar con demencia en la asistencia del día a día. | 27 (26,2) |
| Me preocupa que la cuidadora se agote por la cuarentena | 11 (10,7) |
| Cuidador pago/contratado, n (%) | 40 (33,6) |
Esta tabla representa el porcentaje válido de respuestas en el cuestionario diseñado específicamente para este estudio.
CDR: Clinical Dementia Rating; DTA: demencia tipo Alzheimer.
Las características basales fueron las siguientes: edad media de los adultos mayores con deterioro cognitivo y/o demencia fue de 81,16±7,03 años (un tercio pertenecía al grupo de muy ancianos mayores a 85 años de edad), un tercio eran varones, y la edad media de educación de los sujetos era de 13,26±4,68. Los diagnósticos más frecuentes fueron DTA, seguido de DTA mixto y luego por demencia vascular. La distribución de la severidad de la enfermedad fue la siguiente: 34% de la muestra tenía demencia leve (CDR 1), 32% demencia moderada y 34% demencia severa (CDR3).
En el 60,5% de las personas con demencia los familiares reportaron comienzo o empeoramiento de síntomas conductuales durante la cuarentena. Síntomas de ansiedad, depresión y trastornos de sueño fueron reportados en el 33, 12,8 y 14,7% de la muestra, respectivamente. El empeoramiento de la marcha fue reportado en el 40% de los casos. El inicio o empeoramiento de síntomas neuropsiquiátricos tuvo una correlación positiva con la edad de los sujetos con demencia y con el reporte de la presencia de ansiedad previa a la cuarentena (r=0.228; p=0,017 y r=0,290; p=0,002, Spearman, respectivamente) y se relacionó negativamente con la puntuación global de CDR (r=−0,289; p=0,002, Spearman), y con los siguientes dominios del CDR: memoria (r=−0,202; p=0,035, Spearman), actividades fuera de casa o en la comunidad (r=−0,236; p=0,013, Spearman), y actividades domésticas y/o hobbies (r=−0,216; p=0,024, Spearman).
Los familiares reportaron durante la cuarentena un aumento del uso de psicofármacos por parte de los adultos mayores con demencia debido al aislamiento social con la siguiente distribución: 20% aumento de antipsicóticos, 15% aumento de benzodiacepinas, 6% de hipnóticos no benzodiacepínicos y 10% para antidepresivos.
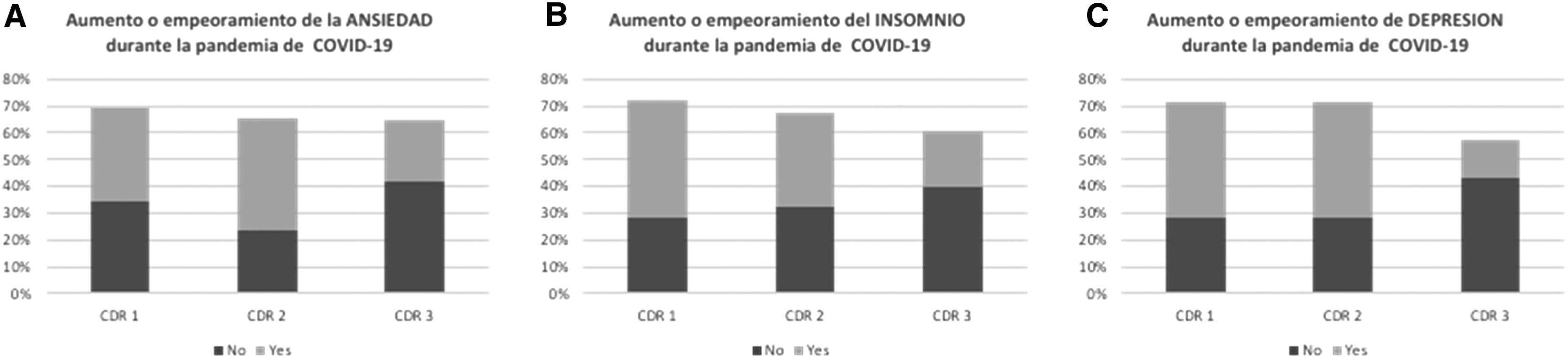
En la tabla 2 se comparan los datos segregados según los estadios de severidad de la demencia. Se observó un aumento significativo de los síntomas de ansiedad, depresión e insomnio en sujetos con demencia leve comparados contra sujetos con demencia severa. Los resultados de este hallazgo están ilustrados en la figura 1. Para los psicofármacos, encontramos una tendencia no significativa a aumento de la prescripción durante la cuarentena en grupos de demencia leve. Con respecto a dificultades en la marcha, no encontramos diferencia significativa entre los 3 grupos.
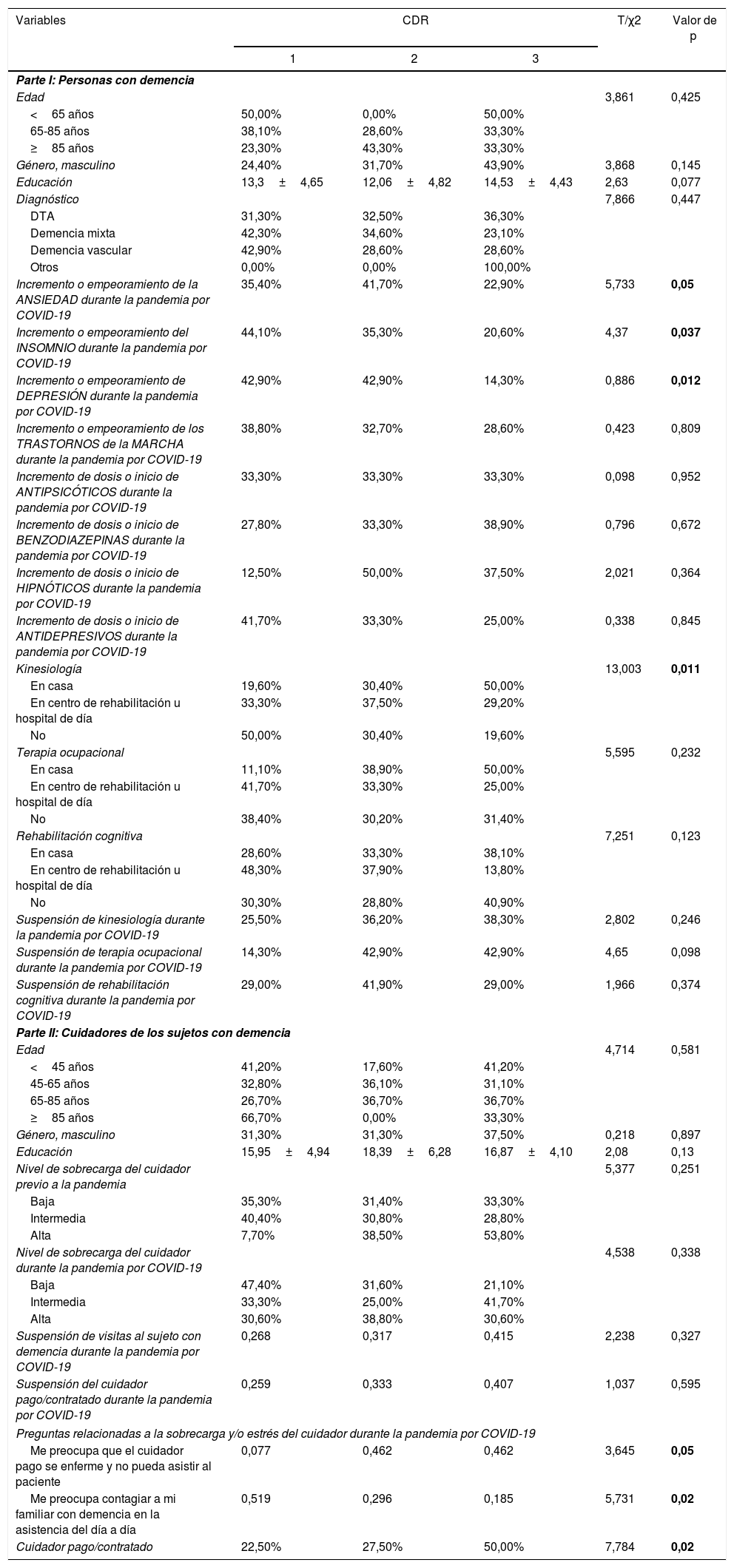
Características de los cuidadores y de los adultos mayores con demencia participantes de la encuesta según la severidad de la demencia
| Variables | CDR | T/χ2 | Valor de p | ||
|---|---|---|---|---|---|
| 1 | 2 | 3 | |||
| Parte I: Personas con demencia | |||||
| Edad | 3,861 | 0,425 | |||
| <65 años | 50,00% | 0,00% | 50,00% | ||
| 65-85 años | 38,10% | 28,60% | 33,30% | ||
| ≥85 años | 23,30% | 43,30% | 33,30% | ||
| Género, masculino | 24,40% | 31,70% | 43,90% | 3,868 | 0,145 |
| Educación | 13,3±4,65 | 12,06±4,82 | 14,53±4,43 | 2,63 | 0,077 |
| Diagnóstico | 7,866 | 0,447 | |||
| DTA | 31,30% | 32,50% | 36,30% | ||
| Demencia mixta | 42,30% | 34,60% | 23,10% | ||
| Demencia vascular | 42,90% | 28,60% | 28,60% | ||
| Otros | 0,00% | 0,00% | 100,00% | ||
| Incremento o empeoramiento de la ANSIEDAD durante la pandemia por COVID-19 | 35,40% | 41,70% | 22,90% | 5,733 | 0,05 |
| Incremento o empeoramiento del INSOMNIO durante la pandemia por COVID-19 | 44,10% | 35,30% | 20,60% | 4,37 | 0,037 |
| Incremento o empeoramiento de DEPRESIÓN durante la pandemia por COVID-19 | 42,90% | 42,90% | 14,30% | 0,886 | 0,012 |
| Incremento o empeoramiento de los TRASTORNOS de la MARCHA durante la pandemia por COVID-19 | 38,80% | 32,70% | 28,60% | 0,423 | 0,809 |
| Incremento de dosis o inicio de ANTIPSICÓTICOS durante la pandemia por COVID-19 | 33,30% | 33,30% | 33,30% | 0,098 | 0,952 |
| Incremento de dosis o inicio de BENZODIAZEPINAS durante la pandemia por COVID-19 | 27,80% | 33,30% | 38,90% | 0,796 | 0,672 |
| Incremento de dosis o inicio de HIPNÓTICOS durante la pandemia por COVID-19 | 12,50% | 50,00% | 37,50% | 2,021 | 0,364 |
| Incremento de dosis o inicio de ANTIDEPRESIVOS durante la pandemia por COVID-19 | 41,70% | 33,30% | 25,00% | 0,338 | 0,845 |
| Kinesiología | 13,003 | 0,011 | |||
| En casa | 19,60% | 30,40% | 50,00% | ||
| En centro de rehabilitación u hospital de día | 33,30% | 37,50% | 29,20% | ||
| No | 50,00% | 30,40% | 19,60% | ||
| Terapia ocupacional | 5,595 | 0,232 | |||
| En casa | 11,10% | 38,90% | 50,00% | ||
| En centro de rehabilitación u hospital de día | 41,70% | 33,30% | 25,00% | ||
| No | 38,40% | 30,20% | 31,40% | ||
| Rehabilitación cognitiva | 7,251 | 0,123 | |||
| En casa | 28,60% | 33,30% | 38,10% | ||
| En centro de rehabilitación u hospital de día | 48,30% | 37,90% | 13,80% | ||
| No | 30,30% | 28,80% | 40,90% | ||
| Suspensión de kinesiología durante la pandemia por COVID-19 | 25,50% | 36,20% | 38,30% | 2,802 | 0,246 |
| Suspensión de terapia ocupacional durante la pandemia por COVID-19 | 14,30% | 42,90% | 42,90% | 4,65 | 0,098 |
| Suspensión de rehabilitación cognitiva durante la pandemia por COVID-19 | 29,00% | 41,90% | 29,00% | 1,966 | 0,374 |
| Parte II: Cuidadores de los sujetos con demencia | |||||
| Edad | 4,714 | 0,581 | |||
| <45 años | 41,20% | 17,60% | 41,20% | ||
| 45-65 años | 32,80% | 36,10% | 31,10% | ||
| 65-85 años | 26,70% | 36,70% | 36,70% | ||
| ≥85 años | 66,70% | 0,00% | 33,30% | ||
| Género, masculino | 31,30% | 31,30% | 37,50% | 0,218 | 0,897 |
| Educación | 15,95±4,94 | 18,39±6,28 | 16,87±4,10 | 2,08 | 0,13 |
| Nivel de sobrecarga del cuidador previo a la pandemia | 5,377 | 0,251 | |||
| Baja | 35,30% | 31,40% | 33,30% | ||
| Intermedia | 40,40% | 30,80% | 28,80% | ||
| Alta | 7,70% | 38,50% | 53,80% | ||
| Nivel de sobrecarga del cuidador durante la pandemia por COVID-19 | 4,538 | 0,338 | |||
| Baja | 47,40% | 31,60% | 21,10% | ||
| Intermedia | 33,30% | 25,00% | 41,70% | ||
| Alta | 30,60% | 38,80% | 30,60% | ||
| Suspensión de visitas al sujeto con demencia durante la pandemia por COVID-19 | 0,268 | 0,317 | 0,415 | 2,238 | 0,327 |
| Suspensión del cuidador pago/contratado durante la pandemia por COVID-19 | 0,259 | 0,333 | 0,407 | 1,037 | 0,595 |
| Preguntas relacionadas a la sobrecarga y/o estrés del cuidador durante la pandemia por COVID-19 | |||||
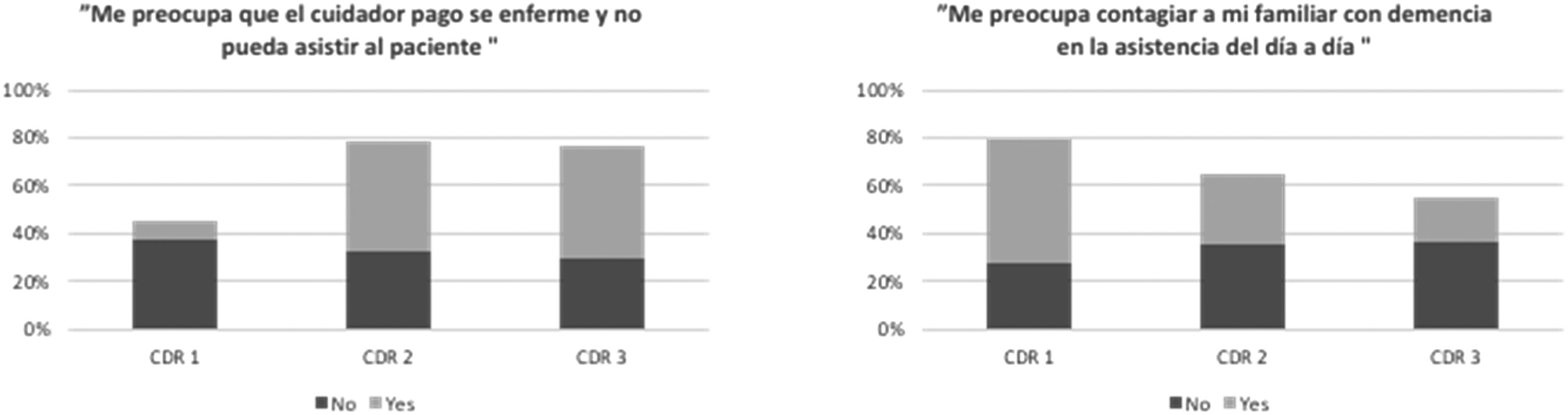
| Me preocupa que el cuidador pago se enferme y no pueda asistir al paciente | 0,077 | 0,462 | 0,462 | 3,645 | 0,05 |
| Me preocupa contagiar a mi familiar con demencia en la asistencia del día a día | 0,519 | 0,296 | 0,185 | 5,731 | 0,02 |
| Cuidador pago/contratado | 22,50% | 27,50% | 50,00% | 7,784 | 0,02 |
Esta tabla representa el porcentaje válido de respuestas en el cuestionario diseñado específicamente para este estudio. En negrita se representa el valor de p<0,05.
CDR: Clinical Dementia Rating; DTA: demencia tipo Alzheimer.
Porcentaje válido de respuestas en el cuestionario diseñado específicamente para este estudio según estadio clínico de la enfermedad. (A) Porcentaje de pacientes con aumento o aparición de ansiedad durante la cuarentena. (B) Porcentaje de pacientes con aumento o aparición de insomnio durante la cuarentena. (C) Porcentaje de pacientes con aumento o aparición de depresión durante la cuarentena.
Antes de la pandemia, el tipo de rehabilitación más frecuentemente prescripto fue kinesiología en el 60% de la muestra, seguido por rehabilitación cognitiva en el 42% y por terapia ocupacional solamente en el 25% (tabla 1). Como era de esperar, comparativamente, más sujetos con demencia severa hacían rehabilitación a domicilio (tabla 2). Observamos una alta tasa de discontinuación de todo tipo de rehabilitación durante la cuarentena en la siguiente proporción: 76% suspendieron kinesiología, 91% terapia ocupacional y 77% discontinuaron rehabilitación cognitiva. No hubo diferencia en la tasa de discontinuación según el estadio de la demencia.
Características de los cuidadores familiares y cuidadores pagosEn tabla 1 se muestran las características demográficas de los cuidadores. La edad media de los cuidadores familiares fue de 58,61±13,60 años, el 26% eran mayores a 65 años de edad, y el 2% eran mayores a 85 años. Como era esperable, la mayoría de los cuidadores familiares eran de sexo femenino. Los años promedio de educación de los cuidadores familiares fue de 17,04±5,15 años. Quisimos estudiar la tasa de suspensión de las visitas familiares durante la pandemia y encontramos que la mayoría de los familiares decidieron continuar las visitas familiares a sus seres queridos, con una tasa de discontinuación solamente del 34%.
Encontramos un aumento en la sobrecarga del cuidador durante la pandemia, independientemente del grado de severidad de la demencia. El 12% de los cuidadores familiares sentían que la sobrecarga de cuidador era severa antes de la pandemia, esta cifra aumentó al 42% durante la epidemia. Por lo tanto, vemos una aumento significativo de la sobrecarga del cuidador antes (M=1,69; SD=0,67) y durante (M=2,27; SD=0,72) la pandemia de COVID-19 (t=−8,657; p<0,001). Cuando analizamos las causas de este aumento de sobrecarga o estrés del cuidador, observamos diferencias entre los temores y preocupaciones de los familiares dependiendo de la severidad de la demencia de los sujetos a quienes cuidaban (fig. 2). Aquellos que cuidaban a sujetos con demencia severa tenían miedo de que el cuidador pago se enferme y no pueda asistir al paciente, mientras que lo que más preocupaba a los familiares a cargo de pacientes con demencia leve era que ellos mismos puedan contagiar a los sujetos con demencia cuando los asistían en el día a día.
Antes de la pandemia, el 40% de la muestra recibía cuidados de un cuidador pago, y vemos que los sujetos con demencia más severa solían recibir más cuidados de cuidadores pagos que los sujetos con demencia leve. Durante la pandemia, solamente 23% de la muestra suspendió este servicio.
DiscusiónEste es un reporte del bienestar y aspectos de cuidado de 119 sujetos con demencia que viven en la comunidad y de sus familiares durante las primeras 8 semanas de aislamiento preventivo y obligatorio por la pandemia de COVID-19 en Argentina.
Nuestra muestra estuvo compuesta primariamente de población de sujetos con demencia de edad avanzada, un tercio pertenecientes al grupo de «muy ancianos, mayores a 85 años». Como era esperable en esta población de edad avanzada, el diagnóstico mas frecuente fue de DTA, seguido de demencia vascular. La severidad de la demencia estaba distribuida en forma pareja, un tercio con demencia leve, un tercio moderada y un tercio severa.
Los resultados más significativos fueron el empeoramiento de los síntomas neuropsiquiátricos de ansiedad, depresión e insomnio en sujetos con demencia durante la epidemia y cuarentena. Vimos una correlación positiva entre la edad avanzada y la presencia de ansiedad previa y una mayor frecuencia de síntomas neuropsiquiátricos y una correlación negativa con la severidad de la demencia, o sea que los sujetos con demencia leve tenían más frecuencia de síntomas conductuales. Otro hallazgo significativo fue que los familiares continuaron visitando a sus seres queridos con deterioro cognitivo y solo un pequeño porcentaje suspendió los servicios de cuidadores pagos.
Nuestros hallazgos son particularmente preocupantes ya que los síntomas conductuales y psicológicos en demencia se asocian a variables desfavorables como ser deterioro de la calidad de vida tanto de personas con demencia y como de sus cuidadores, aumentan la tasa de institucionalización, discapacidad, uso de recursos de salud y empeoran el estrés del cuidador17,19. Estudios longitudinales de seguimiento de sujetos con demencia muestran que estos síntomas conductuales son altamente prevalentes y persisten en el tiempo, pudiendo ocurrir en cualquier etapa del cuadro cognitivo21-23. Las medidas no farmacológicas son consistentemente recomendadas en la literatura para controlar estos síntomas, en parte debido a la eficacia solo modesta y a los efectos potenciales adversos del tratamiento farmacológico17. Algunas estrategias útiles para manejar estos síntomas, son el entrenamiento del cuidador, realizar rehabilitación cognitiva y física, concurrir a centros de día y grupos de soporte social, mantener al paciente activo con una rutina de vida diaria estructurada y variada, distraer al paciente con un paseo por el barrio17. Lamentablemente, durante la cuarentena, muchas de estas estrategias son imposibles de implementar, recordando que las autoridades argentinas recomendaron evitar salidas no esenciales, especialmente en sujetos de edad avanzada y comorbilidad como nuestra población de estudio2. La mayoría de las modalidades de rehabilitación fueron suspendidas durante la epidemia. Las terapias a domicilio probablemente por miedo de contagio al permitir la entrada del personal de salud, y en el caso de rehabilitación ambulatoria fueron cancelados por efecto directo de la pandemia para evitar salidas no esenciales. Evidencia de trabajos científicos en demencia muestran los posibles efectos positivos en la cognición y mejoría de los síntomas psicológicos de la rehabilitación cognitiva y física en sujetos con deterioro cognitivo24. En nuestro estudio probablemente la suspensión de la rehabilitación puede haber contribuido negativamente al aumento de los síntomas conductuales.
Otro hallazgo significativo fue el aumento de síntomas conductuales en sujetos con demencia leve comparado con casos de demencia severa. Podríamos explicar este hallazgo pensando que comparativamente, los sujetos con demencia leve han sufrido más cambios radicales en sus hábitos por la cuarentena comparado con los sujetos con demencia severa que suelen estar menos activos y mas restringidos a su domicilio por la enfermedad cognitiva.
En la literatura internacional, la ansiedad está consistentemente relacionada al empeoramiento de la ejecución de las actividades de la vida diaria y a dependencia funcional en sujetos con deterioro cognitivo. En nuestra muestra, la ansiedad fue el síntoma conductual más frecuentemente sufrido por nuestros pacientes, y especialmente por sujetos con demencia leve. Es posible que estos sujetos con demencia leve tengan mayor percepción del riesgo de contagio impuesto por la epidemia que los sujetos con demencia severa y este conocimiento y el miedo a enfermarse, les provocó más ansiedad.
Los trastornos del sueño en sujetos con DTA están relacionados a cambios del sueño relacionados con la edad, efectos adversos de medicación, comorbilidad con ansiedad y depresión, y a la enfermedad cognitiva en sí25. Los trastornos del sueño son disruptivos para cuidadores y aumentan la tasa de institucionalización y estrés del cuidador20-23. Algunas estrategias útiles para mejorar la calidad del sueño incluyen higiene del sueño, actividad física durante el día, mantener una rutina de vida rica, todas estrategias que están afectadas por la cuarentena23. En nuestra serie, los trastornos del sueño fueron severos, particularmente en sujetos con demencia leve, probablemente relacionado entre otros factores a la conducta sedentaria durante la cuarentena.
El uso de psicofármacos aumentó durante la cuarentena, independientemente del grado de severidad de la demencia. Especialmente, vimos un aumento de prescripción de uso de antipsicóticos, benzodiacepinas, hipnóticos, y antidepresivos. Las tres primeras clases de psicofármacos están incluidos en la lista de Beers de medicaciones potencialmente inapropiados en ancianos26 porque comparten un aumento potencial del riesgo de deterioro cognitivo, caídas y síndrome confusional26. Además, y específico para el grupo de antipsicóticos, incrementan el riesgo de enfermedades cardiovasculares, accidente cerebrovascular y aumentan la mortalidad en ancianos con deterioro cognitivo27. El aumento que observamos en nuestra población del uso de estos fármacos puede tener consecuencias no deseadas en el estado de salud a corto y largo plazo. Es necesario entonces pensar en un plan de reconciliación de medicación con una estrategia activa para disminuir progresivamente el uso de estas medicaciones en forma inmediata.
Otro hallazgo importante fue el empeoramiento de la calidad de marcha en nuestros pacientes durante la pandemia. Los trastornos de la marcha son frecuentes en los sujetos con demencia, particularmente en ancianos frágiles con demencia avanzada. La capacidad de autonomía y el desempeño de las actividades de la vida diaria dependen en gran medida de la capacidad de locomoción. La aparición de síndrome de miedo a caerse, inestabilidad, lentitud en la marcha comprometen directamente la calidad de vida e independencia de los sujetos con demencia28,29. Este hallazgo en nuestro trabajo, resulte de una combinación de distintos factores como ser la suspensión de las terapias de rehabilitación tanto kinesiológica como cognitiva, el desacondicionamiento por el sedentarismo impuesto por la cuarentena, y el aumento del uso de psicofármacos.
Durante esta pandemia cobró significancia en todo el mundo el rol de la telemedicina para evaluar, controlar a distancia y ayudar a los pacientes y cuidadores con patologías crónicas. Además, la tecnología a través de distintas herramientas ayuda a sociabilizar, dar apoyo emocional y acercar a la gente a pesar del distanciamiento social impuesto. También durante esta epidemia las clases de gimnasia y ejercicio a través del ordenador ayudan a la población a combatir el sedentarismo30. Si bien algunos de nuestros pacientes tienen dificultad para utilizar todas estas herramientas, en general los cuidadores suelen dominarlas sin problemas. Un trabajo randomizado recientemente publicado mostró la efectividad de un programa de telemedicina para mejorar la calidad de vida de sujetos de la dupla paciente con demencia/cuidador y disminuir el estrés del cuidador a aquellos asignados al grupo de la intervención31.
Las principales limitaciones de nuestro estudio es el tamaño de la muestra relativamente pequeño y la falta de seguimiento prospectivo longitudinal. Otro limitante es la falta de utilización de pruebas validadas para estudiar la sobrecarga del cuidador y los síntomas conductuales. Vamos a continuar nuestro proyecto en forma inmediata, utilizando herramientas validadas y estudiando las consecuencias en el tiempo de esta prolongada cuarentena.
Nuestros hallazgos, para concluir, muestran los efectos negativos de la cuarentena en nuestra población de pacientes ancianos con demencia. Los individuos con trastornos cognitivos son especialmente vulnerables durante estos tiempos de aislamiento social y enfermedad, sus necesidades de cuidado no están siendo cumplidas, y la interacción social que tanto necesitan está comprometida. Cuidadores y sujetos con demencia necesitan mejor atención médica, más grupos de apoyo y más acompañamiento virtual o real para identificar y tratar los síntomas nuevos conductuales, el empeoramiento motor, el mayor consumo de psicofármacos que aparecieron con la cuarentena. En general, al menos al principio de la pandemia, las consultas presenciales médicas y las sesiones de rehabilitación han sido canceladas, los cuidadores tuvieron menos acompañamiento y contacto con equipos especialistas en demencia que antes de la pandemia. Este distanciamiento social obligatorio suspendió intervenciones que los sujetos con demencia necesitan en forma continua, debido al carácter crónico de las enfermedades neurodegenerativas. El conocimiento por familiares de estos nuevos problemas y el desarrollo de un plan de mitigación van a ayudar a las familias a combatir los efectos negativos de la cuarentena en la salud de estos sujetos. Las soluciones tienen que ser creativas, flexibles, dinámicas y centradas en el paciente y sus familias. Se necesita en forma urgente una mayor presencia de los equipos tratantes en el día a día de estos sujetos y familiares. La telemedicina es una prioridad, debe ser continua y regular en forma semanal o mensual para dar consejo médico en estos nuevos problemas de salud surgidos por la cuarentena. Los servicios de rehabilitación deben adaptarse a esta nueva realidad. Es necesario entonces, desarrollar e implementar un plan conjunto entre autoridades sanitarias, grupos de soporte, familias, y grupos de expertos en demencia para combatir esta nueva realidad.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNinguno de los autores manifiesta conflicto de intereses sobre el citado tema para su normal publicación.