Introducción: El diagnóstico erróneo (DE) en esclerosis múltiple (EM) es preocupante y persiste al no existir un marcador específico para esta enfermedad.
Objetivosa) Referir resultados de evaluaciones neurológicas de pacientes con diagnóstico de EM, antes de su inclusión en estudio BEYOND; b) evaluar si se observaba DE en EM y las causas que llevaron al mismo, y c) considerar las consecuencias que causa el DE en EM.
Material y métodosSe analizó retrospectivamente a 67 pacientes enviados por neurólogos de otras instituciones hospitalarias al Servicio Neurología Policlínica Bancaria. Se realizó examen clínico/neurológico y evaluación de estudios de pacientes recibidos, evaluando si cumplían criterios de inclusión y exclusión (CICE) del BEYOND, siendo principal CI pacientes con EM recaída remisión (EMRR) cumpliendo criterios de McDonald 2001.
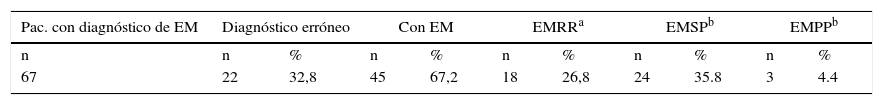
ResultadosVeintidós pacientes (32,8%) no eran EM; 45 pacientes (67,2%) cumplían criterios para EM: 18 (26,8%) fueron (EMRR), 24 (35,8%) EM secundaria progresiva t 3 (4,4%) primaria progresiva.
ConclusionesEl 32,8% no eran pacientes con EM, indicando la existencia de un DE. El DE en EM es un problema con graves consecuencias para los pacientes y su familia, se agrava al establecer un tratamiento y afecta a los sistemas de salud que la financian, generando un impacto económico en ellos, debido a los altos costos que tiene el tratamiento de esta enfermedad.
The misdiagnosis of multiple sclerosis (MS) is a concern and is due to the lack of a specific marker of the disease.
Objectivesa) To discuss the findings of the neurological assessment of patients with multiple sclerosis before being included in the BEYOND Trial; b) To evaluate whether misdiagnosis was observed among patients with multiple sclerosis, and the reasons thereof; c) To consider the effects of misdiagnosis on multiple sclerosis. Materials and
Material and methods67 patients referred by neurologists of other medical centers to the Neurology Service of Policlínica Bancaria were analized retrospectively. A clinical and neurological examination of the patients, and an evaluation of previous tests, were made at our center, based on whether patients fulfilled the inclusion and exclusion criteria of the BEYOND Trial, or not. One of the main inclusion criteria for patient enrollment was presenting with relapsing/remitting multiple sclerosis (RRMS) based on McDonalds's 2001 criteria.
Results22 patients (32.8%) did not have multiple sclerosis; 45 (67.2%) met the diagnostic criteria for multiple sclerosis; 18 (26.8%) presented with relapsing/remitting multiple sclerosis; 24 (35.8%) had secondary progressive multiple sclerosis; and 3 (4.4%) had primary progressive multiple sclerosis
Conclusions32.8% were not patients with multiple sclerosis, which suggests misdiagnosis. Misdiagnosis of multiple sclerosis is a problem with serious consequences for patients and their families, and its negative impact increases when treatment is instituted, with adverse effects on the healthcare system because of the high cost of this disease.
La esclerosis múltiple (EM) es una enfermedad catastrófica1, por el impacto económico que genera en quienes la presentan y la financian, y que exige tratamientos de alto costo.
En EM puede ocasionarse un diagnóstico erróneo (DE) que causa consecuencias sumamente serias, por lo que es un tema preocupante y persistente.
En nuestro país se estima que existe el DE en EM pero no hemos encontrado publicaciones sobre el mismo, solo algunas presentaciones en pósteres en Congresos argentinos.
El DE es comentario entre neurólogos en eventos académicos, por lo general bajo el término de sobrediagnóstico (SD).
Alguna referencia se ha hecho cuando se exponen los diagnósticos diferenciales (DD) en EM pero sin una discusión específica, ni tampoco una consideración sobre las graves implicaciones que tiene el DE.
Este artículo aporta una evidencia más del DE, sobre la base de resultados obtenidos en la evaluación clínica neurológica previa, de pacientes con el diagnóstico de EM antes de su inclusión en estudio Betaferon/Betaseron Efficacy Yielding Outcomes of a New Dose (BEYOND)2 (Resultados de eficacia de una nueva dosis de Betaferon), que fueron enviados por neurólogos de otras instituciones hospitalarias al Servicio Neurología Policlínica Bancaria (SNPOBA) de Obra Social Bancaria Argentina (OSBA), para su inclusión en el estudio referido.
BEYOND fue un estudio internacional, prospectivo, aleatorizado, multicéntrico, fase iiib en pacientes con EM recaída remisión (EMRR) destinado a comparar la seguridad, la tolerancia y la eficacia de 2 dosis de beta interferón-1b, una de 250 μg (Betaferon) y otra de 500 μg, teniendo como comparativo acetato de glatiramer (AcG) (20mg) (Copaxone) por un período de tratamiento de 104 semanas.
En nuestro país, 6 centros participaron del estudio. El BEYOND, entre noviembre del 2003 y junio del 2005, evaluó a 2.447 pacientes y 2.244 fueron enrolados (global final recruitment), participando 26 países; el país que reclutó más fue EE. UU. (625); Argentina reclutó 91 (9.° lugar).
Los detalles y resultados del estudio se pueden obtener en The Lancet Neurology2.
El DE en la EM es un problema que debe obligatoriamente considerarse y amerita un debate exhaustivo en ámbitos académicos por las consecuencias que el mismo produce.
Objetivos:
- 1.
Referir resultados obtenidos de evaluaciones neurológicas previas de pacientes con el diagnóstico de EM antes de su inclusión en BEYOND.
- 2.
Evaluar, según resultados, si se observaba un DE de la enfermedad y las causas que llevaron al mismo.
- 3.
Considerar las graves consecuencias que causa el DE en la EM.
BEYOND tuvo estrictos criterios de inclusión y exclusión (CICE) para pacientes con EMRR.
Con el fin de reclutar a pacientes que no fueran afiliados a la OSBA para incluir en el estudio, desde nuestro centro se envió una comunicación por vía electrónica a neurólogos de diversos centros hospitalarios de Capital (CABA) y conurbano bonaerense (COBO), informándoseles los CICE del mismo para la derivación de pacientes a nuestro centro. Así, ofrecíamos a diversas instituciones con dificultades para proveer a sus pacientes la medicación la alternativa de que nosotros podíamos otorgársela a través de la inclusión en el estudio y por un tiempo prolongado.
El motivo por el cual se solicitaron pacientes que no fueran afiliados a la OSBA fue que los que eran afiliados activos a la misma tenían acceso a la medicación, a excepción de los monotributistas (MT) (trabajador independiente con una entrada anual no mayor a determinada cantidad de pesos) o adherentes (ADH) (los que por una cuota mensual pueden acceder a las prestaciones de la Obra Social (OS).
Estos últimos (MT y ADH) en la OSBA tenían dificultad de conseguir la medicación pues en ese entonces la Administración de Productos Especiales no reintegraba a la OS el costo de este tipo de medicamentos a esta categoría de pacientes, por lo tanto la OS tenía que hacerse cargo de la medicación de los mismos.
De acuerdo con lo anterior, los pacientes incluidos en nuestro centro fueron:
- 1.
Los derivados de instituciones hospitalarias de CABA o del COBO.
- 2.
Pacientes MT o ADH que se asistían en SNPOBA.
Se derivaron a nuestro centro 67 pacientes, que fueron evaluados clínica y neurológicamente para confirmar si cumplían los CICE del BEYOND para su inclusión en el mismo. Los pacientes fueron interrogados sobre sus primeros síntomas, su estado mental, el curso de la enfermedad, la cantidad de recaídas, el grado de discapacidad y la evaluación de estudios complementarios.
Los CICE del BEYOND fueron:
Criterios de inclusión:
- 1.
Edad entre18 y 55 años.
- 2.
Diagnóstico de EMRR definida por criterios de McDonald 2001.
- 3.
EDSS de 0 a 5,0.
- 4.
Mujeres en edad fértil con compromiso de utilizar métodos anticonceptivos adecuados.
- 5.
Consentimiento informado por escrito (CIE).
- –
Criterios de exclusión:
- 1.
Cualquier otra enfermedad, además de la EM, que podría explicar mejor los signos y síntomas del paciente.
- 2.
Avance neurológico insidioso en el momento de la aparición de la enfermedad o entre las recaídas (no debían incluirse pacientes con EM secundaria progresiva [EMSP] o EM primaria progresiva [EMPP]).
- 3.
Enfermedades cardíacas agudas o graves: disritmias cardíacas, angina de pecho, miocardiopatía o insuficiencia cardíaca congestiva no controladas.
- 4.
Antecedentes de depresión severa, intento de suicidio o ideas de suicidio actuales.
- 5.
Disfunción hepática, renal, de médula ósea grave o aguda definida por anormalidades de laboratorio.
- 6.
Gammapatía monoclonal.
- 7.
Epilepsia que no estuviera debidamente controlada por tratamiento.
- 8.
Cualquier afección que pudiera interferir con la EM o con cualquier otra evaluación del estudio.
- 9.
Alergia conocida al diethylene triamine penta-acetic acid (DPTA)-gadolinio, interferones, AcG, albúmina humana, manitol.
- 10.
Intolerancia o cualquier contraindicación, tanto para el ibuprofeno paracetamol o acetaminofeno.
- 11.
Aleatorización previa durante este estudio.
- 12.
Participación en ensayo clínico durante los últimos 30 días o tratamiento con algún fármaco de investigación dentro de últimos 3 meses.
- 13.
Tratamientos previos:
- a.
En cualquier momento: con IFN, AcG, irradiación linfoidea total, anticuerpos monoclonales, mitoxantrone, ciclofosfamida, ciclosporina A.
- b.
Seis meses antes del estudio: azatioprina, inmunoglobulinas por vía intravenosa, cualquier otro fármaco inmunosupresor o inmunomodulador.
- c.
Tres meses antes del estudio: cualquier otro tratamiento utilizado para el tratamiento putativo o experimental de la EM, incluidas pentoxifilina y estatinas.
- 14.
Embarazo o lactancia.
- 15.
Problemas de alcoholismo o dependencia de drogas actual o en 2 últimos años.
- 16.
Incapacidad para administrar inyecciones subcutáneas por el paciente o persona a cargo de su cuidado.
- 17.
Trastornos médicos, psiquiátricos, que comprometan la capacidad del paciente para comprender la información suministrada, para dar el CIE, para cumplir con el protocolo o para completar el estudio.
- a.
- 1.
Estos CICE se enviaron a profesionales de diferentes centros hospitalarios, se hizo especial mención de no enviar a pacientes menores de 18 a o mayores de 55, que fueran EMRR cumpliendo criterios de McDonald 2001, no tener EDSS mayor a 5,0 y no incluir a pacientes con EMSP aún con recaídas ni EMPP. Fue exigencia de autoridades del estudio que cuando los profesionales que derivaran a pacientes a nuestro centro, los mismos debían concurrir con una nota de los médicos y el resumen de historia clínica (HC).
Evaluados los pacientes derivados, se comunicaba por vía electrónica a los profesionales si los mismos cumplían con los CICE para ser incluidos; en caso contrario, se informaba los motivos por los cuales no podían incluirse.
Si en la evaluación se consideraba que faltaba algún examen complementario necesario o este estaba incompleto, se solicitaba al profesional que derivaba que se realizaran o completara.
La inclusión de pacientes que cumplían requisitos del estudio comenzó a partir de junio del 2004, extendiéndose la misma hasta junio del 2005.
ResultadosSe recibió a 67 pacientes, 41 mujeres y con un promedio de edad (PME) de 41,2 años, durante el transcurso de un año; todos concurrieron con una nota y un resumen de su HC de realizada por neurólogo y al menos con una IRM con gadolinio.
De todos los pacientes enviados, y realizada la evaluación clínica neurológica previa, se obtuvo:
- 1.
Veintidós pacientes (32,8%) no eran EM (no cumplían criterios diagnósticos para EM), siendo 11 mujeres y con PME 38,7 años. En estos 22 pacientes se observaron otras patologías diferentes de la EM, que fueron:
- a.
Dos (2,98%) con afección heredodegenerativa espinocerebelosa (mujeres, PME 30,5 años).
- b.
Uno (1,49%) cumplía criterios de vasculitis cerebral (primaria).
- c.
Diecinueve (28,35%) eran adultos jóvenes menores de 45 años con patología vascular cerebral (con factores de riesgo para ello, principalmente hipertensos con enfermedad de pequeña arteria), 10 varones, PME 39,7años. Uno de ellos (varón) tenía un síndrome de Wallembeg. En 4 de ellos en la IRM cerebral se apreciaba multiinfarto (MI) con leucoaraiosis (LA). El resto solo MI (infartos lacunares). En pacientes femeninos (9), hubo 5 con MI y LA, el resto solo MI.
- a.
- 2)
Cuarenta y cinco eran EM (67,2%), 33 mujeres, PME 40 años, observándose:
- a.
Dieciocho con EMRR (26,8%), 11 varones, y cumplían CICE 15 (22,38%), estos últimos fueron incluidos en el estudio, 3 no cumplían CICE pues alguna vez habían sido tratados con un fármaco modificador de enfermedad (FME).
- b.
Veinticuatro pacientes eran EMSP (35,8%), 21 sin recaídas, con más de 10 años de enfermedad y EDSS mayor a 5,0, superando el score requerido.
- c.
Tres pacientes (4,4%) con EMPP, 2 mujeres, con PME 55 años.
- a.
De los 67 pacientes enviados, solo 15 (22,38%) (11 varones y 4 mujeres), con PME de 34,5 años, pudieron incluirse en el BEYOND.
Nuestro centro incluyó a 20 pacientes, 5 propios (MT y ADH) y 15 derivados de otras instituciones, 13 de COBO y 2 de CABA.
Por evaluaciones previas a la inclusión, se obtuvo:
- a.
El 32,8% de los pacientes no tenían EM, lo que indicó la existencia de un DEde la enfermedad.
- b.
El 26,8% tenía EMRR.
- c.
El 35,8% presentaba EMSP y el 4,4% EMPP. Este resultado demostró la falta de un diagnóstico preciso entre las formas evolutivas RR, EMSP y EMPP (véase la tabla 1).
Tabla 1.Resultados de evaluación previa de pacientes con diagnóstico de EM antes de su inclusión en el estudio BEYOND
Pac. con diagnóstico de EM Diagnóstico erróneo Con EM EMRRa EMSPb EMPPb n n % n % n % n % n % 67 22 32,8 45 67,2 18 26,8 24 35.8 3 4.4 EM: esclerosis múltiple; EMRR: EM recaída remisión; EMPP: EM primaria progresiva; EMSP: EM secundaria progresiva.
Es vital realizar el DD en la EM con otras patologías que la pueden imitar, no hacerlo puede llevar al DE.
Al no existir una prueba específica para la EM, los profesionales se basan en la utilización de criterios los cuales reúnen datos clínicos, de IRM y, actualmente, en menor grado de resultados del líquido cefalorraquídeo (LCR), por lo que el margen de error persiste.
Consideramos que un 32,8% de los pacientes que no tenían EM en nuestra muestra es un porcentaje elevado. Entre las causas de error, observamos que la enfermedad vascular en adultos jóvenes fue la principal. En esta patología se confundió un ataque isquémico transitorio (AIT) o un defecto neurológico isquémico reversible (DNIR) con una recaída de EM. Otro motivo fue confundir infartos lacunares en IRM con placas desmielinizantes.
En 1985 Rudick et al.3 identificaron 5 características que los alertó sobre la posibilidad de un diagnóstico alternativo, llamando a las mismas «banderas rojas» y sugiriendo su utilidad como elementos que ponen en duda el diagnóstico de EM y que podrían usarse para considerar diagnósticos alternativos de la EM, pues varias afecciones neurológicas pueden ser diagnosticadas incorrectamente como EM al no haber una prueba específica para ella.
Una carta de Poser4 enviada a The Lancet en 1997 sobre un mal diagnóstico de EM y pacientes tratados con IFN-beta refería que la aprobación por parte de la FDA de formas de beta IFN-beta para tratar la EM se había convertido en un frenesí terapéutico. Aunque las indicaciones para el uso de beta IFN-beta se habían establecido claramente, encontró que a algunos pacientes remitidos a él con diagnóstico de EM ya les habían suministrado estos fármacos, independientemente de las características clínicas de la enfermedad, y muchos pacientes que recibían IFN-beta no tenían EM.
Algunos recibieron tratamiento incluso después de que se les dijo que no se podía confirmar el diagnóstico de EM.
Poser refería que durante esos últimos años, existía un creciente énfasis en las IRM como base para el diagnóstico de la enfermedad y lamentaba que, tomando la historia de la EM de los pacientes, esta se había vuelto más y más superficial, y a menudo reemplazada por la interpretación de la IRM, en donde muchas enfermedades causan lesiones que imitan a las de la EM.
El autor realizó una revisión de todos los pacientes a él derivados con diagnóstico de EM en busca de segunda opinión; así, de 366 pacientes, 130 (35%) no presentaban EM, teniendo otras patologías; 14 sin EM estaban recibiendo uno de los IFN-beta y en otros 10 su neurólogo había recomendado estos tratamientos.
Refería Poser que un mal diagnóstico es pertubador y más preocupante es la prescripción de fármacos de alto costo en estos pacientes y para los que no se conocía en dicha época los efectos a largo plazo y la eficacia terapéutica que, aunque consideraba prometedora, seguía siendo un tema de debate. Disponer de nuevas terapias para EM refuerza la necesidad de precisión diagnóstica y pedía regresar al diagnóstico clínico con el soporte de imágenes y otros estudios, pero que estos no debían sustituir a la clínica.
Solomon et al.5 realizaron una encuesta a 242 neurólogos especializados en EM en EE. UU. para averiguar por qué y con qué frecuencia ocurre que haya pacientes mal diagnosticados. Llamativamente, solo 22 neurólogos completaron la encuesta. El 95% de los que lo hicieron habían encontrado en el año anterior al menos un paciente que había sido mal diagnosticado con EM. La mayoría informó que una parte de estos pacientes estaba bajo tratamiento con un FME, un cuarto de los encuestados informó que 3 cuartas partes de los pacientes mal diagnosticados estaban bajo tratamiento con FME. La mayoría refirió dificultades para informar a los pacientes que no tenían EM y la mayoría no lo hizo. Cerca de un 14% de los encuestados optó por no comunicar a algunos pacientes el DEaduciendo varias razones (daño psicológico e impacto negativo para los pacientes y la creencia de que deshacer el diagnóstico debía ser responsabilidad del médico que originalmente lo realizó). Los encuestados refirieron que las causas y/o las enfermedades alternativas que llevaron a un mal diagnóstico fueron: 82% hallazgos inespecíficos de la sustancia blanca, 81% enfermedad isquémica por pequeña arteria, migraña 50%, enfermedad psiquiátrica 45%, neuromielitis óptica (NMO) 42%, fibromialgia 35%, entre otras con menor porcentaje.
Solomon et al. informaron de que el diagnóstico de sospecha se basaba habitualmente en hallazgos no específicos para la EM en la IRM y producidos en pacientes con factores de riesgo cardiovascular o con migraña y una excesiva dependencia de IRM para hacer el diagnóstico, llamando la atención sobre el uso inadecuado de tratamiento con FME y la dificultad de información de los neurólogos en revertir un diagnóstico erróneo.
Cristiano et al.6, en un estudio prospectivo realizado en 110 pacientes, concluyeron que se encontró un elevado índice de error (39%) en el diagnóstico de EM, que las IRM parecerían ser el principal factor distractor diagnóstico, no habiendo diferencias significativas en la tasa de DE entre los grupos de pacientes autoderivado y el derivado por colegas, agregando que una segunda opinión parece efectiva.
Caballero et al.7, en un estudio retrospectivo, observaron que 147 pacientes que consultaron por decisión propia o derivados por colegas con diagnóstico de EM definida 44 (30%) no reunían criterios de EM, y de estos 15 (34%) estaban medicados con un FME. Los autores consideraron que el porcentaje de error en esa población fue muy elevado, que la interpretación incorrecta de la IRM fue un factor importante de error y que la patología vascular resultó ser el diagnóstico alternativo más frecuente.
Un estudio retrospectivo8 de 281 pacientes remitidos a un centro de EM en Universidad de Colorado evaluó la posibilidad de EM y su relación con la remisión de los síntomas. El 65,5% no tenía EM, solo el 33% la presentaba por criterios de McDonald; el resto tenía otras afecciones neurológicas.
Los autores concluyeron que un porcentaje de pacientes derivados a dicho centro tuvieron poca o ninguna posibilidad de tener EM y muchos tenían enfermedad psiquiátrica no diagnosticada (la tabla 2 muestra reportes de DE de diversos autores).
Reportes de diagnóstico erróneo en esclerosis múltiple
| Autores | Pac. con diagnóstico de EM | Sin EM (DE) | Sin EM tratados de EM | ||
|---|---|---|---|---|---|
| n | n | % | n | % | |
| Poser4 | 366 | 130 | 35 | 14 | 10,7 |
| Carmosino et al.8 | 281 | 184 | 65,5 | NR | – |
| Cristiano et al.6 | 110 | 43 39 | NR | – | |
| Caballero et al7 | 147 | 44 | 30 | 15 | 34 |
| Rotta | 67 | 22 | 32,8 | 0 | – |
DE: diagnóstico erróneo; EM: esclerosis múltiple; NR: no referido.
En nuestra experiencia asistencial hemos podido comprobar que existen pacientes con el diagnóstico de EM que no tenían esta enfermedad, en los que los diagnósticos alternativos coincidían en gran parte con los resultados obtenidos previos a la inclusión en el BEYOND, pero también debemos mencionar otros diagnósticos, como ser pacientes con infartos no lacunares en territorio anterior o posterior por disección carotídea o vertebral, pacientes con infartos venosos por trombosis venosa y en relación con la administración de anticonceptivos por vía oral, pacientes con migraña con imágenes hiperintensas no específicas para EM en la IRM, pacientes psiquiátricos, pacientes con NMO diagnosticados como EM. Los datos que referimos y los de los 22 pacientes sin EM de la muestra previa a la inclusión en el BEYOND coinciden en gran parte con los referidos por Solomon et al., Cristiano et al. y Caballero et al., la enfermedad cerebrovascular en adultos jóvenes y la mala interpretación de las IRM son predominantes y llevan a un DE.
En la evaluación realizada a los pacientes para incluir en el BEYOND, uno de los elementos a considerar fue interrogar los síntomas de comienzo de la enfermedad; respecto a ello, consideramos que existe cierto grado de desconocimiento referido a los síntomas de EM en su principio (síndrome clínicamente aislado [SCA]). Los SCA se pueden presentar con síntomas típicos, menos comunes o atípicos para EM,como los define Miller et al9, conocer cuales son cada uno de ellos es vital para el diagnóstico inicial de EM
Un artículo de Kelly et al.10 refiere que los síntomas típicos indicando EM tienen una sensibilidad del 90%, una especificidad del 84%, un cociente de probabilidad positivo de 5,63 y de probabilidad negativo de 0,12; los atípicos que indican no tener EM tienen una sensibilidad del 84%, una especificidad del 90% y un cociente de probabilidad positiva de 8,4 y de probabilidad negativa de 0,18. Los síntomas atípicos de presentación son más sensibles, específicos y tienen un cociente de probabilidad positivo mayor que las banderas rojas para refutar el diagnóstico indicativo de EM.
Para no caer en el DE en la EM, también deben considerarse las enfermedades inflamatorias del SNC distintas a EM (llamadas CIDOMS), descriptas en un trabajo de Street et al.11. En el mismo la neurosarcoidosis y la NMO fueron los diagnósticos más comunes; sin embargo, el resultado más probable fue el «non diagnosis», a pesar de una investigación intensa y con un seguimiento de 3 años. Un diagnóstico de CIDOMS se hizo cuando había evidencia de inflamación del SNC basada en la clínica, la IMR, el LCR y otros parámetros de laboratorio en ausencia de EM o de SCA. Otras causas de CIDOMS fueron vasculitis cerebral, encefalomielitis diseminada aguda, neuro-Behcet, CADASIL y síndrome paraneoplásico en linfoma, entre otros.
En los pacientes evaluados por nosotros para incluir en el BEYOND que no presentaban EM, solo observamos CIDOMS en un paciente con vasculitis cerebral. Las CIDOMS son comunes y llegan hasta un 25% de la práctica neurológica relacionada con trastornos inflamatorios del SNC.
Rudick y Miller12 refieren que es vital abordar el persistente problema del diagnóstico incorrecto de EM, que existe por no haber una prueba diagnóstica. El diagnóstico se basa en una serie de síntomas, signos y hallazgos de IRM, a veces con soporte de bandas oligoclonales en el LCR y aumento de síntesis de inmunoglobulina G. La fiabilidad interobservador de la revisión de los últimos criterios diagnósticos13 no ha sido probada formalmente y para casos atípicos puede ser baja.
El artículo de Rudick y Miller ha tenido una réplica polémica por Steiner14, del Departamento de Neurología/Rabin Medical Center, Israel, quien señala que no se abordan 3 aspectos fundamentales responsables de la dificultad en el diagnóstico de la EM y la creciente tasa de error, que es mayor que en otros campos de la Neurología. Steiner refería que: a) la EM es un síndrome, no una enfermedad homogénea uniforme; b) los últimos criterios y sus revisiones se basan más en las IMR como resultado, el paraguas de diagnóstico se ha abierto para incluir otras afecciones aumentando el margen de error, y c) hay un gran beneficio económico para la industria farmacológica para hacer el diagnóstico de EM en un paciente individual y que el DE en la EM es un síntoma de un problema mucho más grande.
Al no conocerse la etiología subyacente y la patogénesis de la EM en forma completa, y sin haber un marcador, se puede estar destinado a errar en el mismo. Siguiendo a Steiner en la réplica referida, observamos que en ella, dicho autor manifiesta varios conceptos: La EM es un síndrome, una crítica a los criterios diagnósticos y la existencia de un interés y beneficio económico que se produce cuando se establece el diagnóstico de EM en un paciente individual.
Sobre la base de los artículos referidos citados en la bibliografía, e incluso de nuestra experiencia, en términos generales consideramos que las causas y las situaciones que pueden producir un DEson:
- 1.
Ausencia de un marcador específico para EM.
- 2.
Diagnóstico basado exclusivamente en hallazgos de IRM en pacientes asintomáticos o sin historia de síntomas ni signos neurológicos compatibles con disfunción neurológica, donde en la IRM pueden hallarse imágenes no indicativas de EM o, por el contrario, imágenes indicativas de EM (hallazgos incidentales en la IRM indicativos de EM). Esta última alternativa pertenece al llamado síndrome radiológicamente aislado15,16.
- 3.
El diagnóstico se establece teniendo en cuenta solo la IMR en pacientes sintomáticos pero sin considerar si los síntomas son compatibles o indicativos de EM.
- 4.
Confundir un AIT o un DNIR con una recaída.
- 5.
Interpretar infartos lacunares debidos a pequeña arteria con placas desmielinizantes en la IRM.
- 6.
El diagnóstico en el momento de la primera presentación (SCA), en particular cuando la presentación clínica ocurre con síntomas poco comunes o atípicos para EM. Por lo tanto, no saber establecer para EM cuáles son los síntomas típicos de los menos comunes o atípicos9.
- 7.
Existir múltiples afecciones que imitan la EM y no hacer el DD correctamente Es frecuente que afecciones que imitan la EM puedan ser tratadas directamente; aquí se debe establecer un estricto nivel de vigilancia.
- 8.
El diagnóstico en un paciente con enfermedad psiquiátrica con ninguna evidencia para apoyar el diagnóstico de EM17.
- 9.
Interpretación y aplicación errónea de criterios diagnósticos clínicos y radiográficos.
- 10.
No considerar las banderas rojas o los síntomas atípicos que pueden indicar diagnósticos alternativos.
- 11.
No considerar en los casos dudosos,difíciles o atípicos realizar examen del Líquido Cefaloraquídeo (investigación de Bandas Oligoclonales y la determinación del Indice de Inmunoglobulina G). Al igual que en las IRM, los resultados de pruebas de LCR se deben interpretar en cada caso por un neurólogo con experiencia en el diagnóstico y manejo de la EM.
Si comunicar a un paciente y a su familia que presenta EM es una situación delicada, informar a un paciente que no tiene EM lo es mucho más y se agrava si está en tratamiento. Es un escenario difícil para el profesional y la divulgación honesta de un mal diagnóstico representa una seria preocupación ética para los neurólogos, pues las reacciones de los pacientes serán de diversa índole. Cuando un médico se percata de que un paciente no tiene EM y fue mal diagnosticado se plantean interrogantes diversos: ¿debe decirse al paciente que fue mal diagnosticado?; ¿el médico que hizo el DEdebe ser el que corresponde que comunique al paciente que no tiene la enfermedad?; ¿si el paciente está medicado, se le debe informar que tiene que dejar de administrarse la medicación en forma inmediata?
Estos interrogantes plantean cuál es la conducta ética que se debe seguir y como vimos los refiere Solomon en la encuesta por él realizada.
En las evaluaciones previas que realizamos para incluir a pacientes en el BEYOND nos comunicamos con el neurólogo de cabecera refiriéndole nuestra impresión diagnóstica.
Es frecuente que en la actualidad se manifieste que en la EM existe un SD, queriendo decir que hay pacientes que tienen el diagnóstico de EM, y que algunos incluso reciben tratamiento, pero que con el tiempo se descubre que los pacientes no tienen la enfermedad. Esta aseveración está mal expresada en sus términos.
La Real Academia Española (REA) refiere que el diccionario académico aún no ha dado cabida al término sobrediagnóstico, que tampoco registra el Diccionario de términos médicos de la Real Academia Nacional de Medicina. No obstante, consultada la REA consideran que el término se emplea para hacer referencia a diagnósticos excesivos por innecesarios o perjudiciales, y el SD es diagnosticar una enfermedad que nunca causará síntomas o la muerte y convierte a las personas en enfermos sin necesidad y conduce a tratamientos que pueden causar daño sin aportar ningún beneficio a la salud, coincidiendo con los conceptos de Welch et al.18.
Si nos atenemos a este concepto, el término SD no es aplicable a la EM; pues esta es una enfermedad que causa múltiples síntomas y en general las muertes de los pacientes se producen pocos años antes comparándo las mismas a los adultos de la población general
No hay SD en la EM, lo que hay es un DEque ocurre cada vez con mayor frecuencia, ocasionando que existan más casos de EM, pero donde los pacientes tienen otra enfermedad.
El SD no es lo mismo que diagnóstico erróneo, son 2 conceptos diferentes. En el SD no hay diagnóstico erróneo19. Por el contrario, el SD ocurre cuando una enfermedad se diagnostica correctamente pero el diagnóstico es o puede ser irrelevante debido a que el tratamiento de la enfermedad no está disponible, no es necesario o no es deseado20. No es algo inocuo pues causa numerosos problemas, tanto para el paciente como para el sistema sanitario, por los costos añadidos. En esto último el SD y el DE tienen algo en común, pues en el DE en la EM se trata a los pacientes considerando que tienen la enfermedad con fármacos incorrectos y de alto costo. En el DE en la EM hay otra enfermedad que causará síntomas y si se trata considerando que es EM no hay beneficio, la enfermedad simuladora sigue su evolución, puede haber daño y costos innecesarios.
En la revisión de la literatura, solo existe un artículo con el título sobrediagnóstico de EM21 que incluso tiene una réplica con el mismo título22. Pero el mismo está enfocado en forma muy puntual a la especificidad de criterios de diseminación en el espacio en la IRM. Todos los demás artículos revisados de la literatura se expresan como DE, incorrecto, equivocado, mal diagnóstico en la EM, pero no como SD.
Esta mención que hacemos de los términos utilizados en la literatura sostiene que referir que existe un SD en la EM es incorrecto o inadecuado, y es por ello que en este artículo utilizamos el término DE.
Así, en los pacientes evaluados para incluir en el BEYOND, los 22 que no tenían EM no cumplían con las definiciones de sobrediagnóstico, por lo tanto, eran diagnósticos erróneos.
Hemos evaluado que era necesario aclarar las consideraciones referidas a SD y DE y que no hay duda de que también merecen un debate, pues no todos los profesionales pueden estar de acuerdo con ellas.
Datos rigurosos sobre frecuencia y causas de DE en la EM faltan23,obtener más datos serviría para tener un cabal y mayor conocimiento de esta situación; una aplicación rigurosa de los criterios y vigilancia continua de banderas rojas sugiriendo diagnósticos alternativos son esrtategias fundamentales para prevenir un mal diagnóstico
¿Cuáles son las consecuencias de un DEen EM?
- 1.
Tratamientos innecesarios que no aportan ningún beneficio y que pueden causar daños, pues la verdadera enfermedad no es tratada con consecuencias para el paciente y su familia.
- 2.
Daños psicológicos: carga emocional por ser rotulado con una enfermedad que no se tiene, que generan al paciente nuevos problemas de salud, con implicaciones diversas para el mismo y su familia.
- 3.
Carga económica: costos asociados al tratamiento y aumento en costos sanitarios e incluso las dificultades para obtenerlo.
- 4.
Modificación de datos de prevalencia e incidencia. Si se sospecha que el DE ocurre en un 30% o aún más, esto es alarmante. Considerando que en Argentina existen cerca de 8.000 pacientes con EM, y como mínimo un 30% está mal diagnosticado, el total de pacientes cambia radicalmente, llegando a 5.600.
Una profunda discusión se impone a los efectos de evaluar medidas conducentes a evitar el error diagnóstico en EM. La aparición de un biomarcador específico para EM será de suma utilidad para paliar este tema preocupante.
Al respecto ha surgido una expectativa promisoria referida a una prueba de diagnóstico molecular para EMRR (MS Precise)24 en fase de desarrollo, prueba que mostró una sensibilidad del 75% en la cohorte de EMRR y una especificidad del 88% en la cohorte de otras enfermedades neurológicas. En general, MS Precise mostró un 84% de precisión en la identificación de las personas que tenían o que desarrollarán EMRR.
Se necesita más investigación para determinar el valor de MS Precise como ayuda y/o utilidad para el diagnóstico de EM y la validación correspondiente de esta prueba. De concretarse la utilidad de este marcador, se abrirá una nueva etapa para el diagnóstico de la EM con el beneficio inigualable para los pacientes.
Responsabilidades éticasProtección de personas y animalesEl autor declara que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki
Confidencialidad de los datosEl autor declara que en este artículo no aparecen ni se denota la identidad de los pacientes
Derecho a la privacidad y consentimiento informadoEl autor declara que en este artículo ha obtenido el consentimiento informado por escrito (aprobado por el Comité de Ética) de los pacientes incluidos en estudio BEYOND, documentos obran en poder del autor.
FinanciaciónEste manuscrito no ha recibido ningún tipo de financiación para su confección.
Conflicto de interesesRRE ha sido miembro del Consejo Asesor de Revista Neurológica Argentina, del Comité Editorial por América de Revista de Neurología (España), revisor en: Neurología Argentina, Revista Peruana de Medicina Experimental y Salud Pública. Ha sido miembro del Comité Asesor de Schering Argentina, recibido fondos para investigación clínica como investigador de principal de: Grupo Uriach, Servier, Astra Zéneca, Schering Argentina, Bayer Schering Pharma, Serono Argentina, Worldwide Clinical Trials (Nottingham, Reino Unido) y honorarios para educación médica en cursos para graduados, conferencias en eventos nacionales e internacionales de Casasco, Schering Argentina, Bayer Schering y Teva Tuteur Argentina, y fondos para viajes para asistencia a eventos de Schering Argentina, Merck Serono, Bayer Schering Pharma.
Al Grupo de Bioética de la Sociedad Neurólogica Argentina, por su asesoramiento en la confección de este manuscrito.
A Dr. H.Sotelo, al Sr. W. Folatti (de Unidad Negocios Terapéuticos Especializados) y a los doctores D. Dazza, H. Miranda y Lic. M Sanchez (del Departamento Médico) de exSchering Argentina, por la confianza depositada en nosotros para la realización del estudio BEYOND, así como el apoyo y asesoramiento brindado.