La enfermedad de Behçet (EB) es una enfermedad autoinflamatoria, multisistémica, de origen desconocido, crónica y recurrente, que afecta en ocasiones el sistema nervioso central. Existen formas parenquimatosas y no parenquimatosas.
Presentamos 2 casos de neuro-Behçet (NB) que inicialmente fueron tratadas como infecciones de sistema nervioso central.
Caso 1Varón de 40 años internado en 2014 por rombencefalitis y mielitis longitudinalmente extensa acompañada de fiebre. LCR inflamatorio. Con diagnóstico presuntivo de listeriosis, comienza tratamiento empírico con antibiótico y corticoides. Evoluciona favorablemente. A los 4 meses reingresa por deterioro del sensorio, úlceras orales y fiebre. Se comprometen múltiples órganos. Se diagnostica EB. Recibe tratamiento con corticoides y ciclofosfamida. Sin recaídas hasta la fecha.
Caso 2Mujer de 36 años, presenta desde 2001 diferentes consultas ambulatorias por artralgias, úlceras orales y lesiones cutáneas. A partir de 2005 estuvo internada por rombencefalitis y encefalitis acompañadas de fiebre, uúlceras orales y genitales. Fue tratada empíricamente con antibióticos y antivirales. Se diagnostica luego EB. Recibe tratamiento con corticoides y ciclofosfamida. Sin recaídas hasta la fecha.
ConclusiónLa EB puede simular diversas enfermedades; la presencia de fiebre y LCR inflamatorio pueden confundir, haciendo sospechar causas infecciosas. Además, deberíamos considerarla dentro de los diagnósticos diferenciales ante una mielopatía longitudinalmente extensa. El interrogatorio dirigido en busca del antecedente de úlceras orales y genitales, los síntomas sistémicos y recurrentes, sumado a la exclusión de otras enfermedades, es fundamental para un diagnóstico temprano.
Behçet's disease (BD) is an autoinflammatory, multi-systemic disease of unknown origin, chronic and recurring, which occasionally involves the central nervous system. There are parenchymal and non-parenchymal presentations. In this paper, we report 2 cases of neuro-Behçet (NB) that were treated initially as central nervous system infections.
Clinical case 1A 40-year-old male subject hospitalized in 2014 due to rhombencephalitis and longitudinally extensive myelitis with fever; inflammatory CSF; and presumptive diagnosis of listeriosis. The patient was placed on empiric therapy with antibiotics and corticosteroids with favorable progress. Four months later, he returned with damaged sensorium, mouth ulcers and fever. Multiple organs were involved. Patient was diagnosed with BD. Treatment included corticosteroids and cyclophosphamide. No relapses until now.
Clinical case 2A 36-year-old female individual with various outpatient visits for arthralgia, mouth ulcers and skin damage. She was hospitalized since 2005 due to rhomboencephalitis and encephalitis with fever and mouth and genital ulcers. Empiric therapy with antibiotics and antivirals was started. Later on, the patient was diagnosed with BD. Treatment includes corticosteroids and cyclophosphamide. No relapses until now.
ConclusionBD may be confused with other illnesses. Fever and CSF may mislead diagnosis in favor of an infectious origin. BD should be considered as a differential diagnosis of longitudinally extensive myelopathy. Specific questioning about previous mouth and genital ulcers as well as systemic and recurring symptoms along with the exclusion of other illnesses are key to early diagnosis.
La enfermedad de Adamantiades-Behçet es una enfermedad autoinflamatoria, de origen desconocido, que ocurre en pacientes genéticamente predispuestos, entre los 20 y 40 años, crónica, habitualmente con una evolución a brotes y remisiones.
Es más común en los países de la cuenca mediterránea oriental y Asia (antigua ruta de la seda) y muy frecuente en Turquía1.
Existe una forma generalizada, con compromiso de múltiples órganos y otra predominantemente del sistema nervioso central (SNC), conocida como neuro-Behçet (NB). Comúnmente se desarrolla de 3 a 6 años después de los síntomas sistémicos, aunque puede preceder o coincidir con ellos.
A su vez, la NB se puede presentar de 2 formas: una parenquimatosa, que afecta fundamentalmente a pequeños vasos del rombencéfalo, vías piramidales y, a veces, se presenta como una mielitis longitudinalmente extensa; y otra no parenquimatosa, que afecta a grandes vasos con oclusión de senos durales o de grandes venas corticales. Estas 2 expresiones clínicas habitualmente no coexisten2.
Se comporta como una gran simuladora de otras enfermedades del SNC y se llega al diagnóstico por exclusión, teniendo en cuenta, además, que la característica tríada de úlceras orales, úlceras genitales y uveítis suele estar presente solo en el 25% de los casos al inicio de la enfermedad3.
Presentamos 2 casos de NB que demuestran las dificultades que muchas veces enfrentamos para llegar al diagnóstico, haciendo hincapié en la necesidad del estudio multidisciplinario de esta enfermedad.
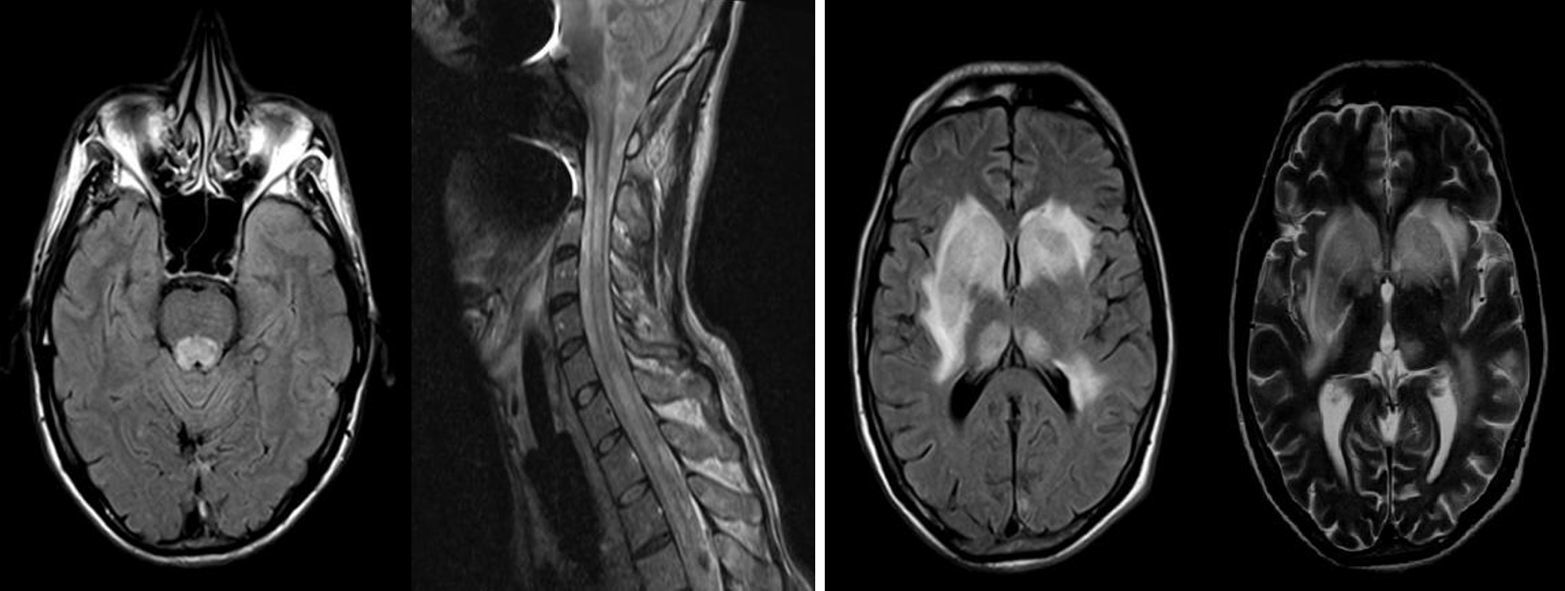
Caso 1Varón de 40 años que comienza en 2013 con poliartralgias que se autolimitan en 2 meses (fig. 1).
Ingresa en julio de 2014 por fiebre y cefalea asociada a signos meníngeos, diplopía y parestesias en ambas manos.
Examen físico: febril, rigidez de nuca, paresia del 6.° par izquierdo. Nistagmo a derecha. Paraparesia leve. Sin nivel sensitivo.
Horas más tarde, se deteriora el sensorio y requiere asistencia respiratoria mecánica.
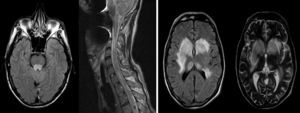
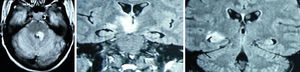
La resonancia magnética nuclear (RMN) de encéfalo, columna cervical y dorsal evidencia lesiones hiperintensas en flair y T2 a nivel del tronco encefálico y mielopatía longitudinalmente extensa cervical, que realzan parcialmente con contraste intravenoso.
El laboratorio general muestra leucocitosis polimorfonuclear (PMN).
La punción lumbar presenta líquido cefalorraquídeo (LCR) inflamatorio (con leucocitosis PMN, hipoglucorraquia e hiperproteinorraquia) y examen directo bacteriológico sin gérmenes.
Con diagnóstico presuntivo de rombencefalomielitis infecciosa, se inicia empíricamente tratamiento con ceftriaxona, ampicilina, aciclovir y dexametasona.
Los cultivos de sangre y LCR fueron negativos, al igual que las serologías y PCR virales en LCR. Los datos de laboratorio inmunológico, dentro de parámetros normales. Anticuerpos NMO negativos.
Por referir úlceras orales y genitales en el interrogatorio dirigido, se realiza prueba de patergia, que resulta negativa.
Evolucionó favorablemente, completó 6 semanas de tratamiento con ampicilina intravenosa, y luego fue derivado a centro de neurorrehabilitación.
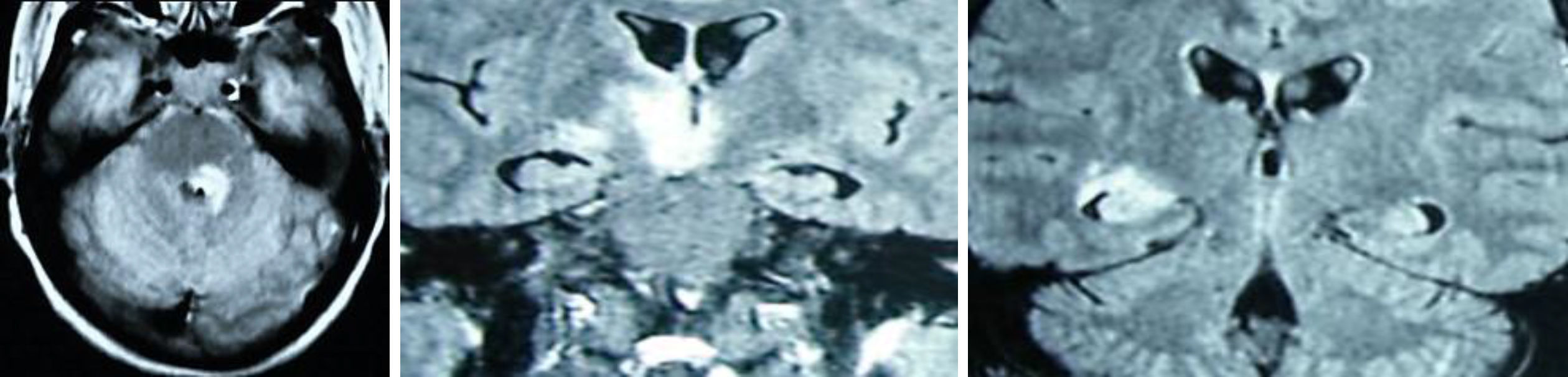
En diciembre de 2014 reingresa por fiebre, úlceras dolorosas superficiales en paladar duro, encías, mucosa yugal y labios y depresión del sensorio con rigidez de nuca.
Laboratorio general con leucocitopenia y anemia.
La RMN de encéfalo muestra lesiones hiperintensas en flair y T2 gangliobasales, talámicas y temporales bilaterales, con restricción en difusión y realce parcial con la administración de contraste intravenoso.
La punción lumbar muestra LCR con hiperproteinorraquia.
Electrocardiograma con signos de miocarditis. Ecocardiograma: hipoquinesia global con fracción de eyección del 22%.
El examen oftalmológico muestra exudados algodonosos en retina. Sin signos de uveítis ni vitreítis.
Se repiten el colagenograma y el test de patergia, nuevamente negativos.
HLA B51, negativo.
Por el antecedente de rombencefalomielitis sin rescate de gérmenes, afección multisistémica, úlceras orales y recurrencia de lesiones en SNC se sospecha EB, por lo que se decide realizar pulsos con metilprednisolona.
Mejora clínica e imagenológicamente.
Se indica luego ciclofosfamida intravenosa y, al mes de internación, se deriva a centro de rehabilitación.
No presenta recaídas hasta la fecha.
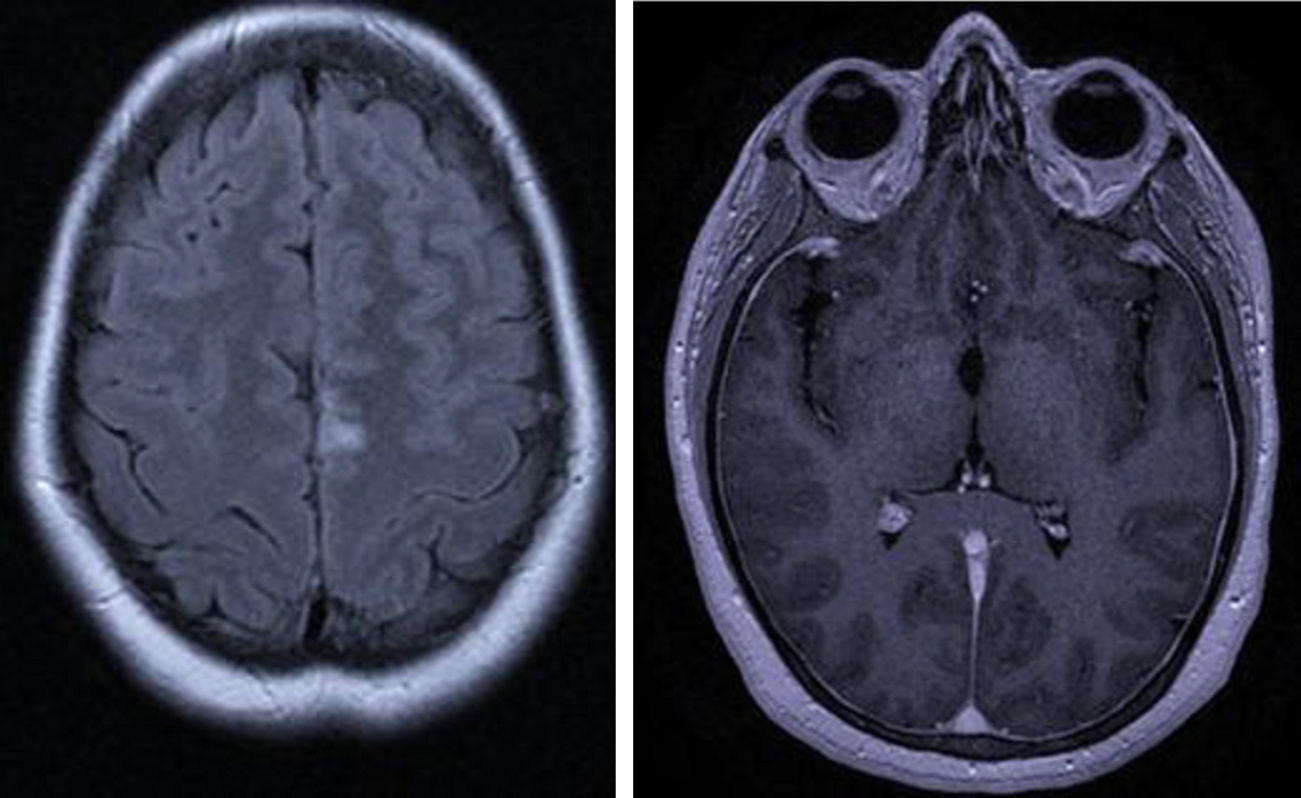
Caso 2Mujer de 36 años que comienza en 2001 con episodios de artralgias en codos y articulaciones metacarpofalángicas; junto con ello, úlceras orales dolorosas y recurrentes en mucosa yugal y labio inferior. En 2004, refiere pápulas eritematosas en tórax y cuello que desaparecen espontáneamente (figs. 2–3).
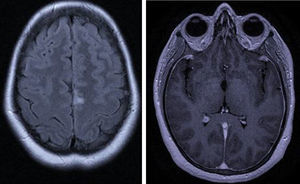
En 2005, se interna por primera vez por cefalea, fiebre, úlceras orales, parálisis izquierda de 6.° y 7.° pares craneales. El laboratorio general presenta anemia, leucocitosis PMN, con reactantes de fase aguda elevados. La RMN evidencia lesión hiperintensa en flair y T2, hipointensa en T1 en pedúnculo cerebeloso medio e inferior izquierdo, que refuerza con contraste intravenoso. La punción lumbar muestra LCR inflamatorio (leucocitosis mononuclear, hiperproteinorraquia). Realiza tratamiento empírico con ampicilina y aciclovir, por sospecha de rombencefalitis infecciosa. Los exámenes complementarios de sangre y LCR, a fin de investigar causas infecciosas, inmunológicas y neoplásicas, fueron negativos. Luego de un mes de internación, se externa con notable mejoría clínica.
A comienzos del 2006, reingresa por mismos síntomas y, además, disglusia.
En el examen ginecológico se observa úlcera vulvar.
La angio-RMN manifiesta lesiones similares, pero de mayor extensión. LCR inflamatorio (leucocitosis mononuclear, hiperproteinorraquia).
Se presume recaída de rombencefalitis posiblemente por listeria. Es tratada empíricamente con ampicilina y gentamicina. Nuevamente los resultados de los exámenes complementarios son negativos (colagenograma, HLA B51, VHB, VHC, VIH, VDRL, Chagas, brucelosis, toxoplasmosis, cultivos bacteriológicos, micológicos, PCR virales, citología y citometría de flujo de LCR). Evaluación oftalmológica normal. Prueba de patergia negativa.
Habiendo mejoría clínica y radiológica, es dada de alta luego de 6 semanas, con profilaxis con trimetoprima/sulfametoxazol.
Por recurrencia de úlceras orales y artralgias, asiste a consultorio externo de dermatología y reumatología, en los que es medicada con dapsona, colchicina y prednisona.
En 2009, es hospitalizada nuevamente por cefalea, fiebre, confusión y alucinaciones. La angio-RMN muestra, en esta ocasión, lesión diencefalomesencefálica derecha e hipocampo homolateral con escaso refuerzo con contraste intravenoso. LCR inflamatorio (leucocitosis MN, hiperproteinorraquia, hipoglucorraquia).
Es tratada empíricamente con ceftriaxona, aciclovir y ampicilina. Luego de conocer resultados negativos de cultivos y PCR virales de LCR, suspende dichos tratamientos y continúa con prednisona 50mg/día con diagnóstico presuntivo de EB.
En consultorio externo de reumatología le indican, además, talidomida.
Luego de abandonar el tratamiento, la paciente vuelve en 2013, con cefalea, vómitos, fiebre, hemiparesia derecha y úlceras orales. En la angio-RMN, informan lesión parasagital cortical frontal izquierda. LCR con hiperproteinorraquia.
Es medicada con prednisona y ciclofosfamida. Sin recaídas hasta la fecha.
ComentariosLa combinación de fiebre, síndrome meníngeo, deterioro del sensorio y signos focales, junto con LCR inflamatorio y anormalidades en RMN, hacen sospechar etiología infecciosa, siendo esta una urgencia médica. Distinguir causas infecciosas de autoinmunes es, desde el punto de vista terapéutico, relevante, pero dificultoso en la práctica clínica4.
La EB puede simular diversas enfermedades. Los diagnósticos diferenciales son numerosos y varían en función de las manifestaciones clínicas de cada paciente. Podemos confundirla con enfermedades sistémicas como Vogt-Koyanagi-Harada, sarcoidosis, lupus eritematoso sistémico, síndrome de Sjogren, enfermedad inflamatoria intestinal, enfermedad celiaca. Las infecciosas virales (herpes virus-JC-HIV), bacterianas (listeria monocitogenes, tuberculosis, espiroquetas) o fúngicas podrían asemejarse a la EB. Lo mismo ocurre con neoplasias como linfomas, glioblastoma cerebri, o enfermedades limitadas al SNC, entre ellas: esclerosis múltiple, desórdenes del espectro de neuromielitis óptica o vasculitis primaria del SNC1,5–9.
Su baja prevalencia y la ausencia de una prueba confirmatoria de laboratorio, radiológica o histológica pueden retrasar su diagnóstico, incrementando la morbimortalidad. Los criterios diagnósticos con mayor aceptación son los del grupo internacional de EB (tabla 1).
Criterios diagnósticos de la enfermedad de Behçet. Grupo internacional para el estudio de la enfermedad de Behçet
| Criterios mayores: | |
|---|---|
| Hallazgo | Definición |
| Úlceras orales recurrentes | Aftas menores, aftas mayores o úlceras herpetiformes observadas por el médico o relatadas por el paciente que hayan aparecido al menos 3 veces en el periodo de 12 meses |
| Úlceras genitales recurrentes | Ulceraciones aftosas o cicatrices observadas por el médico o relatadas por el paciente |
| Lesiones oculares | Uveítis anterior o posterior o presencia de células en el vítreo en el examen con lámpara de hendidura o bien vasculitis retiniana diagnosticada por el oftalmólogo |
| Lesiones cutáneas | Eritema nudoso, pseudofoliculitis, lesiones pápulo-pustulosas o nódulos acneiformes sin relación con adolescencia o tratamiento con corticoides |
| Test de patergia positivo | Hipersensibilidad cutánea caracterizada por la aparición de una pústula estéril 24-48 h después de punción en la dermis del antebrazo con aguja 20 G interpretada por el médico |
Criterios menores: artritis o artralgias, trombosis venosa profunda, tromboflebitis subcutánea, epididimitis, historia familiar, compromiso gastrointestinal, sistema nervioso central o vascular
Úlceras orales recurrentes más otros 2 criterios mayores se requieren para el diagnóstico de enfermedad de Behçet.
Fuente: tabla tomada de1,4,5,13,14.
El test de HLA puede apoyar el diagnóstico en poblaciones en donde la enfermedad se asocia al fenotipo B51 (Turquía y Japón), pero su modesta sensibilidad y especificidad limitan su valor10.
Con respecto a la prueba de la patergia, si bien es uno de los criterios mayores para el diagnóstico de EB, su sensibilidad tiene una significativa variación geográfica y étnica (entre 20 y 80%), que es mayor en Extremo Oriente y Oriente Medio y menor en Occidente11.
El interrogatorio dirigido a la presencia de úlceras orales y genitales, síntomas sistémicos y recurrentes, sumado a la exclusión de otras enfermedades, es fundamental para un diagnóstico temprano, inicio oportuno del tratamiento y mejor pronóstico para el paciente.
Debemos considerarla frente a una mielopatía longitudinalmente extensa9.
Debemos tener presente que las remisiones pueden ser espontáneas, sin uso de corticoides12.
Reafirmamos la necesidad del trabajo multidisciplinario en enfermedades sistémicas como esta.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Sabrina Ortica, ex residente de Neurología del Hospital Provincial del Centenario de Rosario, quien nos facilitó las neuroimágenes.
En recuerdo del profesor Dr. Simón Palatnik, quien compartió con nosotros sus conocimientos acerca de la enfermedad de Behçet.